Биохимический анализ крови при кори
Корь – высококонтагиозное антропонозное острое инфекционное заболевание с воздушно-капельным путем передачи. Возбудитель кори – РНК содержащий вирус (семейство Paramyxoviridae, род Morbillivirus). Только 1% восприимчивых лиц не заболевает корью при первом тесном контакте с больным.
Корь начинается с продромального периода, для которого характерны повышение температуры тела до 38°С и выше, кашель, насморк, чихание, покраснение глаз и светобоязнь, энантема в полости рта (пятна Филатова-Коплика). С 4-5 дня болезни наблюдается поэтапное высыпание пятнисто-папулезной сыпи (на первый день сыпь появляется на лице и шее, на второй день – на туловище, на третий день – на ногах и руках), на месте сыпи остается пигментация и отрубевидное шелушение. Инкубационный период длится в среднем около 10 дней (от 7 до 18 дней) с момента инфицирования дыхательных путей и до повышения температуры.
Несмотря на наличие доступных высокоиммуногенных вакцин, корь все еще остается одной из основных причин детской смертности в развивающихся странах и периодически приводит к возникновению крупных вспышек в индустриально развитых странах. В 2010-2011 годах крупные вспышки кори были зарегистрированы в ряде стран Африки, Юго-Восточной Азии и Европы (Франция, Германия, Болгария, Румыния). Особенно тревожная ситуация сложилась в 2012 году на Украине, где за три месяца заболело более 10000 человек. В Российской Федерации, большинство административных территорий которой в январе 2011 года были сертифицированы на отсутствие эндемичной кори, ситуация осложнилась в 2011-2012 годах в Южном и Северокавказском Федеральных округах, в Москве, Санкт-Петербурге и ряде других городов.
Вирус кори присутствует в крови, носоглоточных выделениях и моче во время продромального периода и в течение 3-4 дней с момента появления сыпи. АТ к вирусу кори впервые можно обнаружить в крови с момента появления сыпи. Максимальный уровень содержания АТ IgM в крови приходится на 4-7 дни после появления сыпи, они сохраняются в течение 28 дней, в редких случаях их можно обнаружить спустя 8 недель с момента появлении сыпи. АТ IgG начинают вырабатываться с момента появления сыпи и достигают максимального уровня через 2 недели; их можно выявить в течение долгих лет после перенесенной инфекции.
Показания к обследованию. Больные с диагнозом «корь», «корь ?» и с другими клиническими диагнозами, имеющие пятнисто-папулезную сыпь и температуру тела 37,5°С и выше.
Дифференциальная диагностика. Заболевания, протекающие с мелкопятнистой экзантемой (краснуха, скарлатина, инфекционный мононуклеоз, лекарственные и аллергические экзантемы, протекающие с повышением температуры тела).
Этиологическая лабораторная диагностика включает выделение вируса кори, выявление РНК вируса кори, обнаружение АТ к вирусу кори.
Материал для исследования
- Сыворотка крови – выявление АТ;
- моча, назофарингиальные смывы, лимфоциты периферической крови – выделение вируса кори;
- мазки из носоглотки и ротоглотки – выявление РНК вируса.
Сравнительная характеристика методов лабораторной диагностики. Лабораторная диагностика коревой инфекции в рамках Программы элиминации кори в РФ проводится только в вирусологических лабораториях Региональных центров по эпидемиологическому надзору за корью с помощью тест-систем, рекомендованных ВОЗ. Для лабораторной диагностики кори применяют главным образом выявление АТ к вирусу (серологическая диагностика). Для диагностики кори используют как обнаружение АТ отдельных классов (IgM и IgG), так и количественное определение специфических АТ в крови для установления их значимого прироста при одновременном исследовании двух проб, полученных от больного в остром периоде и в период реконвалесценции (парные сыворотки).
Для выявления вирусоспецифических АТ IgM и IgG в настоящее время используется преимущественно метод ИФА. Благодаря высокой чувствительности и специфичности, простоте и скорости выполнения, возможности автоматизации исследования, метод доступен любой лаборатории. Для получения корректных результатов и облегчения их интерпретации большое значение имеет правильно выбранное по отношению к появлению клинических симптомов кори время забора образца.
Для выявления изменения уровня суммарных АТ с использованием реакции нейтрализации (РН) цитопатического действия вируса кори, требуется наличие двух образцов сыворотки крови, взятых у больного в остром периоде заболевания и на стадии реконвалесценции. Метод обладает 100% чувствительностью по отношению к клинически подтвержденным случаям. Этот тест не является легким в применении, потому что он требует наличия высококвалифицированного персонала, имеющего опыт работы с культурами клеток. Результаты анализа могут быть получены через 10 дней после получения сыворотки реконвалесцента.
Оценка изменения содержания специфических АТ с использованием метода РТГА также требует наличия двух образцов сыворотки крови, полученных у больного в остром периоде и на стадии реконвалесценции. У вакцинированных лиц метод демонстрирует 98% чувствительность. Этот тест также не является легким в применении, потому что требует высококвалифицированного персонала, а также наличие свежих эритроцитов обезьян. Результаты анализа могут быть получены через 2 дня после получения сыворотки реконвалесцента.
Выделение вируса кори выполняют на культуре клеток Vero. Обнаружение и идентификация вируса кори на культуре клеток может занять несколько недель, поэтому не рекомендуется использовать этот метод для первичной диагностики инфекции, изоляция вируса кори проводится в специализированных лабораториях.
Выявление РНК вируса методом ПЦР с обратной транскрипцией не получило пока широкого распространения. Секвенирование генома вируса кори применяется в целях определения генотипа возбудителя кори. Генетический анализ позволяет сравнивать штаммы, полученные из различных мест в разные годы, что позволяет получить информацию о происхождении вирусов и проследить пути их передачи.
Показания к применению различных лабораторных исследований. Для диагностики кори ВОЗ рекомендует использовать обнаружение вирус-специфических IgM методом ИФА в образце сыворотки крови, взятом после четвертого дня от момента появления сыпи. Взятие крови для исследований осуществляется на 4-7 день с момента появления сыпи.
При выявлении АТ IgМ к вирусу кори у пациентов с лихорадкой и пятнистопапулезной сыпью, обследуемых в рамках активного эпидемиологического надзора за корью, дополнительно проводится исследование для выявления АТ IgG методом ИФА в «парных сыворотках». Взятие крови для исследований осуществляется на 4-7 день с момента появления сыпи (1-я сыворотка) и не ранее чем через 10-14 дней от даты взятия первой пробы (2-я сыворотка).
Для определения напряженности иммунитета к вирусу кори ВОЗ рекомендует применять выявление АТ IgG в сыворотке крови методом ИФА.
Для выявления вируса кори и его РНК используют биоматериалы, взятые в продромальный период заболевания и в первые три дня после появления сыпи. При взятии образцов следует учитывать, что интенсивность экскреции вируса быстро падает.
Особенности интерпретации результатов лабораторных исследований. Вирусоспецифические АТ IgM появляются в течение первых дней с момента высыпания, спустя месяц их уровень начинает быстро снижаться. Их наличие в крови пациента достоверно свидетельствует об острой свежей инфекции. АТ IgM также вырабатываются при первичной вакцинации и, хотя их уровень снижается быстрее, чем уровень АТ IgM, вырабатывающихся в ответ на инфицирование диким вирусом, специфические АТ IgM к дикому или вакцинному вирусу не могут быть разделены используемыми в рутинной диагностике методами. В этом случае для интерпретации полученных результатов следует обратиться к истории вакцинации конкретного пациента.
Поскольку исследование АТ IgM методом ИФА обладает максимальной чувствительностью между 4-м и 28-м днями от момента появления сыпи, то исследование образца крови, полученного в эти сроки, считается адекватным для диагностики кори. Повторное взятие образца крови может понадобиться в случае отрицательного результата выявления АТ IgM в первом образце крови, полученном в течение первых трех дней от момента появления сыпи. Повторное взятие крови для выявления АТ IgG выполняют через 10-14 дней после взятия первого. Нарастание титра специфических АТ IgG в 4 и более раза при одновременном исследовании обеих проб с использованием стандартных тестов является основанием для постановки диагноза «корь».
Источник
Корь – одна из самых контагиозных болезней: практически все контактировавшие с больным заражаются. Инфицирование корью происходит воздушно-капельной аэрозолью, выделяемой больным при чихании или кашле. Болезнь характеризуется сильной лихорадкой, кашлем, болью в горле, интоксикацией и специфической сыпью. Переболевший корью приобретет пожизненный иммунитет. В своё время, это болезнь считали детской, но, с каждым годом регистрируются всё больше случаев заболевания взрослых. Корь у детей и взрослых становится опасным заболеванием. Согласно статистике ВОЗ, каждый час от кори умирает 15 человек на Земле, а за год это число достигает внушительных размеров, приблизительно 165 тысяч человек.
Симптомы
Инкубационный период продолжается от одной до двух недель. Хотя, характерным симптомом кори считают сыпь, начинается болезнь как ОРЗ: слабость, сухой кашель, высокая температура и насморк. Сыпь появляется дня через три после первых признаков заболевания. Пятна сыпи сначала появляются за ушами, или на лбу, потом они сливаются в пятна неправильной формы и распространяются по всему телу.
Высыпание кори по телу сопровождается высокой температурой и продолжается до недели, затем происходит очищение кожи. Но болезнь на этом не заканчивается.
Развивается конъюнктивит, протекающий достаточно тяжело. На внутренней стороне щёк появляются образования, напоминающие манную крупу. При аномальном протекании кори, проявляются не все симптомы кори, и её важно не спутать с другими заболеваниями. Главный отличительный признак кори у детей и взрослых — это наличие, либо отсутствие характерной сыпи.
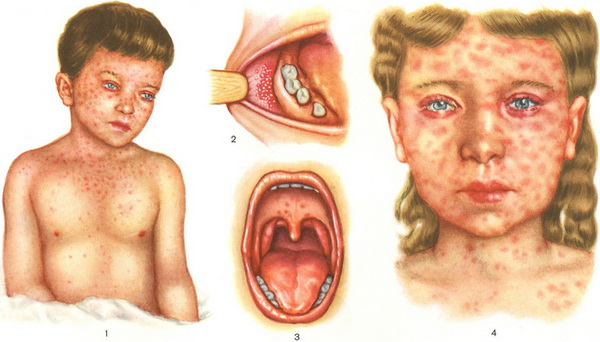 Внешние и внутренние проявления кори
Внешние и внутренние проявления кори
Главными симптомами кори у детей являются:
- Лихорадка;
- Акинетическое возбуждение. Плаксивость, плохой сон;
- Насморк и кашель;
- Конъюнктивит и светобоязнь, как признак воспаления слизистой глаз;
- Одутловатое лицо;
- Покраснение нёба и горла;
- Пятна Вельского;
- Боли в животе;
- Высыпание сыпи, «грязная кожа». Кожа шелушится.
Главными симптомами кори у взрослых являются:
- Лихорадка;
- Тахикардия сердца;
- Интоксикация;
- Сухой кашель и насморк. Пропадает голос;
- Артериальная гипотензия;
- Конъюнктивит с гнойными выделениями и светобоязнью;
- Лимфаденит. Воспаляются шейные железы;
- Жидкий стул;
- Пятна Вельского;
- Сыпь на слизистых оболочках и коже. Геморрагический диатез;
- Пигментация и шелушение кожи.
Диагностика
Затруднения при диагностировании возникают у маленьких детей при мигрированной кори. То есть, вакцинацию сделали, но, антитела против кори по какой-то причине не образовались. Или вирусная инфекция протекает в аномальной форме. В таких случаях информативны сведения о контактах с больными. Тем не менее, пренебрегать эпидемиологическими данными, а также лабораторными анализами, нельзя.
Лабораторная диагностика кори стартует с общего анализа крови. Выявляют следующие изменения:
- Лейкоцитопения. Понижено содержание лимфоцитов, нейтрофилов, эозинофилов и моноцитов;
- Повышение СОЭ.
При помощи иммунофементного анализа крови идентифицируют антигнены кори-реакции РТГА, РН, РГР и РИФ. Количественные определения иммуноглобулинов М и G выявляют наличие антител к крои в крови у человека.
Для отбора проб для анализа крови на корь дополнительная подготовка не требуется. Делают забор крови из вены натощак.
Лечение и профилактика
Лечат корь у детей и взрослых, преимущественно амбулаторно. В особых случаях больного госпитализируют в инфекционное отделение. Показаниями к госпитализации служат тяжелые осложнения, острое течение болезни с сильной интоксикакцией, и в тех случаях, когда изоляция заболевшего от других людей невозможна, например, в армии.
Лечение кори проводят по трём направлениям:
 Строгое соблюдение постельного режима
Строгое соблюдение постельного режима
- Соблюдение режима. Постельный режим необходимо соблюдать, пока держится высокая температура. Больному необходима отдельная комната, свежий воздух и влажная уборка не менее двух раз в сутки. Освещение не должно быть ярким. Показан послеобеденный сон.
- Диета. Если нарушено пищеварение, назначают диету№2, если нет, то №15. Следует пить как можно больше жидкости для ускоренного выведения токсинов из организма. Восстанавливать запасы солей и воды в организме поможет препарат «Регидрон» или его аналоги. Употребление полезных продуктов — овощей и фруктов приветствуется, причём в любом виде: сыром, варёном или тушёном.
Температура пищи не должна быть ни холодной, ни горячей, приветствуется употребление супов-пюре. Полезной для больного пищей станут паровые блюда из мяса или рыбы, кисломолочные продукты. Следует исключить из рациона питания жёсткое и жирное мясо, специи, сало, жареные блюда.
- Медикаментозное лечение. Лейкинферон и противокоревой гамма глобулин используют при лечении или экстраординарной профилактики, если установлен контакт с больным корью. Основное лечение направлено на ликвидацию симптомов и борьбу с вторичной микрофлорой.
Против сыпи используют антигистаминные препараты. Против лихорадки применяют жаропонижающие средства. Рекомендуют использовать лекарства, снижающие температуру, и, одновременно, избавляющие от головной боли и обладающие противовоспалительным эффектом.
 Антигистаминные препараты
Антигистаминные препараты
Вирус кори, как и прочие возбудители болезней повышают потребность организма в витаминах. Показан приём пищевых добавок , богатых витаминами А и С.
С конъюнктивитом помогут справиться глазные капли, а с кашлем противокашлевые сиропы или таблетки.
Вирус, ослабляя организм делает его уязвимым для вторичной микрофлоры, постоянно присутствующей в организме. Поэтому, без антимикробных средств, при лечении кори не обойтись. Прежде всего, следует применять антибиотики пролонгированного действия, которые принимаются в форме капсул или таблеток один раз в день, в течение трёх суток подряд.
Надёжной профилактикой против кори является прививка. С целью формирования надёжного иммунитета, детей вакцинируют дважды. первый раз в годовалом возрасте, второй раз в шесть лет. В году 2014 В РФ введена обязательная вакцинация всех взрослых от кори.
Возможные осложнения
Осложнения после кори у детей и взрослых неодинаковы.
У детей различают:
Осложнения связанные с вирусом. К ним относят трахеобронхиты и ларингиты.
Осложнения, связанные со вторичной микрофлорой. Они подразделяются на;
- Болезни органов дыхания. Включают все виды воспалений, в том числе, пневмонию;
- Болезни органов пищеварения. По большей части стоматиты.
У взрослых различают воспаления следующих органов и тканей:
- Лёгких;
- Бронхов;
- Уха-отит, евстахиит;
- Печени;
- Носовых пазух;
- Глаз. Кератит, приводящий к слепоте;
- Почек. Пиелонефрит;
- Мозговых оболочек. Менингит, энцефалит.
Переболев корью, организм человека вырабатывает устойчивый иммунитет на всю жизнь.
Источник
Корь — серьезное детское инфекционное заболевание вызванное вирусом, имеет высокую заразность, проявляется выраженной интоксикацией, воспалением слизистых оболочек и специфической сыпью на коже.
Источником вируса кори является исключительно человек, поэтому ребенку подхватить корь легче всего в организованных детских коллективах — садиках, яслях, школе. Избежать кори, даже при самом тщательном контроле состояния здоровья детей посещающих детский сад — невозможно.
В некоторых случаях корь протекает полностью без симптомов или же под маской банальных ОРВИ или простуды. Вот-тут то и важны анализы.
С началом массовой вакцинации детей против кори заболеваемость резко снизилась, но в отличие от оспы искоренить корь, увы, не удается. В середине прошлого века мамы в Англии водили детей на так называемые «коревые вечеринки» — в дом, где ребенок болел корью. Тогда уже знали, что корью лучше переболеть в детском возрасте, чем в юношестве или будучи взрослым. Корь у детей протекает в легкой форме, а у взрослых — тяжело и очень тяжело.

При кори обязательно осматривают слизистую рта
В типичном случае корь начинается внезапно, на фоне полного здоровья ребенка. Появляются интоксикация, температура растет очень быстро, дети плаксивы, жалуются на головную боль, отказываются от еды. Появляется насморк, гортанный кашель (сухой, лающий) и обязательно(!) коньюнктивит — воспаление глаз.
Тройка основных симптомов кори — насморк, кашель и воспаление слизистой оболочки глаз придают характерный вид больному ребенку. Одутлость лица, появление специфических пятен Филатова-Коплика (добавляют еще и Бельского) — настолько специфичны, что корь сложно спутать с другими детскими инфекциями.
Корь у вакцинированных детей протекает атипично, с меньшей интоксикацией, без высокой температуры тела, со слабыми явлениями ринита, без кашля и пятен Филатова.
Вирус кори, так сказать, «любит» поражать не только эпителиальные ткани (отсюда насморк, кашель, сыпь), но и нервную систему, что проявляется осложнениями: энцефалитом и менингитом. Подобные осложнения не часты, но все же возможны и здесь важно провести анализ спинномозговой жидкости (ликвора).
Пневмония, ларингит, стоматит — самые распространенные осложнения кори, появляются они на фоне ослабления защитных сил детского организма и активации эндогенной микрофлоры.
Анализы нужно сдавать каждому ребенку с подозрением на корь. Речь идет в первую очередь о диагностике заболевания и дифференциации нетипичного течения кори, а также раннего выявления осложнений (читай ниже).
Общий анализ крови при кори в периоде разгара показывает снижение уровня лейкоцитов на фоне лимфицитоза в лейкоцитарной формуле. Лимфоцитоз — повышение числа лимфоцитов, клеток крови ответственных за борьбу с вирусами. Количество моноцитов также может повышаться (моноцитоз), но не так значительно, показатель находится на верхней границе нормы или слегка ее превышает. Число эозинофилов падает практически до нуля, но это относительное явление и проявляется лишь в лейкоцитарной формуле. Абсолютное количество эозинофилов остается в пределах нормы.

При атипичном течении кори симптомы напоминают ОРВИ
В крови ребенка больного корью появляются плазматические клетки — специфические показатели активной выработки антител. Эритроциты и тромбоциты — в норме или слегка снижены, но это транзиторное явление. СОЭ — снижена. Гематокрит — показатель процентного содержания клеток крови в сосудистом русле, при кори повышается в связи с потерями жидкости и лихорадке. Адекватный питьевой режим возвращает гематокрит в норму.
С началом выздоровления показатели общего анализа крови при кори у ребенка быстро возвращаются к нормам.
Изменения в анализе крови у больного корью могут прямо указывать на осложнения. Повышение числа лейкоцитов, нейтрофилов в лейкоцитарной формуле (особенно появление палочкоядерных форм), повышение СОЭ требуют проведения рентгенографии легких, для раннего выявления пневмонии, как самого частого осложнения кори у детей.
Если типичный анализ крови при кори дополнился повышением числа эозинофилов — необходимо искать причины аллергии — на лекарства, условия внешней среды (в больнице микроокружение может стать источником аллергии).
Анализ ликвора и проведение спинномозговой пункции нужны для диагностики коревого менингита или энцефалита. Давление ликвора повышено, в анализе повышение числа клеток лимфоцитов, уровни белка и глюкозы в пределах нормы.
Общий анализ мочи, биохимическое исследование крови при неосложненной кори у ребенка останутся «здоровыми».
![]()
Мария Бодян
Практикующий врач-терапевт
Источник

