Чем лечить горло при краснухе
Краснуха — острое инфекционное, высокозаразное заболевание. Возбудитель заболевания — вирус краснухи (летучий, быстропогибающий во внешней среде). Болеют взрослые и дети всех возрастов.
 Причины заражения краснухой
Причины заражения краснухой
Источником инфекции является больной человек. Заболевший человек становится заразным для окружающих его людей за неделю до появления сыпи. Вирус продолжает выделять на протяжении 5-7 дней после появления высыпаний. Ребёнок с врождённой краснухой выделяет вирус более длительное время (до 20 месяцев).
Передаётся инфекция воздушно-капельным путём. При заболевании беременных возможен трансплацентарный путь передачи к эмбриону и плоду.
Восприимчивость к инфекции у детей, не имеющих иммунитета к краснухе, высокая. В первые месяцы жизни дети краснухой не болеют, так как получают антитела от матери. Иммунитет у переболевшего человека устанавливается стойкий, пожизненный.
Симптомы краснухи
Инкубационный период длится 11-21 день, продромальный – 0-1 день, разгар болезни и период высыпаний — 4-6 дней, реконвалесценция (выздоровление) – 1-2 недели.
Вирус краснухи проникает в организм ребёнка через слизистую оболочку верхних дыхательных путей и сначала размножается в лимфатических узлах, вызывает их увеличение. Оттуда через неделю он попадает в кровь, и разноситься по всему организму. После проявления сыпи, вирус исчезает из крови через неделю.
Обычно происходит увеличение затылочных и заднешейных лимфатических узлов. Они увеличиваются за 1-2 дня до появления сыпи или уже на фоне высыпаний. Размеры их достигают 1-2 см в диаметре. Узлы, как правило, плотно-эластичные по консистенции, умеренно болезненные, не спаянные друг с другом.
С первого дня болезни на коже возникает характерная для краснухи сыпь. Сыпь мелкопятнистая, бывает пятнисто-папулёзной, розового цвета с размерами от 3 до 5 мм. Элементы сыпи не сливаются и не оставляют после себя пигментации. Высыпание происходит одномоментно, как правило, в один день. Дополнительные подсыпания отмечаются редко. Высыпания можно найти на всей поверхности туловища, но чаще они локализуются на лице (в частности в области носогубного треугольника), на спине, ягодицах, разгибательных поверхностях рук и ног. Иногда одновременно с сыпью на кожных покровах мелкие единичные высыпания появляются на слизистых оболочках полости рта. Такие элементы сыпи сохраняются в течение 1-4 дней, а потом бесследно исчезают.
Общее состояние ребёнка, как правило, не нарушено, и краснуха обычно протекает в лёгкой форме. Интоксикация, повышение температуры тела и катаральные явления выражены слабо. Хотя иногда может возникать насморк, сухой кашель, першение в горле, слезотечение.
Более тяжёлые формы краснухи с выраженной интоксикацией наблюдаются при одновременном протекании с другими инфекционными заболеваниями – гриппом, ОРВИ, ангиной.
Диагноз краснухи ставится на основании клинической картины и лабораторных данных.
Выздоровление наступает не раньше пятого дня болезни, после исчезновения всех симптомов заболевания и при отсутствии осложнений.
Осложнения краснухи
Осложнения краснухи бывают редко. Специфические – артрит и энцефалит. Наиболее опасное осложнение — краснушный менгингоэнцефалит с тяжёлыми грубыми остаточными явлениями. В таком случае возможен летальный исход.
Краснуха при беременности
Очень опасна краснуха во время беременности, особенно на ранних сроках (до 18 недель), из-за высоко риска развития врождённой краснухи у эмбриона и плода, и как следствие, развитие грубых пороков.
Вирус краснухи, вызывая лёгкое течение краснухи у беременной женщины, оказывает грубое воздействие на развивающийся эмбрион. Ребёнок может появиться на свет с грубыми врождёнными пороками с так называемой триадой Грегга, которая включает в себя: полную глухоту ребенка, слепоту и врождённые пороки сердца. Заболевание женщины краснухой во второй половине беременности, ближе к родам, большой опасности для развития и жизни будущего человека не представляет. Ребёнок просто может родиться с сыпью типичной краснушной.
Профилактика краснухи
Для профилактики краснухи в настоящее время проводят вакцинацию детей (делают прививки) в возрасте 12—14 месяцев и повторно в 6 лет. Также прививку от краснухи делают девочкам в возрасте 13 лет, не болевшим краснухой ранее, и женщинам, планирующим беременность, не позднее, чем за 3 месяца до наступления планируемой беременности (в том случае, если они не переболели краснухой ранее). После иммунизации специфический иммунитет развивается почти у 100% привитых через 15-20 дней.
Лечение краснухи в домашних условиях
Лечение обычно проводится на дому. Госпитализация в инфекционную больницу необходима только при появлении осложнений.
Комнату, где находится больной краснухой, необходимо часто проветривать и делать в ней влажную уборку.
Необходимо соблюдать постельный режим в течение 4-5 дней, молочно-растительную диету, обогащённую витаминами, обильное питьё.
При традиционном лечении назначают витаминные комплексы, обязательно назначают аскорутин (витамин С). Также назначают общеукрепляющие и укрепляющие иммунную систему средства Специального лечения (этиотропного) нет.
Детям, которые перенесли краснушный энцефалит, необходимо наблюдение невролога в течение двух лет после выздоровления.
Нетрадиционное лечение краснухи народными средствами.
Фитотерапия. Витамин С, который необходим организму, особенно повышена в нём потребность во время болезни, в большом количестве  содержится в плодах шиповника, ягодах черной смородины и земляники, зелени лука и укропа. Важный витамин Р содержится в винограде, в зелёном чае. Нужно стараться активно употреблять эти продукты.
содержится в плодах шиповника, ягодах черной смородины и земляники, зелени лука и укропа. Важный витамин Р содержится в винограде, в зелёном чае. Нужно стараться активно употреблять эти продукты.
Полезно готовить витаминные чаи. Например, из плодов шиповника и ягод черной смородины в соотношении 1:1; или плодов шиповника и ягод брусники 1:1; либо плодов шиповника, ягод брусники и листьев крапивы в соотношении 3:1:3 соответственно. Заваривать ингредиенты в кипятке и принимать как чай 2-3 раза в день.
При появлении кожной сыпи применяют отвар шиповника, мать-и-мачехи, календулы, василька, ромашки. При сыпи настой из листьев и цветков чистотела можно использовать для ванн и обмываний кожных покровов. Для этого 4 столовых ложки измельченной травы залить 6 стаканами кипятка, настоять в закрытой посуде в течение 1 часа, процедить.
Травы эдельвейса, валерианы, пустырника обладают успокаивающим действием, применяются в качестве отвара. После его приготовления травяной сбор нужно длительно настоять (в течение 10 часов) в термосе для поддержания определенной температуры. Детям от 1 до 3 лет принимать по 1 ч. л. на 1/2 л жидкости, от трех до десяти лет — до 1 ст. л., от десяти лет и старше, а также взрослым — по 2 ст. л. Пить настой по 100–150 мл перед едой 3-4 раза в день. Для улучшения вкуса в настой можно добавлять сахар, мёд или варенье.
При краснухе также употребляют готовые сборы, которые можно купить в Зеленой аптеке, состоящие почек березы, череды, из цветков клевера, корня одуванчика, травы полыни, тысячелистника в равном соотношении по 1/3 стакана 3–4 раза в день.
Почки березы оказывают противозудное, обезболивающее и противовоспалительное действие, положительно влияют на обмен веществ, ускоряют выведение вредных для организма продуктов распада.
Рецепт ещё одного отвара. Нужно по 1 столовой ложке ягод и листьев брусники, травы зверобоя. Измельченные ингредиенты залить 3 стаканами горячей воды, кипятить на медленном огне 10 мин, настоять 1 ч, процедить. Принимать по 0,25 стакана 4 раза в день.
Наружные средства при краснухе
Мелко порубленную траву чистотела вместе с соцветиями запаривают кипятком (в пропорции 4 ст.л. на 6 стаканов воды), затем около часа оставляют настаиваться, процеживают. Применяют в виде протираний, а также добавляют настой в ванну.
Источник
Краснуха или как ее еще называют, немецкая корь относится к болезням вирусной этиологии. Возбудитель краснухи устойчив к неблагоприятному воздействию внешней среды, а также перепаду температур, поэтому может заражать людей в любое время года и при любых условиях. Симптомы краснухи могут появляться и у взрослых, и у детей, так как болезнь имеет повышенную контагизность. Согласно статистическим данным, чаще всего болезнь подвергает детей, реже женщин и мужчин в возрасте 21-40 лет. Пожилых людей инфекция затрагивает редко.
Механизм развития болезни и ее виды
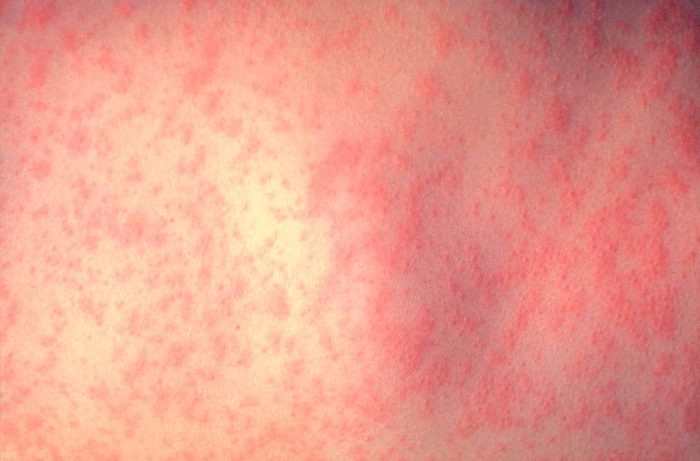
Заразиться краснухой можно воздушно-капельным путем. Инкубационный период краснухи составляет 16 дней, в это время человек может свободно находиться между друзьями и знакомыми, даже не подозревая, что разносит заразу. Раньше отмечались огромные вспышки заболевания, но благодаря иммунизации, эпидемии прекратились и теперь недуг носит единичный характер.
Болезнь может передаваться от больной матери, во время вынашивания, ребенку. При внутриутробном заражении, дети рождаются уже больными и, как правило, со временем у них появляются пороки развития, снижение интеллекта, слепота, глухота и патологии внутренних органов. Если беременная женщина болеет краснухой, ей рекомендуют делать прерывание беременности.
Коревая краснуха у взрослых, и у детей начинает действовать одинаково – инфекция, попав в организм человека, локализуется в лимфатических узлах, провоцируя их увеличение. Очень часто пациентам ошибочно диагностируют в это время паротит. Вместе с кровью вирус поступает к коже и начинает усиленно размножаться, провоцируя развитие сыпи. Красные пятна локализуются на всех участках кожи и доставляют не только физические мучения человеку, но и эмоциональный дискомфорт, ведь вести привычную жизнь он не может.
Краснуха у мужчин и женщин разделяется на два типа, в зависимости от характера проявления:
- типичная краснуха;
- атипичная.
Атипичная краснуха симптомы имеет менее выраженные, не отмечается лихорадка и сыпь на коже, но при этом больной человек может дольше времени заражать людей, что находятся рядом с ним.
По тяжести недуга различают:
- легкую форму – сыпь едва заметна, температуры нет;
- среднетяжелую форму — пациент страдает от головных болей, интоксикации организма, ярко выраженной сыпи и повышенной температуры;
- тяжелая форма характеризуется температурой, что плохо сбивается, сильным зудом, покраснением и отечностью кожного покрова, тошнотой, нарушением работы кишечника, а также сильной интоксикацией.
Требуется отметить, что в детском возрасте, болезнь переноситься намного легче. Краснуха у взрослого симптомы проявляет более агрессивно, и как правило, провоцирует огромное количество осложнений.
Как выглядит краснуха известно немногим, поэтому люди часто путают ее с укусами насекомых и аллергическими реакциями. Сегодня, как выглядит краснуха у взрослого фото можно найти в интернете на множестве сайтов и, если вы уловили совпадение, немедленно отправляйтесь к врачу.
Симптомы заболевания

Если имеет место краснуха симптомы и лечение протекает по-разному, в зависимости от возраста пациента. У взрослых симптомы проявляются спустя три дня после заражения. Сразу понять, что это именно признаки краснухи могут не все, ведь они напоминают обычную простуду. Для начальной стадии характерны:
- головная боль;
- отсутствие аппетита;
- озноб;
- ломота в теле;
- незначительные повышения температуры;
- конъюнктивит;
- слезотечение;
- увеличение лимфатических узлов;
- насморк;
- боль в мышцах;
- боль в горле;
- кашель;
- снижение работоспособности;
- сонливость;
- болезненные ощущения в области печени.
Начальная стадия заканчивается спустя неделю и начинается стадия высыпаний. У взрослого человека и у детей, на этом этапе проявиться красное пятно на коже, что имеет нечеткую форму, оно очень сильно зудит, и человек стремиться его расчесывать. Спустя пару дней, в зоне покраснения наблюдается сыпь при краснухе. Внешне — это папулы с прозрачным содержимым, жидкость внутри этих папул вмещает в себе больше всего инфекции. Когда она попадает на здоровые участки кожи, то поражает и их.
Оговаривая, как проявляется краснуха, хотелось бы отметить, что прежде всего, очаги сыпи проявляться на лице, в волосистой части головы и на животе. Через пару дней инфекционная сыпь распространиться на все тело, чем серьезней проходит болезнь, тем ярче будет выряженной сыпь. Иногда папулы сливаются в одно большое пятно и формируют обширные мокнущие эритемы, которые доставляют сильнейшие мучения пациенту, они кровоточат, зудят и болят.
Интересно будет знать, что проявления краснухи отсутствуют на ладонях и подошвах ног, этот момент очень часто упрощает диагностику недуга.
Течение болезни у беременных
Влияние болезни на организм очень сильное, особенно, если женщина вынашивает ребенка. В большинстве случаев, в первом триместре беременности, если женщина заразилась, инфекция убивает эмбрион. Если же симптомы краснухи у взрослых, беременных женщин проявлялись слабо, и зародыш сумел выжить, то он развивается с тяжелейшими пороками и уродствами.
На втором триместре беременности усиливаются защитные силы малыша в утробе матери. Если женщина в это время заразиться, инфекция уже не так сильно скажется на организме ребенка, но все же спровоцирует воспалительные процессы в некоторых органах. На данном этапе, возможно обратить изменения в развитии плода.
На третьем триместре беременности серьезных осложнений болезнь ребенку не предвещает, но он уже рождается с краснухой. На протяжении всего года своей жизни, он будет нести потенциальную угрозу окружающим. Иногда, дети с врожденной краснухой отстают в развитии от своих сверстников.
Лечение краснухи
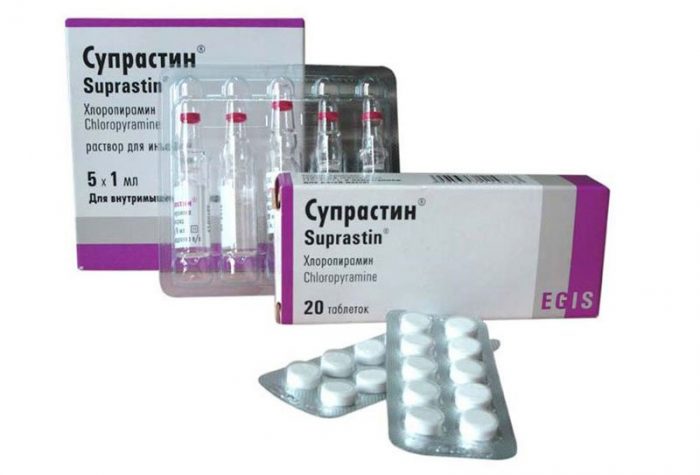
Лечение краснухи у взрослых длиться намного дольше, чем у детей. Как лечить краснуху у взрослых пока что не могут в точности сказать врачи, терапия основана на устранении характерных симптомов патологического процесса. К примеру, при повышении температуры тела и при лихорадке, человеку назначают Парацетамол, Нурофен, Амидопирин и другие жаропонижающие лекарства.
Если отмечается кашель, показаны Синекод и Коделак, если кашель мокрый — Эреспал и препараты из группы муколитиков. Насморк устраняют сосудосуживающими средствами по типу Ксилена и Ксимелина. Когда человек испытывает сильный зуд кожи, прописывают антигистаминные лекарства – Супрастин и Пипольфен.
Боль в мышцах и суставах купируют нестероидными противовоспалительными препаратами, но они назначаются лечащим врачом индивидуально. Нередко краснуха сопровождается конъюнктивитом, для устранения слезотечи и снятия воспаления, закапывают Альбуцид. При насморке и общем недомогании помогут улучшить самочувствие противовирусные средства — Арбидол, Изопринозин и Амизон.
Если отмечается сильное увеличение лимфатических узлов, может быть назначено УВЧ на область затылка и задней части шеи. Обязательно изолировать больного человека от окружающих, обеспечить ему покой и постельный режим. Рекомендовано обильное питье.
Очень важна профилактика болезни. Если в вашем окружении есть больные, только профилактика поможет вам себя оградить. Чтобы избежать недуга, рекомендовано употребить иммунокрректоры и иммуномодуляторы-Анаферон, Циклоферон, Виферон, Аскорутин и витамин С.
Краснуха у мальчиков и у девочек, что заболевали может иметь серьезные последствия, но еще хуже, если с заболеванием столкнулся взрослый, сформировавшийся человек. Среди самых тяжелых последствий отмечают:
- расстройства нервной системы;
- судороги;
- менингит;
- отек мозга;
- панэнцефалит.
Все вышеперечисленные осложнения требуют стационарного лечения и характеризуются длительным периодом реабилитации, поэтому лучше не игнорировать болезнь и при первых проявляющихся симптомах, сразу начинать медикаментозную терапию.
Прививки от краснухи
Прививка от краснухи взрослым делается по желанию. Женщинам рекомендована профилактика недуга за 6 месяцев до планирования беременности. Вакцинация от краснухи входит в список плановых прививок. Для девочек и для мальчиков вакцины одинаковые, прививки от краснухи делают в 1 год, в 6 лет и в 12лет. Во взрослом возрасте ревакцинация происходит в два этапа, прививку делают два раза, эффект, как правило, сохраняется на протяжении 10 лет. Иммунитет к краснухе в организме после вакцинации формируется на протяжении 20 дней.
Запрещено делать вакцину людям в период обострения хронических недугов, женщинам при вынашивании малыша, а также при онкологии и заболеваниях крови. В большинстве случаев, вакцинацию люди переносят хорошо, редко отмечается сухой кашель и незначительные повышения температуры.
Профилактика краснухи — это очень разумное решение, и можно с уверенностью отметить, что женщины, которые отказываются давать своим детям прививки от краснухи, поступают неправильно. Чтобы болезнь у вас и ваших детей не проявлялась, вы конечно можете улучшать иммунитет, питаясь витаминсодержащими продуктами и закаляясь, но организм лучше справиться с патогеном, если уже будет с ним ознакомлен. Прививка содержит в себе ослабленный вирус краснухи, борясь с ним, организм вырабатывает антитела к недугу. При повторном попадании его в кровь, организм без проблем с ним справляется. Помните, что любую болезнь легче предупредить, чем бороться с последствиями ее развития и осложнениями, что она может спровоцировать в организме.
Источник
Заболеть ею можно в любом возрасте.
Краснуха — это острое инфекционное заболевание вирусной природы. Чаще всего встречается у детей и молодых взрослых.
Причины краснухи
Возбудителем краснухи является РНК-содержащий вирус из семейства Togaviridae, рода Rubivirus. Человек является единственным носителем болезни. Заболеть краснухой можно в любом возрасте. У беременных женщин, особенно в первом триместре, краснуха может привести к выкидышу, гибели плода, мертворождению или врожденным порокам развития у младенца, известным как синдром врожденной краснухи (СВК).
Специального лечения краснухи нет, но ее можно предотвратить с помощью вакцинации.
Как передается краснуха
Это очень заразное заболевание, которое может передаваться воздушно-капельным путем. Например, во время разговора, при кашле или чихании. Кроме того, «подхватить» краснуху можно в быту: при использовании общей посуды или во время игры общими игрушками.
Симптомы краснухи
Заметить симптомы краснухи можно только через 2-3 недели после контакта с больным. Иногда за несколько дней до появления сыпи — главного симптома болезни — начинается легкое недомогание, головная боль, снижение аппетита, небольшой насморк, покраснение горла.
Сыпь появляется в 50-80% случаев и имеет характерные признаки: бледно-розовые пятнышки с округлой или овальной формой и диаметром 2-5 мм. Обычно отдельные пятна не сливаются друг с другом и не возвышаются над поверхностью кожи. Сначала они выступают на лице и шее. После опускаются ниже по телу. На ладонях и подошвах при краснухе сыпи не бывает. Пятнышки сохраняются на теле от 1 до 3 дней у детей и до 5 дней у взрослых, после чего бледнеют и исчезают.
Параллельно опухают лимфатические узлы за ушами и на шее. У инфицированных взрослых, чаще у женщин, может развиваться артрит с болями в суставах, который длится обычно 3-10 дней.
Дети до 10 лет переносят краснуху легко, с симптомами, включающими сыпь, повышенную температуру (до 39°C), рвоту и легкий конъюнктивит. У взрослых краснуха протекает тяжелее. К перечисленным симптомам добавляется общее сильное недомогание, головная боль, озноб, ломота в мышцах и суставах.
Инкубационный период краснухи
Инкубационный период вируса составляет от 10 до 21 дня. Инфекционный период наступает обычно через 1-5 дней после появления сыпи.
Если краснухой заболевает беременная женщина в первом триместре, то вероятность того, что она передаст вирус плоду, составляет 90%. Грудные дети, рожденные с синдромом врожденной краснухи, могут выделять вирус в течение года или более после рождения.
Диагностика краснухи
Для диагностики краснухи врач назначает больному общий анализ крови, для которого характерно увеличение скорости оседания эритроцитов, снижение лейкоцитов, повышение числа лимфоцитов.
Также назначается лабораторное исследование крови больного на содержание антител к вирусу краснухи (анализ проводят дважды с интервалом в десять суток). Делается и иммуноферментный анализ, при помощи которого выявляются антитела к краснухе.
Лечение краснухи
Краснуха лечится на дому под наблюдением врача-инфекциониста. Главное при этом соблюдать постельный режим и быть полностью изолированным от окружающих, так как вирус очень заразен.
Лекарств от краснухи не существует. В то же время врачи прописывают медикаменты для симптоматического лечения: насморка (сосудосуживающие капли в нос), головной боли (анальгетики), снижения температуры (жаропонижающие). Для того, чтобы вирус быстрее покинул организм, нужно пить много жидкости (около 2 л в день). Это могут быть соки (желательно свежевыжатые), морс, компот из сухофруктов, зеленый чай.
В случае появления осложнений больному необходима госпитализация.
Возможные последствия после краснухи
Большую опасность краснуха несет только для беременных женщин. При этом чем меньше срок беременности, тем выше риск развития патологий:
в первом триместре вероятность заражения — 90%,
втором — до 75%,
третьем – до 50%.
В некоторых случаях краснуха приводит к выкидышу. Если ребенок останется жив, болезнь может привести к синдрому врожденной краснухи. Из-за этого беременным, заболевшим этой болезнью на сроке до 16 недель, рекомендуют прервать беременность.
Что такое синдром врожденной краснухи (СВК)
Дети с СВК могут страдать от нарушений слуха, дефектов глаз, пороков сердца и других пожизненных форм инвалидности, включая аутизм, сахарный диабет и дисфункцию щитовидной железы. В большинстве случаев такие нарушения требуют дорогостоящей терапии, хирургических операций и других дорогих видов медицинской помощи.
Самый высокий риск СВК существует в странах, где женщины детородного возраста не имеют иммунитета к этой болезни (который вырабатывается либо в результате вакцинации, либо после перенесенной ранее краснухи). До введения вакцины до 4 детей на 1000 случаев рождения живых детей появлялись на свет с СВК.
Профилактика краснухи
Для профилактики болезни разработаны и успешно применяются живые вакцины. Обычно они включают в себя, помимо возбудителя краснухи, вирусы кори и паротита.
Вакцина вводится в соответствии с национальным календарем профилактических прививок бесплатно в поликлинике по месту медицинского обслуживания и в дошкольных и школьных учебных заведениях. Вакцину вводят в 12 месячном возрасте, а также в 6 лет, когда ребенок идет в школу.
При этом считается, что прививка защищает от инфекции примерно 15-16 лет. После этого нужна ревакцинация.
Неблагоприятные реакции на вакцинацию обычно бывают легкими. Они могут включать боль и покраснение в месте инъекции, небольшое повышение температуры, сыпь и мышечные боли. Во время проведения кампаний массовой иммунизации в Американском регионе, охвативших более 250 миллионов подростков и взрослых, не было выявлено каких-либо серьезных неблагоприятных реакций, связанных с этой вакциной.
ЧИТАЙТЕ ТАКЖЕ
Температура у ребенка: когда нужно вызывать доктора
По каким причинам у малыша поднимается температура и можно ли ее сбивать в домашних условиях
Источник


