Что делать если ребенок заболел краснухой
Заметили у малыша сыпь, насморк, незначительное повышение температуры, озноб, головные боли, увеличенные лимфоузлы и еле заметную розовую сыпь на лице? Это краснуха. Если вовремя не начать лечение, болезнь грозит осложнениями: пневмонией, ангиной, артритом, отитом и даже тромбоцитопенической пурпурой. Как лечить?
Краснуха — острое заразное инфекционное заболевание, которое вызывается РНК-геномным вирусом рода Rubivirus. Чаще всего в зону риска попадают непривитые дети в возрасте от 2 до 9 лет.
Внимание: заболевание легче переносится в детстве. Если ребенок еще не болел, приведите его в гости к семье, в которой есть инфицированный краснухой.
Пути передачи
Болезнь передается:
- воздушно-капельным путем — при разговоре, поцелуе, рукопожатии с больным;
- контактно — во время использования личных предметов гигиены заболевшего (например, полотенец, игрушек, других предметов и вещей);
- вертикально — от матери к плоду (период беременности).
Больной заражает окружающих в течение 7 дней до появления первого высыпания и остается заразным еще неделю после проявления красных точечек. Если заболевание врожденное — в среднем возбудитель активен на протяжении 1,5 лет.
В детский организм вирус попадает через кожу и органы дыхания, поселяясь в лимфоидной системе. В связи с этим лимфатические узлы в задней части затылка и шеи становятся сильно увеличенными.
Такой признак помогает быстро выявить характер недомагания, исключая возможность спутать краснуху со скарлатиной, корью или инфекционным мононуклеозом. При прощупывании лимфоузлы напоминают горошины, прикосновения к которым вызывают болезненные ощущения.
Иногда возникает сухой кашель, легкий насморк, небольшое першение в горле, слезотечение, коньюктивит, рвотный позыв.
Сыпь представляет собой овальные или круглые пятнышки розово-красной окраски. Насыщенность пятен может быть разной: от светлого к более темному оттенку (зависит от индивидуальных особенностей организма).
Изначально высыпание появляется в области лица и шеи, потом — за ушами и в волосистой части головы (держится до 3-х дней). Через сутки — на теле, руках и ногах, редко на слизистой оболочке рта.
Помните: розовых точек нет на ладонях и ступнях.
Диагностика
Наличие заболевания выявляет врач на основе:
- жалоб и осмотра пациента;
- анализа крови, благодаря которому диагностируют пониженное количество лейкоцитов, увеличение количества лимфоцитов и СОЭ, обнаруживают плазматические клетки.
Часто назначают:
1. Серологические или иммуноферментные исследования на наличие антител.
2. РТГА — способ по идентификации паразитирующих микроорганизмов с помощью сыворотки крови.
Лечение
Крошке нужно обеспечить постельный режим с назначенными врачом:
- симптоматическими средствами (лекарствами, которые устраняют симптомы болезни);
- антигистаминными препаратами (при суставных и мышечных болях — «Супрастин», «Зиртек», «Фенистил»);
- жаропонижающими медикаментами («Парацетамол», «Ибупрофен»).
Обязательно надо обеспечить обильное питье (поите фруктовыми и травяными чаями, клюквенными морсами), питание, насыщенное витаминами (давайте отварное куриное мясо, овощные салаты, каши, молочные продукты).
Важно: ограничивайте нагрузку на зрение. Исключите длительное чтение книжек, времяпровождение за компьютером, планшетом, ноутбуком, телефоном, а также перед телевизором.
Лечить ОРВИ-симптомы нужно спреями местного действия, промываниями ноздрей солевым раствором, закапыванием назальными спреями с растительными компонентами.
Зуд можно снять противоаллергенными лекарствами по предписанию педиатра. С согласия лечащего доктора можно использовать лекарственные травы, обладающие свойством:
- обезболивания (синий или луговой василек, арника, перечная мята, ольха, горькая полынь, душистый укроп);
- общеукрепления (мать-и-мачеха, календула, плоды шиповника);
- снятия воспаления (березовые почки, ромашка, кануфер, душица обыкновенная, лапчатка прямостоящая);
- жаропонижения (малина, лопух, клевер).
Срочная госпитализация нужна только в случае:
- высокой температуры (достижение отметки в 39-40 градусов);
- плохом самочувствии, судорог, светобоязни, менингита.
Вакцинация
Вакцину вводят на основе живого аттенюированного штамма в виде моновалентной (воздействие только на вирус) или комбинированной формы (совмещает вакцину одновременно на несколько патогенов).
Эффекта дозы хватает на 40 лет в зависимости от иммунитета человека.
Полезный совет
Если в доме есть заболевший, профилактика должна сводиться к:
- изоляции от других членов семьи (отдельная комната);
- соблюдению правил личной гигиены;
- кипячению белья, постельных и туалетных принадлежностей.
Источник
Коревая краснуха.
Коревая краснуха острое инфекционное заболевание, одна из самых распространенных инфекций у детей, как утверждают статистические данные, каждый третий ребенок возрастом до 3 лет обязательно переболел краснухой. Передается воздушно – капельным путем и контактным путем через игрушки, поцелуи, вирус имеет очень маленький размер, поэтому он без труда проникает в кровеносное русло и разносится по всему организму. Пик, когда ребенок заболел коревой краснухой приходится на детей от двух до десяти лет. Новорожденные дети тоже находятся в группе риска, находясь на грудном вскармливании и вирус может передаться через грудное молоко, если мать в больна коревой краснухой. Наиболее часто ребенок заболевает коревой краснухой весной, еще существуют периодические подъемы заболевания (вспышки) через 3 – 5 – 7 лет. Ребенок становится заразным уже за 7дней до появления сыпи и продолжает нести опасность для окружающих его людей выделяя вирус в течение недели после появления высыпаний. Большую опасность коревая краснуха несет беременным женщинам, при контакте с которой в 100% у рожденного ребенка будут тяжелейшие отклонения в здоровье в связи с мутацией в клетках эмбрионов и врожденным порокам развития.
Поэтому если контакт с больным у беременной случился в первом триместре, то очевиднее всего придется прерывать беременность.
Вирус краснухи имеет высокую контагенозность, во внешней среде быстро разрушается.
Первые признаки краснухи у детей.
Краснуха бывает двух видов: приобретенной и врожденной. Не дает о себе знать этот недуг, приобретенной краснухи от 11 – 24 дней, в этом периоде у ребенка и жалоб никаких нет.
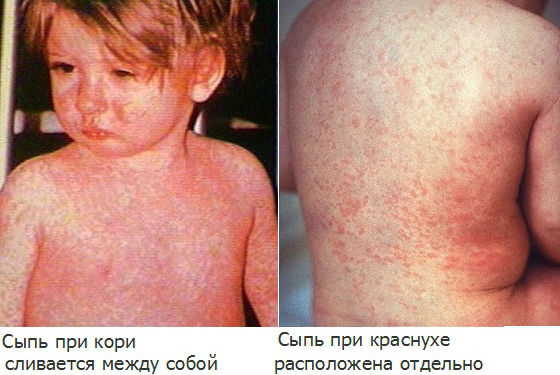
Первые признаки краснухи у детей — это все признаки острого респираторного заболевания. Повышение температуры тела до 39 градусов, насморк, головная боль, явление конъюнктивита, покраснение горла, увеличение лимфоузлов (вирус вызывает воспаление в узлах) за ушами и на шее причем еще нет никакого проявления сыпи на кожных покровах. Сыпь красного цвета начинает появляться сначала на лице, затем шее и спускает ниже на туловище держится до 3 дней. Высыпания более интенсивные под коленками, в локтевых сгибах на спине и ягодицах, на груди, животе и на лице более скудные, элементы сыпи между собой не сливаются. После высыпания состояние ребенка улучшается. Сыпь держится 3 дня затем исчезает, не оставляя следов пигментации и шелушения. Первые признаки краснухи у детей такие же, как и при кори начинается как простуда. Если сравнивать коревую сыпь и сыпь при краснухе, то по виду она разная, коревая она выпирает над кожей, а сыпь при краснухе нет.
Врожденная краснуха.
При заражении краснухой беременной женщины вирус попадает через кровь к эмбриону, что впоследствии ведет к развитию хронической краснушной инфекции у плода, с последующим тяжелым поражением различных органов: микроцефальной гидроцефалией, глухотой, катарактой, глаукомой, пороками сердца. У таких малышей после рождения наблюдается долгое носительство вируса.
У ребенка, да и у взрослого, после перенесенной инфекции остается стойкий пожизненный иммунитет.
Как лечить краснуху у детей.
Специфического лечения краснухи нет, требуется только симптоматическое лечение. При высокой температуре тела жаропонижающие: Нурофен, Парацетамол, Ибуклин. Обильное витаминизированное питье, для снятия интоксикации, диета сбалансированная полноценная чтобы организм мог бороться с болезнью. Постельный режим следует соблюдать пока температура тела высокая. Больного ребенка изолируют до исчезновения сыпи.
Профилактика.
Основным и самым действенным видом профилактики является вакцинация живой вакциной в возрасте ребенка один год и ревакцинацией в шесть лет. Информацию о прививках можно посмотреть в ежегодном календаре прививок.
Осложнение.
Самым опасным осложнением при этом заболевании является Аутоиммунный энцефалит. Нередко встречаются осложнения в виде артритов (воспаление суставов) и артралгии — это проявляется болью, покраснением (гиперемией) сустава, сустав припухает, чаще всего страдают суставы пальцев рук, затем коленные и локтевые суставы.
Симптомы поражения суставов как правило случается через полторы недели после появления сыпи и исчезают в течение следующей недели.
Источник
Последнее обновление статьи: 22.03.2018 г.
Мама с беспокойством поглядывала на дочь. На лице у Катюши, весёлой и счастливой после детского праздника, отчетливо проступала розовая сыпь, хотя утром всё было замечательно. Может, сладостей переела? Но придя домой, мама увидела сыпь уже на всём теле ребенка и вспомнила, что пару недель назад сын подруги заболел краснухой, а они часто проводят время с детьми.
«Ну, не страшно, зато не заболеет, когда повзрослеет, ведь коревая краснуха у детей – это совсем не опасно», — подумала мама Кати. Так ли это в действительности? И зачем тогда проводится профилактика краснухи у детей, раз инфекционный процесс не представляет угрозы?
Что такое краснуха?
Краснуха – острая вирусная инфекционная болезнь с воздушно-капельным путём передачи. Научное название болезни происходит от латинского слова «rubeolla» – «слегка красный».
Это заболевание, способное поражать только человека. Краснуха бывает врождённой и приобретённой. Когда-то краснуха была очень распространённой инфекцией. В наши дни она встречается значительно реже.
Вирус краснухи распространён по всему миру, но с 1969 года, когда началась вакцинация от недуга, в цивилизованных странах это редкость. Заболевают одинаково часто и мальчики, и девочки.
Как передаётся инфекция?
Заразиться можно от больного человека. При этом внешних проявлений в виде сыпи можно у него и не увидеть. Часто – у 66% людей – болезнь протекает без сыпи. Люди с бессимптомной краснухой не менее заразны.
Кроме того, вирус у заболевшего человека выделяется ещё за неделю до каких-либо проявлений болезни и неделю — две после.
Вирус краснухи совсем не устойчив во внешней среде. Вне организма он быстро погибает, не любит ультрафиолетовых лучей и высоких температур, поэтому в солнечное время года дети почти не болеют. Передать инфекцию через людей, которые ухаживают за больным краснухой, а сами здоровы, невозможно.
В каком возрасте можно заболеть краснухой?
Дети дошкольного и раннего школьного возраста – группа риска с высокой заболеваемостью.
Но детские инфекции бывают в любом возрасте. Много случаев возникает и среди молодёжи. Приобретенная краснуха у детей до года – явление редкое, а до 6 месяцев дети не заболевают, если мама до беременности уже переболела ею. Иммунитет у человека, перенёсшего краснуху, вырабатывается на многие годы.
Какие признаки приобретённой краснухи у детей?
После контакта с вирусом первые признаки болезни можно заметить через 11 — 21 день, чаще — 14 — 21 день (инкубационный период). У большей части детей краснуха протекает так, что родители могут даже не заметить проявлений болезни, это выглядит как лёгкое недомогание.
У других детей появляются лёгкие симптомы воспаления – кашель, насморк, конъюнктивит – они незначительны и быстро исчезают. Самый характерный для краснухи признак – увеличение и болезненность заушных, затылочных и заднешейных лимфоузлов, это и позволяет отличить краснуху от заболеваний с похожей сыпью.
Бывает и повышение температуры, но редко выше 38 градусов. На мягком нёбе можно обнаружить розовые пятнышки примерно у 20 % больных.
Затем через сутки после этого возникает сыпь. Вначале она локализована на лице, а далее очень быстро проявляется по всему телу. Данная сыпь розового цвета, пятнистая, может слегка возвышаться над поверхностью кожи.
Элементы сыпи могут сливаться, особенно на лице. На спине, разгибательных поверхностях рук и ног, ягодицах сыпь выражена всегда обильно. Редко бывает слабый зуд.
Угасает сыпь быстро и бесследно, как и другие признаки заболевания, уже на 2 — 3 сутки. На 4 — 5 день ребёнок выглядит уже абсолютно здоровым. Лимфоузлы могут оставаться увеличенными более длительно — до двух недель и даже до года.
У взрослых и подростков краснуха начинается и протекает более тяжело, впрочем, как и другие детские инфекционные болезни. У них чаще возникают осложнения после краснухи.
У девочек-подростков и женщин возникает полиартрит, при котором поражаются любые суставы, но чаще мелкие. У мальчиков (редко) бывает болезненность яичек. Самое грозное осложнение краснухи – энцефалит. Осложнения возникают довольно редко.
Что такое врождённая краснуха?
Это краснуха, которой ребёнок заразился внутриутробно через кровоток матери, во время её инфицирования. Последнее же происходит, если у будущей мамы иммунитет к краснухе не выработался на протяжении жизни.
Ошибочно мнение, что только в первом триместре беременности краснуха опасна для ребёнка. При заражении на более поздних сроках беременности сокращается только риск возникновения пороков развития у ребёнка, но краснуха может возникнуть у плода. Тогда на свет появляется ребёнок с врождённой краснухой, которая ведёт за собой поражение многих органов.
Такие новорождённые имеют задержку развития — это самое распространенное последствие врождённой краснухи, затем по частоте следует катаракта, сочетающаяся с пороками сердца, глухотой.
Также бывают гепатиты, дерматиты, менингоэнцефалиты, пневмонии, заболевания системы крови. И даже если всё это при рождении не выражено, то впоследствии выявляются задержка моторного развития и умственная отсталость.
У таких детей вирус сохраняется в крови до 1 — 2 лет, и они могут заразить окружающих.
Какие анализы проводят при заболевании краснухой?
Общий анализ крови. В этом анализе врач увидит косвенные признаки болезни.
Определить, есть ли краснуха, поможет выявление антител IgM, они обнаруживаются уже в первые дни болезни. Их наличие позволяет поставить точный диагноз.
Рост титров IgG, сохранение их высоких показателей говорит о врождённой краснухе. Также есть и другие методы диагностики, но они более трудоёмкие и используются в редких случаях.
Как лечить краснуху у детей?
Специфические противовирусные методы лечения краснухи не разработаны. Проводятся лишь симптоматические мероприятия. Ребёнка с приобретённой краснухой оставляют дома на пять дней, во время лечения желателен постельный режим.
Купать ребёнка можно. Делать это необходимо в комфортной воде, отдать предпочтение купанию в душе. Часто проветривать помещение. При повышении температуры тела выше 38 — 38,5 °C лечение проводят жаропонижающими средствами (парацетамол, ибупрофен).
Дети с врождённой краснухой проходят лечение в специализированном отделении, где за ними наблюдают квалифицированные врачи и можно осуществить профессиональный сестринский уход.
Профилактика краснухи
Вакцину изготавливают из вируса, который многократно ослаблен. После введения вакцины у 99 % людей вырабатываются антитела, которые в будущем защищают организм от вируса краснухи. Первичная вакцинация проводится, когда ребёнку исполняется год. Ревакцинация проводится в 6 лет.
Обычно используется комбинированная вакцина против кори, паротита и краснухи. Можно привиться и в более позднем возрасте, желательно до 11 — 12 лет. Беременным и кормящим мамам прививка противопоказана, поскольку вакцина содержит живой вирус.
Кроме того, если женщина сделала прививку, она должна предохраняться от беременности в течение 3 месяцев. Хотя случайное введение вакцины беременным, по данным американских ученых, не вызвало фетального синдрома краснухи и поэтому не служит показанием для прерывания беременности.
Ребёнок, родившийся от матери, контактной или переболевшей во время беременности краснухой, находится под наблюдением офтальмолога, оториноларинголога, невролога и педиатра. Ребёнок, контактировавший с больными, допускается в детское учреждение, карантин на группу не накладывается.
Мамам девочек следует помнить: не проведя профилактику краснухи своим дочкам из-за ложного страха перед прививкой, они могут сделать несчастными своих дочерей, подвергая серьёзному риску здоровье своих будущих внуков.
Источник
Автор admin На чтение 7 мин. Просмотров 559 Опубликовано 09.10.2017
Краснуха (лат. rubeolla) — острое вирусное заболевание, которым болеют преимущественно дети в возрасте 1—10 лет. Краснуха у взрослых встречается крайне редко. Имеет неофициальное название третья болезнь. Столь необычное наименование приобрела из-за того, что в списке провоцирующих детскую сыпь болезней стояла на третьем месте по распространенности и частоте.
Признаки краснухи
Болезнь характеризуется довольно длительным скрытым периодом, когда вирус, проникший в организм ребенка, внешне никак не проявляет себя. В этот период на теле нет явных проявлений — ярко-красной сыпи, которая и послужила поводом для названия болезни.
Скрытый период обычно длится 7—10 дней. В этот период наблюдается общая слабость и недомогание, причину которого родители определить не могут до тех пор, пока на теле ребенка не проявятся высыпания.
Но краснуха — это не только сыпь. В процесс вовлекаются и лимфатические узлы, в которых накапливается и размножается вирус. Причем увеличиваться лимфатические узлы могут где угодно.
Обычно сыпь держится на теле до 3 недель. От начала скрытого периода и на протяжении 3—4 недель после исчезновения сыпи больной ребенок заразен для окружающих, поскольку активный вирус передается воздушно-капельным путем, т. е. через органы дыхания вместе с насморком и кашлем. Попадая на поверхность одежды, окружающие вещи и игрушки, он легко передается окружающим детям.
Возбудитель краснухи
Вирусная природа заболевания (тогавирус) была доказана в 1938 году японскими учеными, вследствие чего вирус получил название по фамилии вирусолога Тога (Togaviridae). Сама же болезнь была описана гораздо раньше, в 1740 году, немецким врачом Хофманом. В чистом виде Rubivirus был выделен в 1961 году.
Попадая в организм человека, вирус краснухи повреждает РНК (рибонуклеиновую кислоту), являющуюся важнейшим элементом ДНК.
Имеет очень маленькие, даже для вирусов, размеры — 60—70 нм. В окружающей среде довольно устойчив. При комнатной температуре может сохраняться длительное время. Легко переносит низкие температуры и замораживание. Именно это и объясняет сезонные вспышки заболевания, которые приходятся на осенне-зимний период. Летом болезнь встречается крайне редко.
На вирус губительно действуют высокая температура (он разрушается полностью при 56 °С), прямые солнечные и УФ-лучи. При кварцевании возбудитель погибает практически мгновенно.
Пути передачи вируса
Самым распространенным путем распространения вируса является воздушно-капельный, передаваемый от больного ребенка здоровому при кашле и чихании.
На втором месте стоит бытовой, когда вирус передается не непосредственно через контакт больного со здоровым, а опосредованно — через вещи или игрушки, которыми пользовался больной.
Третий путь — внутриплацентарное заражение. Способность вируса проникать в организм плода от больной беременной женщины является очень характерным и вызывает большие опасения. Давно доказана тератогенная природа вируса краснухи, т. е. он способен вызывать пороки развития у развивающегося плода. Это может проявляться в неправильном формировании конечностей (вплоть до их полного отсутствия) у новорожденного, в поражении сердечно-сосудистой системы (триада Грега), органов зрения (врожденная катаракта) и слуха (врожденная тугоухость). Самым опасным периодом является первый триместр беременности, в котором происходит формирование органов зародыша.
Риск заражения плода от больной матери довольно высок. В этот период инфицируется ¼ эмбрионов. По мере развития беременности иммунная система плода развивается, риск заболевания становится значительно ниже. После 4 месяцев беременности заражений практически не происходит.
Симптомы заболевания
Первое проявление заболевания — общая слабость и недомогание. В скрытый период происходит бурное размножение возбудителя в организме ребенка. С током крови он распространяется по всему организму, накапливается в лимфатических узлах, вызывая их увеличение. В конечном итоге оседает в коже. Именно это вызывает появление ярко-красной сыпи — наиболее наглядного проявления болезни. Это происходит обычно через неделю после инфицирования.
Помимо сыпи краснуха у детей характеризуется и другими симптомами:
- увеличение среднешейных, затылочных лимфоузлов; узлы при прощупывании (пальпации) плотные, подвижные, болезненные;
- сыпь имеет вид красных пятен диаметром более 5 мм;
- появляется сыпь почти одновременно, в течение 24 часов, на спине, шее, лице, волосистой части головы, за ушами, на внутренней сгибательной поверхности рук и ног, ягодицах;
- на стопах и ладонях сыпь никогда не появляется;
- в некоторых случаях в процесс может вовлекаться слизистая рта;
- сыпь не шелушится, не чешется, не оставляет после себя пигментированных или депигментированных пятен;
- через 3—5 дней после появления сыпь бесследно проходит.
В острый период заболевания температура тела может повышаться до 38 °С.
Появляются катаральные симптомы:
- першение в горле;
- ринит;
- сухой кашель;
- слезотечение и воспаление конъюнктивы глаз.
Краснуха при беременности
Все родившиеся дети в обязательном порядке вакцинируются против краснухи. Иммунитет после вакцинации сохраняется примерно 20 лет. После этого риск заражения возрастает. Это следует учитывать при планировании беременности. Для организма женщины вирус практически безопасен, и в случае заражения болезнь протекает довольно легко. Главная опасность заключается в воздействии на формирующийся плод.
Поэтому, если беременность планируется после 20 лет, женщине необходимо сделать повторную прививку за несколько месяцев до зачатия, чтобы успел сформироваться иммунитет.
Если заражение плода все же произошло, то у родившегося ребенка течение болезни носит затяжной характер. Выделение вируса из организма может происходить на протяжении 12—24 месяцев после исчезновения симптомов.
Диагностика краснухи
Диагностика краснухи обычно не вызывает затруднений. Но болезнь имеет сходные симптомы с корью и скарлатиной. Поэтому обязательно производится диагностика с целью исключения этих заболеваний. Определить вирус краснухи позволяет лабораторная диагностика.
Собирая анамнез, врач обращает внимание на общую эпидемиологическую обстановку в населенном пункте, в детском дошкольном учреждении. Выявляет, был ли контакт с заболевшими детьми. При выявлении краснухи хотя бы у одного ребенка в детском дошкольном учреждении сразу же устанавливается карантин.
В процессе осмотра ребенка обращают внимание на высыпания на верхнем нёбе, зеве и в гортани. Пальпируются увеличенные лимфатические узлы. Назначаются анализы: мочи и крови.
Кровь для проведения серологического анализа и определения титра антител к вирусу производится из вены. Превышение титра антител в 4 раза по сравнению с нормой свидетельствует о заболевании. Лабораторная диагностика возможна до проявления ярко выраженных симптомов на теле и слизистых.
Лечение болезни
В настоящее время вирус краснухи не поддается лечению ни одним из известных лекарственных препаратов. Поэтому лечение исключительно симптоматическое — направлено на снятие неприятных и болезненных симптомов:
- повышенной температуры;
- головной боли;
- у детей старшего возраста — боли в суставах;
- дезинтоксикации организма.
Из лекарственных препаратов назначают:
- минерально-витаминные комплексы для поддержания иммунной системы ребенка;
- антигистаминные препараты при выраженном зуде и болевом синдроме в суставах;
- глазные капли при выраженном конъюнктивите;
- для снятия катаральных явлений используют спреи и назальные капли;
- антибиотики назначают только в случае присоединения воспалительных заболеваний бактериальной этиологии.
Если ребенок во время болезни находится дома, а лечение не требует медикаментозных препаратов, то оно основывается на средствах народной медицины: обильном питье с настоями трав (ромашка, шалфей, календула). В период повышения температуры тела — чай с малиной, шиповником, медом.
Если краснуха диагностируется у новорожденного, то для ее лечения применяют интерферон.
Осложнения
Осложнения при краснухе бывают редко. Но среди вероятных можно назвать:
- ангину;
- пневмонию;
- отит;
- артрит.
В очень редких случаях у мальчиков возможно вовлечение в процесс половых желез и развитие на этом фоне мужского бесплодия.
Профилактика
Основным средством профилактики, которое позволило снизить уровень заболеваемости практически до единичных случаев, является прививка от краснухи. Ее делают по достижении ребенком возраста 1 года. Новорожденные дети до года к вирусу невосприимчивы в силу иммунитета, формирующегося при грудном вскармливании.
Особое внимание следует обращать беременным женщинам на возможный контакт с больным ребенком. Женщинам детородного возраста после 20 лет следует пройти повторную вакцинацию.
Источник