Что колит возле пупка слева
Даже ребёнок знает: если живот болит справа от пупка, это может быть аппендицит. С возрастом приходят знания, что и желчный пузырь тоже находится справа. Почему же болит живот слева от пупка? Неприятное ощущение, затрагивающее левую часть живота, может сигнализировать о возникновении серьёзных заболеваний следующих органов брюшной полости:
- Нисходящей ободочной кишки;
- Сигмовидной кишки;
- Прямой кишки;
- Левого мочеточника;
- Левых яичника и фаллопиевой трубы (у женщин).
Чтобы понять, каких именно, нужно разобраться в том, какой же характер болей проявляется у человека.
Характер болевых ощущений в животе
Интенсивность ощущений, то, как боль заставляет человека её чувствовать, и есть характер боли.
- Тупая и ноющая – чаще говорит о гинекологических проблемах. Это может быть воспалительный процесс в левом яичнике или левой фаллопиевой трубе. В этих случаях боль в животе слева сопровождается дискомфортом при физических нагрузках, половых актах и менструациях. Тупая и ноющая боль может проявляться также при варикозе в малом тазу; геморроидальном расширении вен; хроническом цистите; заболеваниях сигмовидной и прямой кишок.
- Тянущий характер. Боль тянущего характера сообщает о гнойных воспалениях в органах мочеполовой и пищеварительной систем. Может отдавать в поясницу, пах, левую ногу.
- Колющий характер. Боли проявляются при мочекаменной болезни, когда камень проходит по левому мочеточнику. Отдаёт в поясницу и пах. Колющие боли могут сопутствовать заболеваниям сигмовидной кишки и ректального сфинктера.
- Острый характер. Острую боль провоцируют спазмы и колики. Возникает при: цистите; мочекаменной болезни; инфекционных воспалительных заболеваниях ЖКТ (колите; дизентерии; сальмонеллёзе; гастроэнтерите; болезни Крона; сигмоидите).
- Резкий характер. Резкие болевые ощущения в животе проявляются при «женских» заболеваниях: аднексите (воспалении придатков); внематочной беременности.
Боли резкого характера в левой части живота могут возникать также при раке 3 и 4 стадии.
Боль может сигнализировать о том, что в организме есть серьёзная патология. Важно вовремя обратиться за помощью к врачу.
Симптомы патологий, вызывающих боль слева от пупка
Для понимания причины болей обратите внимание на симптомы-спутники. У каждого заболевания эти симптомы свои, что позволяет поставить предварительный диагноз до полного обследования.
Сигмоидит
Причиной боли слева от пупка может быть сигмоидит – воспаление сигмовидной кишки толстого кишечника. Заболевание имеет две формы: острую и хроническую. Вызывать его могут:
- Внутренние причины: инфекции; болезнь Крона; дисбактериоз; неспецифический язвенный колит; проблемы с сосудами брыжейки.
- Внешние причины: отравление ядохимикатами; радиационное заражение.
Симптомы сигмоидита проявляются:
- В болях острого и режущего характера, локализующихся в левой части подвздошной области и отдающих в бедро и поясницу.
- В нарушениях стула (поносе или запоре).
- В ложных позывах к дефекации.
- В снижении аппетита.
- В общем недомогании.
- В нервозности и бессоннице.
Воспаление сигмовидной кишки толстого кишечника
Лечение сигмоидита – строгая диета, приём антибиотиков и спазмолитических средств.
Болезнь Крона (гранулематозный энтерит)
Причина болей слева от пупка может крыться в болезни Крона – нарушениях структуры кишечника с образованием кишечных спаек и свищей. Заболевание носит хронический характер. Длительность острого периода может составлять до полугода в зависимости от общего состояния организма.
Воспаление постепенно ведёт к сужению кишечного канала и заполнению кишечника серозной жидкостью вокруг зоны поражения.
Симптомы болезни Крона делят на два типа:
- Внекишечные признаки: чувство слабости, снижение массы тела, постоянно повышенная температура тела (37-37,5C), поражение суставов, крови, почек.
- Кишечные признаки: резкие колющие боли, диарея с примесью крови и слизи, воспаление ректального сфинктера.
До настоящего времени медики не могут определить точную причину болезни Крона. Среди причин, влияющих на развитие болезни, называют наследственные, инфекционные и факторы, связанные с иммунитетом.
Начало обострению могут положить:
- Отравление химикатами;
- Заболевания ЖКТ, имеющие вирусный характер;
- Хроническая кишечная инфекция;
- Язва желудка или кишечника;
- Снижение иммунитета;
- Травма живота, затронувшая район сигмовидной кишки;
- Послеоперационное осложнение;
- Нерациональное питание.
Гранулематозный энтерит
Лечение начальных стадий болезни медикаментозное. Врач может назначить антагонисты для рецепторов иммунной системы, глюкокортикостероиды, сульфасалазин. При неэффективности консервативного лечения повреждённая зона удаляется хирургическим путём. После операции больной должен соблюдать диету и принимать витамины.
Дивертикулит
Причиной левосторонних болей на уровне живота может послужить дивертикулит кишечника – осложнение дивертикулёза. Важно разделять эти понятия.
Основу кишечных стенок составляют гладкие мышцы, благодаря которым осуществляется перистальтика, продвигающая содержимое в нижележащие отделы. На стенках кишечника (чаще в сигмовидной кишке, расположенной непосредственно перед прямой кишкой) могут образовываться грыжеобразные выпячивания – дивертикулы. Наличие таких выпячиваний кишечника – дивертикулёз. В дивертикулы может попадать содержимое кишечника. Оно остаётся там, провоцируя усиленное размножение микроорганизмов и возникновение воспалительного процесса. Этот воспалительный процесс в дивертикулах именуется дивертикулитом.
Симптомы дивертикулита схожи с симптомами других распространённых заболеваний. Уточнить диагноз помогут характерные признаки:
- Монотонный характер болевых ощущений, локализующихся слева в нижней части живота, переходящих в левый бок, усиливаются при физических нагрузках, кашле, смехе.
- Пациент может указать на конкретную точку – центр, в котором ощущается боль.
- Неприятные ощущения длятся долго (до нескольких дней).
- Усиление болевых ощущений при пальпации.
- Чередующиеся понос и запор.
- Отсутствие облегчения после опорожнения кишечника.
У десяти процентов пациентов с дивертикулитом обнаруживается кровь в кале. Когда дивертикула разрывается, кровянистые выделения становятся обильнее, а человек чувствует кратковременную острую боль.
Возможные осложнения дивертикулита:
- Формирование околокишечного инфильтрата (жидкости, пропитывающей ткани, что при пальпации ощущается как болезненное опухолевидное образование).
- Образование спаек, вызывающих кишечную непроходимость.
- Появление свищей, через них содержимое кишечника попадает в другие органы.
- Развитие перитонита – воспаления брюшины.
- В редких случаях – перерождение дивертикулита в злокачественную опухоль.
Дивертикулы есть у многих, дивертикулит развивается у единиц.
Способствовать его развитию могут:
- Воспалительные заболевания толстого кишечника (колиты разной этиологии).
- Малое количество употребляемой клетчатки (пищевых волокон), что способствует развитию запоров, повышающих давление в кишечнике и провоцирующих закупорку дивертикул.
- Наследственные факторы: у ребёнка может быть предрасположенность к образованию дивертикул, унаследованная от предков, можно даже родиться со сформировавшимися дивертикулами.
- Пожилой возраст: тонус мышц ослабевает, запоры становятся частыми, закупорка дивертикул – более вероятной.
- Гельминтозы: глисты изменяют естественную микрофлору кишечника, нарушают целостность слизистой оболочки, что провоцирует появление очагов воспаления.
Дивертикулит кишечника
Методы диагностики дивертикулита:
- Колоноскопия, проводимая с помощью эндоскопа, вводимого через задний проход, позволяет точно определить наличие дивертикулов.
- Компьютерная и магнитно-резонансная томография.
- Ирригоскопия (рентгенологическое исследование с введением контрастного вещества для получения чёткого изображения).
- Ультразвуковое исследование брюшной полости эффективно на поздних стадиях развития болезни, помогает выявить хорошо заполненные дивертикулы.
- Лапароскопия – метод диагностики и лечения: через маленький надрез в брюшной стенке с помощью камеры визуально осматривается наружная сторона кишечника, дивертикулы удаляются.
При остром дивертикулите рентгенография с использованием контраста нежелательна, ирригоскопию применяют для определения эффективности проведённого лечения. УЗИ и КТ помогают дифференцировать дивертикулит от других заболеваний, поражающих брюшную полость (аппендицита, абсцессов и др.).
Лечение чаще проводится в стенах медицинского учреждения. При лёгком течении болезни лечение амбулаторное, посредством приёма медикаментов и соблюдения диеты.
Для терапии используются препараты, способные предотвратить развитие воспаления, уменьшить боль. Используют следующие группы:
- Антибиотики широкого спектра действия, приводящие к уничтожению бактерий, уменьшению воспаления, очистке дивертикул от каловых масс и гноя.
- Противовоспалительные и противомикробные средства способствуют устранению патогенной микрофлоры и воспаления, предотвращают рецидивы заболевания.
- Лёгкие слабительные натурального происхождения, позволяющие очистить кишечник от застоя каловых масс, уменьшить давление на дивертикулы.
- Спазмолитические средства помогают уменьшить неприятные ощущения.
- Препараты против аллергии уменьшают отёчность кишечных стенок.
В тяжёлых случаях введение препаратов осуществляется внутримышечно или внутривенно, при лёгком течении заболевания – орально.
Колит инфекционного типа
Инфекционный колит
Инфекционный колит – воспалительное заболевание ободочной кишки (нисходящая ободочная кишка находится в левой части живота), вызываемое патогенными микроорганизмами.
Симптомы инфекционного колита:
- Болезненные спазмы кишечника;
- Громкое урчание в животе;
- Частый жидкий стул;
- Повышение температуры тела;
- Слабость.
На фоне сильной диареи может развиться обезвоживание.
Для выявления причины недомогания используется лабораторная диагностика: бактериологическое, вирусологическое и паразитологическое исследование. В случае развития осложнений делают посев крови на стерильность. Анализ крови показывает повышение уровня содержания лейкоцитов, скорости оседания эритроцитов.
Лечение проводится консервативно: применяются антибактериальные средства. Если возбудитель – шигелла, назначается приём фторхинолона и 8-оксихиниолина. Если выявляется патогенная активность кишечной палочки – приём современных цефалоспоринов. При псевдомембранозном колите, вызванном клостридиальной инфекцией – приём метронидазола. Иногда возбудителем заболевания могут являться амёбы. При амёбиазе выздоровлению должны помогать амёбоциоды, метронидазол.
Важна борьба с обезвоживанием организма: для насыщения организма влагой назначают Регидрон или Оралит.
После устранения острых симптомов назначается восстановительная диета и приём ферментативных препаратов (Панкреатина, Фестала и других), пребиотиков.
Деятельность паразитов в организме
Сильная боль в животе слева от пупка может говорить о наличии в кишечнике паразитов. Причинами заражения могут быть нарушение правил индивидуальной гигиены, сниженный иммунитет, общение с заражёнными животными, пища, не прошедшая хорошей термической обработки.
При гельминтозах возникают:
- Колющая боль в животе слева;
- Постоянное чувство тошноты, позывы к рвоте;
- Ректальный зуд;
- Кашель (одна из стадий развития круглых червей проходит в лёгких);
- Симптомы общей интоксикации;
- Высыпания на коже;
- Повышение температуры тела.
Диагностируется гельминтоз на основании анализа кала.
Лечение происходит посредством приёма противогельминтных средств (Немозола, Пирантела, Вермокса). Рекомендуется соблюдение строгой диеты, усиленный контроль за индивидуальной гигиеной, обработка белья, лечение гельминтозов у домашних питомцев.
Заболевания селезёнки
Селезёнка – непарный орган, расположенный в левом подреберье, который также может болеть. Отвечает за кроветворение и стойкость иммунитета, является местом депонирования крови.
Основными проблемами с селезёнкой, которые могут спровоцировать неприятные ощущения в левой части брюшной полости, являются:
- Периспленит (воспаление соединительнотканной капсулы, защищающей селезёнку).
- Спленомегалия (увеличение размеров селезёнки, являющееся следствием патологических процессов в других частях организма).
- Тромбоз сосудов селезёнки.
- Инфаркт селезёнки (разрыв селезёнки, часто возникающий в результате травм, селезёнка – очень хрупкий орган).
- Разрыв селезёнки (также часто возникает после даже лёгких травм).
Каждое из этих заболеваний является поводом для незамедлительного обращения к врачу, который выберет правильную стратегию лечения.
Боли у мужчин
Боль в левой части живота у мужчин может возникать по разным причинам. Это:
- Воспаление яичек;
- Появление грыжи;
- Развитие кисты.
Данные патологии вызывают:
- Повышение температуры тела;
- Слабость;
- Тошноту.
Боли могут не ограничиваться брюшной полостью, спускаться в паховую область.
Ещё одна возможная причина болезненных ощущений у мужчин – воспаление предстательной железы.
Характер болей при этом тянущий или режущий. Основная проблема – резкая боль при мочеиспускании. Также при воспалении предстательной железы проявляется эректильная дисфункция.
Боли у женщин
Болевые ощущения в левой части живота у женщин – тревожный симптом. При их появлении нужно обратиться за помощью к специалисту для постановки точного диагноза и назначения лечения. Женщина может жаловаться на резкие болевые ощущения слева внизу живота и связанную с этим невозможность низко наклониться.
Причинами могут быть:
- Аднексит (воспаление придатков);
- Внематочная беременность;
- Развитие опухолевых процессов половой сферы.
Боль в левой части живота нельзя оставлять без внимания. Если она имеет острый характер или продолжает беспокоить в течение нескольких дней, а также сопровождается другими симптомами – это повод для немедленного обращения к врачу.
Источник
Боль и покалывающие ощущения в области пупка – распространенный признак, беспокоящий в основном женщин, но иногда встречающийся и у мужчин. Покалывание может быть как острым, так и слабым, расположенным сверху или снизу пупка, а также охватывающим всю его плоскость. Среди причин покалывания присутствуют опасные патологии, поэтому этот признак нуждается в диагностике.
Причины, не связанные с болезнями
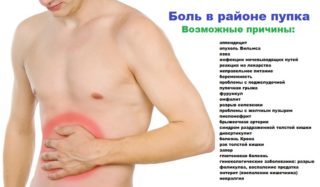 Гинекологи считают, что точечное покалывание в пупочной зоне может указывать на процесс зачатия и закрепления яйцеклетки в матке. Особенности положения этого органа таковы, что некоторые процессы могут отдавать выше – в желудок и пупочную зону. Также у беременных женщин со 2 триместра начинает растягиваться кожа, что может вызывать колющие ощущения.
Гинекологи считают, что точечное покалывание в пупочной зоне может указывать на процесс зачатия и закрепления яйцеклетки в матке. Особенности положения этого органа таковы, что некоторые процессы могут отдавать выше – в желудок и пупочную зону. Также у беременных женщин со 2 триместра начинает растягиваться кожа, что может вызывать колющие ощущения.
Покалывание может начаться из-за трения неудобной или синтетической одеждой, а также на фоне стресса и эмоциональных переживаний. Причем подвержены этому и женщины, и мужчины. Спровоцировать покалывание может пирсинг или татуировки.
Заболевания мочеполовой сферы
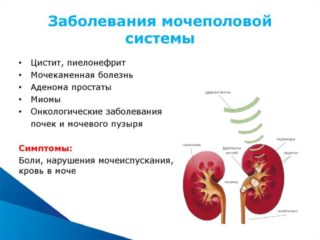 Нередко у мужчин и женщин покалывающие ощущения возникают на фоне следующих заболеваний:
Нередко у мужчин и женщин покалывающие ощущения возникают на фоне следующих заболеваний:
- Онкологические процессы в брюшной полости. Симптом редко возникает один, нередко присутствует широкая картина признаков.
- Пиелонефрит или цистит. Воспаление мочевого пузыря или почек сопровождается болью, покалываниями, частыми или отсутствующими позывами, температурой и резями в процессе мочеиспускания.
- Воспаление придатков. У женщин при малейшем переохлаждении или при заражении бактериями возможно воспаление придатков и яичников. Появляются ноющие боли и покалывание в зоне пупка.
- Эндометриоз. При сильном разрастании эпителия матки симптомы способны появиться слева или справа в животе, внизу, а также в пупочной зоне. Среди дополнительных признаков: обильные месячные, с острыми приступами боли, тяжесть в пояснице и животе.
- Фибромиома матки. Патология, которая длительное время может протекать без симптомов. При появлении болей и покалывающих ощущений возможно сильное увеличение опухоли, сдавливание сосудов и нервных окончаний.
Колющие ощущения могут случаться в результате спазмов мочевыделительных путей, желчных протоков и других структур организма. А вот вызывать эти спазмы могут разные заболевания.
Патологии мочевыделительной и репродуктивной сфер относятся к наиболее распространенным факторам развития неприятных ощущений в области средней и нижней части живота, а также пупочной зоны.
Заболевания ЖКТ как причина колющих ощущений
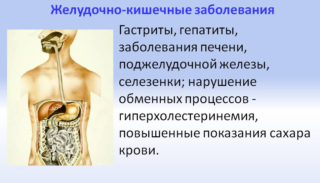 Среди патологий кишечника и желудка можно выделить несколько хронических, а также опасных хирургических патологий, способных вызывать колющие ощущения в пупке:
Среди патологий кишечника и желудка можно выделить несколько хронических, а также опасных хирургических патологий, способных вызывать колющие ощущения в пупке:
- Аппендицит. Симптом в этом случае развивается в самом начале заболевания и быстро переходит в боль, которую невозможно терпеть. У пациента могут возникнуть такие неприятные ощущения, как температура, тошнота и рвота.
- Колит. Патология возникает на фоне отравлений, злоупотребления медикаментами, а также из-за активности вирусов. Происходит спазм, а также воспаление слизистой оболочки кишечника, которое сопровождается вздутием и диареей.
- Инфекционные и вирусные патологии. Спровоцировать покалывающие ощущения могут самые разные вирусы и инфекции, в том числе аденовирус и ротавирус. Нередко они протекают с признаками простуды: появляется кашель, температура, затем случает рвота и начинается диарея.
Спровоцировать покалывание с последующим развитием симптомов может опасное хирургическое состояние – непроходимость кишечника. Вызывают его разные процессы: сильная зараженность паразитами, наличие крупных полипов или опухолей, продолжительный запор и застой каловых масс.
Ферментная недостаточность тоже может быть причиной покалывающих ощущений, так как процесс пищеварения в тонком кишечнике останавливается или сильно ухудшается при непереносимости тех или иных продуктов.
К другим патологиям можно отнести синдром раздраженного кишечника – эмоциональное состояние, у которого нет физиологических причин.
Проблемы с кровообращением и сосудами
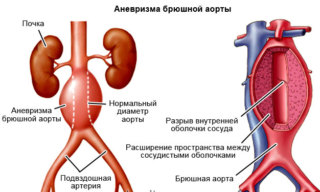 Нередко колющие ощущения наблюдаются при заболеваниях брюшной аорты – чревного ствола, расположенного чуть выше пупочной зоны. Но может развиться и ишемия кишечника – результат неспецифического аортоартериита или атеросклероза мозга. Боль в этом случае начинается через некоторое время после приема пищи, покалывающие ощущения сочетаются со схватками. Остановить приступ можно приемом нитроглицерина. Однако при отсутствии полноценного лечения патология быстро прогрессирует, у пациента резко снижается вес, появляется вздутие, запоры, чередующиеся с диареями. На начальной стадии ишемия кишечника хорошо лечится медикаментами.
Нередко колющие ощущения наблюдаются при заболеваниях брюшной аорты – чревного ствола, расположенного чуть выше пупочной зоны. Но может развиться и ишемия кишечника – результат неспецифического аортоартериита или атеросклероза мозга. Боль в этом случае начинается через некоторое время после приема пищи, покалывающие ощущения сочетаются со схватками. Остановить приступ можно приемом нитроглицерина. Однако при отсутствии полноценного лечения патология быстро прогрессирует, у пациента резко снижается вес, появляется вздутие, запоры, чередующиеся с диареями. На начальной стадии ишемия кишечника хорошо лечится медикаментами.
Покалывающие ощущения могут появиться и на фоне ишемии другого органа – сердца. В этом случае требуется еще более тщательное лечение и постоянный контроль специалистов, так как сердечный приступ может привести к смерти.
Методы диагностики
Для диагностики состояния, если долго покалывает в области пупочной зоны, используют инструментальные и лабораторные методы:
- берут на анализ кал, кровь, мочу, в том числе проводят биохимическое исследование;
- обязательно анализируют на наличие Хеликобактер пилори в составе желудочного сока, крови;
- выполняют УЗИ органов брюшной полости и малого таза.
МРТ и КТ назначают редко, в основном при подозрении на нарушения кровообращения и проблемы с сосудами.
Для диагностики гинекологических нарушений нередко требуется диагностическая лапароскопия с последующей биопсией. Чаще всего ее проводят при подозрении на эндометриоз.
Диагностикой и лечением покалывающих ощущений в пупке начинает заниматься гастроэнтеролог или терапевт. Далее врач может направить к другому специалисту: кардиологу, гинекологу, нефрологу. Иногда требуется консультация хирурга, уролога, эндокринолога.
Методы лечения покалывания
Лечить покалывание в области пупка можно только теми препаратами, которые прописал доктор. Также предварительно важно выявить проблему, вызывающую симптом. Если признак появился впервые и беспокоит всего несколько часов, обращать на него внимание не следует. Если же он возникает регулярно, то диагностики не избежать.
В зависимости от выявленной проблемы врач может назначить:
- препараты для устранения проблемы, включая средства для сердца, кишечника или желудка, антибиотики и специфические вещества;
- хирургическое вмешательство при ишемической болезни сердца и других серьезных патологиях;
- физиотерапевтические процедуры при хронических заболеваниях;
- сбалансированную диету при поражении кишечника, мочевого пузыря или почек.
Характер терапии во многом зависит от сопутствующих симптомов и сложности течения основного заболевания.
Источник

