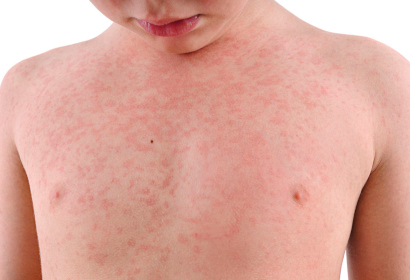
Что не является типичным клиническим проявлением краснухи
Краснуха эпидемическое вирусное заболевание, которое, в основном, проявляется в детском возрасте. У детей довольно легко и мягко проходит краснуха, клиника заболевания не представляет серьезной опасности для здоровья пациента. Отдельно стоит сказать о заболевании краснухой во взрослом возрасте, особенно во время беременности: если это произошло в первом триместре, то велик риск, что ребенок родится с отклонениями. Чаще всего это врожденная глухота, поражение органа зрения или сердечно-сосудистой системы. Симптоматика краснухи отличается на разных стадиях заболевания, поэтому важно выявить болезнь на раннем сроке, чтобы начать своевременное лечение.
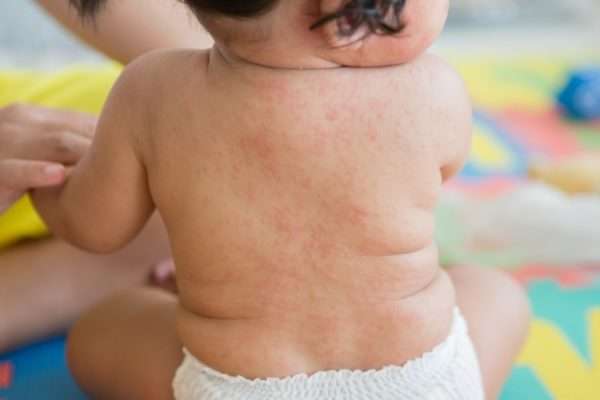
Причины появления заболевания
Из этиологии болезни следует, что краснуха вызывается вирусом семейства тогавирусов. Возбудитель крайне неустойчив в окружающей среде, поэтому при комнатной температуре может жить лишь несколько часов, а при кипячении и вовсе сразу же погибает.
Передача вируса чаще всего происходит воздушно-капельным путем. Возбудитель начинает выделяться на слизистых оболочках больного человека еще до проявления всей клинической картины.
К краснухе больше всего восприимчивы дети в возрасте от двух до шести лет. В странах, где не проводится вакцинация против данного заболевания, каждые десять лет наблюдаются эпидемиологические вспышки. После выздоровления у ребенка формируется пожизненный иммунитет к краснухе.
Развитие болезни
После того как возбудитель попал на слизистую оболочку полости носа и проник далее в верхние дыхательные пути, уже в инкубационном периоде он попадает в кровь и начинает выделяться через секрет различных желез, вместе с калом и мочой. Далее он проникает в лимфатические узлы, проходит через ГЭБ (гематоэнцефалический барьер) и попадает в центральную нервную систему.
При нормальном функционировании иммунной системы активируется гуморальный и клеточный иммунитет, и вирус быстро уничтожается организмом. Современной медицине известны случаи, когда возбудитель в течение достаточно продолжительного времени находился в организме. Это подтверждают следующие факты: инфицирование плода беременными женщинами, которые перенесли краснуху за полгода до беременности, способность передавать возбудитель у детей до 31-го месяца, а также развитие в течение нескольких лет инфекционного заболевания центральной нервной системы – краснушного панэнцефалита.
Болезнь проявляется снижением умственной деятельности, нарушением функционирования мозжечка, а также поражением органа зрения. Прогноз неблагоприятный: краснушный панэнцефалит обычно заканчивается летальным исходом, поэтому сейчас уделяется огромное внимание профилактике краснухи, особенно среди детей и беременных женщин.
При проникновении в плаценту в течение первого триместра беременности вирус способен нарушать нормальное деление клеток, поэтому и возникают пороки в развитии. Проникая в кровоток, возбудитель вызывает гипоксию. Это ведет к недостаточному кровоснабжению и обеспечению кислородом развивающихся органов и тканей.
Клинические проявления краснухи
Инкубационный период
Инкубационный период краснухи длится 2-3 недели. В течение этого времени вирус проникает в организм человека и начинает свое размножение. Следует отметить, что уже в это время пациент может передать возбудителя окружающим воздушно-капельным путем.
Продромальный период
Следующий период, идущий прямо за инкубационным, называется продромальный. Он длится несколько дней и часто проходит незамеченным, особенно у детей. В течение этого времени пациент ощущает слабость, вялость, иногда может наблюдаться сухой кашель, заложенность носа.

Лимфатические узлы значительно увеличиваются, при пальпировании проявляются болезненные ощущения. Также может значительно подниматься температура тела – до 39̊С. Этот период продолжается до тех пор, пока на коже не появятся первые высыпания.
Период высыпаний
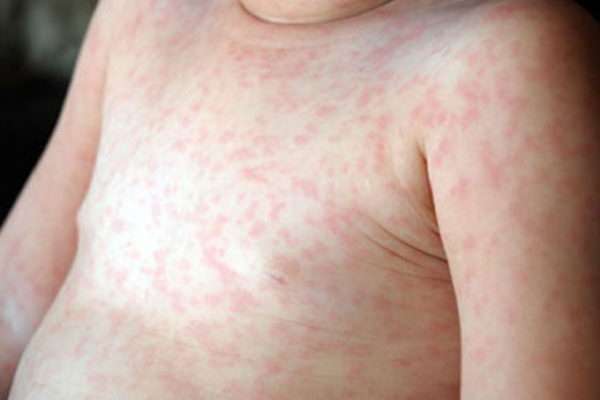
Период высыпаний обычно длится 3-5 дней. Сначала можно отметить появление небольших красных пятнышек в области мягкого неба, которые впоследствии увеличиваются и достигают твердого неба. После можно наблюдать появление на всем теле мелкой сыпи, которая, по большей части, сосредотачивается на лице, ягодицах, в локтевых и подколенных ямках. Механизм образования сыпи заключается в том, что эритроциты склеиваются под воздействием гемагглютинина, и одновременно с этим процессом происходит поражение верхнего слоя кожи – эпидермиса. Склеившиеся эритроциты задерживаются в эпидермисе, что внешне проявляется в мелких красных пятнах.
Если краснухой болеет взрослый человек, то у него в этот период может наблюдаться боль в суставах, лихорадка, отечность, боль в горле. Также отмечается чувствительность глаз к яркому свету, жжение и зуд, слезотечение.
Период реконвалесценции
Этот период течения краснухи характеризуется полным избавлением от симптоматики заболевания и постепенным выздоровлением.
Атипичная форма краснухи
Краснуха может также проходить в так называемой скрытой форме. При этом проявляются следующие симптомы:
- боль и першение в горле,
- сухой кашель,
- повышение температуры тела.
Самый главный симптом краснухи – сыпь – в данном варианте течения заболевания отсутствует. Поэтому диагностику провести становится довольно затруднительно. При беременности проводят обязательный анализ на наличие в крови антител к вирусу краснухи.
Диагностика заболевания
Основанием для постановки диагноза может служить наличие высыпаний на теле пациента, время их появления, общая характеристика локализации сыпи, а также эпидемиологическая обстановка в данной местности.
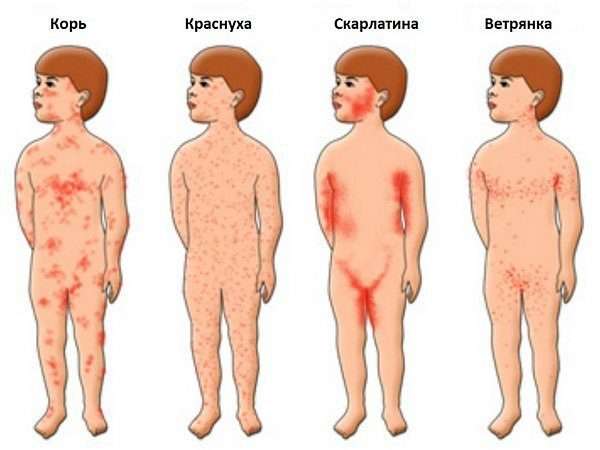
Не следует пытаться самостоятельно поставить себе диагноз, так как симптоматика краснухи схожа с симптоматикой таких заболеваний, как скарлатина, ветряная оспа, корь и др. В связи с этим важно поставить дифференциальный диагноз, то есть исключить вероятность проявления схожих патологий. Для этого необходимо собрать эпидемиологический анамнез, провести исследование лимфатических узлов и характера сыпи. При краснухе, в отличие от кори, сыпь менее яркая, она не сопровождается шелушением и зудом. А главным отличительным признаком скарлатины является ангина, сильная гиперемия ротовой полости.
Главными методами диагностики являются вирусологический и серологический методы. При первом методе у пациента берут кровь, мочу и носоглоточные смывы на анализ для выявления наличия возбудителя в этих биологических жидкостях. Такой способ диагностики целесообразно применять в течение первых 5-7 дней после начала заболевания.
Серологический метод предусматривает выявление в крови пациента антител к данному вирусу. Такой способ лучше всего применять в течение 3-4 дней после начала высыпаний.
Также для диагностики используется иммуно-ферментный анализ. В основе этого метода лежит специфическая реакция «антиген-антитело».
Лечение
Специального терапевтического лечения краснухи не предусмотрено. Больному назначается постельный режим в течение нескольких дней, здоровое и полноценное питание с учетом половозрастных особенностей. Также рекомендуется обильное питье с целью дезинтоксикации. Чтобы облегчить состояние пациента, применяются жаропонижающие и обезболивающие препараты, а также лекарства от кашля. Лечащий врач может назначить комплекс специальных препаратов, прием которых направлен на укрепление иммунитета.
Если краснуха диагностирована у женщины со сроком беременности до 28-й недели, то необходимо сделать аборт по медицинским показаниям. Если же диагноз поставлен позднее 28-й недели, то аборт делать нельзя, женщине назначается медикаментозная терапия с целью сохранить здоровье плода.
Таким образом, краснуха может быть довольно опасным заболеванием, особенно у беременных женщин. Иногда болезнь проходит бессимптомно, что осложняет возможность быстрой постановки диагноза и начала своевременного лечения. Поэтому при обнаружении первых подозрительных симптомов, включающих недомогание, слабость и повышение температуры тела, необходимо срочно обратиться к лечащему врачу. Беременным женщинам нужна дополнительная консультация акушера-гинеколога.
Источник
Энциклопедия / Заболевания / Инфекционные заболевания / Краснуха
Краснуха – это острая вирусная инфекция, преимущественно отмечающаяся у детей, и относящаяся к разряду детских инфекций. Проявляется респираторными проявлениями, интоксикацией и специфической сыпью.
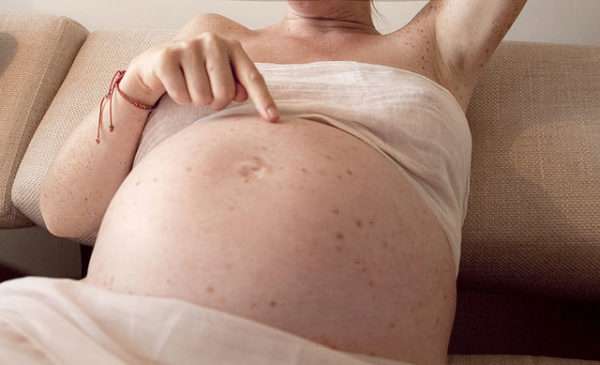
Заболевание имеет особое значение, так как при беременности может вызывать тяжелые множественные пороки развития плода.
Краснуха является управляемой инфекцией, то есть от нее разработана вакцина, включенная в национальный календарь многих стран мира.
Краснуху вызывает особый мелкий вирус из семейства тогавирусов. За счет своего строения вирус неустойчив во внешней среде, поэтому особо актуально заражение при тесном контакте и в организованных коллективах. Восприимчивость у не привитых лиц достигает 90%, в связи с этим краснуха отнесена к карантинным инфекциям.
Вирус краснухи чувствителен к действию дезинфектантов, к высокой температуре, к высушиванию и ультрафиолету, плохо сохраняется во внешней среде.
Чаще всего заболеваемость возникает в период смены сезонов. Более всего подвержены дети от 2 до 10 лет, эпидемические вспышки регистрируются каждые 10 лет.
Иммунитет после краснухи пожизненный и стойкий, в крови пожизненно сохраняются антитела.
Заболеть можно от взрослого или ребенка, как с типичной, так и со стертой формой, также опасны в плане заражения дети с врожденными формами краснухи. Заразность наступает за неделю до возникновения сыпи и весь период клинических проявлений, плюс еще 7 дней с момента исчезновения признаков краснухи.
Заражение происходит воздушно-капельным путем при разговоре, плаче, чихании. Беременные заражаются так же, а плод – трансплацентарно.
По происхождению краснуха бывает врожденной (внутриутробное заражение плода), и приобретенной.
Период инкубации при краснухе может длиться 2-3 недели, а в последнюю неделю инкубации больной заразен для окружающих. В конце инкубационного периода может быть легкий насморк и легкая краснота горла, эти явления сохраняются один день или несколько.
Постепенно возникает лихорадка до 37,5-38°С, увеличиваются лимфоузлы в области затылка и на шее, увеличенные лимфоузлы могут потом сохранятся до 2 недель.
Затем возникают мелкие розовые пятна на лице, разгибательных поверхностях рук и ног и на ягодицах. Высыпания длятся до 4 суток (реже — до 7 дней), зуд для сыпи при краснухе не характерен.
Сыпь обильная, в виде мелких пятнышек. У взрослых на фоне краснухи могут припухать и становиться болезненными суставы.
В ранние сроки беременности краснуха может вызывать выкидыши, гибель эмбриона, врожденные уродства.
Читать отдельную статью о краснухе во время беременности.
Признаки врожденной краснухи
Врожденная краснуха – это тяжелые сочетанные поражения плода, особенно серьезные при заражении матери в 1 триместр беременности при закладке всех органов и тканей. Проявления называют триадой Грегга:
- двухсторонняя катаракта или помутнение хрусталиков глаз, с уменьшением размеров глазного яблока,
- пороки сердца со стенозами крупных стволов, пороками клапанов и перегородок сердца,
- глухота.
Могут также быть выявлены и пороки развития нервной ткани с гидроцефалией, поражением вещества мозга с резкой задержкой развития, пороки твердого и мягкого неба.
Основа диагноза – эпидемиологические данные о наличии краснухи в регионе, а также указания на типичные высыпания, увеличение лимфоузлов.
Для подтверждения диагноза необходимо выделение вируса краснухи, но он будет показан только до появления сыпи. В более поздние сроки диагноз ставят на основании данных по титру антител:
- антитела класса IgМ выявляют у больных с наличием свежего заражения и активности краснухи,
- антитела класса IgG – при наличии перенесенной ранее краснухи или хронического заражения при внутриутробной инфекции,
Важно определение антител к краснухе в период планирования беременности, если женщина не привита от краснухи и нет указаний в ее карте о перенесенной краснухе. Если антител к краснухе нет – показана вакцинация женщины за три месяца до планируемого зачатия.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Специфических противовирусных препаратов от краснухи нет, лечение проводят симптоматически.
Показан постельный режим с полноценным по возрасту питанием и обильным питьем.
Остальная терапия строится на основе симптомов – противокашлевые средства, средства от насморка, жаропонижающие. Сыпь ничем обрабатывать не нужно, равно как применять при ней антигистаминные средства.
Разработана специфическая профилактика краснухи в виде вакцинации. Ее проводят совместно с паротитом и корью, тривакциной ММR в возрасте 1 год и 6 лет, девочкам еще и в 14, если ранее не прививали.
Есть и моновакцины от краснухи (Рудивакс), их вводят женщинам, не имеющим антител к краснухе в период планирования беременности.
При выявлении случаев краснухи контактные находятся на карантине 21 день, больных изолируют еще на неделю с момента появления сыпи.
Источник: diagnos.ru
Источник
Краснуха, чаще всего, встречается у детей дошкольного и младшего школьного возраста (от2 до 8 лет). Новорожденные и дети до 6 месяцев болеют редко, за счет трансплацентарного иммунитета (защитные антитела передаются ребенку во время беременности от матери). Но если мать не болела и не делала прививки от краснухи, ребенок может заболеть в любом возрасте.
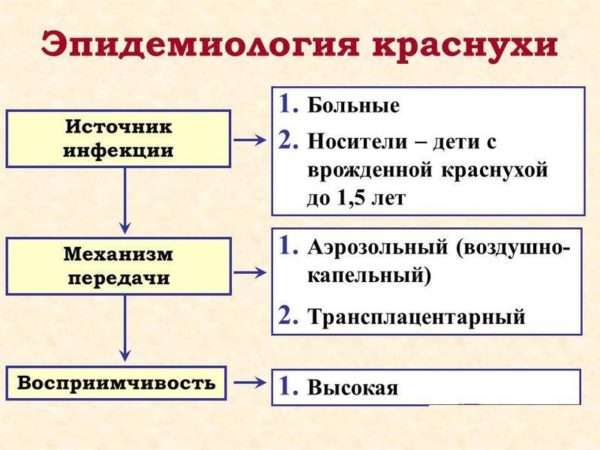
Краснуха является острым инфекционным заболеванием вирусной природы, передается, преимущественно, воздушно-капельным путем, но возможно и внутриутробное заражение плода. Краснуха — это антропонозное заболевание, это значит, что болеют краснухой только люди, и источником инфекции является только человек (больной краснухой, как типичной, так и атипичной формой).
Возбудителем краснухи является РНК-содержащий вирус, который нестоек во внешней среде.
Клинические симптомы краснухи у детей
Клинические симптомы краснухи детей могут различаться в зависимости от формы. Так, выделяют типичные и атипичные формы краснухи.
Для типичной формы характерна цикличность течения заболевания. Выделяют инкубационный, продромальный, период высыпаний и период реконвалесценции.
Инкубационный период продолжается в среднем от 18 до 23 суток. Никаких клинических проявлений в данный период не отмечается.
Длительность продромального периода от нескольких часов до 2-х суток. Данный период отмечается не у всех больных. Для продромального периода краснухи характерно: слабовыраженные симптомы интоксикации (субфебрильная температура, слабость, снижение аппетита), легкие катаральные проявления со стороны верхних дыхательных путей.
Период высыпаний продолжается 3-4 суток. Наблюдается постоянно (при типичной форме), и именно в этот период проявляются характерные для краснухи симптомы. Для периода высыпаний характерно: симптомы интоксикации (как правило, слабовыраженные), субфебрильная температура тела (37-37,5 градусов), сохраняющиеся катаральные проявления со стороны верхних дыхательных путей (красное горло, затруднение и боль при глотании), увеличенные и болезненные затылочных и заднешейных лимфоузлов. И самым характерный симптом — появление сыпи. Сыпь при краснухе мелкоточечная, бледно-розового цвета, неизмененном фоне кожи. Преимущественная локализации (места наибольшего скопления) сыпи на лице и разгибательных поверхностях, это локти, колени. Характерной особенностью является то, что сыпь появляется одномоментно, то есть все элементы появляются сразу или в течение очень короткого времени. В течение первых суток сыпь покрывает лицо, туловище и конечности. Из-за наличия множественных элементов кожа больного кажется красной, отсюда и название болезни — краснуха.
Следует отметить, что в некоторых случаях сыпь может быть яркой, крупной и даже пятнисто-папулезной. К 4 суткам от момента высыпания происходит исчезновение сыпи. Сыпь проходит бесследно.
По мере исчезновения сыпи начинается период реконвалесценции. Данный период обычно протекает гладко.
Осложнения при краснухе встречаются редко. Основными осложнениями являются: энцефалиты, менингоэнцефалиты, тромбоцитопении, артриты.
Течение краснухи, чаще всего, гладкое. Температура тела нормализуется к ко 2-3 суткам болезни и исчезают и другие клинические проявления.
По тяжести течения выделяют: легкие, среднетяжелые, тяжелые формы краснухи. Критериями тяжести являются степень выраженности симптомов интоксикации, температурная реакция организма и степень выраженности сыпи. Можно посмотреть фото краснухи у детей в интернете, так Вы лучше поймете, как выглядит больной с краснухой.
Врожденная краснуха
Если мать ребенка переболела краснухой во время беременности на ранних сроках, то скорее всего это приведет к выкидышу. Если на поздних сроках, то ребенок рождается с признаками врожденной краснухи. Наиболее часто наблюдается три симптома (трида Грегга): катаракта, пороки сердца, глухота.
Атипичные формы краснухи
Атипичными называют те формы болезни, которые протекают с отклонениями от типичной клинической картины.
При краснухе выделяют две разновидности атипичных форм:
- Стертые формы, при которых клинические проявления заболевания слабовыражены;
- Бессимптомные формы, это формы при которых характерные клинические симптомы отсутствуют. Бессимптомную форму можно выявить только в очаге инфекции с помощью специальных методов исследования — серологических реакций.
Следует отметить, что именно больные с атипичными формами краснухи, играют существенную роль в качестве источников инфекции. Выделение вируса из носоглотки может начинаться за 10 дней до начала высыпания и продолжается до 2-3 недель после появления сыпи.
У большей части детей краснуха протекает в типичной легкой или среднетяжелой форме. Тяжелое течение отмечается у подростков и взрослых.
После перенесенной инфекции остается стойкий пожизненный иммунитет. То есть краснухой если болеют, то один раз в жизни.
ПОХОЖИЕ СТАТЬИ:
Источник
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Типичными для краснухи признаками является появление сыпи вначале на лице, ее быстрое распространение по всему телу и отсутствие на коже ладоней и подошв. Диагноз краснухи устанавливается клинически.
Общие сведения
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией.
Характеристика возбудителя
Краснуху вызывает РНК-содержащий вирус рода Rubivirus. Вирус мало устойчив к факторам внешней среды, легко инактивируется под действием ультрафиолетового облучения, нагревания, химических дезинфицирующих средств. Вирус может сохранять свою жизнеспособность в течение нескольких часов при комнатной температуре, легко переносит замораживание.
Резервуаром и источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Выделение вируса начинается за неделю до проявления экзантемы и продолжается 5-7 дней после. При врожденной краснухе у детей возбудитель выделяется с секретом слизистой носоглотки, мочой (иногда с фекалиями).
Краснуха распространяется с помощью аэрозольного механизма передачи преимущественно воздушно-капельным путем. Возможно заражение контактно-бытовым путем при общем пользовании игрушками, посудой. Заражение через руки и предметы быта эпидемиологически не значимо. При заражении краснухой беременных осуществляется трансплацентарная передача инфекции плоду. Ввиду слабой стойкости вируса заражение краснухой требует более тесного общения, нежели передача возбудителей ветряной оспы, кори.
Естественная восприимчивость человека – высокая. В особенности – у женщин детородного возраста, преимущественно 20-29 лет. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, иногда – поврежденные кожные покровы. Размножение и накопление вируса происходит в регионарных лимфатических узлах. Размножившийся вирус распространяется с током крови, поражая другие лимфатические узлы и оседая в кожных покровах, при этом провоцируя иммунный ответ. Сформировавшиеся антитела атакуют вирус и очищают организм. Постинфекционный иммунитет стойкий, пожизненный.
Симптомы краснухи
Инкубационный период краснухи составляет 10-25 дней. Заболевание у взрослых обычно начинается с продромальных признаков: повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается лимфаденит преимущественно затылочных и среднешейных лимфатических узлов. Лимфоузлы увеличены в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. В особенности характерны высыпания на ягодицах, спине, разгибательных поверхностях конечностей, в редких случаях выявляется мелкая единичная энантема слизистой оболочки рта (пятна Форхейма). Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
В период высыпания температура тела сохраняется в пределах нормы, либо повышается до субфебрильных цифр, отмечается полилимфаденит. Иногда имеют место миалгии и артралгии, могут проявляться симптомы диспепсии, умеренная гепатоспленомегалия. Женщины часто отмечают симптоматику полиартрита. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий. В целом краснуха у взрослых протекает практически так же, как и у детей, но тяжесть и продолжительность течения обычно более значительна, более яркая катаральная симптоматика, обильная сливная сыпь, признаки лимфоаденопатии менее выражены, могут вовсе не отмечаться больными.
Осложнения краснухи
Осложнения при краснухе не часты, как правило, возникают в результате присоединения бактериальной инфекции. Преимущественно среди таковых встречаются вторичные пневмонии, ангины, отиты. Иногда краснуху осложняет артрит, тромбоцитопеническая пурпура. У взрослых в редких случаях возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция не оказывает заметного влияния на организм матери, но имеет крайне неблагоприятные последствия для плода: начиная от врожденных пороков развития до внутриутробной смерти. Вероятность формирования пороков развития напрямую зависит от срока беременности, на котором произошло заражение краснухой. Та же зависимость прослеживается в отношении возникновения врожденной краснухи: у матерей, заболевших на 3-4 неделе беременности, риск патологии младенца составляет 60%, при поражении женщины после 13-14 недели – сокращается до 7%.
Диагностика краснухи
Методам специфической серологической диагностики краснухи имеют ретроспективное диагностическое значение, поскольку производится исследование парных сывороток с интервалом в 10 дней. Определяют нарастание титров иммуноглобулинов М и G с помощью РСК, ИФА, РТГА или РИА.
Кроме того, серологический анализ и постановка реакции бласттрансформации лимфоцитов производится у беременных женщин, имевших контакт с лицами, больными краснухой, для выявления инфицированности и вероятности поражения плода. Анализ сыворотки крови беременной женщины производят в максимально ранние сроки и не позднее 12 дня после контакта с больным. Выявление иммуноглобулинов G в эти сроки обычно свидетельствует о перенесении ранее инфекции и имеющемся иммунитете к ней, что позволяет безбоязненно сохранять беременность. Появление антител только во второй сыворотке (преимущественно иммуноглобулины М) говорит об имеющем место активном инфекционном процессе, могущем негативно сказаться на развитии плода.
К неспецифическим методам лабораторной диагностики краснухи можно отнести общий анализ крови. Картина крови, как правило, показывает лимфоцитоз при общей лейкопении, повышение СОЭ. У взрослых в крови могут обнаруживаться плазмоциты. Дополнительные методы диагностики при краснухе необходимы в основном при подозрении на развитие осложнений. Диагностика пневмонии проводится при помощи рентгенографии легких. При неврологических нарушениях проводят ЭЭГ головного мозга, реоэнцефалографию, Эхо-ЭГ. Возникновение отита требует консультации отоларинголога.
Лечение краснухи
Как правило, краснуха лечиться амбулаторно, госпитализация осуществляется только в случае развития опасных осложнений. Этиотропного лечения краснухи не разработано, в большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшегося иммунного ответа.
Терапия в случаях тяжелого течения заключается в назначении симптоматических и патогенетических препаратов (дезинтоксикационная терапия, жаропонижающие средства седативные, антигистаминные препараты). При развитии краснушного артрита назначается хлорохин на 5-7 дней. Развитие неврологических осложнений служит показанием к назначению преднизолона, дегидратационной терапии. Врожденная краснуха на сегодняшний день лечению не поддается.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.
Источник