Что такое тотальный колит
Распространенность неспецифического язвенного колита (НЯК) в индустриально развитых странах в последние десятилетия приобрела характер почти эпидемии.
ПРИЧИНЫ И МЕХАНИЗМЫ РАЗВИТИЯ
Неспецифический язвенный колит причины
До конца причины язвенного колита остаются неизвестными.
Предполагается наличие следующих причин:
— генетических,
— инфекционных, хотя инфекционный агент не идентифицирован,
— иммунологических — частые внекишечные проявления, выявление антител к клеткам толстой кишки, бактериальным антигенам, и психологических факторов — обострение при стрессовых ситуациях.
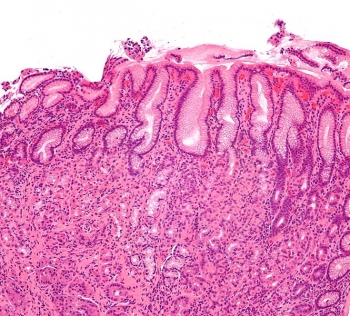
Начинается воспалительный процесс первично в слизистой оболочке толстой кишки. При этом она выглядит изъязвленной, гиперемирована и кровоточит, отсутствуют очаги неповрежденной слизистой оболочки. Прямая кишка вовлекается в процесс в 95 % случаев, и проксимальном направлении он распространяется в разной степени.
Если воспаление затрагивает и участок подвздошной кишки, то это никогда не приводит к сужению подвздошной кишки, которое типично для болезни Крона. Поверхностные слои слизистой оболочки, под-слизистый слой кишечной стенки инфильтрируются (пропитываются) нейтрофильными лейкоцитами, В которых образуются небольших размеров абсцессы, иногда с полной их деструкцией. Крипты лишаются эпителия и бокаловидных клеток.
При повторных циклах воспаления развивается легкий подслизистый фиброз. Глубокие слои кишечной стенки, в отличие от синдрома Крона, в воспалительный процесс не вовлекаются. Прогрессирующее разрушение эпителия приводит к изъязвлению.
При тяжелой форме язвенного колита стенки кишки резко истончаются, слизистая оболочка полностью исчезает, и воспаление распространяется до серозной оболочки, что приводит к расширению, а затем и перфорации кишки. Фиброзирование и продольная ретракция толстой кишки при хронической стадии приводят к ее укорочению. Регенерирующая слизистая оболочка, окруженная изъязвленной поверхностью, и оголенные участки внутренней поверхности кишечной стенки выглядят как полипы, выступающие в просвет кишки. Эти воспалительные образования не относятся к неопластическим.
При хроническом язвенном колите в поверхностном эпителии слизистой оболочки могут появиться признаки дисплтазии. Атопия клеток предполагает малиг-низацию при хроническом язвенном колите.
КЛАССИФИКАЦИЯ
Заболевание делится по распространенности патологического процесса:
— дистальный (проктит и проктосигмоидит), дистальная форма язвенного колита предполагает поражение прямой или прямой и сигмовидной ободочной кишки;
— левосторонний, левосторонний колит — поражение до середины поперечной ободочной кишки (чаще до левого изгиба рбодочной кишки),
— тотальный, тотальный колит — поражение всей толстой кишки.
Колит по тяжести клинических проявлений классифицируется как:
— легкая,
— среднетяжелая,
— тяжелая формы.
СИМПТОМЫ И ДИАГНОСТИКА ЗАБОЛЕВАНИЯ
Основные симптомы неспецифического язвенного колита (НЯК) — это диарея, выделение крови, боли в животе.
В результате аутоиммунной агрессии присоединяются поражения других органов: периферическая артропатия — поражение суставов, вторичный анкилозирующий спондилоартрит — межпозвонковых суставов, узловая эритема.
Симптомы болезни постоянно прогрессируют, нарастая неделями и даже месяцами. Начало может быть и более острым, в таких случаях следует предполагать острую кишечную инфекцию. Наиболее постоянный симптом — выделение крови: у больных с проктитом она присутствует в виде прожилок или мазков на поверхности каловых масс, симптом этот часто принимают за геморроидальное кровотечение, но у больного с проктитом, кроме того, отмечается выделение кровянистой слизи, «ложные» ургентные позывы и даже недержание. По мере распространения воспалительного процесса в проксимальном направлении кровь перемешивается с фекалиями.
Диарея является не обязательный симптом неспецифического язвенного колита. Больные с дистальным колитом могут жаловаться на запор, иметь плотный кал, характерно учащение дефекаций в ночное время и после каждого приема пищи. Боли в животе, связанные с актом дефекации, сопровождают лишь тяжелый колит, в этих случаях заболевание проявляется лихорадкой, интоксикацией, анорексией, анемией, метаболическими нарушениями.
По характеру течения: острое (типичное и фульминантная форма), хроническое (рецидивирующее и непрерывное). Острая фульминантная (молниеносная) форма, как правило, имеет летальный исход.
Диагностируется острая форма НЯК в течение 6 месяцев от начала заболевания. Хроническая форма может быть рецидивирующей с повторяющимися обострениями сезонного характера и непрерывным течением — обострение более 6 месяцев на фоне адекватного лечения.
По ответу, на стероидную терапию различают гормонозависимую и гормонорезистентную формы.
Обязательны для постановки диагноза ректорома-носкопия, колоно— или ирригоскопия, гистологическое исследование биоптатов. Ранними эндоскопическими признаками заболевания являются смазанность или отсутствие сосудистого рисунка в сочетании с гиперемией и отеком слизистой. Более выраженное воспаление характеризуется появлением кровоточивости, эрозий и изъязвлений с фибринозно-гнойным налетом. Рентгенологические признаки в ободочной кишке: сужение и укорочение кишки, отсутствие гаустраций характерны для длительного процесса.
Чаще выявляют неровность внутреннего контура кишечной стенки. С помощью колоноскопии можно обнаружить минимальные изменения в слизистой оболочке, а также произвести биопсию. Гистологически воспаление регистрируется преимущественно в слизистой оболочке, собственная пластинка становится отечной, капилляры расширены и полнокровны, лимфоплазмоцитарная инфильтрация, крипт-абсцессы, обеднение бокаловидных клеток. С нарастанием воспаления поверхность эпителия уплощается, на ней появляются изъязвления. Язвы могут быть глубокими и «подрывать» окружающий эпителий. Воспалительные и застойные явления затрагивают под-слизистую основу. Нарушения архитектоники крипт и обеднение желез сохраняются и в период ремиссии.
Дифференцируют язвенный колит с болезнью Крона, ишемическим, лучевым, микроскопическим, коллагеновым и лекарственным колитами.
При болезнь Крона кровоточивость нехарактерна, отсутствует корреляция между тяжестью симптомов и тяжестью поражения кишечника. Прямая кишка чаще без признаков воспаления, но могут быть вовлечены другие отделы пищеварительного тракта, особенно терминальный отдел подвздошной кишки. Воспаление носит сегментарный и трансмуральный характер. Типичны продольные изъязвления, афты, сужения, свищи, перианальные проявления. Микроскопически — очаговое воспаление, под слизистые гранулемы; архитектоника крипт не нарушена.
Ишемический колит возникает у лиц старших возрастных групп, отличается внезапным началом интенсивных болей в животе; сегментарный воспалительный процесс локализуется вблизи селезеночного изгиба. Прямая кишка обычно не поражена. Гистологически обнаруживается поверхностный некроз, кровоизлияния, фиброз, макрофаги, нагруженные г-мосидерином.
В анамнезе сведения о лучевой терапии по поводу опухоли. Гиалиноз, облитерирующий эндартериит со скоплением фибробластов.
Микроскопическим колитом болеют пожилые женщины. Отличается водянистой диареей при отсутствии эндоскопических признаков воспаления. В биоптатах хронический воспалительный инфильтрат, деформация крипт;
При коллагеновом колите водянистая диарея с редким выделением крови, иногда зернистость и ранимость слизистой. Утолщение коллагеновой базальной мембраны поверхностного эпителия — более 12 мкм.
Лекарственный колит. Прием нестероидных противовоспалительных средств, препаратов золота, салици-латов, слабительных, антибиотиков. Возможно развитие псевдомембранозного колита, вызванного clostridium difficile. На слизистой обнаруживаются желтоватые бляшки фибрина.
Инфекционный колит. Неожиданное начало, групповые случаи заболевания, доминирование болевого синдрома, присутствие патогенных микроорганизмов в фекалиях. При колите, вызванном эшерихиями, часто развивается гемолитикоуремический синдром. Причиной энтероколита, продолжающегося в течение нескольких месяцев, может быть иерсиниоз, в эндемичных районах — амебиаз, цитомегаловирусная, герпетическая, микобактериальная инфекция. Причиной проктита, передающегося половым путем, являются гонококки, хламидии. Присутствие хронического воспалительного инфильтрата в сочетании с нарушением архитектоники крипт и обеднением желез предполагает язвенный колит.
Иногда язвенный колит приходится дифференцировать с дивертикулезом и солитарной язвой, эти заболевания не приводят к воспалению толстой кишки. У многих больных с острым дивертикулитом сигмовидной кишки может быть воспаление в прямой кишке, но оно сегментарно и распространяется лишь на верхнеампулярный отдел. Солитарную язву прямой кишки можно принять за язвенный колит, когда изъязвление занимает всю ее окружность; при исследовании находят пролапс прямой кишки и характерную гистологическую картину.
ЛЕЧЕНИЕ
Главное в лечение неспецифических язвенных колитов, особенно в фазе обострений — это комплексный подход.
Медикаментозное лечение язвенного колита основывается на применении базисных и дополнительных препаратов. К базисным средствам относятся стероидные гормоны и аминосалицилаты, к дополнительным — иммуномодуляторы, спазмолитики, антидиарейные средства. Сульфасалазин (аминосалицилат) обладает противовоспалительным действием. Близкий аналог — месалазин. Противопоказан при почечной недостаточности и при непереносимости салицилатов. Наиболее эффективные противовоспалительные средства при НЯК — стероидные гормоны, которые назначают сразу в максимальной дозе (60—100 мг преднизолона), которую потом медленно снижают. Противопоказания к назначению кортикостероидов: плохо контролируемый сахарный диабет, гипертония, остеопороз, язвенная болезнь желудка и двенадцатиперстной кишки, острые инфекции.
Схема лечения дистальных форм язвенного колита:
Легкая форма — ректально месалазин 1–2 г/сут. в виде клизм и свечей.
Среднетяжелая форма — ректально месалазин (2–4 г/ сут.) или кортикостероиды (преднизолон 20–30 мт/сут. или гидрокортизон 125 мг/сут. в виде клизм или ректально капельно). При проктите стероиды вводят в свечах. При неэффективности местной терапии рекомендуется комбинация аминосалицила-тов (сульфасалазин, месалазин) 2–3 г/сут. внутрь с ректальным их введением или кортикостероидами в виде клизм (или ректально капельно).
Тяжелая форма, — преднизолон внутрь 0,5–1,0 мг/кг массы тела в сутки в сочетании с ректальным введением кортикостероидов (преднизолон 20–30 мг/ сут. или гидрокортизон 125 мг/сут.).
Схема лечения левосторонних форм язвенного колита:
Легкая форма — аминосалицилаты (сульфасалазин 3–4 г/сут., месалазин 2–3 г/сут.) внутрь и месалазин 2–4 г/сут. ректально.
Среднетяжелая форма — аминосалицилаты (сульфасалазин 4–6 г/сут., месалазин 3–4,8 г/сут.) внутрь и месалазин 2–4 г/сут. ректально или кортикостероиды (преднизолон 20–30 мг/сут. или гидрокортизон 125–250 мг/сут.) в виде клизм. При отсутствии клинического эффекта — преднизолон 1 мг/кг массы тела в сутки внутрь в сочетании с ректальным введением кортикостероидов и месалазина.
Тяжелая форма: преднизолон 1–1,5 мг/кг массы тела в сутки и месалазин 2–4 г/сут. ректально или кортикостероиды (преднизолон 20–30 мг/сут. или гидрокортизон 125–250 мг/сут.) в виде клизм.
Схема лечения тотальных форм язвенного колита
Легкая форма: аминосалицилаты (сульфасалазин 3–4 г/сут., месалазин 2–3 г/сут.) внутрь и месалазин 2–4 г ректально или кортикостероиды (преднизолон 20–30 мг/сут. или гидрокортизон 125 мг/сут.) в виде клизм.
Среднетяжелая форма: преднизолон 1–1,5 мг/кг массы тела в сутки.
Тяжелая форма: преднизолон внутривенно 160 мг/сут. или метипред 500 мг или гидрокортизон внутримышечно 500 мг/сут, — 5–7 дней, далее преднизолон 1,5–2 мг/кг массы тела в сутки внутрь.
Гормональную зависимость и гормональную резистентность преодолевают назначением иммунодепрессантов (азатиоприн, метотрексат, циклоспорин А).
Суточная доза азатиоприна составляет 2–2,5 мг/кг массы тела (не более 150 мг), начало терапевтического эффекта через 12 недель, длительность лечения не менее 12 месяцев.
Лечение метотрексатом проводят при отсутствии эффекта азатиоприна в дозе 25–30 мг в неделю, терапевтический эффект через 3–4 недели, длительность активной фазы 12–16 недель, длительность поддерживающей фазы 12–16 месяцев (доза 7,5 мг в неделю).
Циклоспорин А назначают при тяжелой стероидре-зистентной форме НЯК в дозе 4 мг/сут. внутривенно 5–7 дней, в дальнейшем прием внутрь.
Поддержание ремиссии осуществляется исключительно месалазином в дозе 1,5 г/сут. или сульфасалази-ном 2 г/сут. в течение 6— 12 месяцев, а затем в осенневесенний период.
Около 10 % больных нуждаются в оперативном лечении, несмотря на успехи консервативной терапии.
Основными показаниями к операции является:
1) осложнения (кишечное кровотечение, токсическая дилатация ободочной кишки, перфорация толстой кишки);
2) неэффективность консервативной терапии;
3) малигнизация (колоректальный рак) на фоне язвенного колита.
Под неэффективностью консервативной терапии понимают отсутствие эффекта от адекватной консервативной терапии в течение 3 недель, а также нарастание и сохранение тяжести кишечной симптоматики, интоксикации и метаболических расстройств. Для гормонозависимой формы показаниями к операции служат: необходимость непрерывной гормональной терапии более 6 месяцев для предотвращения реактивации крлита, неэффективность или выраженные побочные явления при приеме иммуносупрессоров, угроза развития осложнений.
НЯК наиболее тяжело протекает при развитии кишечных осложнений, которые могут иметь молниеносное течение и фатальный исход. Кишечное кровотечение, токсическая дилатация ободочной кишки и перфорация толстой кишки развиваются при неэффективности высоких доз кортикостероидов, несвоевременной диагностике, неадекватно проводимой консервативной терапии, мри проведении инвазивных методов исследования на фоне тяжелого обострения колита.
При развитии осложнений инфильтративные и яз-иен но-деструктивные изменения обнаруживаются во всех слоях кишечной стенки, в отличие от характерного для НЯК воспалительного процесса только в слизистой оболочке.
Частота развития кишечного кровотечения составляет 1,5–4 %, летальность 8—12 %; токсической дилатации и перфорации — 5–6 %; летальность при дилатации 15–26 %, перфорации — не менее 50–60 %.
При кишечном кровотечении отмечаются следующие клинические и рентгенологические признаки: частоту дефекаций 12 в сутки и более, несмотря на комплексную терапию, включающую стероидные гормоны в течение 7 дней; объем каловых масс 1000 мл в сутки и более со значительной примесью крови; объем кровопотери, подтвержденный с помощью сцинтиграфии, более 150 мл в сутки; изменения в прямой кишке ректоскопически (эрозии и язвы, отечность слизистой оболочки, отсутствие сосудистого рисунка, кровь в просвете кишки).
Характер операции — угроза продолжения кровотечения из прямой кишки требует субтотальной резекции ободочной кишки с формированием илеостомы и сигмостомы; при кровотечении в верхнеампулярном отделе прямой кишки и дистальном отделе сигмовид-ной кишки выполняют одномоментную колэктомию с брюшно-анальной резекцией прямой кишки.
Наиболее тяжелое осложнение НЯК — это перфорации — прободение толстой кишки. Абсолютный признак перфорации — это наличие газа в брюшной полости. При перфорации толстой кишки выполняется субтотальная резекция ободочной кишки с формированием илеостомы и сигмостомы.
Неспецифический язвенный колит связан с повышенным риском развития рака толстой кишки.
К методам профилактики рака толстой кишки при язвенном колите относят превентивная колэктомия, но опасность злокачественной трансформации часто не оправдывает риска послеоперационных осложнений радикальных операций; салицилаты и другие нестероидные противовоспалительные препараты ингибируют клеточную пролиферацию эпителия, обеспечивая профилактику РТК при неспецифическом язвенном колите.
В статье использованы материалы из открытых источников: Автор: Трофимов С. — Книга: «Болезни кишечника»
По материалам: health-medicine.info
Опрос:
[poll id=»16″]
Continue Reading
Источник
1 января 2019240,5 тыс.
Что такое колит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Куракин А. А., проктолога со стажем в 8 лет
Автор статьи: Куракин А. А. Проктолог, стаж 8 лет Дата публикации 2017-12-20 |
Определение болезни. Причины заболевания
Колит (лат. colitis, от греч. kolon (толстый кишечник) и itis (воспаление) — собирательное понятие, включающее большую группу заболеваний с одним общим признаком: воспалением толстого кишечника.
Колиты встречаются в практике гастроэнтерологов, инфекционистов, терапевтов, колопроктологов, хирургов и других специалистов.
Основные формы колитов можно описать только по отдельности, в зависимости от этиологического фактора. Размеры статьи не позволяют коснуться всех видов колита. Рассмотрим только основные из них.
Инфекционный колит — это заболевание кишечника, возникающее из-за активизации условно-патогенных микроорганизмов в кишечнике или попадания новых болезнетворных микробов из внешней среды.
Инфекционный колит имеет очень широкое распространение: нет человека, ни разу не переносившего данное заболевание. Количество заболевших увеличивается в жаркий период, когда создаются благоприятные условия для распространения инфекции. Поэтому чаще болеют люди в регионах с жарким климатом (Африка, Юго-Восточная и Средняя Азия). Заболевание чаще встречается в детском возрасте, особенно у детей, посещающих учебные заведения (детские сады, школы и т. д.). Гастроэнтерологи и проктологи могут встречать в практике больных с данной патологией, но она не является профильной. Лечат заболевание обычно инфекционисты.
Причины инфекционного колита:
- бактерии (шигеллы, эшерихии, сальмонеллы, клостридии, иерсинии, брюшнотифозная палочка, кампилобактерии, протей, стафилококки);
- вирусы (аденовирус, энтеровирус, ротавирус);
- простейшие (амебы, лямблии и др.);
- возбудители туберкулеза и сифилиса;
- грибки (кандида, актиномицеты). Возникновение грибкового колита свидетельствует о снижении иммунитета и часто проявляется у лиц, страдающих СПИДом, получающих химиотерапию, стероидные гормоны;
- дисбактериоз.
Формы инфекционного колита:
- катаральная;
- фиброзная;
- катарально-геморрагическая;
- флегмонозная;
- флегмонозно-гангренозная;
- некротическая.
Воспалительные явления могут иметь стадийный характер, а могут сразу иметь картину запущенного воспаления. Его выраженность напрямую зависит от характера инфекции. Некротическое и флегмонозно-гангренозное воспаление встречается при клостридиальной инфекции. Катарально-геморрагическое — при дизентерии. Катаральное воспаление встречается чаще при вирусных заболеваниях.
Ишемический колит — воспаление стенки толстого кишечника, возникающее из-за нарушения процессов кровобращения. Существует хроническое и острое нарушение кровообращения.
Причиной нарушения кровообращения является полное прекращение или критическое снижение притока крови к толстой кишке, вследствие чего возникает воспаление. При тяжёлом течении может приводить к некрозу стенки кишечника. Причиной закупорки сосудов могут быть тромбы, но чаще всего к сужению просвета сосуда приводят атеросклеротические бляшки. Поэтому болезнь чаще проявляется у лиц пожилого возраста. Около 79% больных ишемическим колитом старше 48 лет. Частота встречаемости не имеет связи с половой принадлежностью и регионом. Впервые открыт в 1966 году. Ишемический колит является профильным заболеванием для колопроктологов, но им также занимаются общие хирурги и гастроэнтерологи.
Причины ишемического колита:
- атеросклероз сосудов;
- закупорка брыжеечных сосудов вследствие эмболии или тромбоэмболии (в результате аллергических реакций, травм, осложнений операций, системного васкулита, ДВС-синдрома);
- снижение давления крови может приводить к нарушению питания стенки кишки.
Закупорка просвета сосуда приводит к ишемии стенки кишки, а как следствие — к некрозу и далее перфорации.
Объём поражения зависит от размера питающей артерии, длительности закупорки. Если закупорка сосуда происходит постепенно (при образовании атеросклеротических бляшек в сосудах), то говорят о хроническом нарушении кровообращения, что в свою очередь приводит к стриктурам.
При критических состояниях и снижении давления крови (например, анафилактический шок, ДВС-синдром и т.д.), происходит централизация кровообращения, при этом резко снижается приток крови к кишечнику, что приводит к ишемии и некрозу.
При атеросклерозе чаще страдает сигмовидная и поперечная ободочная кишка. Воспаление начинается со слизистой оболочки, затем переходит на все слои.
По характеру поражения выделяют:
- транзиторную форму (когда ишемические процессы обратимы);
- стенозирующую (когда формируются стриктуры);
- гангренозную (когда образуются язвы с дальнейшим развитием некроза, поражение носит необратимый характер).
Лучевой колит — образуется в результате ионизирующего воздействия на стенку толстого кишечника.
Симптомы колита
Инфекционный колит
Клиника инфекционного колита напрямую зависит от возбудителя.
Для любого инфекционного колита независимо от этиологии характерно:
- начало заболевания, как правило, имеет острый характер;
- жидкий частый стул с примесью слизи в кале;
- боли локализуются чаще в левом подреберье, но могут также распространяться по всем отделам живота;
- боль имеет периодический, спазматический характер;
- высокая температура;
- чувство слабости, недомогания;
- сухость кожных покровов и слизистых;
- белый налет на корне языка;
- рвота как первый признак заболевания (если в воспалительный процесс вовлечен желудок).
Для первичной оценки этиологии инфекционного колита оценивают характер дефекации, объём и особенности каловых масс.
- при дезентерии стул очень частый, малыми порциями (до 20 раз за день) со слизью и прожилками алой крови (ректальный «плевок»);
- при амебиазе кал имеет вид малинового желе;
- при сальмонеллезе кал напоминает болотную тину, имеет неприятный запах;
- при псевдомембранозном колите (вызыванном клостридиями) частый жидкий стул с запахом гнили.
Ишемический колит
Симптоматика очень вариабельна, характерно быстрое прогрессирование.
- болезненные ощущения в животе;
- кровь и слизь в стуле;
- неустойчивый, частый стул;
- выраженные боли в околопупочной и левой подвздошной области;
- при ректальном осмотре можно заметить кал с кровью, слизью или гноем;
- при хронической форме боли имеют низкую интенсивность, обычно возникают после еды;
- при длительной хронической ишемии появляются стриктуры в толстой кишке, которые в дальнейшем могут быть следствием непроходимости или малигнизации (раковому перерождению).
Лучевой колит
Обычно колит формируется у лиц, перенёсших курс лучевой терапии по поводу новообразований, локализующихся в области малого таза или брюшной полости.
- большую чувствительность к излучению имеет тонкий кишечник, формируется лучевой энтерит, который клинически проявляется нарушением абсорбции в тонком кишечнике;
- повреждению кишечника свойствен избирательный характер, обычно воспаление локализуется в прямой и сигмовидной кишке, при этом клиника сопоставима с клиникой язвенного и ишемического колита. При воздействии больших доз радиации клиника развивается не сразу, проявляется обильным, жидким стулом, при этом нарушается всасывание в толстом кишечнике.
Патогенез колита
Толстый кишечник очень восприимчив к ионизирующему излучению. Лучевой колит возникает при воздействии малых доз облучения: происходит атрофия слизистой оболочки (сразу после облучения).
- Усиливаются процессы деления клеток, уменьшается длина ворсинок.
- Активизируются воспалительные процессы с нейтрофильной реакцией. Чаще всего эти процессы локализуются в прямой и сигмовидной кишке.
- При воздействии больших доз (более 40 Гр.) воспалительные процессы могут возникать спустя длительное время после облучения (до нескольких лет), в данной ситуации происходит воспаление мелких сосудов кишечника, что приводит к ишемизации кишечника. Развиваются язвы и стриктуры. Могут поражаться все отделы толстого и тонкого кишечника.
Классификация и стадии развития колита
По течению:
- острый;
- хронический.
По этиологии:
- язвенный колит и болезнь Крона (воспалительные заболевания кишечника с неизвестной этиологией);
- инфекционный (этиологический фактор бактериальный, вирусный, грибковый, паразитарный);
- ишемический (развивается вследствие снижения притока крови к толстой кишке);
- токсический (при применении нестероидных противовоспалительных препаратов);
- лучевой (при поражении радиацией).
По локализации:
- проктит — воспаление прямой кишки;
- панколит — тотальное поражение кишечника;
- тифлит — воспаление слепой кишки;
- трансверзит — воспаление поперечной ободочной кишки;
- сигмоидит — воспаление сигмовидной кишки.
Диагностика колита
Инфекционный колит:
- анализ кала на вирусы, бактерии, паразиты (позволяет точно поставить диагноз);
- серологическое исследование (определяют антитела к вирусам, паразитам);
- анализ крови на стерильность (при подозрении на сепсис);
- общеклинический анализ крови (высокое СОЭ, увеличение количества лимфоцитов при вирусной этиологии);
- ректороманоскопия используется как дополнительный метод для дифференциальной диагностики;
- ультразвуковое исследование используется для исключения осложнений.
Ишемический колит:
- Ректороманоскопия дает возможность оценить состояние слизистой оболочки. При осмотре можно отметить наличие точечных кровоизлияний, сглаженность сосудистого рисунка, бледность слизистой. При обнаружении данных признаков показано взятие биопсии.
- Ирригоскопия — самое необходимое исследование. Обнаруживается симптом пальцевых вдавливаний. Признаки дефектов слизистой свидетельствуют о наличии язв, сужения просвета при стриктурах.
- Колоноскопия показана для уточнения распространенности воспаления, также показана биопсия в области измененного участка.
- Ангиография позволяет определить степень сужения сосуда и его локализацию.
Дифференциальная диагностика
- Злокачественные новообразования. Опухоли развиваются достаточно длительное время, в течении многих лет.
- Инфекционный колит. Преобладают симптомы общей интоксикации (слабость, лихорадка и т.д.). Кроме того, имеет место эпидемический анамнез.
- Язвенный колит и болезнь Крона. Для них характерно достаточно медленное прогрессирование. Проявляются обычно в раннем возрасте.
Лучевой колит:
- При сборе анамнеза учитывают наличие факта облучения ионизирующей радиацией.
- Ректороманоскопия и колоноскопия с биопсией позволяют выявить воспаление слизистой оболочки толстого кишечника. При лучевом энтерите воспаление сочетается с атрофией слизистой. Крипты становятся менее глубокими, уменьшается длина ворсинок. При лучевом колите на слизистой обнаруживают язвы, стриктуры.
Дифференциальная диагностика
- Энтерит лучевого генеза следует дифференцировать с болезнями тонкой кишки, при которых страдает функция всасывания (целиакия), при данных заболеваниях происходит атрофия по гиперрегенераторному типу, а при лучевом поражении преобладают гипорегенераторные процессы слизистой.
- Радиационные поражения толстого кишечника дифференцируют с язвенным колитом, болезнью Крона, новообразованиями толстого кишечника.
Лечение колита
Инфекционный колит:
- антибактериальные, противогрибковые средства с учетом чувствительности микроорганизмов. Предпочтение отдают таблетированным формам препаратов;
- восполнение потерянной жидкости и минералов: растворами для приема внутрь (Регидрон и др.), внутривенное введение (раствор Рингера, Трисоль и др.);
- прием сорбентов;
- пробиотики и пребиотики;
- ферменты (креон, фестал);
- симптоматическая терапия (противовоспалительные средства, спазмолитики и др.)
Ишемический колит:
- консервативное лечение (щадящая диета, препараты, смягчающие стул, лекарства для улучшения кровотока, дезагреганты, витаминные препараты, дезинтоксикационное лечение, восполнение баланса электролитов и жидкости, гемотрансфузии (при показаниях), антибактериальные препараты);
- хирургическое лечение.
Показаниями для срочного хирургического лечения служат:
- перфорация, толстокишечная непроходимость. В таком случае удаляется участок кишки, с последующей санацией и дренированием брюшной полости.
- плановое оперативное лечение показано больным в случае сужения (стриктуры) толстого кишечника без явлений острой кишечной непроходимости.
Терапия лучевого колита схожа с терапией язвенного колита и болезни Крона:
- лекарства, содержащие 5-аминосалициловую кислоту (месалазин, салофальк);
- антибактериальная терапия.
Прогноз. Профилактика
На сегодняшний день хорошо известны причины возникновения инфекционного колита, разработаны современные методики лечения. Поэтому при неосложненном течении и вовремя начатой терапии удается достигнуть полного выздоровления. Менее благоприятный прогноз у лиц с явлениями иммунодефицита и ослабленной иммунной системой (например, у людей пожилого возраста). Прогноз благоприятный.
Основными методами профилактики являются:
- гигиенические мероприятия (тщательное мытье рук);
- использование только свежих продуктов, чистой воды;
- уделение особого внимания термической обработке пищи.
При транзиторной форме ишемического колита прогноз благоприятный. При гангренозной форме — зависит от вовремя поставленного диагноза и проведенного лечения.
Так как ишемический колит является осложнением других болезней, то для его профилактики необходимо:
- своевременное лечение сопутствующих заболеваний;
- сбалансированное питание.
Лучевой колит приводит к постоянным, необратимым изменениям кишечной стенки, поэтому прогноз неблагоприятный.
При радиационном колите могут появляться язвы и стриктуры на слизистой оболочке толстого кишечника, что может привести к кишечной непроходимости. В таком случае необходимо хирургическое лечение, от своевременности которого зависит прогноз. При правильном и вовремя проведенном лечении прогноз благоприятный. Специальных методов профилактики лучевого колита не существует.
Список литературы
- Dinleyici E., Eren M., Ozen M. et al. Effectiveness and safety of Saccharomyces boulardii for acute infectious diarrhea. Expert Opin BiolTher 2012; 12: 395–410
- Ethelberg S. et al. Risk factors for diarrhea among children in an industrialized country / // Epidemiology. – 2006. – Vol. 17(1). – Р. 24–30
- Кохан Е.П. Диагностика и хирургические методы лечения больных хронической абдоминальной ишемией / Е.П.Кохан, С.А. Белякин, В.А. Иванов и др. // Ангиология и сосудистая хирургия. — 2010. — № 4. — С. 135-138
- Mensink P.B. Chronic gastrointestinal ischaemia: shifting paradigms / P.B. Mensink, L.M. Moons, E.J. Kuipers // Gut. — 2010 Nov 29
- Kolkman J.J. Diagnosis and management of splanchnic ischemia / J.J. Kolkman, M. Bargeman, A.B. Huisman, R.H. Geelkerken // World J. Gastroenterol. — 2008 Dec 28. — 14(48). — 7309-20
- Fargeaudou Y. Chronic mesenteric ischemia: endovascular management / Y. Fargeaudou, X. Dray [et all] // Radiology — 2008.-Vol. 89 (1).-P.68-70
- Chang R.W. Update in management of mesenteric ischemia / R.W. Chang, J.B. Chang, W.E. Longo // World J. Gastroenterol. – 2006. – Vol. 12, № 20. – Р. 3243-3247
- Oldenburg A.W. Acute mesenteric ischemia. / A.W. Oldenburg, L.L. Lau, Th.J. Rodenberg [et al.] // Arch. Int. Med. – 2004. – Vol. 164, № 10. – Р.1054-1065
- Den Hartog-Jager F.C., P.Cohen, M. van Haastert. Late radiation inyuri of the rectum and sigmoid colon: Barium findings in 92 patiends // Br. J. Radiol. – 1989. – Vol. 62. – P. 807
- Novak J.M., Collins J.T., Donowitz M. et al. Effect of radiation on the human gastrointestinal tract // J. Clin. Gastroenterol. – 1979. – Р. 1–9
- Гончарик И.И. Радиационный (лучевой) колит и энтерит // Военная медицина. – 2010. – № 4. – С. 119–121
- Бардычев М.С., Цыб А.Ф. Местные лучевые повреждения – М.: Медицина, 1985. – 240 с.
- Салофальк – многообразие лекарственных форм месалазина для лечения различных заболеваний кишечника. Схемы терапии при различных заболеваниях и синдромах: Методическая разработка. – Dr. FalkFarma, 2011. – 31 с.
- Cotti G., Seid V.,Araujo S. et al. Conservative therapies for hemorrhagic radiation proctitis: a review // Rev. Hosp. Clín. Fac. Med. – 2003. – Vol. 58, No. 5. – P. 284–292
Источник