Действия воспитателя при краснухе
- Главная
- Архив
Время: 02:20
Дата: 19 май
2006
бываем в гостях у сестры, младшая дочь
которой (6 лет) ходит в садик. Достаточно
часто мы с сыном забираем её из садика.
Тут звонит сестра. Иду, говорит, за дочкой
в сад, около калитки сталкиваюсь с другой
мамой из группы, мама в некотором волнении,
сообщает, что приходил педиатр из
поликлиники и СЛУЧАЙНО увидел мальчика с
сыпью, которая оказалась краснухой. Мама
того мальчика, сдавая утром ребёнка,
сказала, что он объелся чего-то, и это
аллергия. Воспитательница (Л.Г.) поверила
на слово.
Приходит моя сестра в группу. Зовёт дочь,
одевает (Л.Г. в игровой, выходить не
собирается) и сама спрашивает у Л.Г. «у нас
в группе краснуха, говорят?», на что Л.Г.
отвечает «а что Вы так волнуетесь, ну врач
сказала, что краснуха, но это ещё не
подтвердилось, да и вообще — у вас нет
повода для беспокойства». Т.е., если б её
не спросили «в лоб» (а сестра бы и не
спросила, если б не встретила ту мамашу),
Л.Г. говорить сама не собиралась.
Теперь представила на секундочку, что вчера
б мы эту новость не узнали. Сегодня мы
собирались в гости, наверняка бы пошли за
племянницей. Я беременна, срок 14-15 недель
(самый опасный для краснухи).
Вчера поискала в Интренете, сведения самые
разные, но в том, что даже переболев
краснухой или получив от неё прививку
нельзя исключить возможность повторного
заражения, солидарны многие сайты.
Вот гложет меня вопрос: есть ли какие то
действия (типа должностной инструкции),
которые обязана предпринять
воспитательница, если в группе обнаружено
какое-то заболевание (типа ветрянки,
краснухи, свинки и проч.)?
Какого … не висит объявление в
группе?
Почему воспитательница не встречает каждого
родителя со словами «добрый вечер, в нашей
группе у ребёнка обнаружена краснуха. Всего
доброго» — почему информацией по знакомству
делятся сами родители?
Как может воспитательница САМА решить,
насколько опасно для родителяребёнка это
заболевание? На каждой маме в группе что,
написано, что она не в положении?
Какого … дети нашей группы гуляют во
дворе с детками из соседних групп? Л.Г.
говорит «да это же самая младшая группа»
(наверно, имеется в виду, что если у мамы
есть 3-летний ребёнок, то она уже априори
не Б.)
И ещё вопрос. А каковы обязанности
детсадовской медсестры? Должна ли
воспитательница при приёме утром
обсыпанного ребёнка вызвать мсестру? Или
достаточно слов мамы «объелся шоколада»?
Как часто мсестра в обычном муниципальном
садике должна посещать группу?
В общем, эмоции меня переполняют…
случайно увидела того мальчика, т.е. когда
врач пришла в группу (по другому какому-то
вопросу), на глаза ей попался этот
обсыпанный мальчик.
По поводу на глазок диагноз — а как ещё?
Нужно сдавать анализ крови? Но ведь есть
какие-то признаки краснухи — ну,
увеличенные лимфоузлы, если с сыпью, то
характерное распространение сыпи. Мама
легко может не знать этих симптомов, и
увидев утром сыпь, решить, что это вчерашня
шоколадка.
А если объявление повесят действительно
после того, как придёт клинический анализ
крови того мальчика, и после того, как я
пару-тройку раз зайду в краснушную группу,
то для меня это было бы слабым утешением
(если б мы не узнали этого заранее, по
визуальным признакам, если можно так
сказать).
Источник
1. Мероприятия,
направленные на источник инфекции
1.1
Выявление
Больные
выявляются на основании: обращения
за медицинской помощью, эпидемиологических
данных, результатов контроля состояния
здоровья при утренних приемах в
дошкольные учреждения, результатов
активного наблюдения за состоянием
здоровья детей и взрослых.
1.2
Диагностика
Проводится
по клиническим, эпидемиологическим
данным и результатам лабораторных
исследований. Краснуха может быть
заподозрена у больного любого возраста
при наличии лихорадки, пятнисто-папулезной
сыпи; увеличения шейных, затылочных
и/или заушных лимфатических желез;
или артралгии/артрита. Краснуха не
может быть подтверждена только
клинически.
Лабораторно
подтвержденный случай краснухи –
это случай заболевания, который
соответствует определению случая,
подозрительного на краснуху, и который
подтвержден лабораторно.
Эпидемиологически
подтвержденный случай краснухи –
случай заболевания, который соответствует
определению случая, подозрительного
на краснуху, и который эпидемиологически
связан с лабораторно подтвержденным
случаем краснухи. Эпидемиологическая
связь определяется, если был
непосредственный контакт больного
с другим лицом, у которого заболевание
подтверждено лабораторно и сыпь
появилась за 10-21 дня до возникновения
заболевания у контактного.
Для
лабораторного подтверждения диагноза
исследуют методом ИФА на наличие
противокраснушных IgM
антител образец сыворотки крови,
полученный в период между 4 и 28 днем
с момента появления сыпи.
1.3
Учет и регистрация
Первичными
документами учета информации о
заболевании или носительстве являются:
а) карта амбулаторного больного; б)
история развития ребенка. Для
персонального учета в ЛПО и ЦГЭ ведется
журнал учета инфекционных болезней
(ф. 060/у).
1.4
Экстренное
извещение
О случае
заболевания или подозрении в нем врач
либо средний медицинский работник,
независимо от его ведомственной
принадлежности, передает информацию
в территориальный ЦГЭ по телефону и
письменно в виде экстренного извещения
(ф. 058/у) в течение 12 часов после выявления
заболевания в городе, 24 часов – на
селе.
1.5
Изоляция
Больной
изолируется на дому или госпитализируется.
Клиническими показаниями к госпитализации
являются тяжелое течение заболевания,
осложнение в виде энцефалита, артрита
и т.д., эпидемическими – наличие по
месту жительства больного непривитых
против краснухи детей или беременных
женщин.
1.6
Лабораторное
обследование
При первом
обращении заболевшего за медицинской
помощью забирается один образец
сыворотки крови для исследования
методом ИФА на наличие противокраснушных
IgM
антител.
1.7
Лечение
В соответствии
с протоколами (стандартами) обследования
и лечения больных инфекционными и
паразитарными болезнями, до клинического
выздоровления и прекращения выделения
возбудителей.
1.8
Критерии выписки
Выписку
переболевших (прекращение изоляции
на дому) и допуск в коллектив проводят
после клинического выздоровления,
но не ранее чем через 5 дней от момента
появления сыпи.
2.
Мероприятия, направленные на разрыв
механизма передачи
2.1
Текущая
дезинфекция
Текущая
дезинфекция проводится в объеме
влажной уборки, проветривания,
ультрафиолетового облучения.
2.2
Заключительная
дезинфекция
Не проводится.
3. Мероприятия,
направленные на лиц, общавшихся с
источником инфекции
3.1
Выявление
К
лицам, бывшим в общении с источником
инфекции, относятся дети и взрослые,
которые контактировали с заболевшим
в ДДУ, школе, семье в течение 10-21 дня
до появления у него первых клинических
признаков.
3.2
Клинический
осмотр
Осуществляется
участковым врачом сразу после выявления
очага и включает оценку общего
состояния, осмотр кожных покровов и
пальпация лимфоузлов.
3.3
Сбор
эпидемиологического анамнеза
Врач,
выявивший больного, устанавливает
перенесенные общавшимися лицами
подобные заболевания, их дату и наличие
по месту работы/учебы общавшихся.
Кроме того, выявляются беременные
женщины, которые были в контакте с
заболевшим краснухой.
3.4
Медицинское
наблюдение
За
лицами, бывшими в общении с источником
инфекции, устанавливается на 21 день
после его изоляции (опрос, осмотр
кожных покровов, заднешейных лимфоузлов,
термометрия ежедневно). Организуется
по месту жительства или учебы
общавшихся.
Результаты
наблюдения вносятся в журнал наблюдений
за общавшимися лицами, в историю
развития ребенка (ф. 112у), в амбулаторную
карту больного (ф. 025у) или в медицинскую
карту ребенка (ф. 026у).
3.5
Режимно-ограничительные
мероприятия
В
течение 21 дня после изоляции больного
новые и временно отсутствовавшие
дети, ранее не болевшие краснухой и
не привитые против этой инфекции, в
группу (класс), из которой/го изолирован
больной, не принимаются. Запрещается
перевод неболевших и непривитых детей
из данной группы (класса) в другие
группы (классы) в течение 21 дня после
изоляции больного. Ограничивается
контакт лиц, общавшихся с источником
инфекции, с детьми других групп
детского учреждения в течение 21 дня
после изоляции больного.
Дети,
не болевшие краснухой ранее и непривитые
против этой инфекции, общавшиеся с
источником инфекции в семье (квартире),
не допускаются (разобщаются) в
организованные коллективы в течение
21 дня с момента последнего общения с
больным. Если установлена точная дата
однократного контакта, то разобщение
проводится с 11 по 21 день. В течение
этого периода времени общавшиеся
лица подлежат медицинскому наблюдению.
Взрослые,
а также дети, ранее переболевшие
краснухой и привитые против этой
инфекции, разобщению не подлежат.
В
течение этого времени рекомендуется
отменить в детском или подростковом
учреждении все культурно-массовые
мероприятия, запрещается проведение
плановых профилактических прививок.
Занятия физкультурой в группе (классе),
где учился источник инфекции, проводить
на свежем воздухе.
3.6
Лабораторное
обследование
Беременные,
контактировавшие с больным краснухой
в сроки 1-12 недель беременности,
подлежат серологическому обследованию
(сыворотка крови методом ИФА) на
наличие противокраснушных IgM
антител сразу после установления
контакта или на наличие противокраснушных
IgG
антител дважды: сразу после установления
контакта (но не позднее 10-го дня) и
через 10-14 дней.
3.7
Экстренная
профилактика
Выполняется
в зависимости от прививочного статуса
лиц, находившихся в тесном контакте
с источником инфекции.
Детям
в возрасте до 12 месяцев рекомендуется
ввести иммуноглобулин в дозе 0,3 мл/кг
в/м.
Лица
в возрасте от 1 года до 35 лет, не болевшие
краснухой ранее и не привитые против
нее, однократно привитые (если с
момента прививки прошло не менее 6-и
месяцев), а также лица с неизвестным
прививочным и инфекционным анамнезом
могут подлежать иммунизации живой
вакциной против краснухи в соответствии
с инструкцией к применению вакцины,
но не позднее 72-х часов с момента
выявления первого больного в очаге.
3.8
Санитарно-просветительная
работа
Проводится
беседа об опасности краснухи и о
важности вакцинации против краснухи
в соответствии с календарем прививок.
Источник
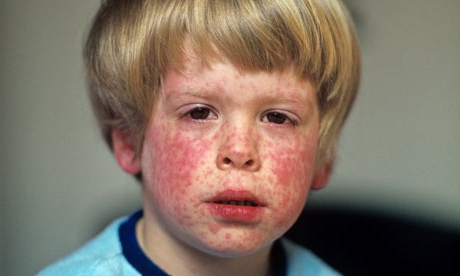 Краснуха является инфекционной болезнью вирусного генеза, которая имеет очень высокий уровень контагиозности, то есть заразности. Главные ее признаки – это появление типичных для краснухи элементов на коже, симптомы интоксикации организма средней тяжести, изменение картины крови и увеличение регионарных лимфоузлов.
Краснуха является инфекционной болезнью вирусного генеза, которая имеет очень высокий уровень контагиозности, то есть заразности. Главные ее признаки – это появление типичных для краснухи элементов на коже, симптомы интоксикации организма средней тяжести, изменение картины крови и увеличение регионарных лимфоузлов.
Оглавление:
Пути передачи краснухи
Патогенез
Причины заболевания
Краснуха: симптомы
Диагностика
Осложнения при краснухе
Лечение краснухи у детей
Профилактика краснухи
Пути передачи краснухи
Выделяют такие формы краснухи:
- приобретенная – когда здоровый ребенок заражается от больного;
- врожденная – при ней больной ребенок получает вирус внутриутробно от матери и выделяет его на протяжении 12-24 месяцев после рождения.
Рекомендуем прочитать:
Краснуха при беременности
Краснуха у детей может протекать как в легкой форме, так и с осложнениями, чаще неврологического характера (краснушный энцефалит, артрит, менингит, пневмония и т.д.). Болезнь является довольно распространенной, ее вспышки фиксируются каждые 4-5 лет в детских и взрослых коллективах. Также ей характерна сезонность, и пик активности припадает на зиму. Детский организм очень восприимчив к вирусу краснухи, особенно в возрасте от 1 года до 7-10 лет. Груднички до 12 месяцев обладают врожденным иммунитетом. Те, кто уже переболел данной болезнью, имеют стойкий иммунитет на всю оставшуюся жизнь.
Заражение краснухой происходит от больного человека, который является источником вирусной инфекции.
Болезнь передается следующими путями:
- воздушно-капельный (поцелуй, разговор);
- вертикальный путь заражения (трансплацентарный) – от больной матери к плоду;
- контактный – при пользовании общими игрушками, предметами личной гигиены.
В общей сложности больной заразен для окружающих на протяжении 21-28 дней.
Обратите внимание: следует учитывать, что человек с краснухой заразен как в инкубационном периоде – за 7-10 дней до сыпи, так и после появлении у него симптомов — еще около 3 недель.
Переносчиками болезни также могут быть вирусоносители, которые не имеют признаков болезни и являются здоровыми.
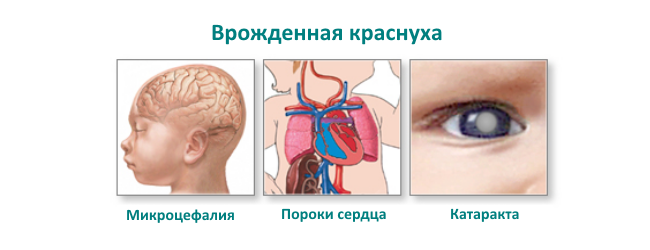
Важно: особую опасность данная болезнь имеет при беременности в первом триместре. Краснуха вызывает у плода в этот период врожденные пороки тяжелой формы, вплоть до его гибели.
Патогенез
Краснуха попадает в здоровый организм посредством проникновения через дыхательные пути и слизистые оболочки. Гематогенным путем вирус разносится и проникает также в лимфатическую систему, где он в лимфатических узлах размножается около 7 дней. Клинически это проявляется лимфаденопатией – заметным увеличением самих узлов в размерах. Также могут наблюдаться катаральные явления – ринит, першение в горле, сухой непродуктивный кашель, слезотечение. На фоне субфебрилитета начинает появляться сыпь, которая имеет вид мелких пятен овальной или круглой формы розово-красного цвета. В детском возрасте эта болезнь протекает намного легче, чем во взрослом.
Обратите внимание: при лабораторных исследованиях крови и мазка из носоглотки вирус можно обнаружить еще за 8 дней до появления сыпи. После высыпаний вирус диагностически подтверждается выделением его из анализа кала или мочи.
Причины заболевания
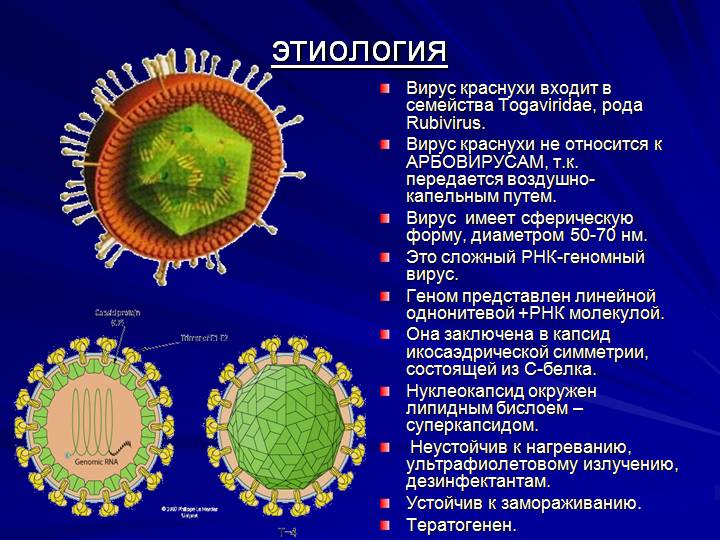
Вызывает краснуху РНК-вирус рода Rubivirus, который принадлежат к семейству Togaviridae. Частички вируса, содержащие патогенную РНК, имеют очень маленькие размеры – 60-70 нм. Гибнет возбудитель краснухи при температуре, превышающей 56°С на протяжении 60 минут, а вот в замороженном состоянии может прожить много лет. Попадая на слизистые оболочки или поврежденную кожу, вирус начинает стремительно размножаться в благоприятных условиях. Накапливается он в лимфатических узлах, с кровью разносится по всем органам и системам, в итоге оседая в коже.
Краснуха: симптомы
Краснуха у детей проходит намного легче, чем у взрослых. Болезнь протекает в 4 этапа:
- инкубационный период – занимает в среднем от 7 до 21 дня;
- период катаральных явлений – при нем часто не наблюдается выраженных симптомов краснухи, но может быть насморк, покраснение гора, увеличенные лимфоузлы (длится этот период 1-3 дня, не дольше);
- разгар болезни – в это время начинает появляться экзантема и сыпь (мелкая, розовая или красная, с четкими и ровными краями), в некоторых случаях она может сливаться, что часто бывает у детей.
- период реконвалесценции (выздоровления).
Стоит отдельно уточнить локализацию и вид сыпи при краснухе, так как это ее характерные признаки.
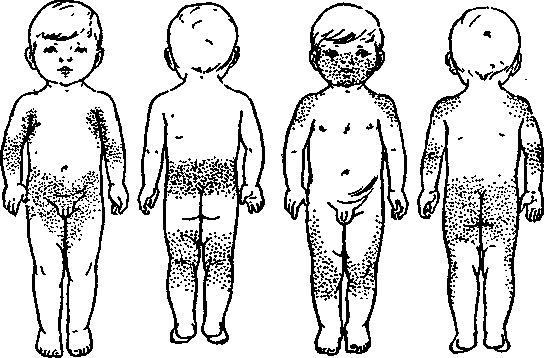
При дифференциации заболевания обращают внимание на следующие моменты:
- при краснухе высыпания на коже располагаются в зоне спины, лица, ягодиц, шеи, на волосистой части головы, внутренней сгибательной поверхности колен и локтей, за ушами;
- при краснухе не бывает сыпи на стопах и ладонях;
- сыпь имеет вид круглых элементов диаметром до 5 мм;
- тело покрывается сыпью в течение 24 часов;
- не исключены элементы на слизистой рта;
- через 3-5 дней после появления, сыпь исчезает и не оставляет никаких следов на коже;
- шелушения или пигментации после краснухи не остаётся.
При осмотре врач замечает увеличенные лимфоузлы таких групп: среднешейные, затылочные, заднешейные. Размер их примерно, как крупная горошина, и они остаются такими даже, когда сходит сыпь.
Общее состояние ребенка незначительно нарушается, родители могут наблюдать вялость и недомогание. Температура тела обычно не превышает отметки 38 °С и держится на уровне 37-37,5 °С. Дети старшего возраста при краснухе предъявляют жалобы на боли в суставах, мышцах, головную боль. Параллельно с сыпью может развиться конъюнктивит легкой степени, ринит и кашель. Чаще всего при осмотре ротовой полости наблюдается рыхлость миндалин и экзантема на слизистой мягкого неба (бледно-розовые пятна).
Обратите внимание: в некоторых случаях встречается стертая симптоматика краснухи, когда признаки болезни выражены очень слабо. В этом случае поставить правильно диагноз помогут лабораторные исследования.
Диагностика
Иногда подтвердить диагноз «краснуха» бывает сложно. В некоторых случаях ее путают со скарлатиной или корью. Именно поэтому важно посетить врача, который проведет объективное обследование. Если педиатр или инфекционист сомневается в правильности диагноза, то назначаются дополнительные анализы.
Обследование при краснухе состоит из таких пунктов:
- Осмотр. Доктор заметит на коже ребенка характерную сыпь при краснухе, которая практически одномоментно распространяется по всему телу, увеличенные лимфоузлы и катаральные явления.
- Лабораторные исследования:
- Анализ мочи. В нем наблюдается большое количество лейкоцитов.
- Анализ крови. При краснухе отмечается поднятие СОЭ, уровня моноцитов и лейкоцитов, иногда возможно появление плазматических клеток.
- Иммуноферментный анализ. Его задача определить стадию краснухи и наличие антител в крови к ней.
Важно: врачи назначают дополнительные исследования, чтобы дифференцировать краснуху от энтеровирусной экзантемы, кори и аллергии на медикаменты.
Осложнения при краснухе
На самом деле, при краснухе осложнения – довольно редкое явление, и встречаются они обычно у детей, которые страдают иммунодефицитом.
Среди возможных проявлений выделяют такие патологии:
- Отит;
- пневмония;
- ангина;
- энцефалит;
- евстахеит;
- мужское бесплодие;
- артрит;
- тромбоцитопеническая пурпура;
- менингоэнцефалит;
- синусит;
- орхит.
Причина появления осложнений – это тяжелое течение краснухи, отсутствие лечения, несоблюдение врачебных назначений, присоединение вторичной инфекции бактериальной природы на фоне пониженного иммунитета.
Отдельно выделяют осложнения краснухи при беременности. Болезнь главным образом влияет на плод, вызывая разные пороки развития, иногда – несовместимые с жизнью. Организм матери при этом не страдает, но вирус преодолевает плацентарный барьер и провоцирует самопроизвольный аборт, уродства плода.
Лечение краснухи у детей

Лечение при краснухе симптоматическое, так как специфического не существует. Если не наблюдается критического поднятия температуры тела, то госпитализация не требуется, и больной проходит лечение в домашних условиях с разрешения врача, но при условии соблюдения постельного режима.
Лечение краснухи включает в себя:
- антибиотики при присоединении вторичной бактериальной инфекции;
- витаминно-минеральные комплексы для поддержания организма в период болезни;
- антигистаминные средства назначаются, если сильно выражена сыпь, зуд и присутствует болевой синдром;
- при конъюнктивите применяют альбуцид;
- физиотерапия в виде УВЧ и сухого тепла назначается в случае болезненных и увеличенных лимфатических узлов;
- важно максимально ограничить нагрузку на зрение ребенка, то есть свести к минимуму пребывание перед монитором, просмотр телевизора, компьютерные игры, чтение;
- жаропонижающее требуется только в случае превышения температуры до отметки 38°С, что бывает крайне редко при краснухе;
- от боли в горле местно используют спреи;
- заложенный нос лечат промываниями солевыми растворами и применением назальных капель;
- фитотерапия рекомендована лишь с разрешения врача (малина при температуре, шиповник и календула для общеукрепляющего эффекта и т.д.).
Лечение краснухи врожденного типа у детей предполагает использование этиотропных средств в виде рекомбинантного интерферона. При ней назначают обычно Ре-аферон, Виферон. Если параллельно развивается менингоэнцефалит, то также показаны кортикостероидные гормоны. Интерферон обладает мощным противовирусным действием и активизирует пониженный иммунитет. На клеточном уровне он повышает фагоцитоз макрофагов которые удачно борются с вирусом. Краснуха – это системная вирусная патология, поэтому она требует назначение интерферона как парентерально, так и орально до 3 раз в сутки. Это связано с тем, что данные препараты проникают в организм на тканевом уровне и после этого быстро инактивируются.
Профилактика краснухи
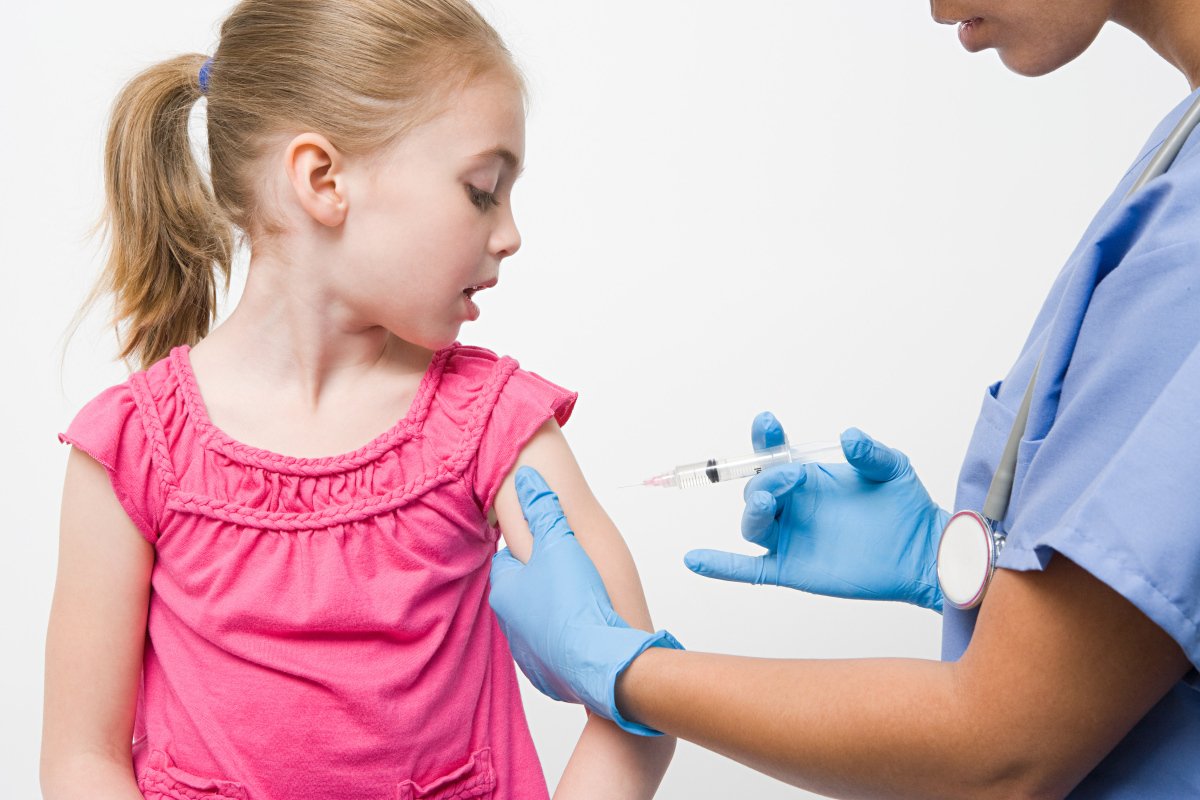 Основная профилактика данного заболевания – это вакцинация. Ее обязательно стоит пройти не только детям, но и тем женщинам, которые достигли детородного возраста, но не переболели краснухой до этого. Особенно, если они планируют беременность в ближайшем будущем. Чтобы предупредить распространение вируса, больного краснухой ребенка следует изолировать на срок до 7 дней после появления у него высыпаний. Карантин в детском коллективе, который посещал больной ребенок, не предпринимают. При этом следует обязательно оградить контакт пациента с беременными женщинами.
Основная профилактика данного заболевания – это вакцинация. Ее обязательно стоит пройти не только детям, но и тем женщинам, которые достигли детородного возраста, но не переболели краснухой до этого. Особенно, если они планируют беременность в ближайшем будущем. Чтобы предупредить распространение вируса, больного краснухой ребенка следует изолировать на срок до 7 дней после появления у него высыпаний. Карантин в детском коллективе, который посещал больной ребенок, не предпринимают. При этом следует обязательно оградить контакт пациента с беременными женщинами.
От краснухи прививку проводят всем детям согласно календарю вакцинации. Ее делают в виде внутримышечной или подкожной инъекции. Прививка через 15-20 дней формирует у ребенка стойкий иммунитет, который остается активным более 20 лет.
Получить больше информации о симптомах, методах диагностики и лечения краснухи вы сможете, просмотрев данный видео-обзор:
Викторова Юлия, акушер-гинеколог
17,866 просмотров всего, 12 просмотров сегодня
Загрузка…
Источник


