Детские болезни корь скачать
1
Корь.
2
Корь – острое инфекционное заболевание, вызываемое вирусом кори, передающееся воздушно- капельным путем, характеризующееся лихорадкой, нарастающим симптомом интоксикации, выраженным катаральным синдромом, поражением слизистых оболочек полости рта, наличием пятнисто- папулезной сыпи с переходом в пигментацию. Корь – острое инфекционное заболевание, вызываемое вирусом кори, передающееся воздушно- капельным путем, характеризующееся лихорадкой, нарастающим симптомом интоксикации, выраженным катаральным синдромом, поражением слизистых оболочек полости рта, наличием пятнисто- папулезной сыпи с переходом в пигментацию.
3
Этиология Этиология Возбудитель –Polinosa morbillarum
4
Эпидемиология Эпидемиология Источник инфекции: только больной человек. Больной заразен с последних дней инкубац.периода (2 сут), в течении всего катарального периода (3-4 сут), и период высыпания (3-4 сут). Механизм передачи: аэрозольный. Путь передачи: воздушно-капельный.
5
Клиническая картина Клиническая картина Инкубационный период от 9 до 17 суток Катаральный период 3-4 суток -Синдром лихорадки постепенное повышение до 39,0 -Синдром интоксикации -Первые симптомы -сухой кашель, заложенность носа, иногда с необильным выделениями серозного характера.
6
Объективно : Объективно : — Умеренная гиперемия и разрыхленность задней стенки глотки. — Слизистые оболочки щек гиперемированные, разрыхленные, пятнистые — на 2-3 сут состояние больного ухудшается, кашель усиливается, гиперемия конъюнктивы, — на 2-3 сут состояние больного ухудшается, кашель усиливается, гиперемия конъюнктивы, На мягком небе энантема
7
На 2-3 сут появляются пятна Бельского- Филатова-Коплика На 2-3 сут появляются пятна Бельского- Филатова-Коплика Это мелкие серовато- беловатые точки, окруженные венчиком гиперемии, локализуются у корневых зубов на слизистой оболочек щек, губ, десен.
8
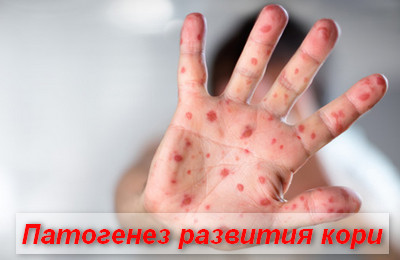
Период высыпания на 4-5 сутки и продолжаеться 3-4 суток. Первые элементы сыпи появляються за ушами, на переносице. В теч. 1- х суток на лице, шее, верхняя часть груди. В теч. 2-х сыпь полностью покрывает туловище. На 3-4 сут -дистальные части рук и нижние конечности. Период высыпания на 4-5 сутки и продолжаеться 3-4 суток. Первые элементы сыпи появляються за ушами, на переносице. В теч. 1- х суток на лице, шее, верхняя часть груди. В теч. 2-х сыпь полностью покрывает туловище. На 3-4 сут -дистальные части рук и нижние конечности.
9
Сыпь пятнисто- папулезная. Вначале мелкая, насыщенного розового цвета. Элементы сыпи через неск.часов увеличиваються в размерах, сливаються: неправильной формы, крупные,ярко- красные Сыпь пятнисто- папулезная. Вначале мелкая, насыщенного розового цвета. Элементы сыпи через неск.часов увеличиваються в размерах, сливаються: неправильной формы, крупные,ярко- красные
10
11
Период пигментации 7-14 сут. Начинает темнеть, буреть, что свидетельствует о переходе ее пигментацию вследствие образования гемосидерина. Пигментация начинаеться уже с 3 х суток и происходит этапно. Не исчезает при надавливании и растягивании кожи. Период пигментации 7-14 сут. Начинает темнеть, буреть, что свидетельствует о переходе ее пигментацию вследствие образования гемосидерина. Пигментация начинаеться уже с 3 х суток и происходит этапно. Не исчезает при надавливании и растягивании кожи.
12
Диагностика Диагностика 1. Вирусологический метод 2. Серологический метод: РН, РСК, РТГА, РНГА. Проводят дважды — в начале заболевания и через дней. Диагностическим признаком являеться нарастание титра антител в 4 раза. 3. ОАК: в катаральном периоде- лейкопения, нейтропения, лимфоцитоз. В период высыпаний : лейкопения, эозинофилия, СОЭ не изменено.
13
Лечение Лечение 1. Постельный режим 2. Диета 3. Медикаментозная терапия -Этиотропное лечение:РНКазы, рекомбинантные интерфероны — Симптоматическое лечение: жаропонижающие(ибупрофен,парацетамол), отхаркивающие, противокашлевые. — Поливитамины
14
Диспансерное наблюдение. Не менее 2 лет(невропатолог, педиатор- инфекционист) Диспансерное наблюдение. Не менее 2 лет(невропатолог, педиатор- инфекционист) Профилактика : Профилактика : -неспецифическая ( изоляция до 5 сут от начала сыпи, дезинфекцию не проводят, карантин 17 сут с момента контакта. -специфическая Экстренная пассивная иммунизация Экстренная активная иммунизация
15
Спасибо за внимание Спасибо за внимание
Источник
Корь – острое заразное заболевание, для которого характерны 3 периода:
I – инкубационный период продолжительностью 10–21 день, иногда сопровождающийся отдельными симптомами;
II – продромальный период, во время которого появляется энантема (пятна Бельского-Филатова-Коплика) на слизистой оболочке щек и глотки, повышается температура тела, развиваются конъюнктивит, ринит и нарастает мучительный кашель;
III – завершающий период, сопровождающийся пятнисто-папуллезными высыпаниями на лице, шее, туловище, руках и ногах и высокой температурой тела.
Этиология . Возбудитель кори является РНК-вирусом. Вирус кори малоустойчив в окружающей среде, быстро инактивируется при температуре 56 °C (через 30 мин), в кислой среде, под влиянием рассеянного света, под прямыми солнечными лучами, во влажном воздухе, при воздействии дезинфектантов. В каплях слизи при температуре воздуха 12–15 °C сохраняется в течение нескольких дней. Низкую температуру переносит хорошо: кровь больного, замороженная при температуре -72 °C, сохраняет свою заразительность в течение 14 дней. Отличительной особенностью возбудителя кори является его способность к пожизненной персистенции в организме перенесшего заболевание и способность вызывать особую форму инфекционного процесса – медленную инфекцию (подострый склерозирующий панэнцефалит).
Инфекционность . Корь распространяется воздушно-капельным путем при кашле, чиханье, крике, плаче, разговоре. Вирус локализуется в дыхательных путях больного. Максимальная опасность заражения существует во время продромального периода (катаральная стадия). Эпидемическому процессу при кори свойственна очаговость, особенно «активны» очаги в закрытых учреждениях (детские дома, сады, ясли, дома ребенка), учебных заведениях. Восприимчивые лица чаще всего заражаются до того, как бывает установлен диагноз у первого заболевшего. Инфицированный человек является опасным для окружающих на 9-10-й день после контакта (начало продромального периода), в некоторых случаях – на 7-й день. В связи с этим изолировать больных и контактировавших с больным лиц с целью предотвратить распространение инфекции, особенно в стационарах и других детских учреждениях, необходимо с 7-го дня после контакта. Через 5 дней после исчезновения сыпи карантин снимают. Восприимчивы к заболеванию все, кто не имеет приобретенного во время болезни или вследствие вакцинации иммунитета (в первую очередь дети). Начиная с 1980 г., увеличивается удельный вес заболевших корью лиц в возрасте 15 лет и старше; в наши дни каждый третий случай кори регистрируется у молодых людей и взрослых. После перенесенного заболевания остается стойкий, напряженный иммунитет, у 99 % переболевших – пожизненный. Повторная корь – редкое исключение. Дети младшего возраста приобретают иммунитет от перенесшей заболевание матери. Он сохраняется в течение 4–6 месяцев, а затем постепенно исчезает. Через 9 месяцев после рождения материнские антитела уже не удается обнаружить в крови ребенка, тем не менее, у них сохраняется некоторая невосприимчивость к кори. У детей, родившихся от женщин, не болевших корью, иммунитет отсутствует; они могут заболеть одновременно с матерью, как до родов, так и после них.
Клиника . Инкубационный период составляет 9-21 день, Продромальный период, продолжающийся, как правило, 3–5 дней, характеризуется повышением температуры тела, сухим, лающим кашлем, ринитом, конъюнктивитом. За 2–3 дня до кожных высыпаний появляется ценный диагностический для кори симптом – пятна Бельского-Филатова-Коплика, располагающиеся обычно на слизистой оболочке щек. Они представляют собой серовато-белые пятнышки размером с песчинку, окруженные красноватым ободком, в некоторых случаях приобретают геморрагический характер. Чаще всего они локализуются на слизистой оболочке щек напротив нижних моляров, но могут неравномерно распределяться по всей оболочке. Иногда подобные образования находят на губах, небе и конъюнктиве. Пятна Бельского-Филатова-Коплика исчезают обычно через 12–18 ч. По мере увядания они приобретают красноватый цвет, местами изменяется цвет слизистой оболочки. Воспаление конъюнктивальной оболочки и светобоязнь позволяют заподозрить корь еще до появления пятен Бельского-Филатова– Коплика. Иногда продромальный период протекает тяжело, начинаясь с внезапного повышения температуры тела, судорог и даже пневмонии. Обычно ринит, лихорадка и кашель постепенно усиливаются, достигая максимума ко времени появления сыпи. Температура тела повышается до 39–40 °C одновременно с высыпанием на коже. В неосложненных случаях через 2 дня, когда сыпь покроет все туловище и ноги, симптомы начинают быстро исчезать. Ребенок, находившийся до этого в тяжелом состоянии, уже через 24 ч после снижения температуры тела чувствует себя вполне удовлетворительно. Сыпь вначале появляется в виде бледных пятен на верхнебоковых участках шеи, за ушами, вдоль линии роста волос и на щеках ближе к ушной раковине. В течение 24 ч она быстро распространяется на все лицо, шею, руки и верхнюю часть грудной клетки. В течение 24 ч сыпь распространяется на спину, живот и конечности. На 2-й или 3-й день она появляется на стопах и в это же время начинает бледнеть на лице. Сыпь бледнеет и исчезает в той же последовательности, что и появляется. Тяжесть заболевания зависит от выраженности высыпаний и их тенденции к слиянию. При легких формах они не сливаются, при очень легких их немного или они определяются в виде единичных элементов преимущественно на ногах. В тяжелых случаях сыпь имеет сливной характер, покрывает всю кожу, в том числе на ладонных и подошвенных поверхностях. Лицо становится припухлым. Кожный зуд обычно незначителен. На месте сыпи в течение 7-10 дней сохраняется пигментация и начинается отрубевидное шелушение кожи. По выраженности высыпания значительно варьируют. При кори, сопровождающейся геморрагиями («черная корь»), наблюдают кровотечения из полости рта, носа и кишечника. Как правило, увеличиваются лимфатические узлы в области угла нижней челюсти, может незначительно увеличиваться и селезенка. Для детей младшего возраста с нарушениями питания характерно воспаление среднего уха, бронхопневмония, желудочно-кишечные нарушения, например, диарея и рвота. В развивающихся странах корь нередко поражает детей в возрасте до 1 года, причем нарушения питания, часто имеющиеся в таких случаях, способствуют тяжелому течению болезни и нередко летальному ее исходу.
Диагностика . Корь диагностируется на основании клинических симптомов. В продромальном периоде в мазках из носоглотки выявляют своеобразные многоядерные клетки. Вирус удается выделить в культурах ткани. Коревую сыпь следует дифференцировать с острой экзантемой, сыпью при краснухе, инфекционном мононуклеозе, скарлатине, менингококкемии, риккетсиозах, сывороточной болезни и лекарственной аллергии. При появлении пятен Бельского-Филатова-Коплика, характерных для кори, в сочетании с кашлем можно ставить диагноз типичной формы заболевания.
Осложнения . К наиболее серьезным осложнениям относятся средний отит, пневмония и энцефалит. При тяжело протекающем заболевании на лице в редких случаях может развиться нома. Пневмонии остаются самым частым осложнением кори, особенно у детей. Они протекают с различной степенью тяжести, от чего зависят симптоматика, рентгенологическая картина и исход. Значительно чаще у больных детей встречается вторичная бактериальная бронхопневмония. Типичны ларингиты, трахеиты и бронхиты, иногда вызванные самим вирусом кори. Миокардит – нечасто встречающееся, но довольно серьезное осложнение. Преходящие изменения на ЭКГ достаточно часто отмечаются у больных корью детей. Осложнения со стороны нервной системы встречаются чаще, чем при других видах. Энцефалит, менингит, менингоэнцефалит – наиболее тяжелые осложнения кори, именно они обуславливают большую часть летальных исходов при этом заболевании.
Очень опасны инфекции, ассоциированные с корью, в частности, крайне неблагоприятно сочетание кори и дизентерии.
Прогноз . В абсолютном большинстве случаев благоприятный, однако, при развитии осложнений, особенно энцефалитов и менингоэнцефалитов, крайне серьезный.
Лечение . При неосложненном течении заболевания лечение проводится на дому. Первостепенное значение имеют постельный режим при высокой температуре жаропонижающие средства и адекватное обеспечение жидкостью. Увлажнение в комнате рекомендуется при ларингите и тяжелом раздражающем кашле. Температура воздуха должна поддерживаться на уровне комфортабельной, при светобоязни больного ребенка оберегают от воздействия яркого света. Также в лечебный комплекс входят щадящая диета, обильное питье, поливитаминотерапия. Проводится уход за полостью рта (полоскание кипяченой водой или 2 %-ным раствором натрия гидрокарбоната) и глазами (приглушенный световой режим, закапывание в глаза 20 %-ного раствора натрия сульфацила по 2–3 капли 3–4 раза в день). В случае возникновения осложнений ребенок подлежит лечению в условиях инфекционного стационара. В связи со способностью вируса кори подавлять иммунитет и факторы неспецифической резистентности организма, при бактериальных осложнениях требуется антибактериальное лечение. При выраженной интоксикации проводят дезинтоксикационную терапию. Ослабленным больным вводят нормальный человеческий (противокоревой) иммуноглобулин.
Профилактика . Больного изолируют, все контактные дети, не больные корью, подлежат разобщению на 17 дней (если они не получали с профилактической целью иммуноглобулин) или на 21 день (если они получили пассивную профилактику иммуноглобулином). В комнате, где находится больной, но рекомендуется систематическое проветривание и тщательная влажная уборка. Всем детям в возрасте 3-12 месяцев, находившимся в контакте с больным корью и не болевшим корью, в первые 5 дней после контакта вводят внутримышечно 3 мл нормального человеческого (противокоревого) иммуноглобулина. Эффективность пассивной иммунизации варьирует от полного отсутствия признаков кори до весьма незначительного снижения тяжести ее течения. Дети в возрасте 12 месяцев и старше, не болевшие корью и контактировавшие с больными, подлежат активной иммунизации (вакцинации). Только при наличии противопоказаний к прививке им вводится иммуноглобулин внутримышечно в дозе 1,5 мл. Плановая профилактика кори проводится с помощью введения живой коревой вакцины всем детям, не болевшим корью. Вакцинация против кори противопоказана беременным и детям с нелеченным туберкулезом, а также получающим иммунодепрессивные препараты, поскольку у таких детей высок риск персистенции вируса с последующим развитием прогрессирующей инфекции.
Источник