Диагноз краснуха по мкб
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Краснуха.
Краснуха
Описание
Краснуха («германская корь») — антропонозная вирусная инфекция с генерализованной лимфаденопатией и мелкопятнистой экзантемой.
Резервуар и источник инфекции — человек с клинически выраженной или стёртой формой краснухи. Больной выделяет вирус во внешнюю среду за 1 нед до появления сыпи и в течение 5-7 дней после появления высыпаний. Большое эпидемиологическое значение имеют дети с врождённой краснухой. При последней возбудитель выявляют в слизи носоглотки и моче (реже в фекалиях) на протяжении нескольких недель, иногда — до 12-20 мес.
Механизм передачи — аэрозольный, путь передачи — воздушно-капельный. Для заражения необходимо более длительное и тесное общение с больным, чем при кори и ветряной оспе. Существует вертикальный путь передачи (трансплацентарная передача вируса), особенно в первые 3 мес беременности. Руки и предметы ухода не имеют эпидемиологического значения. Исключение составляют игрушки, с помощью которых возможна передача вируса маленькими детьми изо рта в рот.
Естественная восприимчивость к инфекции высокая. Серологические обследования свидетельствуют о большом проценте (30% и более в отдельных регионах страны) серонегативных женщин детородного возраста, особенно в возрасте 20-29 лет. Результаты серологического обследования беременных свидетельствуют о высокой восприимчивости женщин детородного возраста к вирусу краснухи, особенно в возрастной группе 20-29 лет (в разные годы выявлены от 8 до 30% серонегативных).
Основные эпидемиологические признаки. Краснуху относят к числу инфекций, ликвидация которых возможна в ближайшем будущем, согласно программе ВОЗ. В ряде стран (США, Швеции и ) её выявляют на крайне низком уровне. С учётом значения для здравоохранения синдрома врождённой краснухи, 48-я сессия Регионального комитета ВОЗ для Европы (1998) включила краснуху в число инфекций, борьба с которыми будет определять цели программы «Здоровье для всех в XXI веке». К 2010 г. Частота синдрома врождённой краснухи должна быть снижена до уровня менее 0,01 на 1000 новорождённых.
В довакцинальный период краснуху с высокой заболеваемостью регистрировали повсеместно. В связи с отсутствием до настоящего времени программы широкой иммунизации населения в Украине отмечают тенденцию к росту заболеваемости. По данным ВОЗ, из всех случаев краснухи, регистрируемых в Европе, 83% приходится на страны СНГ. Для краснухи характерны периодические подъёмы заболеваемости: умеренные (каждые 3-5 лет) и более интенсивные (каждые 10-12 лет). В последние годы отмечен сдвиг заболеваемости на более старший возраст: болеют преимущественно школьники и женщины детородного возраста. Отмечают высокую очаговость в организованных дошкольных и школьных коллективах, среди учащихся средних и высших учебных заведений. Заболеваемость существенно повышается весной и летом.
Краснуху принято считать лёгким заболеванием. Однако такое определение справедливо для течения этой инфекции у детей. Заболевание у взрослых характеризует более тяжёлое течение (нередко протекает с длительной лихорадкой, суставным синдромом, а также развитием органной патологии). Особую проблему создаёт врождённая краснуха. При инфицировании беременных она может вызвать серьёзные осложнения и рождение ребёнка с различными тяжёлыми пороками развития. По данным различных авторов, риск развития врождённых пороков (органов зрения, слуха, сердечно-сосудистой системы и ) составляет от 12 до 70%, или 10% общего числа врождённых аномалий. При инфицировании в первые 3 мес беременности инфекция плода развивается в 90% случаев. Кроме того, установлено, что при врождённой краснухе также могут развиваться поздние осложнения (панэнцефалит, сахарный диабет, тиреоидит). Неблагоприятное влияние краснушной инфекции на плод проявляется также спонтанными абортами (10-40%), мертворождением (20%) и смертью в неонатальном периоде (10-25%). Особую тревогу вызывает устойчивый рост заболеваемости женщин детородного возраста, следствием чего становится увеличение количества случаев синдрома врождённой краснухи, проявляющегося врождёнными уродствами. Число случаев синдрома врождённой краснухи составляет в среднем 0,13% всех заболеваний. По данным ВОЗ, ежегодно краснуха калечит всего около 300 000 детей. Расходы на лечение и содержание ребёнка с синдромом врождённой краснухи составляют, по самым скромным оценкам, около 200 000 долларов США.
Симптомы
Инкубационный период одинаков у детей и взрослых и продолжается 10-25 дней. Последующий катаральный период у детей, как правило, не выражен. В этих случаях диагноз краснухи нередко может быть установлен только после появления экзантемы. У взрослых в этот период возможны повышение температуры тела (в тяжёлых случаях до высоких цифр), недомогание, головная боль, миалгии, снижение аппетита. Катаральные явления могут выражаться в виде незначительного насморка и сухого кашля, чувства першения в горле, светобоязни и слезотечения. При осмотре у части больных обнаруживают конъюнктивит и покраснение слизистой оболочки зева. Увеличение и болезненность лимфатических узлов, особенно затылочных и заднешейных, одинаково характерны как для детей, так и для взрослых, однако этот признак встречают не у всех больных. В последующем лимфаденопатия сохраняется довольно долго (до 2-3 нед). Продолжительность катарального периода составляет 1-3 дня.
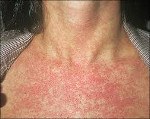
Затем наступает период экзантемы; проявления этого главного синдрома развиваются у 75-90% больных уже в первый день болезни, при этом высыпания чаще наблюдают у детей. Элементы сыпи представляют собой круглые или овальные розовые или красные мелкие пятна с ровными краями. Они располагаются на неизменённой коже и не возвышаются над её поверхностью. У взрослых высыпания склонны к слиянию, у детей сливаются редко. Иногда появлению сыпи предшествует кожный зуд. Сначала (но не всегда) элементы сыпи появляются на лице и шее, за ушами и на волосистой части головы. Далее в течение суток они распространяются по различным участкам тела без определённой закономерности. Особенно типично расположение сыпи на спине, ягодицах и на разгибательных поверхностях верхних и нижних конечностей. На подошвах и ладонях экзантема отсутствует. В некоторых случаях одновременно с экзантемой можно отметить появление энантемы на слизистых оболочках ротовой полости в виде мелких единичных пятнышек (пятна Форхгеймера). У взрослых больных экзантема обильнее и продолжительнее, её элементы могут сливаться, образуя эритематозные поля. Сливной характер сыпи, а также её отсутствие у части больных (в 20-30% случаев, по данным литературы) крайне затрудняют постановку клинического диагноза.
Температура тела в период экзантемы может оставаться нормальной или слегка повышается. Отчётливо определяются увеличенные и умеренно болезненные периферические лимфатические узлы во всех областях, доступных пальпации, но особенно — затылочные, околоушные и заднешейные. Часть больных жалуется на суставные и мышечные боли. У отдельных больных отмечают диспептические явления, увеличение печени и селезёнки, у женщин — признаки полиартрита. Обычно проявления экзантемы длятся не более 4 дней. Сыпь может быстро угасать, исчезает она бесследно.
Обобщая различия в клинических проявлениях заболевания у детей и взрослых, можно ещё раз отметить, что течение краснухи у взрослых в целом аналогично её проявлениям у детей. Вместе с тем у взрослых более выражена и продолжительна симптоматика катарального периода, заболевание протекает значительно тяжелее, сыпь обычно обильнее, её элементы могут сливаться, что затрудняет дифференциальную диагностику. Проявление одного из ведущих синдромов заболевания — лимфаденопатии — у взрослых происходит медленно и поэтапно; у некоторых больных этот синдром может вообще отсутствовать. Частота клинически выраженной краснухи и бессимптомной инфекции у детей соотносится как 1:1, у взрослых — 1:2.
Высокая температура тела. Кашель. Лимфоцитоз. Недомогание. Першение в горле. Поверхностный кашель. Субфебрильная температура. Увеличение СОЭ. Увеличение шейных лимфоузлов.
Причины
Возбудитель — РНК-геномный вирус рода Rubivirus семейства Togaviridae Все известные штаммы относят к одному серотипу. Во внешней среде вирус быстро инактивируется под воздействием ультрафиолетовых лучей, дезинфектантов и нагревания. При комнатной температуре вирус сохраняется в течение нескольких часов, хорошо переносит замораживание. Он проявляет тератогенную активность.
Лечение
При неосложнённых формах назначают симптоматическую терапию; её можно проводить в домашних условиях. Большинству больных активных терапевтических мероприятий не требуется. В более тяжёлых случаях применяют патогенетические и симптоматические средства.
Мероприятия в эпидемическом очаге.
Заболевшие краснухой подлежат изоляции до 5-го дня с момента появления сыпи. В отношении общавшихся с ними лиц никаких ограничительных мероприятий не предусмотрено, карантин на группы детских учреждений не накладывают. В качестве экстренной профилактики детям и беременным, общавшимся с больным, вводят противокраснушный иммуноглобулин. С целью профилактики вторичных случаев заболевания в очаге в течение 72 ч с момента выявления первого больного подлежат вакцинации (ревакцинации) следующие категории лиц (в возрасте от 12 мес до 35 лет) из числа общавшихся с больным:
*не болевшие краснухой ранее и не привитые против неё;
*не болевшие краснухой ранее и однократно привитые против неё (если с момента прививки прошло не более 6 мес);
*лица с неизвестным инфекционным и прививочным анамнезом в отношении краснухи.
Беременных, находящихся в I триместре беременности, изолируют от больного на 10 дней от начала заболевания (временный переезд на другую квартиру, перевод на другую работу из детского коллектива и ) и проводят их серологическое обследование в динамике: первую пробу берут в первые дни контакта, но не позднее 10-го дня, вторую — через 2 нед после установления контакта. При заболевании женщин в первые 3 мес беременности рекомендуют прервать ее. Диспансерное наблюдение осуществляют за детьми с врождённой формой инфекции. Наблюдение включает регулярные серологические и вирусологические исследования. Заключительную дезинфекцию в очаге не проводят.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: B06.9
МКБ-10 / A00-В99 КЛАСС I Некоторые инфекционные и паразитарные болезни / B00-B09 Вирусные инфекции, характеризующиеся поражениями кожи и слизистых оболочек / B06 Краснуха немецкая корь
Определение и общие сведения[править]
Краснуха (Rubeola) — острая антропонозная инфекционная болезнь, передающаяся воздушно-капельным путём, проявляющаяся умеренной интоксикацией, лихорадкой, мелкопятнистой сыпью, полиаденопатией и высоким риском поражения плода при развитии у беременных.
Эпидемиология
Источник возбудителя инфекции — больные, в том числе со стёртым и атипичным течением болезни, лица с бессимптомной инфекцией и вирусоносители. Вирус выделяется из слизи верхних дыхательных путей за 1-2 нед до появления сыпи и в течение 3 нед после высыпания. У детей с врождённой краснухой возбудитель может выделяться из организма с мочой, мокротой, калом до 2 лет после рождения.
Основной путь передачи возбудителя — воздушно-капельный. Вирусемия, развивающаяся при краснухе, обусловливает внутриутробный путь передачи от матери к плоду, а также вероятность парентеральной передачи возбудителя. Распространение возбудителя через предметы ухода не имеет практического значения.
Восприимчивость к краснухе высокая. Невосприимчивы к инфекции дети первого полугодия жизни, если у матери есть иммунитет к этой инфекции. Наиболее восприимчивы к краснухе дети в возрасте от 1 до 9 лет, большинство которых не имеет противокраснушного иммунитета.
Постинфекционный иммунитет к краснухе в большинстве случаев пожизненный, повторные случаи заболевания крайне редки.
При краснухе наблюдают разные формы эпидемического процесса. Для крупных городов характерна постоянная заболеваемость с сезонными зимне-весенними подъёмами. Могут быть эпидемические вспышки, возникающие обычно с интервалом 7 лет.
Заболеваемость краснухой характеризуется выраженной очаговостью в детских коллективах. Болезнь распространяется там, где люди находятся в длительном и тесном контакте (семья, школа, детский сад, больница).
Этиология и патогенез[править]
Вирион краснухи сферической формы, 60-70 нм в диаметре, состоит из наружной оболочки и нуклеокапсида. Геном образован несегментированной молекулой +РНК. Вирион антигенно однороден.
Вирус чувствителен к действию химических агентов. Инактивируется под действием эфира, хлороформа, формалина. При температуре 56 °С погибает через 30 мин, при 100 °С — через 2 мин, при воздействии ультрафиолетового облучения — через 30 с. При наличии в среде белка устойчивость вируса повышается. При низких температурах вирус хорошо сохраняет биологическую активность. Оптимальная для вируса рН — 6,8-8,1.
Вирус содержит V- и S-растворимый антиген, проявляющий комплементсвязывающую активность.
Вирус может размножаться во многих видах первичных и перевиваемых культур ткани человека, обезьяны, кролика, быка, птицы.
Вирионы формируются в цитоплазме чувствительной клетки. Вирус оказывает слабое цитопатогенное действие, имеет склонность к формированию хронической инфекции.
Репродукция вируса краснухи в тканевых средах сопровождается образованием интерферона.
Патогенез
Место первичной репликации вируса неизвестно, но уже в инкубационном периоде развивается вирусемия, и вирус выделяется в окружающую среду с выдыхаемым аэрозолем, мочой и испражнениями. Вирус проникает в организм через слизистые оболочки верхних дыхательных путей. В дальнейшем вирус размножается в лимфатических узлах (этот процесс сопровождается полиаденопатией), а также в эпителии кожи, приводя к появлению сыпи. Вирус проникает через ГЭБ и плаценту. В результате активации продукции интерферонов, формирования клеточного и гуморального иммунитета циркуляция вируса прекращается, и наступает выздоровление. Однако у беременных и детей с врождённой краснухой вирус может просуществовать в организме длительное время.
Клинические проявления[править]
Классификация
Общепринятой классификации краснухи нет. Принято выделять приобретённую и врождённую краснуху. Приобретённую краснуху подразделяют на типичную, атипичную (без сыпи) и субклиническую (инаппарантную). Врождённую краснуху классифицируют в зависимости от преобладающего поражения (ЦНС, сердечно-сосудистая система, орган слуха, орган зрения). Типичные формы краснухи характеризуются определённой цикличностью течения инфекции со сменой периодов: инкубационного, продромального, высыпания (экзантема) и реконвалесценции.
Инкубационный период продолжается от 10 до 25 дней, в среднем — 16-20 дней. Продромальный (или катаральный) период — 1-3 дня. Период высыпания — 2-4 дня. Период реконвалесценции протекает, как правило, гладко, без осложнений.
Краснуха без осложнений: Диагностика[править]
Диагноз устанавливают на основании клинико-эпидемиологических данных и картины крови.
Для специфической диагностики используют РСК, РТГА, ИФА и РИФ в парных сыворотках. Определение специфических антител, относящихся к классу IgM, проводят не позднее 12-го дня после контакта с источником инфекции.
У подавляющего большинства больных удаётся выявить антитела в высоких титрах после 7-10-го дня болезни. Наличие краснухи доказывает нарастание титра антител во второй сыворотке по сравнению с первой в 4 раза и более.
Дифференциальный диагноз[править]
Трудности возникают при дифференцировании краснухи с корью, особенно митигированной, псевдотуберкулёзом, инфекционным мононуклеозом, энтеровирусной экзантемой, внезапной экзантемой, токсикоаллергическим дерматитом.
Краснуха без осложнений: Лечение[править]
Лечение типичной краснухи не требует назначения ЛС. При полиартрите показаны НПВС. При энцефалите рекомендуют лечение в ОРИТ. Дексаметазон в дозе 1,0 мг/кг, противосудорожные средства (диазепам, натрия оксибат, тиопентал натрия), ноотропы, петлевые диуретики, оксигенотерапия, коррекция гомеостаза, меглумина акридонацетат (циклоферон, эффективность последнего не подтверждена).
Профилактика[править]
Больных изолируют на дому в течение 5 сут с момента высыпания. Дезинфекцию и разобщение контактных детей не проводят. Основу профилактики составляет вакцинация, проводимая в России с 1997 г. Вакцинацию проводят в возрасте 12 мес и 6 лет. Однократное введение вакцины приводит к формированию иммунитета у 95% вакцинированных. Вакцинации подлежат также девочки 13 лет, не болевшие краснухой, при отсутствии данных о вакцинации. Рекомендуют вакцинировать и женщин фертильного возраста, не вакцинированных в детстве, не болевших краснухой и имеющих низкие концентрации антител против краснухи, не достигающие защитного уровня. Прививка противопоказана беременным, после вакцинации женщинам необходимо предохраняться от беременности в течение 3 мес. Вакцинацию проводят живыми аттенуированными моновакцинами и комбинированными вакцинами. В России сертифицированы следующие вакцины для профилактики краснухи:
-рудивакс (Франция);
-вакцина против краснухи живая аттенуированная (Индия);
-вакцина против краснухи живая аттенуированная (Хорватия);
-вакцина против краснухи культуральная живая аттенуированная (Россия);
-вакцина для профилактики кори, краснухи и эпидемического паротита (M-M-P II, Нидерланды);
-вакцина для профилактики кори, краснухи и эпидемического паротита (приорикс, Бельгия);
-вакцина против кори, эпидемического паротита и краснухи живая аттенуированная лиофилизированная (Индия).
Прочее[править]
Осложнения
Осложнения наблюдают редко. Возможен доброкачественно протекающий полиартрит с поражением мелких и средних суставов, тромбоцитопеническая пурпура. Наиболее тяжёлое осложнение — энцефалит (менингоэнцефалит, энцефаломиелит), чаще развивающийся у взрослых. Энцефалит может сочетаться с тромбоцитопенической пурпурой. Симптомы энцефалита появляются после усиления сыпи. Внезапно повышается температура тела, появляются генерализованные судороги, расстройства сознания вплоть до развития комы. Возможны менингеальные симптомы, делириозный синдром, парезы черепных нервов, конечностей, гиперкинезы, мозжечковая, диэнцефальная и бульбарная симптоматика, расстройства функций тазовых органов. В СМЖ обнаруживают повышение уровня белка и глюкозы при нормальном содержании лактата, у части больных двузначный смешанный или лимфоцитарный плеоцитоз. Возможен летальный исход.
Летальность
Краснуха протекает доброкачественно. Единственной причиной летального исхода может стать энцефалит.
Показания к консультации других специалистов
При поражении ЦНС необходима консультация невролога.
Источники (ссылки)[править]
Быстрякова А.В. Краснуха // Инфекционные экзантемы у детей. — М., 1982. — С. 189-208.
Вакцинация против краснухи // Вакцинация детей с нарушением в состоянии здоровья / Под общ. ред. М.П. Костинова. — М., 2002. — С. 96-97.
Кочнева Е.А. Краснуха // Инфекционные болезни. — М., 2005. — С. 122-125.
Панина О.А., Куприна Н.П., Еремеева И.Г., Михайлова Е.В. Серозные менингиты у де-
тей // Клинические рекомендации. — СПб., 2007. — 27 с.
Постовит В.А. Краснуха // Детские капельные инфекции у взрослых. — М., 1982. — С. 50-103.
Скрипченко Н.В., Конев К.И., Росин Ю.А. и др. К вопросу о дифференцированном лечении серозных менингитов у детей // Педиатрия. — 2005. — № 6. — С. 37-44.
Учайкин В.Ф., Шамшева О.В. Краснуха // Руководство по клинической вакцинологии. — М.: ГЭОТАР-Медиа, 2006. — С. 185-189.
Инфекционные болезни [Электронный ресурс] / Под ред. Н.Д. Ющука, Ю.Я. Венгерова — М. : ГЭОТАР-Медиа, 2010. — https://www.rosmedlib.ru/book/ISBN9785970415832.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник


