Для специфической профилактики краснухи применяются
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Вирус краснухи является единственным представителем рода Rubivirus, относящегося к семейству тогавирусов.
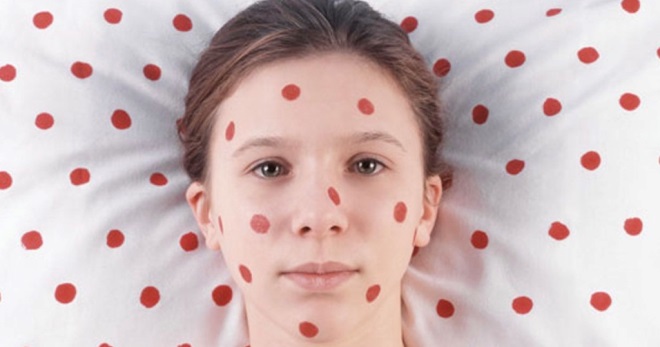
Краснуха (коревая краснуха) — острое инфекционное заболевание, характеризующееся пятнистыми высыпаниями на коже, катаральным воспалением верхних дыхательных путей и конъюнктивы, увеличением шейных лимфатических узлов и признаками незначительной общей интоксикации.
Вирус краснухи является типичным представителем семейства тогавирусов и по основным характеристикам похож на альфа-вирусы. Вирион сферической формы, диаметр около 60 нм, геном представлен позитивной нефрагментированной однонитевой молекулой РНК с молекулярной массой 3 МД. Вирус имеет суперкапсид, на поверхности которого присутствуют шипы гликопротеидной природы длиной 6-10 нм. Имеются две разновидности гликопротеидов: Е1 — обладает гемагглютинирующими свойствами в отношении птичьих эритроцитов, и Е2 — выполняет функцию рецептора при взаимодействии с клеткой. Оба гликопротеида являются протективными антигенами. Существует только один серовар вируса.
Вирус сравнительно нестоек во внешней среде, легко инактивируется жирорастворителями, детергентами, при рН ниже 5,0, при температуре выше 56 °С. Хорошо сохраняется при замораживании, особенно при -70 °С.
Вирус краснухи хорошо размножается и вызывает цитопатические изменения в культурах клеток амниона человека, почек кролика и почек обезьян Vero. В пораженных клетках наступает дегенерация, появляются гигантские многоядерные клетки. В других клеточных культурах вирус может размножаться без видимых изменений, но индуцирует развитие интерференции, защищающей от цитопатического действия других вирусов. Именно на этом основан стандартный метод выделения вируса краснухи, заключающийся в заражении исследуемым материалом клеток почки зеленой мартышки и внесении в культуру через 7-10 дней вируса ECHO типа II или вируса везикулярного стоматита. Если развиваются цитопатические изменения, вызванные вирусом ECHO, следовательно, материал не содержит вируса краснухи, и, наоборот, отсутствие цитопатического действия вируса ECHO свидетельствует о присутствии вируса краснухи в исследуемом материале.
Вирус краснухи патогенен для человека, обезьян макак и кроликов. Другие животные к вирусу нечувствительны.
 [1], [2], [3], [4], [5], [6], [7], [8], [9]
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Патогенез и симптомы краснухи
Попавший в организм человека воздушно-капельным путем вирус сначала размножается в шейных лимфатических узлах. Через неделю развивается вирусемия, и еще через неделю появляется сыпь, начинающаяся с лица и переходящая на туловище и конечности. В этот период возможны лихорадка, увеличение других регионарных лимфатических узлов, боли в суставах (особенно у взрослых). Сыпь обычно держится 2-3 дня.
Если у детей краснуха обычно протекает доброкачественно, в виде легкого заболевания, то у взрослых течение болезни довольно тяжелое, иногда развиваются артриты, энцефалиты и тромбоцитопения. Особенно опасна краснуха для женщин детородного возраста, так как она может стать причиной синдрома врожденной краснухи (СВК), обусловленного способностью вируса проникать через плаценту в период вирусемии и оказывать на растущий плод тератогенное действие. Это связано с цитопатическим действием вируса как на делящиеся клетки плода, так и на клетки сосудов плаценты. Следствием этого могут быть пороки сердца, глухота, врожденные заболевания органов зрения, микроцефалия, спонтанный аборт, мертворождение и др.
Иммунитет
Вируснейтрализующие антитела (IgM) появляются в крови в период проявления сыпи, максимума их титр достигает через 2-3 нед., а через 2-3 мес. они исчезают. IgG появляются после исчезновения сыпи и сохраняются длительно. Иммунитет после перенесенной в детстве краснухи пожизненный.
Эпидемиология краснухи
Краснуха является типичной антропонозной воздушно-капельной инфекцией, высококонтагиозной для лиц, не имеющих иммунитета. Пик заболеваемости краснухой обычно приходится на весну. В XX в. эпидемии наблюдались каждые 6-9 лет, и после каждой эпидемии в последующие 5 лет заболеваемость снижалась, а затем опять возрастала до эпидемического уровня через 6-9 лет после последней крупной вспышки. При краснухе вирус выделяется из слизи носоглотки и верхних дыхательных путей за 1-2 нед. до появления сыпи и в течение 2- 3 нед. после начала высыпания. У внутриутробно зараженных детей вирус может выделяться с мочой и испражнениями в течение 1 — 1,5 лет.
 [10], [11], [12], [13], [14], [15], [16], [17], [18], [19], [20]
[10], [11], [12], [13], [14], [15], [16], [17], [18], [19], [20]
Лабораторная диагностика краснухи
Диагностика краснухи может проводиться вирусологическим и серологическим методами. Материал для выделения вируса — отделяемое носоглотки (при наличии катаральных явлений) и кровь до появления сыпи; кровь, моча, испражнения — после появления сыпи. Материалом заражают культуры клеток, идентифицируют вирус в РТГА, а также по тесту интерференции. При врожденной краснухе используют в качестве материала для исследования мочу и испражнения детей.
Серологическая диагностика краснухи определяет антитела класса IgM и IgG к вирусу краснухи в крови с помощью РИФ, ИФМ, РИМ. Используют парные сыворотки, определяют нарастание титра антител.
Специфическая профилактика и лечение краснухи
Основное в профилактике краснухи — карантинные мероприятия в детских коллективах. Целесообразна выборочная иммунизация девочек 12-14 лет, девушек и женщин детородного возраста. Для этих целей используют живые и убитые вакцины, полученные из аттенуированных штаммов вируса, пассируемых при низкой температуре в культуре клеток почек зеленых мартышек и диплоидных клеток легких эмбриона человека. Существуют ассоциированные препараты в комбинации с вакцинами против кори и эпидемического паротита. ВОЗ поставлена задача снижения частоты синдрома врожденной краснухи к 2010 г. на уровень ниже 1 на 100 000 родов живым ребенком. Как уже было указано, для массовой вакцинации против кори, паротита и краснухи применяется живая трехвалентная вакцина.
Специфическое лечение краснухи отсутствует.
Источник

Краснуха – это острая вирусная инфекционная болезнь.
Попадая в организм беременной женщины, вирус краснухи проникает через плацентарный барьер, оказывая негативное влияние на формирующиеся клетки его органов и тканей. Внутриутробное заражение плода нередко становится причиной пороков развития, хронических заболеваний у новорожденных. Среди детей с врожденной патологией в 8-10% случаеввстречается синдром врожденной краснухи.
При синдроме врожденной краснухи могут выявляться врожденные аномалии органов зрения (ретинопатия, катаракта), пороки сердечно-сосудистой системы, органов слуха (глухота, которая проявляется через несколько месяцев после рождения), пневмония, поражение центральной нервной системы (нарушение координации движений), пищеварительной и мочеполовой систем, поражение длинных трубчатых костей, отставание в умственном и физическом развитии детей.
Краснуха у беременной не только становится причиной развития аномалий плода, но и может привести к преждевременным родам, выкидышам, мертворождению. Наиболее опасно для беременной заражение на 8-12 неделях беременности. Далее способность вируса вызывать нарушения развития плода снижается.
За последний год в Российской Федерации зафиксирован рост заболеваемости краснухой в 1,5 раза.
Справка:
Возбудитель инфекции | РНК-содержащий вирус |
Источник инфекции |
|
Пути передачи инфекции |
|
Восприимчивость | Высокая |
Инкубационный период | от 11 до 24 дней (чаще 16-20) |
Симптомы |
|
Постинфекционный иммунитет | Стойкий |
Больного госпитализируют по клиническим показаниям с изоляцией до 7-го дня с момента появления сыпи.
За людьми, контактировавшими с больным краснухой, устанавливают медицинское наблюдение в течение 21 дня с момента выявления последнего случая в очаге.
В дошкольных и других образовательных учреждениях проводится ежедневный осмотр контактировавших.
Единственным надежным способом защиты от краснухи и СВК является вакцинация. В Российской Федерации применяются вакцины, зарегистрированные на территории страны, которые по своим характеристикам соответствуют всем требованиям ВОЗ. Вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию детей, в возрасте от 1 года до 18 лет, женщин от 18 до 25 лет (включительно), не болевших, не привитых, привитых однократно против краснухи, не имеющих сведений о прививках против краснухи.
Первая прививка проводится в возрасте 12 месяцев, вторая – ревакцинация, в возрасте 6 лет.
Чаще всего используется комбинированная вакцина, в состав которой входят компоненты против трех заболеваний — кори, паротита, краснухи. Также используется моновакцина, содержащая только краснушный компонент.
Вакцина против краснухи представляет собой живой ослабленный вирус.
Поствакцинальные явления на вакцинацию обычно минимальны – боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Позаботьтесь о своем здоровье, здоровье своих детей и будущего потомства. Сделайте прививку против краснухи
Источник
В клинических проявлениях типичной краснухи выделяют 4 периода: инкубационный, катаральный, период экзантемы и период реконвалесценции.
Проявляется ринитом, слезотечением, светобоязнью, першением в горле, иногда сухим кашлем. Температура тела повышена (в тяжелых случаях – до высоких цифр). Интоксикация проявляется недомоганием, головной болью, миалгиями, снижением аппетита. Возможны артралгии.
Увеличиваются и становятся болезненными при пальпации лимфатические узлы, как правило, затылочные, околоушные, заднешейные. Лимфаденопатия сохраняется до 2-3 недель, но возможно и ее отсутствие.
Продолжительность катарального периода – 1-3 дня.
Сыпь вначале появляется на лице, за ушами, на волосистой части головы и в течение 10-12 часов распространяется на все тело, причем к моменту появления на туловище, на лице сыпь уже угасает. Сыпь расположена на разгибательных поверхностях конечностей, ягодицах, спине. На других участках тела сыпь более скудная, на подошвах и ладонях сыпь отсутствует. Экзантема наблюдается не более 4 дней, исчезает бесследно.
На твердом небе и слизистой оболочке ротовой полости возможно появление энантемы в виде мелких единичных пятнышек (пятна Форхгеймера). Возможны гепатомегалия и спленомегалия.
Температура тела в периоде экзантемы, как правило, нормальная или субфебрильная.
Мелкопятнистая сыпь у больного краснухой.
Протекает гладко. Сыпь угасает бесследно. Нормализуется температура тела.
Клинические проявления краснухи у беременной женщины отличия не имеют, но заболевание во время беременности приводит к инфицированию плода. В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью формируются множественные пороки развития. В I триместре вероятность этого достигает 90%, во втором — до 75%, в третьем — 50%.
Заражение в первые 2-3 месяца беременности часто приводит к нарушению эмбриогенеза, уродствам, смерти плода и выкидышу. Если ребенок рождается, у него определяется множество аномалий. В классический «малый краснушный синдром» включают триаду Грета: катаракту, пороки сердца и глухоту.
К типичным проявлениям краснухи в неонатальном периоде относятся тромбоцитопеническая пурпура, гепатоспленомегалия, гепатит с желтухой и высоким содержанием билирубина в крови, гемолитическая анемия с характерным ретикулоцитозом и деформированными эритроцитами, увеличение родничка, интерстициальная пневмония, поражение трубчатых костей с чередованием участков разрежения и уплотнения. Большая часть неонатальных проявлений исчезает в течение первых 6 месяцев жизни.
Пороки сердца встречаются в 98% случаев врожденной краснухи. Наиболее часто наблюдается незаращение артериального протока в сочетании со стенозом легочной артерии или без него. Встречаются поражения аортального клапана, стеноз аорты, дефект межжелудочковой и межпредсердной перегородок, транспозиция крупных сосудов. Большая часть пороков сердца выявляется уже после периода новорожденности.
В 84,5% случаев обнаруживается поражение органов зрения. Чаще всего это катаракта. Она может быть одно — или двусторонней, часто сопровождается микрофтальмией, может отсутствовать при рождении и развиваться позже. Глаукома встречается реже, она может прогрессировать в период новорожденности.
Глухота разной степени выраженности часто встречается в сочетании с вестибулярными расстройствами.
Практически 71,5% детей с врожденной краснухой имеют те или иные поражения нервной системы. Частыми аномалиями бывают микроцефалия и гидроцефалия. Хронические менингоэнцефалиты протекают с длительным сохранением вируса в ликворе. В первые месяцы жизни заметны нарушения мышечного тонуса, изменения поведения — сонливость, или, наоборот, повышенная возбудимость, двигательные нарушения различной степени, в том числе гиперкинезы, судороги, параличи. Позднее наблюдается снижение психического развития и интеллекта вплоть до идиотии.
Поражение нервной системы не всегда диагностируется при рождении, и может проявляться гораздо позже в виде судорог, умственного недоразвития.
Инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии.
В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
Источник