Формулировка диагноза неспецифического язвенного колита
Неспецифический
язвенный колит (НЯК) — заболевание
неизвестной этиологии, характеризующееся
развитием некротизирующего воспалительного
процесса слизистой оболочки толстого
кишечника с образованием язв, геморрагии
и гноя.
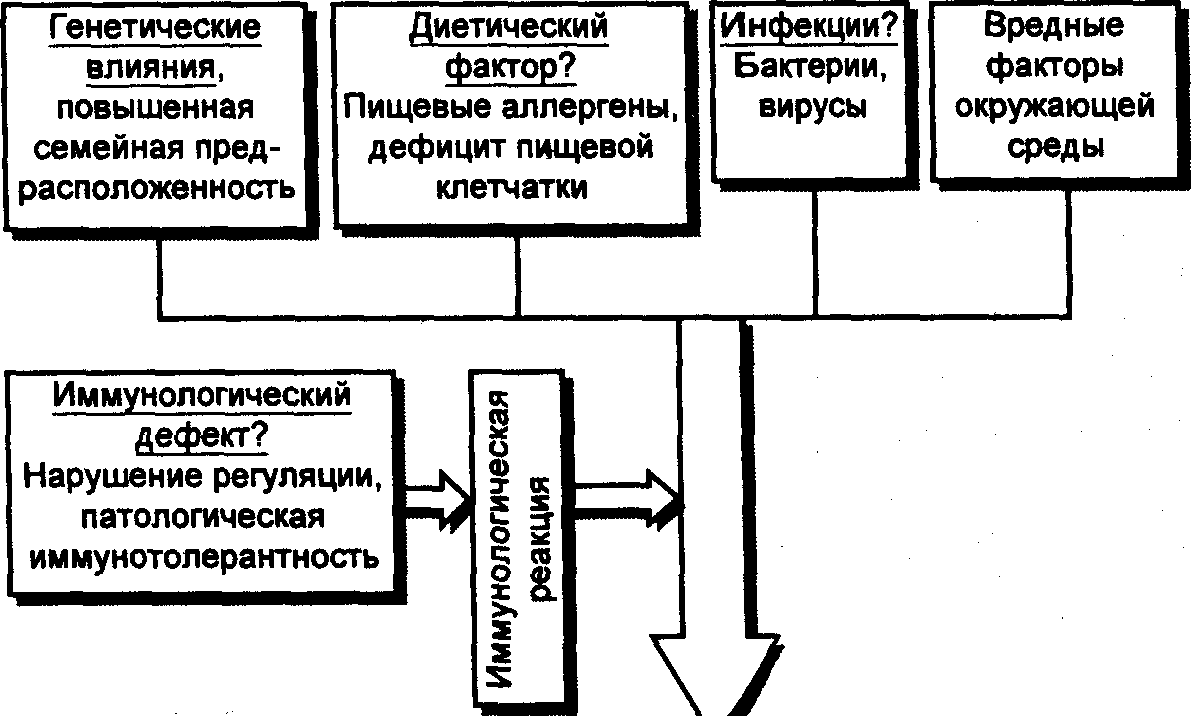
Этиология и
патогенез
Этиология НЯК
неизвестна. Предположительными
этиологическими факторами являются
инфекция (вирусы, бактерии), нерациональное
питание (диета с низким содержанием
пищевых волокон). Многими последний
фактор рассматривается как предрасполагающий
к развитию болезни.
Основными
патогенетическими факторами являются:
• дисбактериоз
кишечника — нарушение нормального
состава микрофлоры в толстом кишечнике,
что оказывает местное токсическое и
аллергизирующее влияние, а также
способствует развитию неиммунного
воспаления толстой кишки;
• нарушение
нейрогуморальной регуляции функции
кишечника, обусловленное дисфункцией
вегетативной и гастроинтестинальной
эндокринной системы;
• значительное
повышение проницаемости слизистой
оболочки толстой кишки для молекул
белка и бактериальных антигенов;
• повреждение
кишечной стенки и образование аутоантигенов
с последующим образованием аутоантител
к стенке кишечника. Антигены некоторых
штаммов Е.
Соli индуцируют
синтез антител к ткани толстой кишки;
• образование
иммунных комплексов, локализующихся в
стенке толстой кишки, с развитием в ней
иммунного воспаления;
• развитие
внекишечных проявлений болезни вследствие
многогранной аутоиммунной патологии.
Этиопатогенез НЯК
представлен на рис. 13.
Патоморфология
При НЯК развивается
выраженный воспалительный процесс в
слизистой оболочке толстой кишки.
Прогрессирующая деструкция эпителия
и слияние воспалительных инфильтратов
обусловливают развитие язв слизистой
оболочки.
У 70-80% больных
развивается характерный признак НЯК —
микроабсцессы крипт толстой кишки. При
хроническом течении отмечаются дисплазия
кишечного эпителия и фиброз стенки
кишки.
Наиболее часто при
НЯК поражаются дистальные участки
обойной кишки и прямая кишка, причем
последняя вовлекается в патологический
процесс почти в 100% случаев. У 25% больных
наблюдается развитие панколита.
Классификация
Классификация
неспецифического язвенного колита
приведена в табл. 25.
Табл. 25. Классификация
неспецифического язвенного колита
(В. Д. Федоров, М. X.
Левитан, 1982; Ю. В. Балтайтис и соавт.,
1986; Г. А. Григорьева, 1996)
Течение | Степень | Распространенность | Активность | Наличие |
Молниеносное | Легкая | Тотальный | Минимальная | Местные |
Клиническая картина
Хроническое воспаление слизистой оболочки толстой кишки
Рис. 13. Этиопатогенез
неспецифического язвенного колита
(Falk, 1998).
Частота возникновения
(первичная заболеваемость) составляет
4-10 заболеваний на 100 000 жителей в год,
встречаемость (численность больных) —
40-117 больных на 100000 населения. У большинства
больных заболевание впервые диагностируется
в возрасте 15-30 лет.
Основными симптомами
НЯК являются следующие.
1. Диарея
с кровью, слизью и гноем.
При выраженной клинической картине
заболевания характерен частый жидкий
стул с примесью крови, слизи, гноя. Стул
до 20 раз в сутки, а при тяжелом течении
до 30-40, преимущественно ночью и утром.
У многих больных количество крови в
кале бывает весьма значительным, иногда
дефекация происходит почти чистой
кровью. Количеств во крови, теряемой
больными в течение суток, может составить
от 100 до 300 мл. Каловые массы содержат
большое количество гноя и могут иметь
зловонный запах.
Начало заболевания
может быть различным в зависимости от
времени появления крови в кале; возможны
следующие варианты:
• вначале появляется
диарея, а через несколько дней слизь и
кровь;
• заболевание
сразу начинается с ректального
кровотечения, при этом стул может быть
оформленным или кашицеобразным;
• одновременно
начинаются диарея и ректальное
кровотечение, при этом у больных выражены
остальные симптомы заболевания (боли
в животе, интоксикация).
Диарея и кровотечение
считаются основными клиническими
проявлениями НЯК. Диарея обусловлена
обширным воспалительным поражением
слизистой оболочки толстой кишки и
резким снижением ее способности
реабсорбировать воду и натрий. Кровотечение
является следствием изъязвления
слизистой оболочки толстой кишки и
развития рыхлой соединительной ткани
с обильно развитой сосудистой сетью.
2. Боли
в животе.
Постоянный симптом НЯК. Боли носят
схваткообразный характер и локализуются
преимущественно в проекции отделов
толстой кишки, чаще всего в области
сигмовидной, поперечной ободочной,
прямой кишки, реже — в области слепой
кишки, в околопупочной области. Обычно
боли усиливаются перед дефекацией и
успокаиваются или ослабевают после
стула. Возможно усиление боли после
еды.
Следует заметить,
что чрезвычайно сильные боли и симптомы
перитонита для НЯК нехарактерны, так
как воспалительный процесс при этом
заболевании ограничивается слизистой
оболочкой и подслизистым слоем. При
осложненном течении НЯК воспалительный
процесс распространяется на глубокие
слои кишечной стенки (см. далее).
3. Болезненность
живота при пальпации.
Характерный признак НЯК. При пальпации
определяется четко выраженная
болезненность в области сигмовидной,
поперечной ободочной и слепой кишки.
Чем сильнее выражен воспалительный
процесс в толстом кишечнике, тем
значительнее боль при пальпации его
отделов. Симптомов раздражения брюшины,
мышечного напряжения при неосложненном
течении заболевания, как правило, не
наблюдается, однако при тяжелом течении
возможно появление резистентности мышц
передней брюшной стенки.
4. Интоксикационный
синдром.
Характерен для тяжелого течения НЯК и
острых молниеносных форм заболевания.
Синдром интоксикации проявляется резкой
слабостью, адинамией, повышением
температуры тела (нередко до высоких
цифр), похуданием, снижением или даже
полным отсутствием аппетита, тошнотой,
состоянием депрессии, выраженной
эмоциональной лабильностью, плаксивостью,
раздражительностью.
5. Синдром
системных проявлений.
Системные проявления НЯК характерны
для тяжелого течения заболевания и в
некоторых случаях встречаются при форме
средней тяжести. К типичным системным
проявлениям относятся:
• полиартрит —
обычно поражаются голеностопные,
коленные, межфаланговые суставы,
интенсивность боли и степень ограничения
движений в суставах, как правило,
невелики. С наступлением ремиссии
суставные изменения полностью исчезают,
деформаций и нарушений функции суставов
не развивается. У некоторых больных
развиваются преходящий спондилоартрит
и сакроилеит. Сакроилеит встречается
чаще и протекает тяжелее при более
обширных и тяжелых поражениях толстого
кишечника. Симптомы сакроилеита могут
предшествовать за много лет клиническим
проявлениям НЯК;
• узловатая эритема
— развивается у 2-3% больных, проявляется
множественными узлами, чаще на
разгибательной поверхности голени.
Кожа над узлами имеет багрово-фиолетовую
окраску, затем становится зеленоватой,
желтоватой и далее приобретает нормальный
цвет;
• поражение кожи
— возможно развитие гангренозной
пиодермии (при тяжелом септическом
течении заболевания); изъязвлений кожи;
очагового дерматита; постулезных и
уртикарных высыпаний. Особенно тяжело
протекает гангренозная пиодермия;
• поражения глаз
— отмечены у 1.5-3.5% больных, характерно
развитие ирита, иридоциклита, увеита,
эписклерита, кератита и даже панофтальмита;
• поражения печени
и внепеченочных желчных протоков имеют
большое значение для оценки течения
заболевания, тактики лечения и прогноза.
При НЯК наблюдаются следующие формы
поражения печени: жировая дистрофия,
портальный фиброз, хронический активный
гепатит, цирроз печени. По данным Ю. В.
Балтайтис и соавт. (1986), поражения печени
практически не изменяются под влиянием
консервативной терапии НЯК, а при тяжелых
формах прогрессируют и приводят к
развитию цирроза печени. После колэктомии
изменения в печени регрессируют.
Характерным поражением внепеченочных
желчных путей является склерозирующий
холангит.
— поражение слизистой
оболочки полости рта характеризуется
развитием афтозного стоматита, глоссита,
гингивита, протекающих с очень сильными
болями; возможен язвенный стоматит;
— нефротический
синдром — редкое осложнение НЯК.
— аутоиммунный
тиреоидит.
— аутоиммунная
гемолитическая анемия.
Развитие синдрома
системных проявлений обусловлено
аутоиммунными нарушениями и отражает
активность и тяжесть патологического
процесса при язвенном колите.
6. Дистрофический
синдром.
Развитие дистрофического синдрома
характерно для хронической формы, а
также острого течения НЯК. Дистрофический
синдром проявляется значительным
похуданием, бледностью и сухостью кожи,
гиповитаминозами, выпадением волос,
изменениями ногтей.
Клинические
формы течения
Большинство
гастроэнтерологов различает следующие
формы течения НЯК: острую (включая
молниеносную) и хроническую (рецидивирующую,
непрерывную).
Острое течение
Острая форма
заболевания характеризуется быстрым
развитием клинической картины, тяжестью
общих и местных проявлений, ранним
развитием осложнений, вовлечением в
патологический процесс всей толстой
кишки. Острое течение язвенного колита
характеризуется тяжелой диареей,
значительным кишечным кровотечением.
При выраженной диарее выделения из
прямой кишки почти не содержат кала, из
прямой кишки выделяются кровь, слизь,
гной, тканевой детрит каждые 15-20 минут.
Развивается тяжелое истощение (потеря
массы может достигать 40-50%). Больные
адинамичны, бледны, резко выражены
симптомы интоксикации (сухость кожи и
слизистой оболочки полости рта;
тахикардия; повышение температуры тела;
отсутствие аппетита; тошнота). При
пальпации живота отмечается выраженная
болезненность отделов толстого кишечника.
Для острого течения заболевания
характерны осложнения (токсическая
дилатация толстой кишки, перфорация,
перитонит ).
Молниеносная
форма (фульминантная) —
является самым тяжелым вариантом течения
НЯК и обычно требует хирургического
лечения. Она характеризуется внезапным
началом, бурным развитием клинической
картины (иногда в течение нескольких
дней или 1-2 недель). При молниеносной
форме наблюдаются резко выраженная
диарея, значительное кишечное кровотечение,
высокая температура тела, тяжелая
интоксикация, часто развиваются опасные
для жизни осложнения. При молниеносной
форме НЯК отмечается тотальное поражение
толстой кишки и быстрое развитие
системных проявлений заболевания.
Хронические формы
Хроническая
непрерывная форма
диагностируется, если через 6 месяцев
после первоначальных проявлений не
наступает ремиссии процесса (Ю. В.
Балтайтис и соавт., 1986). При этой форме
обострения следуют друг за другом часто,
ремиссии очень нестабильные,
кратковременные, быстро формируются
системные проявления заболевания, часто
развиваются осложнения.
Хроническая
рецидивируюшая форма
встречается наиболее часто и характеризуется
ремиссиями продолжительностью 3-6 месяцев
и более, сменяющимися обострениями
различной степени выраженности.
Степени тяжести
При НЯК тяжесть
заболевания обусловлена степенью
вовлечения в патологический процесс
отделов толстого кишечника. Наиболее
часто встречается проктосигмоидит (70%
больных), изолированное поражение прямой
кишки регистрируется у 5% больных,
тотальный колит — у 16% пациентов.
В табл. 26 представлены
степени тяжести НЯК.
Осложнения
1. Перфорация
толстой кишки.
Одно из наиболее тяжелых осложнений
НЯК, наблюдается у 19% больных с тяжелым
течением заболевания. Перфорировать
могут язвы толстой кишки, возможны также
множественные перфорации перерастянутой
и истонченной толстой кишки на фоне ее
токсической дилатации.
Перфорации происходят
в свободную брюшную полость и могут
быть прикрытыми.
Основными симптомами
перфорации толстой кишки являются:
• появление
внезапной резкой боли в животе;
• появление
локального или распространенного
напряжения мышц передней брюшной стенки;
• резкое ухудшение
состояния больного и усугубление
симптомов интоксикации;
• выявление
свободного газа в брюшной полости при
обзорной рентгеноскопии брюшной полости;
• появление или
усиление тахикардии;
• наличие токсической
зернистости нейтрофилов;
• выраженный
лейкоцитоз.
Перитонит может
развиться без перфорации вследствие
транссудации кишечного содержимого
через истонченную стенку толстой кишки.
Уточнить диагноз перфорации толстой
кишки и перитонита можно с помощью
лапароскопии.
2. Токсическая
дилатация толстой кишки.
Очень тяжелое осложнение, характеризующееся
чрезмерным ее расширением. Развитию
этого осложнения способствуют сужение
дистальных отделов толстой кишки,
вовлечение в патологический процесс
нервно-мышечного аппарата кишечной
стенки, гладкомышечных клеток кишки,
потеря мышечного тонуса, токсемия,
изъязвление слизистой оболочки кишки.
Развитию этого
осложнения могут также способствовать
глюкокортикоиды, холинолитики,
слабительные средства.
Основными симптомами
токсической дилатации толстой кишки
являются:
• усиление болей
в животе;
• уменьшение
частоты стула (не считать это признаком
улучшения состояния больного!);
• нарастание
симптомов интоксикации, заторможенность
больных, спутанность сознания;
• повышение
температуры тела до 38-39°С;
• снижение тонуса
передней брюшной стенки и прощупывание
(пальпировать осторожно!) резко
расширенного толстого кишечника;
• ослабление или
исчезновение перистальтических кишечных
шумов;
• выявление раздутых
участков толстой кишки при обзорной
рентгенографии брюшной полости.
Токсическая
дилатация толстого кишечника имеет
неблагоприятный прогноз. Летальность
при этом осложнении 28-32%.
3. Кишечное
кровотечение.
Примесь крови в кале при НЯК является
постоянным проявлением этого заболевания.
О кишечном кровотечении как осложнении
НЯК следует говорить, когда из прямой
кишки выделяются сгустки крови. Источником
кровотечения являются:
• васкулиты на дне
и краях язв; эти васкулиты сопровождаются
фибриноидным некрозом стенки сосудов;
• флебиты стенки
кишки с расширением просвета вен
слизистой, подслизистой и мышечных
оболочек и разрывы этих сосудов (В. К.
Гусак, 1981).
4. Стриктуры
толстой кишки.
Это осложнение развивается при
длительности течения НЯК более 5 лет.
Стиктуры развиваются на небольшом
протяжении кишечной стенки, поражая
участок длиной 2-3 см. Клинически они
проявляются клиникой кишечной
непроходимости различной степени
выраженности. В диагностике этого
осложнения важную роль играют ирригоскопия
и фиброколоноскопия.
5. Воспалительные
полипы. Это
осложнение НЯК развивается у 35-38% больных.
В диагностике воспалительных полипов
большую роль играет ирригоскопия, при
этом выявляются множественные дефекты
наполнения правильной формы по ходу
толстой кишки. Диагноз верифицируется
с помощью колоноскопии и биопсии с
последующим гистологическим исследованием
биоптатов.
6. Рак
толстой кишки.
В настоящее время сформировалась точка
зрения, что НЯК является предраковым
заболеванием. Г. А. Григорьева (1996)
указывает, что наибольший риск развития
рака толстой кишки имеют пациенты с
тотальными и субтотальными формами
язвенного колита с длительностью
заболевания не менее 7 лет, а также
больные с левосторонней локализацией
процесса в толстой кишке и продолжительностью
болезни более 15 лет. Основой диагностики
является колоноскопия с прицельной
множественной биопсией слизистой
оболочки толстой кишки.
Табл. | |||
Признаки | Легкая | Форма | Тяжелая |
Распространенность | Проктит, | Левостороннее, | Субтотальное, |
Количество | Менее | 5-6 | Более |
Примесь | Прожилки | Значительное | Выделение |
Изменения | Небольшой | Отеки | Резкий |
Потеря | Менее | 10-20%, | Более |
Температура | Менее | 37.1-38-С | Более |
Частота | Менее | 80-100 | Более |
Системные | Нет | Могут | Есть |
Нет | Нет | Есть | |
Общий | Более | 65-60 | Менее |
СОЭ, | Менее | 26-30 | Больше |
НЬ, | Более | 105-111 | Менее |
Гематокрит | Более | 0.25-0.34 | Менее |
Соседние файлы в предмете Терапия
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Лабораторные и инструментальные данные
1. ОАК. Для НЯК характерно развитие анемии различной степени выраженности. При массивном кишечном кровотечении развивается острая постгеморрагическая анемия. При постоянной небольшой кровопотере при хроническом течении заболевания развивается хроническая железодефицитная анемия. У некоторых больных развивается аутоиммунная гемолитическая анемия, обусловленная появлением аутоантител к эритроцитам. В анализе периферической крови при этом появляется ретикулоцитоз. Для острого течения и обострения хронической формы НЯК характерно развитие лейкоцитоза, значительного увеличения СОЭ.
2. ОАМ. При тяжелом течении заболевания и системных его проявлениях обнаруживаются протеинурия, микрогематурия.
3. БАК: снижается содержание общего белка, альбумина, возможно увеличение содержания аг- и у-глобулинов, при поражении печени наблюдается гипербилирубинемия, увеличение активности аланиновой аминотрансферазы; при развитии склерозирующего холангита — -глютамилтранспептидазы; при развитии железодефицитной анемии характерно снижение содержания железа.
4. Копрологический анализ. Степень воспалительно-деструктивного процесса в слизистой оболочке толстого кишечника отражается на выраженности изменений копроцитограммы. Для НЯК характерно обнаружение в кале при микроскопическом исследовании большого количества лейкоцитов, эритроцитов, больших скоплений клеток кишечного эпителия. Реакция на растворимый белок в кале (реакция Трибуле) резко положительна. Бактериологическое исследование кала выявляет дисбактериоз:
• появление микроорганизмов протея, гемолизирующих эшерихий, стафилококков, грибов рода Сandida;
• появление в большом количестве штаммов кишечной палочки со слабо выраженными ферментативными свойствами, лактонегативных энтеробактерий.
Макроскопически исследование кала выявляет характерные изменения — кашицеобразный или жидкий характер кала, кровь, большое количество слизи, гной.
5. Эндоскопическое исследование (ректороманоскопия, колоноскопия) и гистологическое исследование биоптатов оболочки толстой кишки.
П. Я. Григорьев и А. В. Вдовенко (1998) описывают эндоскопические изменения в зависимости от степени тяжести хронического НЯК следующим образом.
Легкая степень тяжести:
• диффузная гиперемия слизистой оболочки;
• отсутствие сосудистого рисунка;
• эрозии;
• единичные поверхностные язвы;
• локализация патологического процесса преимущественно в прямой кишке.
Форма средней тяжести:
• «зернистая» слизистая оболочка толстого кишечника;
• легкая контактная кровоточивость;
• множественные несливающиеся поверхностные язвы неправильной формы, покрытые слизью, фибрином, гноем;
• локализация патологического процесса преимущественно в левых отделах толстой кишки.
Тяжелая форма:
• резко выраженное некротизирующее воспаление слизистой оболочки толстой кишки;
• выраженная гнойная экссудация;
• спонтанные кровоизлияния;
• микроабсцессы;
• псевдополипы;
• патологический процесс захватывает практически все отделы толстой кишки.
Колоноскопическое исследование выявляет также ригидность кишечной стенки, сужение толстой кишки.
При гистологическом исследовании биоптатов обнаруживается наличие воспалительных инфильтратов только в пределах слизистой оболочки и подслизистого слоя. В ранней стадии и периоде обострения язвенного колита в воспалительном инфильтрате преобладают лимфоциты, при длительном течении
• плазматические клетки и эозинофилы. В области дна язв обнаруживаются грануляционная ткань, фибрин.
5. Рентгенологическое исследование толстой кишки (ирригоскопия). Для НЯК характерны отек, изменение рельефа (зернистость) слизистой оболочки толстой кишки, псевдополипоз, отсутствие гаустрации, ригидность, сужение, укорочение и утолщение кишки; язвенные дефекты. Зернистость слизистой оболочки считается ранним рентгенологическим признаком НЯК. В связи с отеком поверхность слизистой оболочки становится неровной. .
В случае токсической дилатации толстой кишки ирригоскопия не проводится из-за опасности перфорации. В этой ситуации рекомендуется обзорная рентгенография брюшной полости, при этом нередко удается увидеть растянутые сегменты толстой кишки.
Дифференциальный диагноз
1. Дизентерия. В начале развития НЯК имеет общие черты с бактериальной дизентерией: острое начало, диарея с кровью, боли в животе, повышение температуры тела, интоксикация, иногда полиартралгии. Важнейшую роль в постановке диагноза дизентерии играет бактериологическое исследование кала — посев свежих испражнений на дифференциальные питательные среды (выделение шигелл возможно уже через 48-72 ч). Существуют экспресс-методы определения шигелл в испражнениях (с использованием люминесцентной микроскопии и реакции угольной агломерации), позволяющие сделать заключение о наличии возбудителя дизентерии уже через 2-3 ч.
2. Амебиаз. Сходство НЯК и амебиаза заключается в наличии диареи с примесью слизи и крови, повышении температуры тела, симптомах интоксикации. Характерными отличительными признаками амебиаза являются следующие:
•кал в виде «малинового желе» (из-за примеси крови в кале);
•скопление стекловидной слизи в кале в виде «лягушачьей икры»;
• обнаружение тканевой и гистолитической формы амебы в кале;
кал следует исследовать не позднее 10-15 минут после дефекации);
• характерная ректороманоскопическая картина: на фоне малоизмененной слизистой оболочки толстой кишки выявляются участки гиперемии, язвы различного размера с подрытыми краями, заполненные творожистыми некротическими массами;
на стенке и в просвете толстой кишки большое количество слизи, смешанной с кровью;
• обнаружение Еntamoeba histolyticaса в биопсийном материале (в некротических массах, окружающих язвы слизистой оболочки).
3. Гранулематозный колит (болезнь Крона толстой кишки).
4. Ишемический колит.
5. Псевдомембранозный колит.
Программа обследования
1. Общий анализ крови, мочи.
2. Копрологический анализ: копроцитограмма, бактериологический анализ, исследование кала на дизентерию и протозойную инфекцию (амебиаз, балантидиаз).
3. БАК: содержание общего белка, белковых фракций, билирубина, аминотрансфераз, глюкозы, натрия, калия, кальция, хлоридов.
4. Эндоскопическое исследование: ректороманоскопия (при дистальных формах заболевания), фиброколоноскопия (предпочтительнее) с биопсией слизистой оболочки толстой кишки.
5. Обзорная рентгенография брюшной полости: только при тяжелой форме заболевания для выявления признаков токсической дилатации толстой кишки.
6. Ирригоскопия: производится после стихания острых проявлений болезни при невозможности выполнить колоноскопию (при отсутствии подозрений в отношении токсической дилатации толстой кишки).
7. УЗИ органов брюшной полости.
Примеры формулировки диагноза
1. Неспецифический язвенный колит, острая форма, тяжелое течение, тотальное поражение толстой кишки, выраженная активность воспаления, токсическая дилатация толстой кишки.
2. Неспецифический язвенный колит, хроническое рецидиви-рующее течение, средняя степень тяжести, поражение левой половины толстого кишечника, умеренная активность воспаления, стриктура толстой кишки.
Лечение неспецифического язвенного колита
Лечебная программа при неспецифическом язвенном колите
1. Лечебное питание.
2. Базисная терапия (лечение препаратами, содержащими 5-амино-салициловую кислоту, глюкокортикоидами, цитостатиками).
3. Применение вяжущих, адсорбирующих и антидиарейных средств.
-
Коррекция метаболических нарушений и анемии. -
Дезинтоксикационная терапия.
6. Антибактериальная терапия и лечение дисбактериоза кишечника.
7. Локальная терапия проктосигмоидита.
8. Нормализация функционального состояния центральной нервной, системы.
Больные НЯК легкой степени могут лечиться амбулаторно, при средней степени тяжести заболевания необходима госпитализация, при тяжелой степени показаны неотложная госпитализация и интенсивное лечение.
Для правильного дифференцированного лечения необходимо определить степень тяжести НЯК.
Легкая форма имеет следующие характерные особенности:
• частота дефекаций не превышает 4 раз в сутки с небольшим количеством крови в кале;
• повышенная утомляемость;
• лихорадка и тахикардия отсутствуют;
• при исследовании живота определяется лишь небольшая болезненность по ходу толстой кишки;
• внекишечные симптомы болезни проявляются симметричным синовитом крупных суставов, узловатой эритемой и другими кожными| проявлениями;
• незначительная анемия (НЬ >111 г/л), небольшое увеличение СОЭ (до 26 мм/ч);
процесс локализуется преимущественно в прямой и сигмовидной кишке (отечность, гиперемия слизистой оболочки, поверхностные, нередко многочисленные эрозии, преходящие изъязвления, неравномерное утолщение слизистой оболочки).
Форма средней тяжести характеризуется следующими проявлениями:
в фазе обострения стул 4-8 раз в сутки с кровью; отмечаются повышение температуры тела, отсутствие аппетита, похудание, слабость, кишечные колики, признаки дегидратации, бледность, тахикардия, снижение АД;
при исследовании живота — болезненность и урчание в области толстой кишки, но растяжение толстой кишки отсутствует;
часто имеются анемия (НЬ 105-111 г/л), лейкоцитоз, увеличение СОЭ (26-30 мм/ч);
системные проявления: желтуха, дефигурация крупных суставов, разнообразные кожные проявления, поражения глаз;
при эндоскопическом исследовании толстой кишки обнаруживаются выраженная гиперемия, отечность слизистой оболочки, множественные эрозии, язвы, покрытые слизью, гноем, фибрином.
Тяжелая форма имеет следующие клинические проявления:
стул чаще 8 раз в сутки с кровью, слизью, нередко с примесями гноя;
температура тела выше 38 °С;
тахикардия (не менее 90 ударов в минуту);
боли в животе, отсутствие аппетита; вздутие живота;
снижение массы тела более чем на 10%;
выраженная анемия (НЬ 30 мм/час), гипоальбуминемия;
при эндоскопическом исследовании определяются резкая гиперемия, отечность слизистой оболочки, множественные эрозии, язвы, покрытые гноем, фибрином; при длительном течении возможно исчезновение складчатости кишки.
1. Лечебное питание
При легкой форме заболевания существенных ограничений в диете не требуется. Однако не рекомендуется употреблять очень острые, раздражающие желудочно-кишечный тракт продукты, а также ограничивается употребление молока при диарее.
При выраженном обострении заболевания назначается диета № 4 (см. гл. «Лечение хронического энтерита») с изменениями (А.Р.Златкина, 1994):
• увеличивают содержание белка в среднем до 110-120 г (65% — животного происхождения) в связи с развитием у больных белковой недостаточности; в качестве источника белков используют нежирнос мясо, рыбу (в виде паровых котлет, кнелей, фрикаделей, отварного мяса, отварной рыбы), яйца всмятку и в виде паровых омлетов, а также белковые обезжиренные, безлакгозные, противоанемические энпиты; молочные продукты в периоде обострения не рекомендуются;
• ограничивают количество жиров до 55-60 г и добавляют в блюда по 5-10 г сливочного масла;
• содержание углеводов — 250 г при максимальном ограничении клетчатки.
По мере улучшения состояния больного постепенно переводят на диету № 46, 4в с повышением содержания белка до 110-130 г в сутки.
При тяжелом течении обострения НЯК применяется максимально щадящая безбалластная, бесшлаковая диета. Она состоит не из продуктов (в обычном понимании этого слова), а из жизненно необходимых легко усваивающихся веществ (аминокислоты, глюкоза, минеральные вещества, поливитамины, пептиды, небольшое количество растительного жира). Эти вещества почти полностью всасываются в верхних отделах тонкой кишки.
В случае потери более 15% массы тела назначается парентеральное питание путем катетеризации подключичной вены, через которую вводят незаменимые аминокислоты, белковые препараты, жировые эмульсии (интролипид, липофундин, витолипид), растворы глюкозы, электролитов.
2. Базисная терапия
Средства базисной терапии оказывают влияние на основные патогенетические механизмы: синтез медиаторов воспаления и иммунные нарушения, в том числе аутоиммунные реакции.
2.1. Лечение препаратами, содержащими 5-АСК
Сульфасолозин (салазосульфапиридин, салазопиридин)— представляет собой соединение сульфапиридина и 5-аминосалицидовой кислоты (5-АСК). Под влиянием кишечной флоры сульфасалазин распадается на сульфапиридин и 5-АСК, которая является действенным компонентом препарата, а сульфапиридин — лишь ее носителем. 5-АСК ингибирует синтез лейкотриенов, простагландинов и медиаторов воспаления в толстой кишке, благодаря чему проявляется выраженный противовоспалительный эффект. П. Я. Григорьев и Э. П. Яковенко (1993) указывают, что, возможно, сульфасалазин проявляет и антибактериальный эффект в кишечнике, подавляя рост анаэробной флоры, особенно клостридий и бактероидов, преимущественно за счет неабсорбированного сульфапиридина.
Сульфасалазин следует принимать дробно в интервалах между приемами пищи. Препарат можно принимать внутрь, а также вводить в прямую кишку в виде лечебной клизмы или свечи. Суточная доза сульфасалазина зависит от степени тяжести заболевания, выраженности воспаления, протяженности патологического процесса в кишке.
При легких формах заболевания и при формах средней тяжести сульфасалазин назначают по 3-4 г в сутки, при тяжелых формах — по 8-12 г в сутки. В первый день рекомендуется принимать по 1 таблетке (0.5 г) 4 раза в день, во второй день -^ по 2 таблетки (1 г) 4 раза в день и в последующие дни при хорошей переносимости препарата — по 3-4 таблетки 4 раза в день, доводя дозу при тяжелой форме до 8-12 г в сутки.
После наступления ремиссии лечение следует продолжать в прежней дозе еще 3-4 недели, а затем постепенно снижать дозу каждые 3-5 недель до поддерживающей (1-2 г в сутки), которую следует принимать не менее года и при сохранении ремиссии отменить (П. Я. Григорьев, 1993).
Лечение сульфасалазином в 10-30% случаев сопровождается развитием побочных действий:
• желудочно-кишечных проявлений (анорексия, тошнота, рвота, боли в эпигастрии);
• общих симптомов (головная боль, лихорадка, слабость, артралгии);
• гематологических нарушений (агранулоцитоз, панцитопения, анемия, метгемоглобинемия, геморрагический синдром);
• гранулематозного гепатита;
• олигоспермии и мужского бесплодия.
При развитии побочных эффектов препарат отменяется до полного их исчезновения, затем можно повторно назначить препарат в половинной дозе и попытаться повысить ее до оптимальной.
Сульфасалазин тормозит всасывание в тонкой кишке фолиевой кислоты, поэтому больным, получающим сульфасалазин, необходимо принимать также фолиевую кислоту по 0.002 г 3 раза в день.
При левосторонней дистальной локализации НЯК (проктит, прокго-сигмоидит) сульфасалазин можно применять в виде микроклизм и свечей.
При клизменном введении сульфасалазин используют в виде взвеси 4-6 г в 50 мл изотонического раствора натрия хлорида или кипяченой воды ежедневно в течение 1-1.5 месяцев.
Свечи сульфасалазина вводятся в прямую кишку 2 раза в день. Одна свеча содержит 1 г сульфасалазина и 1.6 г масла какао.
Салофальк (тидокол, мезакол, месалазин) — препарат, содержащий только 5-аминосалициловую кислоту и лишенный сульфапиридина. Есть мнение, что побочные эффекты сульфасалазина обусловлены прежде всего наличием в его составе сульфапиридина. Салофальк не содержит в своем составе сульфапиридин, поэтому побочные действия вызывает значительно реже, переносимость его лучше, чем сульфасалазина. Салофальк назначается при непереносимости сульфасалазина.
А. Р. Златкина (1994) рекомендует при легких формах НЯК назначать салофальк по 1.5 г (6 таблеток по 0.25 г) ежедневно. При среднетяжелых формах дозу увеличивают вдвое. При острых атаках проктосигмоидита более эффективны клизмы с салофальком, содержащие 4 г препарата в 60 г суспензии, которые делают однократно после стула в течение 8-10 недель.
Для лечения дистальных форм НЯК применяют также свечи: по 2 свечи (500 мг) 3 раза в день (утром, днем, вечером), ежедневно.
Салазопиридазин, салазодиметоксин — 5-АСК-содержащие препараты отечественного производства, они менее токсичны и лучше п

