Фото симптомы и признаки краснухи у детей фото
Краснуха – это острое вирусное заболевание, проявляющееся в виде характерных высыпаний на коже. Патологический процесс сопровождается умеренной симптоматикой.
В большинстве случаев заболевание не дает осложнений. Опасность представляет врожденная форма краснухи, для которой характерно наличие аномалий в развитии сердца, органов зрения и слуха.
Профилактика заболевания проводится посредством прививок.
Что это за болезнь?
Краснуха развивается на фоне заражения организма тогавирусом.
Выделяют три пути передачи инфекции:
- непосредственный контакт с носителем возбудителя;
- нахождение в помещении, в котором присутствует носитель;
- передача вируса от зараженной беременной женщины ребенку (трансплацетарный путь).

В сравнении с другими инфекциями (корь, коклюш и другое) рассматриваемый вирус отличается слабой стойкостью к воздействию окружающей атмосферы: вне человеческого организма он сохраняет жизнеспособность в течение одного часа. В частности, инфекционная патогенная микрофлора гибнет в кислой и щелочной средах, а также при температуре свыше 56 градусов.
Понимание того, как передается инфекция, объясняется, почему краснуха чаще возникает у детей. Кроме того, высокая распространенность патологии у пациентов в возрасте 2-9 лет обусловлена отсутствием в их организме антигена к вирусу.
Вероятность заражения инфекцией велика в течение двух недель, исчисляемых с момента начала инкубационного периода.
Вирус проникает в организм человека в основном через слизистые оболочки верхних дыхательных путей. В редких случаях заражение происходит через микроскопические раны на коже. Инфекционная микрофлора по кровотоку проникает в лимфатические узлы, где оседает и начинает активно развиваться.
Впоследствии, когда вирус начинает проникать в кожные покровы, наступает иммунный ответ, проявляющийся в виде характерных признаков заболевания — высыпаний.

Код по МКБ-10
По МКБ-10 краснуху классифицируют на несколько видов в зависимости от характера протекания заболевания:

- В06 – обычная краснуха;
- В06.0+ — заболевание, осложненное неврологическими нарушениями типа энцефалита или менингита;
- В06.8 – краснуха с другими осложнениями.
Из приведенного перечня исключена врожденная форма краснухи, которой присвоен код Р35.0.
Симптомы и признаки
Ввиду того что заболевание возникает у людей, организм которых не выработал антитела к вирусу, чаще выявляют признаки краснухи у ребенка.
Однако нельзя исключать вероятности появления симптомов патологии у непривитых взрослых. Причем особенно опасно это заболевание для беременных женщин в возрасте до 30 лет.

Прежде чем обращаться к порядку выполнения прививки от краснухи, когда делают, сколько раз, стоит рассмотреть особенности клинической картины, характерной для патологии.
Четыре периода болезни:
- инкубационный;
- продромальный;
- период высыпаний;
- период выздоровления.
То, как проявляется краснуха у детей, зависит от текущей стадии развития патологического процесса.
Инкубационный период длится примерно 2-3 недели. В этот период у пациентов не наблюдаются клинические проявления заболевания.
В редких случаях начальная стадия развития патологии характеризуется следующими признаками:
- повышение температуры тела до 38 градусов;
- высокая утомляемость;
- слабость;
- общее недомогание.
Появление указанных симптомов объясняется тем, что вирус краснухи оседает в крови, тем самым провоцируя возникновение интоксикации.
Также на начальной стадии развития заболевания у пациента отмечаются:
- заложенность носа;
- покраснение слизистой оболочки рта и глаз;
- увеличение лимфатических узлов.
По окончании инкубационного периода появляется характерная сыпь красного цвета. Она поражает лицо, сгибаемые поверхности и ягодицы. Впоследствии сыпь при краснухе распространяется на другие участки тела. Появление таких новообразований объясняется тем, что вирус оказывает токсическое воздействие на мелкие сосуды, пролегающие под кожей.

Как выглядит краснуха у детей: фото
Сыпь характеризуется следующими признаками:
- возникает на множественных участках;
- не сливается между собой;
- при надавливании может полностью исчезнуть, после чего сразу возвращается.
Редко у пациентов при краснухе возникают следующие нехарактерные высыпания:
- пятна, размер которых превышает 10 мм в диаметре;
- папулы;
- крупные пятна, имеющие фестончатые края.

Фото в начальной стадии у новорожденного
Среди нетипичных симптомов, также появляющихся при краснухе, выделяют:
- кожный зуд;
- насморк;
- болевые ощущения в горле;
- сухой кашель;
- слезоточивость глаз.
Сыпь на коже и небе при краснухе постепенно проходит спустя 2-3 после появления. Одновременно с этим уменьшаются в размерах лимфатические узлы.
В тяжелых случаях заболевание сопровождается следующими явлениями:
- Артрит. Боль и отеки в области суставов возникают через несколько дней после исчезновения сыпи и держатся на протяжении недели.
- Тромбоцитопеническая пурпура. Патология характеризуется снижением свертываемости крови. Заболевание возникает из-за токсического поражения клетками вируса. При тромбоцитопенической пурпуре в моче появляются кровяные сгустки, а во время месячных наблюдается обильное выделение жидкости.
- Энцефалит. Возникает, если клетки вируса поражают головной мозг. Симптоматика при энцефалите носит разнообразный характер. Такое заболевание сопровождается нарушениями нервной системы. Иногда краснуха, осложненная энцефалитом, вызывает смерть.
Из-за врожденной формы патологии возникают аномалии сердца, глаз, органов слуха. Кроме того, такой тип краснухи провоцирует развитие микроцефалии (патологическое уменьшение черепа) и умственной отсталости.
Частота распространенности врожденной формы заболевания у детей зависит от срока беременности, на котором произошло заражение организма матери: в течение первых четырех недель вероятность возникновения пороков развития плода достигает 60%.
Симптомы у взрослых
Течение краснухи у взрослых носит более тяжелый характер, чем у детей. При этом у первых диагностируются те же формы патологии, что и у последних.
Симптомы аналогичны проявлениям краснухи у детей:
- появление сыпи на коже;
- симптомы интоксикации.

Разница в течении заболевания у взрослых и детей заключается в том, что у первых патология проявляет себя более интенсивно. Также часто у них возникают различные осложнения:
- снижение уровня тромбоцитов в крови;
- поражение суставов;
- появление энцефалита.

Краснуха: фото у взрослых
Исследователи предполагают, что данная разница в интенсивности протекания патологии обусловлена приверженностью взрослых вредным привычкам и наличием у них заболеваний, затронувших иммунную систему.
Лечение
Часто лечение краснухи не проводится. Организм пациента самостоятельно справляется с вирусом, подавляя его активность. Лечение назначается с целью устранения симптомов, характерных для заболевания.
После появления кожных высыпаний и повышения температуры тела пациенту показан полный покой.
В это время проводится лекарственная терапия, предусматривающая прием препаратов, не оказывающих побочные действия на организм больного:
- Противовоспалительные лекарства. К ним относятся Парацетамол, Аспирин и Нурофен. Рекомендованы для восстановления температуры тела.

- Антигистаминные средства. Назначаются при наличии выраженных симптомов аллергии.
- Делагил. Применяется для подавления иммунных реакций. Назначается, когда течение краснухи вызвало развитие артрита. В подобных обстоятельствах иммунная система, подавляя активность вируса, вырабатывает антитела, которые поддерживают воспалительный процесс в суставах.

- Глюкокортикоиды. Назначаются при тромбоцитопенической пурпуре для подавления воспалительного процесса.
- Гепарин. Также рекомендован при пурпуре. Помогает нормализовать свертываемость крови.
Порядок лечения меняется в зависимости от характера протекания краснухи. Если заболевание вызвало развитие энцефалита, пациента помещают в стационар.
Профилактика
Профилактика краснухи предусматривает проведение всеобщей вакцинации детей и беременных. В состав прививки входит ослабленный вирус. После вакцинации у ребенка вырабатывается стойкий иммунитет к инфекции, который в 95% случаев подавляет ее активность.

Реакция на прививку практически у всех пациентов положительная. Редко процедура не назначается из-за наличия индивидуальной непереносимости компонентов вводимого раствора.
Вакцинация впервые проводится в возрасте 12-16 месяцев. В состав вводимого раствора входят ослабленные вирусы краснухи, кори и паротита (свинка). Также существуют вакцины, содержащие только одну из указанных инфекций. Последующая вакцинация назначается в шесть лет. Для профилактики развития патологии у беременных девочкам в возрасте 14-15 лет в третий раз вводится раствор с ослабленными вирусами.
Существует мнение, что краснуха развивается из-за прививки кори и паротита. Но никакой связи между вакцинацией пациента и возникновением патологии нет. Корь и краснуха характеризуются сходной клинической картиной. Обычный человек легче переносит течение последнего заболевания, а для беременных оно является более опасным. Это объясняется тем, что вирус краснухи способен поражать хромосомы в эмбриональных клетках. В результате развиваются врожденные пороки. Именно поэтому так важна прививка от краснухи перед беременностью.
Необходимость введения комбинированной вакцины объясняется также тем, что в ее состав входят ослабленные вирусы, вызывающие свинку (паротит). Это заболевание, как и краснуха, нередко проходит самостоятельно. Однако, если возник паротит, как переносится патология зависит от индивидуальных особенностей пациента.
Отсутствие вакцины может стать причиной развития множества осложнений, включая менингит и сахарный диабет.
Видео
Лучшие статьи по теме:
Момат (крем, мазь): инструкция по применению, цена, отзывы, показания, аналоги
Скин-кап (крем, шампунь, аэрозоль): цена, инструкция по применению, отзывы, аналоги дешевле, состав
Солнечные ожоги: чем лечить в домашних условиях, первая помощь
Метилурацил (мазь): для чего применяется, цена, отзывы, инструкция по применению

Источник
Загрузка…
Симптомы краснухи у детей на начальной стадии аналогичны признакам ОРВИ, и выражены слабостью, головной болью, повышением температуры и сыпью, с локализацией по всему телу. Фото высыпаний, представленных ниже, позволят ознакомиться с главным проявлением болезни и провести дифференциацию относительно других патологий с похожей симптоматикой.
Что такое краснуха
Краснуха – это острая вирусная инфекция, вызванная специфическим вирусом, которая сопровождается характерными высыпаниями, признаками интоксикации, а также респираторными проявлениями и лимфоаденопатией. Инфекция проникает в организм через слизистые оболочки носа, в некоторых случаях – через повреждения на коже. Инкубационный период болезни составляет 14-21 день.
Виды краснухи у ребенка
Различают 2 вида краснухи: врожденная и приобретенная. Врожденная форма выражена инфекцией, передающиеся от зараженной матери к плоду через плацентарный кровоток. Вирус поражает плацентарные клетки и приводит к гибели участков тканей, что провоцирует нарушения питания плода. Последствия заражения зависят от срока беременности, на котором женщина заразилась болезнью.
Перенесенное заболевание в первый триместр беременности наносит плоду вред, несовместимый с жизнью. Если заражение произошло на более поздних сроках – ребенок рождается с синдромом врожденной краснухи. Приобретенная краснуха – инфекция, которая проникла в организм воздушно-капельным путем от человека, пораженного вирусом.

Выделяют 3 типа приобретенной краснухи:
- Типичная – характеризуются стандартным набором симптомов и протекает в легкой или тяжелой форме.
- Атипичная – выражена отсутствием высыпаний, но сопровождается увеличением лимфатических узлов и повышением температуры.
- Иннапарантная – отличается полным отсутствием симптомов.
Стадии и степени краснухи у ребенка
Приобретенная форма краснухи у детей имеет 3 стадии развития:
- Продромальная стадия – начинается после завершения инкубационного периода и продолжается от 2 часов до нескольких дней.
- Стадия появления сыпи – длится 3-4 дня и характеризуется распространением красных точечных прыщей по всему телу.
- Стадия реконвалесценции – бесследное исчезновение высыпаний и выздоровление ребенка.
Также выделяют 3 степени поражения организма болезнью:
- легкая;
- средняя;
- тяжелая.
Врожденная краснуха, в зависимости от характера поражения плода инфекцией, проявляется двумя синдромами:
- малый синдром врожденной краснухи – единичное поражение определенного органа.
- расширенный синдром – характеризуется множественными пороками нервной и сердечно-сосудистой системы.
Симптомы краснухи у ребенка
Симптомы краснухи у детей (фото начальной стадии помогают определить характер высыпаний) имеют отличия в зависимости от стадий заболевания.
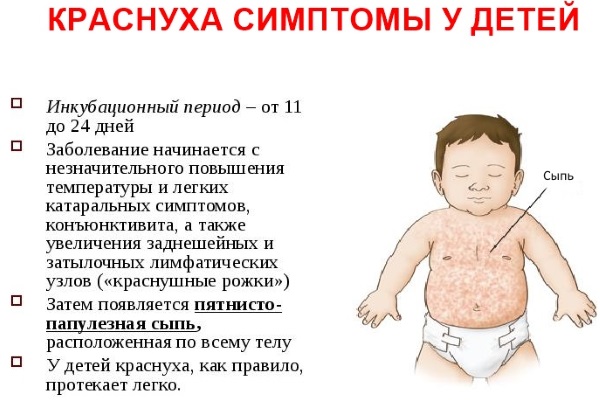 Симптомы краснухи у детей. Фото показывает, как она выглядит.
Симптомы краснухи у детей. Фото показывает, как она выглядит.
| Продромальный период |
|
| Стадия высыпаний |
|
Симптомы врожденной краснухи проявляются в первые дни после рождения ребенка и выражены:
- поражением слухового аппарата;
- катарактой;
- различными нарушениями в работе сердца: поражение клапана аорты, стеноз;
- микроцефалия, гидроцефалия;
- дисплазия тазобедренных суставов.
Основным признаком врожденной инфекции является наличие пурпуры – ярко-красной сыпи с локализацией по всему телу, которая исчезает спустя 10-14 дней после появления.
Причины появления краснухи у ребенка
Причиной заражения приобретенной краснухой у ребёнка становится РНК-содержащий вирус, проникающий в организм воздушно-капельным путем от носителя инфекции. Вирус выделяется из носоглотки во второй половине инкубационного периода.
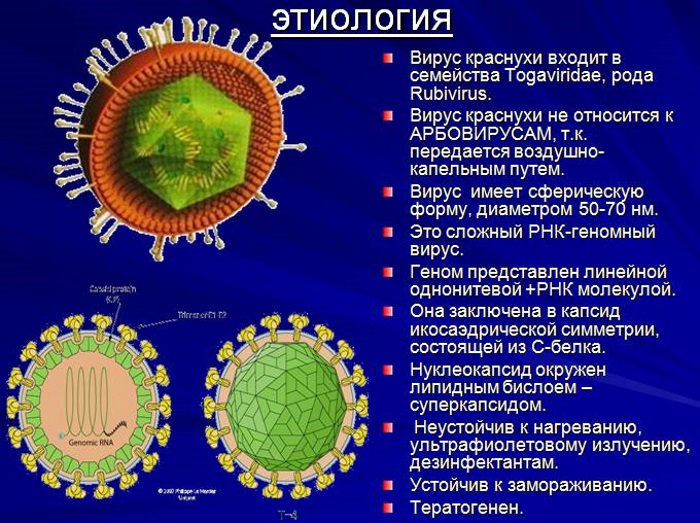
Через 4-5 дней с момента появления сыпи в крови начинают вырабатываться специфические антитела, вырабатывающиеся против вируса. Размножение и накопление вирусной инфекции происходит в лимфатических узлах, которые способствуют ее распространению через кровоток.
Факторами, провоцирующими заражение ребенка краснухой, являются:
- отсутствие вакцинации против заболевания;
- ослабленный иммунитет;
- тесный телесный контакт ребенка с источником инфицирования (общее использование игрушек, бытовых принадлежностей, посуды).
Заражение врожденной краснухой происходит трансплацентарным способом от заболевшей матери. У ребенка с врожденной формой заболевания возбудитель выделяется со слизью из носоглотки, мочой и в некоторых случаях – с фекалиями.
Диагностика краснухи у ребенка
Симптомы краснухи у детей (фото начальной стадии демонстрируют наличие мелкой красной сыпи) не позволяют сразу диагностировать болезнь, так как схожи с проявлениями многих экзантемных заболеваний.
Диагноз выставляют на основании:
- специфической симптоматики (высыпания, лимфаденит, повышение температуры тела):
- результатов лабораторных исследований;
- данных о контакте с инфицированным человеком.
На начальном этапе проводится визуальный осмотр ребенка и составление анамнеза. При отсутствии визуальных проявлений инфекции диагностика болезни может быть затруднена, так как ее часто дифференцируют с ОРВИ. Более информативной считается осмотр, проводимый в период наличия характерных высыпаний.
Основными методами определения инфекции считаются лабораторные исследования, для которых используются материалы:
- сыворотка крови;
- моча;
- слизь из носоглотки;
- ликвор.
Лабораторные методы включают:
- иммунологические исследования (иммуноферментный анализ);
- полимеразная цепная реакция (ПЦР);
- серологическое исследование;
- общий и биохимический анализ крови.
Серологический метод выявляет антитела наличию инфекции в крови ребенка, но не информирует о типе данных антител. Для анализа используется венозная кровь пациента. Проводится исследование дважды с периодичностью 10 дней для того, чтобы определить динамику заболевания и проследить за увеличением количества связей между антителами и антигенами.
Результаты становятся известны спустя 1-3 дня. Стоимость анализа – 500-900 руб.
Иммуноферментный анализ отличается более высокой чувствительностью, показывает факт наличия антител и устанавливает их тип. Основным материалом для проведения исследования является сыворотка венозной крови. Результат сдачи анализа однозначен и констатирует либо отсутствие антител, либо их наличие. Стоимость исследования – 450-500 руб.
Полимерная цепная реакция – один из самых чувствительных и современных методов, позволяющий в короткий срок определить наличие вируса на начальном этапе заражения до возникновения первых симптомов.
В качестве пробы служит различный биологический материал: кровь, моча, слюна, слизь из носоглотки. Метод исследования предполагает многократное увеличение количества молекул ДНК с дальнейшей расшифровкой и дифференциацией. Стоимость анализа – от 600 руб.
Неспецифические исследования включают сдачу общего и биохимического анализа крови, которые позволяют определить:
- количество лейкоцитов, увеличение которых свидетельствует о наличии воспалительного процесса;
- показатели СОЭ, СРВ, сиаловых кислот;
- показатели билирубина и щелочной фосфатазы, которые повышаются в 80% случаев заболевания у детей в период острой фазы.
Когда необходимо обратиться к врачу
Обратиться за врачебной помощью нужно при первых симптомах развития заболевания у ребенка:
- при повышении температуры;
- общем недомогании, выраженном сонливостью, повышенной капризностью;
- при увеличении лимфоузлов;
- наличии красной точечной сыпи на лице и теле.
Симптомы краснухи у детей (фото начальной стадии не всегда достаточно для постановки диагноза) схожи с другими опасными инфекционными заболеваниями и требуют незамедлительного обращения к педиатру. Отсутствие своевременного лечения может привести к развитию вторичной бактериальной инфекции, что повлечет за собой ряд осложнений.
Профилактика краснухи у ребенка
Для профилактики краснухи у ребенка необходимо проводить плановую вакцинацию в возрасте 1 года и 6 лет, а также 13 лет для девочек, которые не переносили данное заболевание.
Для того, чтобы снизить риск заражения инфекцией от ее носителя, нужно:
- изолировать больного ребенка на 14 суток с момента появления высыпаний;
- соблюдать правила личной гигиены – часто мыть руки, менять пастельное и нательное белье;
- пользоваться личными средствами ухода, бытовыми предметами, игрушками;
- кипятить одежду и пастельное белье зараженного при стирке;
- ежедневно проводить влажную уборку и проветривать комнату, где пребывает носитель инфекции.
Методы лечения краснухи у ребенка
При лечении краснухи у детей не существует специфического лечения. Применяется ряд медикаментозных препаратов для улучшения и поддержания стабильного состояния ребенка и устранения сопутствующих симптомов.
Лекарственные препараты
Медикаментозное лечение подразумевает использование противовирусных, жаропонижающих, антигистаминных, иммуномодулирующих средств, а также муколитиков, в случае наличия кашля.
Противовирусные препараты назначаются при наличии осложнений в виде отита или пневмонии, и включают:
- Амизон – препарат в виде таблеток, снижающий острые симптомы вирусной интоксикации и повышающий сопротивляемость организма к вирусным инфекциям. Принимать средство необходимо по 0.5 г 3 раза в день на протяжение недели. Средняя цена – от 300 руб.

- Арбидол – противовирусное средство, уменьшающее продолжительность болезни и снижающее риски развития осложнений. Режим дозировки: 100 мг вещества 4 раза в день в течение 1 недели. Применяется для детей от 2 лет. Средняя стоимость – от 150 руб.
Жаропонижающие средства используют при повышении температуры тела выше 38С.
К ним относятся:
- Нурофен – препарат в виде суспензии или свечей, оказывающий жаропонижающее, анальгезирующее и противовоспалительное действие. Для детей до 1 года и весом до 10 кг разовая доза составляет 50 мг 3-4 раза в сутки. Детям от 1 года – 100 мг не более 3 раз в сутки. Стоимость суспензии – от 180 руб., свечей – от 98 руб.
- Цефекон – препарат на основе парацетамола в виде ректальных суппозиторий, понижающий температуру тела. Предназначен для детей от 3 мес. до 12 лет. Режим дозирования назначается индивидуально в зависимости от возраста ребенка. Длительность приема – от 3 до 5 дней. Цена – от 50 руб.
- Ибупрофен – жаропонижающий и противовоспалительный препарат. Особенности дозировки и длительность курса назначаются индивидуально. Средняя стоимость – от 40 руб.
Антигистаминные средства предназначены для снятия неприятных ощущений или зуда, связанных с высыпаниями, а также при мышечных болях:
- Супрастин – противоаллергический препарат. Применяется по ½ таблетки 2 раза в сутки для детей от 3 до 6 лет, и по ½ таблетки 3 раза в сутки – для детей от 6 до 12 лет. Цена – от 140 руб.
- Фенистил – средство с антигистаминным и противозудным действием. Оказывает незначительный седативный эффект. Режим дозировки зависит возраста и веса ребенка: детям от 1 мес. до 12 лет по 2 капли на 1 кг. Суточную дозу необходимо разделять на 3 приема. Продолжительность лечения определяется индивидуально. Стоимость препарата – от 330 руб.
Иммуномодуляторы при краснухе назначают для усиления защитной реакции организма в борьбе с вирусной инфекцией.
К ним относятся:
- Циклоферон – низкомолекулярный индуктор интерферона. Предназначен для детей, старше 4 лет. Препарат принимается курсами с периодичностью в 2-3 недели. Стоимость – от 190 руб.
- Виферон – препарат в виде свечей, обладающий иммуномодулирующими свойствами. Детям до 7 лет назначают по 1 суппозиторию 2 раза в сутки в течение 5 дней. Цена средства – от 300 руб.
Симптомы краснухи у детей (фото начальной стадии представлены для наглядного примера течения заболевания) иногда осложняются наличием осложнений в виде пневмонии, отита, ангины.
В таких случаях назначаются антибиотики:
- Амоксиклав – антибактериальное средство широкого спектра действий. Режим дозирования определяют индивидуально. Длительность лечения от 5 до 14 дней в зависимости от степени тяжести болезни. Стоимость таблеток – от 200 руб., раствора для внутривенного введения – от 450 руб.
- Амоксициллин – оказывает бактерицидное действие. Режим дозирования для детей от 5 до 10 лет составляет 250 мг, от 2 до 5 – 125 мг. Принимается 2 раза в день. Цена препарата – от 80 руб.
- Флемоксин – антибиотик широкого спектра действий в виде таблеток. Режим дозирования и курс приема зависит от тяжести течения болезни и устанавливается индивидуально. Стоимость средства – от 230 руб.
При наличии сопутствующих симптомов в виде кашля, насморка и болей в горле назначают:
- Промывание полости носа морской водой: Африн, Аквамарис.
- Прием муколитиков от кашля: Мукалтин, Геделикс, АЦЦ.
- Спреи от болей в горле: Мирамистин, Ингалипт.
Народные методы
Использование рецептов народной медицины выступает дополнительным компонентом в составе комплексного лечения. Для улучшения состояния ребенка и ускорения его выздоровления можно приготовить витаминные чаи, а также настои для промывания слизистой полости носа.
Народные способы:
- Настой из шиповника и трав для снятия воспаления в носоглотке. Соединить 1 ст. ложку ягод шиповника с засушенными цветами ромашки и календулы (по 1 ч. л.). Залить сухие ингредиенты 1 л. кипятка и потомить на огне четверть часа, дать настояться в течение 1 часа. Принимать по 50 мл 3-4 раза в сутки.
- Настой из трав. Смешать по 1 ст. л. березовых почек, тысячелистника, полыни, клевера и корней одуванчика. Взять 20 г полученной смеси и залить 300 мл кипятка, настоять около 2 часов. Давать ребенку по 100 мл 2 раза в день.
- Настой для промывания носа. Взять по 1 ч. л. календулы, шалфея и подорожника и смешать в отдельной емкости. 1 ч. л. полученной смеси залить 200 мл кипятка и настоять в течение 40 минут. Процедить настой через марлю и закапывать в полость носа по 2-3 капли несколько раз в сутки.
- Чай из шиповника для укрепления иммунитета и снятия жара. Смешать 2 ст. л. ягод шиповника, 1 ст. л. ягод черной смородины и 2 ст. л. листьев крапивы. Залить смесь 500 мл кипятка и настоять в течение 60 мин. Давать ребенку в виде чая в течение дня.

- Средство для обработки слизистой носа. 20 г сушеных цветков ромашки растолочь до состояния порошка и залить 250 мл горячей воды. Прокипятить смесь на медленном огне около 10-15 минут и процедить. Закапывать в нос по 2 капли 3-4 раза в сутки. Ромашка обладает выраженным антисептическим и бактерицидным действием.
Прочие методы
К другим методам лечения краснухи у детей можно отнести соблюдение пастельного режима и обильное питье в случае повышенной температуры, а также сбалансированное питание с ограничением жирной, жареной, тяжелой пищи.
Пастельный режим рекомендуют соблюдать первые 3-5 дней с момента появления сыпи, в оставшиеся дни болезни достаточно просто ограничить чрезмерную физическую активность ребенка. Лечение краснухи не требует соблюдения строгой диеты, но для поддержки полноценной работы организма необходимо полноценное питание с большим количеством овощей и фруктов.
Для понижения температуры тела и облегчения симптомов, а также во избежание обезвоживания нужно предлагать ребенку обильное питье в виде травяных чаев, морсов, компотов или простой воды.
Симптомы краснухи у детей беспокоят ребенка на начальном этапе до появления сыпи (фото характерных высыпаний можно увидеть в этой статье), а затем ослабевают.
Течение болезни у детей отличается благоприятным прогнозом и не требует соблюдения особых методов лечения. Госпитализация показана в случае развития осложнений.
Возможные осложнения
Осложнения при краснухе у детей возникают из-за развития вторичной бактериальной инфекции.
Так происходит:
- при несвоевременно начатом лечении;
- при несоблюдении рекомендаций и назначений врача;
- при ослабленном иммунитете ребенка.
Наиболее частыми осложнениями являются:
- синусит;

- ангина;
- бронхит;
- пневмония;
- конъюнктивит;
- в очень редких случаях – менингоэнцефалит, паралич и парезы.
Симптомы краснухи у детей на начальной стадии могут носить скрытый характер и аналогичны проявлениям простудных заболеваний или гриппа. Наиболее характерным признаком заболевания становится появления мелкой красной сыпи, фото которой позволяют определить ее тип и характер.
Избежать заражение ребенка поможет плановая вакцинация. В случае, когда заражение уже произошло – важно обратиться за помощью к врачу и начать своевременное лечение.
Оформление статьи: Лозинский Олег
Видео о симптомах краснухи у детей
Краснуха симптомы лечение в домашних условиях:
Источник


