Грудные дети болеют краснухой

Малыши любого возраста могут легко заразиться краснухой. Инфекция очень быстро распространяется от больного ребенка к здоровому. Особенно неблагоприятно она может протекать у детей грудного возраста, а также с первых дней жизни.
Причины появления
Виновником возникновения болезни у малышей является вирус краснухи. Он довольно мелкий и хорошо проникает через различные биологические барьеры. Даже во время беременности женщина, заболевая краснушной инфекцией, через плаценту может заразить своего будущего малыша.

В этом случае возникает врожденная форма краснухи. Встречается она достаточно редко. Однако у новорожденных малышей болезнь может протекает сравнительно тяжело. Малыши с рождения уже являются заразными. В их крови достаточно долгое время могут сохраняться вирусы краснухи. Ребенок остается заразным на протяжении нескольких месяцев.
У малышей на грудном вскармливании также довольно часто может проявиться краснуха. В этом зачастую виновата мама.

Если женщина во время лактации заболевает, то через грудное молоко может заразить своего малыша.
Вирусы краснухи легко проникают в кровь, стремительно распространяясь по всему организму. Через несколько часов с момента попадания микроба в организм матери они уже оказываются в молоке. Даже 6-месячные малыши, уже получающие прикормы, также легко могут заразиться.
Малыши-груднички заболевают не сразу, а после инкубационного периода. За это время вирусы активно размножаются и начинают распространяться по организму, проникая в кровеносные сосуды и внутренние органы. Обычно инкубационный период краснухи у грудничка составляет 3 недели. У новорожденных малышей этот срок может сокращаться до 14 дней.
Во время инкубационного периода малышей практически ничего не беспокоит. Заподозрить заболевание на этом этапе достаточно сложно. У некоторых малышей может подняться температура. Однако довольно часто она повышается максимум до 37 градусов. Редко появляется небольшая заложенность при дыхании. Этот признак является необязательным и возникает далеко не всегда.

Поведение ребенка практически не страдает. Малыши активно кушают, привычно играют с игрушками, улыбаются. После окончания инкубационного периода наступает период кожных проявлений, который при краснухе проявляется достаточно ярко.

Основные симптомы
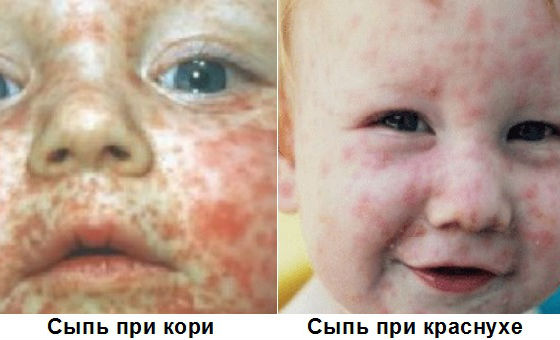
Классическим проявлением краснушной инфекции является сыпь. Первые элементы на коже появляются примерно через 2-3 недели с момента заражения.

Сыпь при краснушной инфекции обладает следующими специфическими признаками:
- Впервые появляется на волосистой части головы, шее и верхней половине туловища. На голове кожные высыпания достаточно плохо видны, если у малыша уже растут волосы. Однако у новорожденных деток красные пятнышки хорошо различаются.
- Распространение сверху вниз. В течение последующих суток с момента первого появления красных пятнышек сыпь начинает проявляться на всем теле (в нисходящем направлении). Очень быстро пятна появляются на спине, животе, ножках.
- Отсутствует зуд. Все краснушные пятнышки не зудят. Малыши не расчесывают пятнышки, зачастую даже их не ощущают. Ребенка практически ничего не беспокоит, однако само состояние может быть болезненным.
- Наибольшая концентрация элементов на внутренней поверхности предплечий и бедер, а также на ягодицах. Этот признак связан с особенностями кровоснабжения данных зон. В этих местах элементы могут сливаться между собой, появляются причудливые узоры или рисунки.
- Все пятнышки возвышаются над поверхностью кожи. При прощупывании краснушную сыпь можно отличить от здоровой кожи. Элементы выступают над поверхностью кожи на пару миллиметров.
- Отсутствие красных пятен на ладонях и подошвах. Это один из характерных признаков заболевания. Единственными участками, где не появляются краснушные элементы (в силу особенностей строения детского организма), остаются внутренние поверхности ладоней и стоп.
- Постепенное исчезновение сыпи без уродующих рубцов или шрамов. На месте бывших красных пятнышек остается лишь небольшое шелушение, которое очень быстро проходит (без использования специальных мазей или кремов). В последнюю очередь пятна исчезают на ногах и внутренней поверхности ручек.
Обычно заболевание протекает в классическом или типичном варианте. В этом случае у заболевшего ребенка обязательно появляется сыпь.

Однако у 30% деток болезнь может протекать в атипичном варианте. В этом случае сыпи нет, но есть другие признаки краснушной инфекции. У таких малышей через две-три недели с момента заражения начинают сильно увеличиваться лимфоузлы.
Наиболее сильно повреждаются узлы в области затылка. При осмотре шеи видны крупные бугры. При ощупывании можно определить увеличенные до 1-2 см лимфатические узлы. Могут увеличиться узлы в области нижней челюсти, в подмышечных впадинах или в паху. При таком атипичном варианте заболевания обязательно требуется консультация врача.

Деткам, которые болеют краснушной инфекцией, для осуществления терапии назначают:
- Обязательный постельный режим. Малыши в первый год жизни и груднички должны спать не менее 10 часов сутки. Во время такого отдыха детский организм быстрее восстанавливается и набирается сил для дальнейшей борьбы с инфекцией.
- Лечебное питание. Грудное вскармливание не отменяют, если мама привита или переболела инфекцией краснухи в детском возрасте. В других случаях возможен переход на адаптированные смеси на весь острый период заболевания. Малышам, которые получают прикормы, выбирают блюда с более жидкой консистенцией. Отличным выбором станет протертое овощное или фруктовое пюре. В качестве основного прикорма выбирают кашу или мясные блюда. Для малышей старше 10 месяцев можно использовать кисломолочные продукты.
- Питье. Чтобы быстрее удалить из организма все бактериальные токсины, малышу следует давать больше воды. Пить можно любую теплую кипяченую воду. Для малышей с 6 месяцев можно добавлять фруктовый сок. Лучше выбирать напиток из зеленых яблок или груш. Для более старших деток можно варить фруктовый или ягодный морс, а также компот. Отвар из шиповника готовят деткам старше одного года.
- Соблюдение правил гигиены. Чтобы предотвратить заражение других членов семьи, у ребенка обязательно должна быть своя посуда, полотенца и личные средства гигиены. Стирать текстильные изделия следует не реже 2-3 раз в неделю. Если в семье есть несколько малышей, следует обязательно обрабатывать игрушки специальными дезинфицирующими средствами.
Краснушная инфекция может быть достаточно опасным заболеванием для новорожденных и грудничков. Знание основных клинических проявлений болезни поможет мамам вовремя заподозрить краснуху у ребенка и обратиться за медицинской помощью. Своевременное лечение под контролем врача обязательно приведет к полному выздоровлению.
Какое лечение назначается?
Часто лечение новорожденных и малышей в первый год жизни проводят в стационаре. Собираясь принять решение о том, что необходима транспортировка ребенка в больницу, доктор обязательно проводит осмотр малыша.

Как правило, новорожденных, ослабленных и малышей, имеющих хронические заболевания, наблюдают в условиях детского стационара.
Если у ребенка заболевание протекает в тяжелой форме, его также обязательно госпитализируют. В условиях лечебного учреждения врачи могут оказать все необходимое лечение и провести дополнительные обследования и анализы.
Подробнее о краснухе рассказывает в своей передаче доктор Комаровский.
Симптомы и лечение подробно описываются в передаче «Жить здорово».
Источник

Краснуха – вирусная инфекционная болезнь. Передается заболевание воздушно-капельным путем.
Существует несколько форм, в которых протекает краснуха у детей до года, симптомы каждой из них могут проявляться по разному. Подробнее и признаках краснухи у грудничков далее в материале.
Первые признаки заболевания
Инкубационный период болезни варьируется от 10 до 21 суток. Заболевание начинается остро.
 Первые симптомы краснухи у детей до года включают:
Первые симптомы краснухи у детей до года включают:
- общую слабость;
- повышение температуры тела до +38…39°C;
- несильное покраснение глаз;
- светобоязнь (обычно со слезотечением).
Начальная стадия заболевания характеризуется появлением сыпи, жжения и зуда. У некоторых младенцев наблюдается сухой кашель, насморк, покраснение горла. Возможно увеличение лимфоузлов (особенно тех, которые находятся на затылке и задней поверхности шеи).
Виды краснухи и характерные для них проявления
Общепринятой классификации краснухи не существует, однако врачи выделяют следующие клинические формы заболевания:

- приобретенная: типичная, атипичная (без сыпи), инаппарантная (субклиническая);
- врожденная.
Типичная приобретенная краснуха в большинстве эпизодов протекает легко и не сопровождается значительным ухудшением самочувствия. У 48% детей температура тела повышается до субфебрильной, у 30% колеблется в пределах +38…39°C, у остальных – остается нормальной.
Практически у всех пациентов лихорадка сохраняется на протяжении 2-4 дней.
Приобретенная форма
Типичные признаки заболевания – умеренно выраженная лимфаденопатия и катаральное воспаление верхних дыхательных путей. Распознать атипичную и субклиническую формы помогает серологический метод, т. е. сдача иммуноферментного анализа крови.
Врожденна форма
Наблюдается у детей, чьи матери болели во время беременности. Она сопровождается поражением глаз (катаракта, микрофтальмия, помутнение роговицы), пороками развития сердца (стеноз легочного ствола, дефекты межжелудочковой перегородки), глухотой, умственной отсталостью, микроцефалией.
Дополнительные проявления включают задержку внутриутробного развития, поражение костей в районе метафиза, увеличение селезенки и печени, тромбоцитопеническую пурпуру, некроз миокарда, интерстициальную пневмонию, миокардит.
У некоторых детей выявляются признаки клеточного и гуморального иммунодефицита. Данная разновидность заболевания может развиваться даже после того, как мать перенесла бессимптомную (инаппарантную) краснуху.
Как выглядит сыпь?
Самым распространенным симптомом краснухи является сыпь – розовая и мелкая. В начале высыпания локализуются на лице, а затем распространяются на другие участки тела. Пятна практически никогда не сливаются между собой.

Сыпь при краснухе у ребенка
Сыпь держится на коже не более 3 дней, не вызывает мучительного зуда и не требует какого-то особого лечения. Как правило, через 2-3 суток пятна исчезают самостоятельно и бесследно.
Атипичная краснуха протекает в неотягощенной форме, без патологических высыпаний.
Как отличить от кори, скарлатины и других болезней?
Краснуха – заболевание сопровождающееся увеличением лимфоузлов, появлением мелкой розовой сыпи и простудных симптомов.
Существуют и другие болезни со схожими признаками:
- корь. Сопровождается появлением множественных пятен (мелких и выпуклых), локализующихся за ушами, на лице, локтевых и коленных сгибах. Сыпь сопровождается зудом и сливается в огромные красные пятна. К сопутствующим признакам относят конъюнктивит, насморк, удушающий кашель. Лимфоузлы не увеличиваются, температура может подниматься до +40°C и выше;
- скарлатина. Всегда сопровождается ангиной (характерный симптом болезни – ярко-малиновые миндалины). Высыпания появляются сразу в виде мелких, едва заметных розовых точек на лице и теле. Пятна более насыщенные в кожных складках, на боках и нижней части живота. Иногда наблюдается рвота;
- ветряная оспа. Характеризуется появлением розовых пятен, корочек, пузырьков с бесцветной жидкостью. Отличительная особенность заболевания заключается в том, что оно поражает слизистые оболочки. При ветрянке увеличиваются только шейные лимфоузлы, кашель и насморк отсутствуют;
- аллергия. Характеризуется появлением сыпи в виде зудящих, шелушащихся пятен или прыщиков. Лимфатические узлы при аллергии не увеличиваются, а температура не повышается.
Видео по теме
Врач-педиатр высшей категории и симптомах и признаках краснухи у детей:
Если у ребенка наблюдаются признаки краснухи, следует показать его врачу для постановки диагноза и выбора способа лечения. Женщины, которые готовятся к беременности, должны следить за своим самочувствием и своевременно проходить иммунизацию. Профилактика позволит защитить будущего ребенка от самой опасной формы заболевания – врожденной краснухи.
Источник
Краснуха – это острое вирусное заболевание, выявляемое в большинстве случаев у детей 2–9 лет. По сравнению с другими детскими инфекционными болезнями, например, ветрянкой и скарлатиной, она встречается нечасто. Это связано с тем, что вакцинация против краснухи включена в календарь обязательных прививок во многих странах мира. У непривитых детей заболевание протекает в легкой форме и редко сопровождается серьезными осложнениями. Наиболее опасно оно для беременных женщин, его выявление в первом триместре является медицинским показанием к прерыванию беременности.
Содержание:
- Характеристика возбудителя и способы его передачи
- Симптомы
- Формы заболевания
- Диагностика
- Как отличить от других заболеваний
- Лечение
- Особенности краснухи у детей до года
- Последствия у беременных
- Осложнения
- Профилактика

Характеристика возбудителя и способы его передачи
Краснуха относится к высококонтагиозным инфекционным заболеваниям, восприимчивость к этой инфекции у людей без специфического иммунитета составляет 90%.
Возбудителем является РНК-вирус Rubella virus – единственный представитель рода Rubivirus семейства Togaviridae. Во внешней среде он неустойчив, остается жизнеспособным лишь на протяжении 5–8 ч. Быстро погибает под действием УФ-лучей (кварцевание), изменений рН, солнечного света, высоких температур, различных дезинфицирующих средств (формалин, хлорсодержащие соединения), органических растворителей, детергентов. Однако выживает при низких температурах и даже в замороженном состоянии способен несколько лет сохранять активность.
Заболеваемость краснухой чаще всего регистрируется в периоды смены сезонов: весной, зимой и осенью. Передача вируса осуществляется от инфицированного человека:
- воздушно-капельным путем (при чихании, кашле, разговоре, поцелуе);
- контактным путем (через игрушки, посуду, полотенце и другие предметы быта);
- трансплацентарно от беременной женщины к плоду.
В первых двух случаях краснуха является приобретенной. Входными воротами инфекции выступают слизистые оболочки дыхательных путей и полости рта, затем вирус через стенки капилляров проникает в кровяное русло и с током крови распространяется по всем органам и тканям организма. Инкубационный период составляет 2–3 недели. При внутриутробном заражении через плаценту краснуха является врожденной.
Носитель Rubella virus представляет опасность для окружающих со второй половине инкубационного периода: за неделю до высыпаний и неделю после. Наиболее легко и быстро он распространятся в замкнутых помещениях, в местах массового скопления людей (детские сады и школы, больничные палаты).
После перенесенной приобретенной формы краснухи у ребенка формируется стойкий иммунитет, поэтому повторное заражение случается крайне редко. Оно принципиально возможно при сбоях в работе иммунной системы и при тяжелом иммунодефиците.
Считается, что спустя 20 и более лет после перенесенной болезни сформированный к ней иммунитет может ослабляться, поэтому в этот период повторное заражение не исключается. При вторичном инфицировании инфекция обычно протекает без симптомов или с неявно выраженной клинической картиной (кашель, насморк), без сыпи на теле.
При врожденной форме заболевания иммунитет против вируса краснухи менее стоек, так как он формируется в условиях еще незрелой иммунной системы плода. Такие малыши в течение 2 лет с момента рождения являются носителями инфекции и выделяют вирус в окружающую среду.
Симптомы
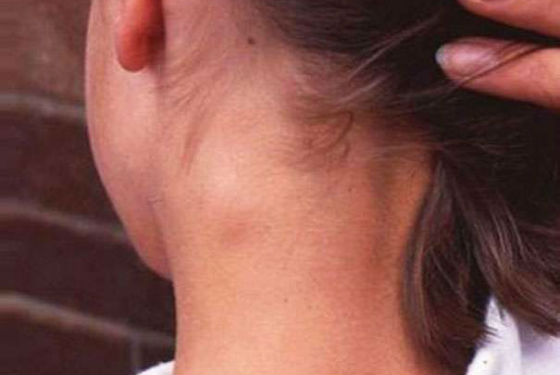
Первые явные симптомы краснухи у детей появляются к концу инкубационного периода. Сам он обычно протекает бессимптомно, некоторые дети могут жаловаться на недомогание, слабость, быть капризными, сонными, медлительными. Признаком наличия вируса в организме на данной стадии является небольшое уплотнение и увеличение лимфатических узлов сначала в паховой, подмышечной и подчелюстной области, а затем только на затылке и за ушами. Затылочные лимфоузлы наименее устойчивы к Rubella virus и именно в них главным образом происходит его накопление и размножение.
Продромальный период
В заболевании выделяют продромальный период. Он бывает не у всех и может длиться от нескольких часов или до пары суток и сопровождаться следующими симптомами:
- болевые ощущения в мышцах и суставах;
- потеря аппетита;
- головная боль;
- слабость;
- першение в горле;
- заложенность носа.
Основные признаки болезни
Спустя 1–1.5 суток возникает резкая болезненность в затылочной части шеи, лимфатические узлы в этой области становятся неподвижными и плотными, до 1 см в диаметре. Могут наблюдаться:
- приступообразный сухой кашель;
- конъюнктивит;
- заложенность носа, вызванная отеком слизистой;
- температура тела повышается до 38°С и держится 2 дня.
Период высыпаний
Через 2 дня на лице, шее и волосистой части головы появляется мелкая сыпь красного цвета. Она представляет собой круглые или овальные розово-красные пятна диаметром 2 – 5 мм, не сливающиеся друг с другом. Возникновение высыпаний обусловлено токсическим действием вируса на расположенные под кожей капилляры.
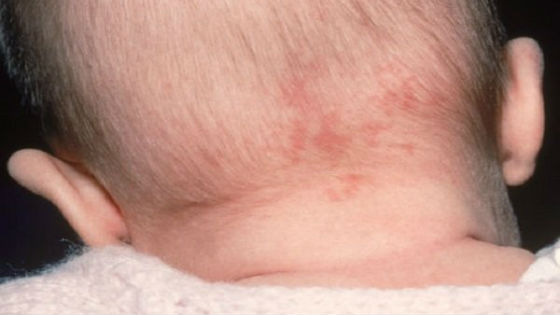
В течение нескольких часов сыпь распространяется по всему телу (на плечи, руки, спину, живот, паховую зону и ноги), кроме ладоней и ступней. Спустя 3 дня она превращается в узелки, начинает бледнеть и исчезать, не оставляя рубцов или пигментных пятен на коже. В последнюю очередь сыпь проходит на ягодицах, внутренней поверхности бедра и рук, где отмечается наибольшая плотность ее элементов.
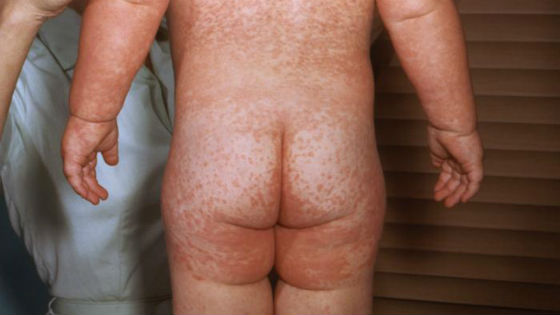
Период высыпаний длится в среднем от 3 до 7 дней. Затем состояние ребенка заметно улучшается, возвращается аппетит, проходит кашель и боль в горле, облегчается носовое дыхание. Размеры и плотность лимфатических узлов приходит в норму спустя 14–18 дней после исчезновения сыпи.
Формы заболевания
Краснуха у ребенка может протекать в двух основных формах:
- типичная (легкая, средняя, тяжелая);
- атипичная.
При типичной форме наблюдается описанная выше клиническая картина. Атипичная форма не сопровождается сыпью, может протекать без симптомов. Дети с атипичной краснухой представляют большую опасность с точки зрения неконтролируемого выделения вируса и распространения инфекции.
Видео: Признаки, профилактика и осложнения краснухи
Диагностика
Первичная диагностика краснухи у ребенка проводится врачом-педиатром и включает:
- опрос родителей заболевшего ребенка;
- анализ жалоб;
- выяснение того, привит ли ребенок от краснухи и имел ли место контакт с больным;
- общий осмотр и осмотр высыпаний на коже и слизистых оболочках;
- прощупывание лимфатических узлов.
Среди лабораторных методов диагностики назначают общий анализ крови и мочи. При краснухе анализ мочи может быть без изменений, в анализе крови отмечается повышение показателей лимфоцитов и плазмоцитов, снижение лейкоцитов, возможно увеличение СОЭ.
При отсутствии у больного сыпи для подтверждения диагноза выполняют иммуноферментный анализ на содержание в крови антител к вирусу. Данное исследование рекомендуется проводить дважды: в первые три дня болезни и спустя 7–10 дней. При наличии инфекции наблюдается увеличение титра антител в 2 раза и более.
Для маленьких детей целесообразно проведение дополнительных исследований, направленных на исключение развития осложнений.
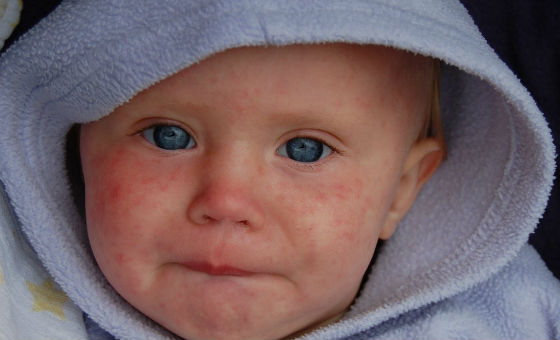
Как отличить от других заболеваний
Диагностика бывает затруднена при атипичной форме или когда краснуха у детей протекает с симптомами, выраженными слабо.
При подозрении на краснуху важно дифференцировать ее с другими инфекционными заболеваниями, сопровождающимися похожими симптомами, или аллергическими кожными реакциями. Часто по внешним признакам ее можно спутать с корью, скарлатиной, аденовирусной или энтеровирусной инфекцией, инфекционной эритемой, мононуклеозом.
В отличие от кори, краснуха не сопровождается выраженной интоксикацией и высокой температурой, элементы сыпи не соединяются между собой, появляются почти одновременно, отсутствуют патологические изменения на слизистой полости рта.
От скарлатины краснуха отличается отсутствием побледнения носогубного треугольника, более крупными элементами сыпи, локализованными преимущественно на спине и разгибательной поверхности конечностей, а не на животе, груди и сгибах рук и ног.
В отличие от мононуклеоза, при краснухе периферические лимфоузлы увеличены незначительно, отсутствует гнойная ангина, нет увеличения печени и селезенки.
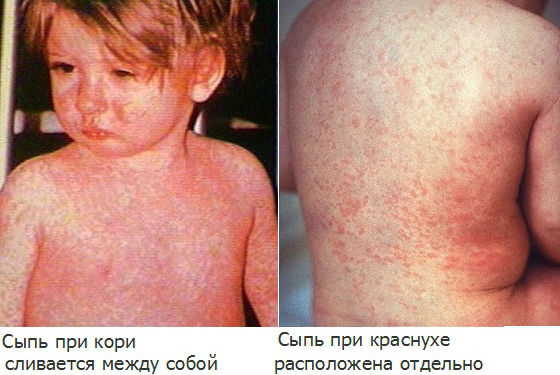
Лечение
По сравнению со взрослыми, краснуха у детей протекает в легкой форме и очень редко сопровождается осложнениями. Заболевание характеризуется в целом благоприятным течением и, как правило, не требует госпитализации. Исключение составляют дети с врожденной формой краснухи, груднички, дети с тяжелыми сопутствующими патологиями, а также дети, у которых на фоне заболевания развивается судорожный синдром и другие осложнения.
При краснухе отсутствует какое-либо специфическое лечение. Во время болезни рекомендуется:
- постельный режим в острый период (от 3 до 7 дней);
- влажная уборка и частое проветривание комнаты, где находится больной ребенок;
- обильное питье;
- употребление пищи (желательно диетической и богатой витаминами) часто и маленькими порциями.
Медикаментозные средства
Из лекарственных препаратов для лечения краснухи у детей могут быть назначены симптоматические средства:
- витамины (группы B, аскорбиновая кислота, аскорутин);
- антигистаминные средства при большом количестве высыпаний (супрастин, эриус, фенистил, зиртек, зодак и другие);
- жаропонижающие на основе ибупрофена или парацетамола при температуре больше 38°С;
- таблетки для рассасывания или спреи от сильной боли в горле (септефрил, лизобакт);
- сосудосуживающие капли от выраженной заложенности носа.
Антибактериальные препараты применяются для лечения вторичной бактериальной инфекции, если она имеет место.
Особенности краснухи у детей до года
У детей до года краснуха встречается крайне редко. Это объясняется тем, что большинство женщин к моменту зачатия уже либо переболели краснухой в детстве, либо получили прививку от нее. В этом случае во время внутриутробного развития и последующего грудного вскармливания малыш получает от организма матери антитела к самым различным инфекциям, включая краснуху, и примерно до года его организм находится под защитой иммунитета матери.
Если же женщина до зачатия не болела краснухой и не прошла в детстве вакцинацию, то шансы ее будущего ребенка заболеть краснухой внутриутробно или в возрасте до года (до плановой прививки) высоки.
Краснуха у грудничков опасна для здоровья. Она может сопровождаться судорожным синдромом, ДВС-синдромом (диссеминированное внутрисосудистое свертывание), развитием менингита и энцефалита. Особенностью течения заболевания в таком возрасте является быстрое развитие. Характерные высыпания могут присутствовать на кожных покровах не более 2 часов, а затем сразу исчезнуть, не оставив следа. У детей до года, переболевших краснухой формируется стойкий иммунитет к данному заболеванию, что позволяет уже не проводить им плановую вакцинацию.
Видео: Педиатр о краснухе у ребенка
Последствия у беременных
Наиболее тяжелым и опасным является внутриутробное заражение краснухой. И чем раньше оно случилось, тем менее благоприятен прогноз. При заражении беременной женщины до срока 12 недель высока вероятность гибели плода и выкидыша или возникновения грубых отклонений в его развитии. К ним относятся поражение ЦНС (микроцефалия, гидроцефалия, хронический менингоэнцефалит), дефекты формирования костной ткани и триада пороков:
- поражение глаз (катаракта, ретинопатия, глаукома, хориоретинит, микрофтальм) вплоть до полной слепоты;
- поражение слухового анализатора вплоть до полной потери слуха;
- развитие комбинированных отклонений в сердечно-сосудистой системе (открытый артериальный проток, дефекты перегородок сердца, стеноз легочных артерий, неправильная локализация крупных сосудов).
Тератогенное действие Rubella virus проявляется в том, что он тормозит деление клеток и останавливает тем самым развитие некоторых органов и систем. Краснуха вызывает ишемию плода вследствие поражения сосудов плаценты, подавляет иммунную систему и оказывает цитопатическое действие на клетки плода.
Если плод инфицируется после 14 недели беременности, то риск развития пороков значительно уменьшается, возможны единичные дефекты, менингоэнцефалит, задержка умственного развития, психические расстройства. Симптомами врожденной краснухи у детей могут быть малый вес при рождении и заторможенная реакция на соответствующие возрасту внешние раздражители.
Видео: Чем опасна краснуха при беременности
Осложнения
Краснуха у детей вызывает осложнения, если у ребенка ослаблена иммунная система. Чаще всего они возникают вследствие вторичной бактериальной инфекции. К наиболее распространенным осложнениям относятся:
- ангина;
- пневмония;
- бронхит;
- менингит;
- лимфаденит;
- энцефалит.
Реже отмечаются ревматоидный артрит, миокардит, пиелонефрит, средний отит, тромбоцитопеническая пурпура.
Профилактика
Главной профилактикой краснухи является своевременная вакцинация. Она проводится по следующей схеме: в возрасте 1–1.5 лет ребенку делается прививка, а затем в 5–7 лет – ревакцинация. После ревакцинации к вирусу вырабатывается стойкий иммунитет. Женщинам, планирующим вынашивать ребенка, в 30 лет и старше рекомендуется повторная ревакцинация.
Вакцинацию от краснухи проводят чаще всего совместно с корью и эпидемическим паротитом (КПК).
Для профилактики распространения вируса от заболевшего человека необходимо принять следующие меры:
- изолировать больного в отдельную комнату;
- следить за соблюдением личной гигиены;
- предоставить индивидуальную посуду на время болезни.
Обязательно проводится регулярное проветривание комнаты и влажная уборка с использованием дезинфицирующих средств в помещении, где находится больной.
18 мая 2017

Марина Шибинская
Фармацевт, кандидат химических наук
Источник