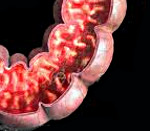
Хронических энтеритах колитах болезни крона
Хроническое гранулематозное воспаление любого отдела желудочно-кишечного тракта (от ротовой полости до анального отверстия, но чаще всего поражается тонкая кишка в виде сегментарного энтерита у 75-80% больных), причем процесс начинается в конечном отделе тонкой кишки – подвздошной кишке. Рост заболевания наблюдается во всем мире, болезнь Крона поражет преимущественно трудоспособное население, трудно диагносцируется, нехотя поддается лечению, может приводить к тяжелым осложнениям, инвалидности, потере трудоспособности.
Болезнь Крона. Причины
Причины болезни Крона неизвестны, в основе лежит иммунологическая реакция в слизистой оболочке кишки, в результате чего развивается гранулематозный воспалительный процесс.
Рассматривалась роль инфекционных факторов — по современным представлениям это многофакторное заболевание с генетической предрасположенностью, нарушением иммунорегуляции с аутоиммунным компонентом, позволяющим реализовываться неизвестным повреждающим агентам (бактериальные агенты, бактериальные эндотоксины, аутоантигены).
Болезнь Крона. Признаки
Клинические проявления или признаки болезни Крона зависят от локализации процесса, но общими для нее являются такие:
- поносы (диарея),
- боль в животе,
- лихорадка,
- длительная анемия «неясного генеза»,
- потеря массы тела,
- внекишечные поражения.
Болезнь Крона. Кишечные проявления
Диарея — наиболее типичный симптом болезни Крона, встречающийся в 70-80 % случаев болезни Крона тонкой кишки, подвздошного отдела тонкой кишки и толстой кишки.
Боли – следующий по частоте симптом болезни Крона. «Болит живот и понос», «болит живот и часто хожу в туалет» — наиболее частые жалобы пациентов. Бывает различная локализация и различные виды боли:
- Сильные схваткообразные боли после приема пищи (желудочно-кишечный синдром с усилением перистальтики кишечника), жалобы «резкая боль после приема пищи».
- Тупые, постоянные боли в животе в связи с распространением воспалительного процесса на всю толщину слизистой оболочки кишки с образованием спаек с окружающими органами. Так и жалуются: «постоянные тупые боли живота»
- При поражении тощей кишки локализация болей чаще бывает в левом верхнем квадранте живота. Жалобы на «боли в животе слева вверху».
- При локализации в подвздошном отделе тонкой кишки — в правой подвздошной области. Говорят, «боли в подреберье после приема пищи». В связи с этим, нередко пациенты попадают в стационар и оперируются по поводу аппендицита, но на операции устанавливается точный диагноз.
Лихорадка в сочетании с болями в животе по месту поражения («лихорадка и боли в животе») свидетельствуют об образовании инфильтратов брюшной полости, что подтверждают и лабораторные анализы, фиксирующие острое воспаление.
У 5% больных выявляются поражения других органов желудочно-кишечного тракта – слизистой ротовой полости, пищевода, желудка с образованием эрозивно-язвенных процессов.
Внекишечные проявления болезни Крона:
- поражение суставов,
- ревматоидный артрит,
- анкилозирующий спондилоартрит,
- поражения кожи (узловая эритема, экзема, фурункулез),
- поражение глаз (коньюнктивит, кератит и др.).
Тяжесть болезни Крона принято оценивать по индексу активности. Возможность развития осложнений определяется результатами морфологичесого исследования, глубиной поражения кишечной стенки, активностью процесса. При болезни Крона тонкой кишки могут образовываться абсцессы, межкишечные свищи, спайки, осложняющиеся кишечной непроходимостью.
Болезнь Крона — диагностика
Диагностический алгоритм болезни Крона:
- эндоскопическое исследование (колоноскопия) с осмотром подвздошного отдела тонкой кишки, обязательна биопсия слизистой этого участка кишки,
- эндоскопическое исследование верхних отделов желудочно-кишечного тракта — гастроскопия пищевода, желудка, двенадцатиперстной кишки — даже при отсутствии жалоб со стороны этих органов,
- рентгенологическое исследование всего желудочно-кишечного тракта является обязательным для выявления локализации поражения, очагов воспаления, спаек-стриктур, дефектов наполнения. Рентгенологическое исследование тонкой кишки – основной инструментальный метод, позволяющий с определенной долей вероятности подтвердить диагноз «болезнь Крона»,
- общеклиническое обследование: клинический анализ крови, диагностика анемии ( в первую очередь, В12-дефицитной), биохимия крови расширенная с показателями острого воспаления, обследование белкового, углеводного, кальциевого обменов, что необходимо при нарушении переваривания и всасывания в тонкой кишке,
- бактериологические и серологические исследования для исключения острых кишечных инфекций,
- бактериологическое и копрологическое исследование кала,
- кальпротектин в кале.
Болезнь Крона — лечение и прогноз
В амбулаторных условиях проводится лечение легких форм болезни Крона, тяжелые случаи лечатся в стационаре и наблюдаются проктологами.
В комплекс лечения включаются: лечебное питание (как при хроническом энтерите, индивидуальное, длительное). Базисная терапия проводится препаратами гр. Месалазина, Пентаза в зависимости от локализации, активности процесса длительно. По показаниям применяется гормональная терапия до стойкой ремиссии. Проводится симптоматическая терапия (хронический энтерит).
При сегментарном поражении тонкой кишки прогноз благоприятен при продолжительном медикаментозном лечении, и менее благоприятен при осложнениях болезни Крона.
О лечебном питании при болезнях тонкой кишки, в том числе, при болезни Крона, читайте здесь.
Источник

Несмотря на то что при диетотерапии ограничивается ассортимент потребляемых продуктов и способы их обработки, благодаря ей происходит нормализация секреторной и двигательной функций кишечника, а также при зачастую нарушенном пищеварении удовлетворяется потребность организма в пищевых веществах и энергии.
Питание при хроническом энтерите
Основными направлениями являются: обеспечение больного организма всеми необходимыми пищевыми и биологически активными веществами. Необходимо создать условия для эпителиальной оболочки тонкой кишки, с целью стимуляции регенеративных процессов и восстановления клеток; обеспечить нормализацию и улучшение его перистальтики и секреторной функции.
В рационе увеличивается количество белка (до 100–110 г в сутки) за счет продуктов животного происхождения (телятины, нежирного говяжьего или куриного мяса, рыбы, яиц, творога), незначительно уменьшается содержание жира (до 80 г в сутки) за счет исключения тугоплавких жиров животного происхождения (бараний, свиной и др.); причем при обострении энтерита количество жиров временно уменьшают еще больше ― до 60–70 г в сутки. Количество углеводов существенно не меняется (около 350–400 г в сутки), однако уменьшают продукты, которые содержат клетчатку в большом количестве и тщательной механической переработкой пищи (пюре, протертые овощи и фрукты).
При поносах из пищевого рациона исключают чернослив, инжир, капусту, виноград, черный хлеб, свежую выпечку, орехи, бродильные напитки — пиво, квас. Пищу в теплом виде надо принимать 5–6 раз в день. Для профилактики авитаминозов следует использовать поливитаминные препараты.
В период обострения процесса применяется механически щадящая пища — слизистые отвары, протертые каши, пюре, паровые котлеты, суфле и т. д. Хороший эффект оказывает систематическое употребление кисломолочных напитков с лакто- и бифидофлорой (по 100–200 г 3–4 раза в день) и несладких соков и киселей из фруктов и ягод, содержащих дубильные вещества (черники, черной смородины, гранатов, груш и др.).
Пример диетического меню при энтерите
1й завтрак ― яйцо всмятку, каша овсяная молочная, чай;
  2й завтрак ― яблоки свежие или другие переносимые фрукты;
  обед ― суп крестьянский на мясном бульоне, плов из отварного мяса, кисель;
  полдник ― отвар шиповника с печеньем;
  на ужин ― картофельное пюре, рыба отварная, пудинг творожный запеченный, чай;
  на ночь ― кисломолочные напитки, несдобная булочка.
Питание при целиакии (глютеновой непереносимости)
Необходимо полное и на длительный срок исключение из питания всех продуктов с глютеном из пшеницы, ржи и ячменя: хлеба, мучных и макаронных изделий, круп, кондитерских, колбасных и других изделий, включающих муку указанных злаков.
Рекомендуется:
- продукты и блюда из риса, гречихи, проса, кукурузы, саго, сои; при переносимости допустимы блюда из овса, но не более 40–50 г в день;
- диета с умеренным механическим и химическим щажением органов пищеварения: в основном измельченные и протертые блюда, сваренные в воде или на пару;
- исключать горячие и холодные блюда;
- 5–6-разовый режим питания;
- обязательное дополнение диеты поливитаминно-минеральными препаратами (витамины В 12 , К, С, D, фолиевая кислота и др., железо, кальций, магний);
- при нормализации стула пища дается без специального измельчения, по типу диеты при хроническом энтерите вне обострения, но с исключением указанных злаков;
- с осторожностью употреблять молоко и молочные продукты (в связи с частым развитием дефицита лактазы).
Питание при лактазной недостаточности
Прежде всего следует заменить молоко на кисломолочные продукты. Если это не помогает, тогда нужно использовать безлактозное молоко и продукты из него, а также безлактозные детские смеси.
Также в продаже имеются лекарственные препараты, содержащие фермент лактазу, которые принимают внутрь одновременно с молочной пищей. В случае отсутствия таких препаратов или низколактозного молока пациентам с гиполактазией следует исключить прием в пищу молока, кисломолочных продуктов и даже творожных.
 
Можно кушать хорошо выдержанный сыр, в котором нет лактозы.
Питание при болезни Крона
Питание при болезни Крона зависит от уровня поражения, формы (острая или хроническая), а также применяемых лекарств.
 
Так, при локализации процесса в тонком кишечнике применяется такое же питание, как при хроническом энтерите, при локализации в толстом кишечнике — питанию при колите.
  В периоды вне обострения необходимо сбалансированное питание с достаточным количеством пищевых волокон (пектина, клетчатки и др.). Во время обострений важно не допускать обезвоживания и дефицита минеральных веществ.
Ограничивается потребление сахара и содержащих его продуктов при общем умеренном снижении содержания в рационе углеводов. Желательны блюда из овсяной и гречневой крупы.
 
Потребление жиров не должно превышать 1 г/кг массы тела (30 % из них — растительные). Исключаются тугоплавкие жиры — говяжий, бараний, а также кулинарные жиры и твердые маргарины.
  Существенно уменьшается потребление поваренной соли (не более 5 г/сут), а также источников щавелевой кислоты (шпината, ревеня, щавеля и др.), ухудшающих всасывание кальция. Увеличивается содержание калия, кальция, витаминов, особенно C, A, E и D.
Питание при остром колите
Исключаются при колите:
- свежий пшеничный и любой ржаной хлеб, выпечка
- супы с крупой, овощами, макаронными изделиями, молочные, крепкие и жирные бульоны
- жирное мясо, мясо куском, колбасы и другие мясные продукты
- жирная и соленая рыба, икра, консервы
- цельное молоко и другие молочные продукты, кроме творога
- яйца вкрутую и жареные
- пшено, перловая и ячневая крупа, макаронные изделия, бобовые
- любые овощи и закуски, а также фрукты и ягоды в натуральном виде, сухофрукты, компоты, мед, варенье и другие сладости
- кофе и какао с молоком, газированные и холодные напитки
Используется 5–6-разовое питание жидкими, полужидкими, протертыми и сваренными на воде или на пару блюдами.
Схема питания при тяжелом течении заболевания
1-й день ― только обильное питье (7–8 стаканов горячего, крепкого и не очень сладкого чая).
2-й день — 7–8 стаканов теплых напитков: рисового отвара; отваров шиповника, айвы, черемухи; киселя из черники; красного вина типа кагора, крепкого чая (все без сухарей). Когда острый колит приводит к дегидратации и обезвоживанию организма в связи с неукротимым поносом, больному дают специальные солевые растворы, как при острых кишечных инфекциях (глюкосалан и др.).
3–4-й дни ― 5–6-разовое питание:
- сухари из пшеничного хлеба высшего сорта;
- супы на обезжиренном слабом мясном или рыбном бульоне с добавлением слизистых отваров круп и протертого мяса, паровых кнелей и фрикаделек, яичных хлопьев;
- паровые или сваренные на воде котлеты, кнели, суфле, фрикадельки из нежирных и нежилистых сортов говядины, телятины, куры и индейки (без кожи), кролика, рыбы;
- свежеприготовленный кальцинированный или пресный протертый творог и паровое суфле из него, 1–2 яйца в день (всмятку, в виде парового омлета, добавленные в другие блюда);
- каши на воде или бульоне желательно обезжиренном из овсяной или рисовой или гречневой крупы;
- чай, лучше зеленый, отвары, желе из шиповника кисели, черника сушеная, отвары черной смородины, айвы, кизила, черемухи, груш, яблоки без кожуры, лучше протертые.
Примерное меню при остром колите
1й завтрак ― каша овсяная протертая на воде, творог свежеприготовленный протертый, чай зеленый;
  2й завтрак ― отвар из сушеной черники;
  обед ― бульон мясной с манной крупой, тефтели мясные паровые, каша рисовая протертая на воде, кисель из айвы;
  полдник ― отвар шиповника несладкий теплый;
  ужин ― омлет паровой, каша гречневая протертая на воде, чай;
  на ночь ― кисель из черной смородины;
  на весь день ― 200 г подсушенного или вчерашнего пшеничного хлеба.
Далее до полного выздоровления используют непротертый вариант этой же диеты.
Питание при хроническом колите
При резком обострении хронического колита, сопровождающемся сильными поносами, питание может строиться аналогично питанию при остром колите, но не более 2–3 дней, до ликвидации острых явлений. Затем переходят на непротертый вариант указанной выше диеты с постепенным включением запрещавшихся в остром периоде продуктов.
В дальнейшем показано рациональное (здоровое) питание с исключением или ограничением продуктов и блюд, которые плохо переносятся конкретным больным и способны вызвать обострение хронического колита.
 
К таким продуктам могут относиться молоко, бобовые, виноград, пиво, квас, картофель, квашеная капуста, а также жирная, очень соленая и острая пища.
 
Целесообразно перед основным приемом пищи 3–4 раза в день употреблять по 50–100 г сырых яблок, моркови или других сырых овощей и фруктов, тщательно их пережевывая.
Народное лечение колита. Рецепты
При колите 2 раза в день пить сыворотку из-под брынзы.
Принимать по 20 капель 30%-ного спиртового настоя прополиса, разводя их в 0,5 стакана теплой воды или молока, 3 раза в день за 1 час до еды. Одновременно придерживаться рекомендованной врачом диеты. Курс лечения — 3—4 недели.
  Состояние обычно улучшается после 5—10-го дня лечения.
Заварить 2 стаканами кипятка 4 чайные ложки листьев или ягод малины и настаивать 30 минут. Пить по 0,5 стакана 4 раза в день до еды при колитах и желудочных кровотечениях.
Смешать по 1 чайной ложке травы золототысячника, листа шалфея и цветков ромашки аптечной. Заварить сбор 1 стаканом кипятка и настоять 30 минут. Пить по 1 столовой ложке каждые 2 часа.
  Через I—3 месяца дозу сократить, удлинив промежутки между приемами настоя. Лечение безвредно и может быть продолжительным.
Залить 2 столовые ложки листа мяты перечной 2 стаканами кипятка, настоять 20 минут, процедить. Пить по 0,5— 1 стакану за 15— 20 минут до еды 2—3 раза в день.
Залить 2 столовые ложки листа земляники лесной 2 стаканами кипятка. Настаивать. Принимать по 2—3 столовые ложки.
Взять 20 г сухих корок или 50 г свежего граната с семенами, кипятить на медленном огне 30 минут, залив 1 стаканом воды, процедить. Принимать по 2 столовые ложки 2 раза в 1 день. Помогает при аллергических колитах и энтероколитах.
Залить 100 г травы тысячелистника обыкновенного 1,5 л кипятка, настаивать 18 часов в закрытой посуде. Настой процедить и кипятить, пока он не выпарится до 0,75 л. Добавить 1 столовую ложку спирта и 1 столовую ложку глицерина, хорошо размешать. Принимать по 30 капель за 30 минут до еды. Курс лечения — 1 месяц.
Залить I столовую ложку плодов черемухи 1 стаканом кипятка, варить 5 минут на слабом огне, настаивать 2 часа, процедить. Пить по
0,25 стакана 2—3 раза в день.
Внимание! информация на сайте не является медицинским диагнозом, или руководством к действию и предназначена только для ознакомления.
Источник
Болезнь Крона — болезнь неясной этиологии, характеризующаяся ограниченным воспалением какого-либо участка пищеварительного тракта (чаще — конечной части подвздошной кишки) с гранулематозными изменениями всей кишечной стенки, изъязвлениями слизистой оболочки, образованием свищей и сужением просвета кишки вплоть до полной обструкции. Распространенность заболевания в странах Европы и США составляет 70-150 на 100 тыс. человек. Болезнь Крона поражает людей любого возраста, но чаще — в возрасте между 15 и 35 годами.
Этиология
Причины болезни Крона неизвестны. Рассматриваются наследственные (генетические), инфекционные, иммунологические факторы.
Генетические факторы: частое выявление болезни у однояйцевых близнецов и родных братьев. Примерно в 17 % случаев больные имеют кровных родственников с данным заболеванием. Наблюдается частое сочетание болезни Крона и болезни Бехтерева (анкилозирующий спондилит). Однако прямая связь с каким-либо HLA антигеном (человеческий лейкоцитарный антиген) ещё не найдена. Выявлена повышенная частота мутации гена CARD15 (ген NOD2). Однако к настоящему времени известно не менее 34 вариантов гена. По крайней мере 25 из этих 34 вариантов связаны с болезнью Крона.
Инфекционные факторы: их роль не подтверждена полностью. Высказывались предположения о вирусной или бактериальной природе (в том числе и о влиянии бактерии псевдотуберкулёза), но они так и не были подтверждены.
Иммунологические факторы: системное поражение органов при болезни Крона наталкивает на аутоиммунную природу заболевания. У пациентов обнаруживают патологически высокое число T-лимфоцитов, антитела к кишечной палочке, белку коровьего молока, липополисахаридам. Из крови больных в периоды обострений выделены иммунные комплексы. Существуют нарушения клеточного и гуморального иммунитета, но скорее всего они носят вторичный характер. Возможный механизм нарушений — это наличие какого-то специфического антигена в просвете кишки/крови больных, приводящего к активации T-лимфоцитов, клеточных макрофагов, фибробластов — к выработке антител, цитокинов, простагландинов, свободного атомарного кислорода, которые и вызывают различные тканевые повреждения
Патогенез
Воспаление терминального отдела подвздошной кишки впервые описано B. Crohn в 1923 г. В дальнейшем было установлено, что терминальный илеит является лишь одной из форм болезни. Главной морфологической особенностью болезни Крона является инфильтрация всех слоев кишечной стенки с распространением на брыжейку и регионарные лимфоузлы. Патологические изменения в тонкой и толстой кишках одинаковые.
По мере прогрессирования заболевания стенки кишки утолщаются, просвет кишки сужается, может произойти стенозирование любого отдела кишки. На далеко зашедшей стадии образуются язвы, проникающие в подслизистый и мышечный слои, они могут сливаться в интрамуральные каналы и образовывать внутренние и наружные свищи и трещины заднего прохода. Поражение серозной оболочки сопровождается образованием спаек между соседними петлями тонкой и толстой кишок и близлежащими органами (мочевым пузырем, влагалищем) и свищей. Характерным гистологическим признаком болезни Крона является наличие гранулем.
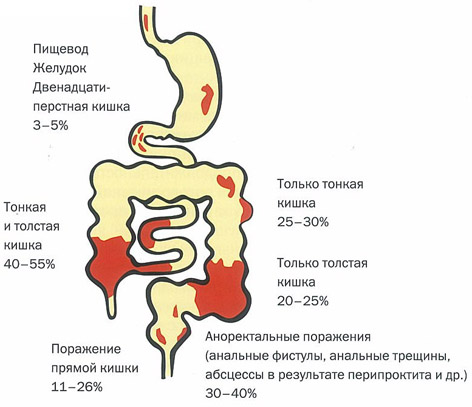
По данным многочисленных исследований, при болезни Крона примерно в 30% поражается тонкая кишка (дистальный отдел подвздошной кишки), в 30% — только толстая кишка и в 40% — и та, и другая (обычно подвздошная и правая половина ободочной).
Классификация по локализации воспалительного процесса:
- илеоколит — наиболее распространённая форма, поражение подвздошной и толстой кишки.
- илеит — изолированное поражение подвздошной кишки.
- гастродуоденит — поражение желудка и двенадцатиперстной кишки.
- еюноилеит — поражение тощей и подвздошной кишки.
- колит — изолированное поражение толстого кишечника.
Симптомы
Клиническая картина болезни Крона характеризуется лихорадкой, болью в животе, поносом (часто без примеси крови), похуданием и утомляемостью. Заболевание обычно начинается в молодом возрасте с похудания, утомляемости, боли в правой половине подвздошной области и поноса. Иногда наблюдаются субфебрильная температура, снижение аппетита, тошнота и рвота.
При физикальном исследовании выявляют болезненность в правой подвздошной области, где пальпируется припухлость или объемное образование, состоящее из спаянных петель кишок. Возможно развитие острого илеита с клинической картиной, сходной с острым аппендицитом. Точный диагноз удается поставить лишь при лапаротомии. При болезни Крона обнаруживают инфильтрацию и гиперемию подвздошной кишки, увеличение и отечность брыжеечных лимфатических узлов.
У некоторых больных первым клиническим проявлением заболевания может быть кишечная непроходимость, обусловленная острым воспалением и отеком пораженного участка кишки. На поздних стадиях болезни причиной непроходимости бывает склеротический стеноз кишки. Болезнь Крона часто осложняется образованием свищей между соседними петлями кишок, кишкой и мочевым пузырем с развитием инфекции мочевых путей. У многих больных болезнь проявляется трещинами заднего прохода, парапроктитом или параректальным свищем.
При прогрессировании заболевания у больных развиваются внекишечные осложнения: узловая эритема, кератиты и конъюнктивиты, острые артриты, анкилозирующий спондилит. Нарушения всасывания проявляются похуданием, трофическими расстройствами (ломкость ногтей и волос), снижением содержания железа и белков в сыворотке крови, умеренной анемией, обусловленной нарушением всасывания фолиевой кислоты и витамина В12 и остеопорозом. В крови определяется лейкоцитоз и повышенная СОЭ.
Осложнения
Осложнения болезни Крона разделяются на местные и общие, описанные выше. К местным осложнениям относятся также перфорация кишки и токсический мегаколон.
Перфорация кишки проявляется клиникой острого перитонита, требующего экстренной операции. Токсический мегаколон представляет собой синдром дилатации толстой кишки. Клиника синдрома проявляется высокой лихорадкой, гиповолемией, болью в животе, интоксикацией и тахикардией. При пальпации живота выявляют расширенную болезненную кишку. При обзорной рентгенографии живота выявляют расширение, чаще всего поперечной ободочной кишки, диаметр которой больше 6 см. Токсический мегаколон — неотложное состояние, требующее оперативного лечения.
Осложнения могут возникать на только в кишечнике, но и в других органах:
- Глаза: конъюнктивит, кератит, увеит.
- Полость рта: афтозный стоматит.
- Суставы: моноартрит, анкилозирующий спондилит.
- Кожа: узловая эритема, ангиит, гангренозная пиодермия.
- Печень и желчевыводящие пути: жировая дистрофия печени, склерозирующий холангит, хололитиаз, цирроз, холангиокарцинома.
- Почки: нефролитиаз, пиелонефрит, цистит, гидронефроз, амилоидоз почек.
- Кишечник: нарушения всасывания (проявляются похуданием, трофическими расстройствами, анемией, остеопорозом);
перфорация кишки с развитием внутрибрюшинных абсцессов, острого перитонита, внутренних и наружных свищей, стриктур, брюшных спаек; стеноз кишки с развитием кишечной непроходимости; кровотечения в просвет кишечника; токсический мегаколон; cвищевые ходы в мочевой пузырь или матку с инфицированием данных органов; при колите — высокая вероятность развития карциномы толстого кишечника.
Диагностика
Диагноз подтверждается рентгенологическим исследованием (ирригоскопией с двойным контрастированием). При болезни Крона характерны чередование пораженных и здоровых участков и мелкие изъязвления, между которыми определяются небольшие неровные выступы слизистой. Рельеф слизистой оболочки в пораженных участках резко изменен. Стенки неравномерно утолщены и склерозированы. Выявляются многочисленные стенозы кишки с четкими границами. Слизистая оболочка в месте сужения имеет ячеистый рисунок (вид «булыжной мостовой»), образующийся вследствие отека подслизистого слоя и наличия продольных язв и поперечных трещин, представляющих собой слепые свищевые ходы.
При диагностике болезни Крона применяют эндоскопию. Предпочтительнее проведение колоноскопии, которая позволяет обнаружить поражение ободочной кишки и иногда удается выполнить биопсию подвздошной кишки. В типичных случаях слизистая оболочка кишки отечна, утолщена, изъязвлена, с грубыми складками. В 30-50% случаев в биоптатах обнаруживают гранулемы, иногда — крипт-абсцессы и воспалительные инфильтраты.
Болезнь Крона дифференцируют с заболеваниями, характеризующимися сегментарными поражениями тонкой кишки (лимфомой тонкой кишки, дивертикулезом, полипозом, туберкулезом кишечника) и диффузными (язвенным колитом, амебной дизентерией, хроническим энтеритом, ишемическим абдоминальным синдромом). При болезни Крона, в отличие от заболеваний с сегментарными поражениями, одновременно поражается тонкая и толстая кишки. При лимфоме имеются особенности клинических проявлений и рентгенологических данных. Туберкулез кишечника может приводить к стенозу дистального отдела подвздошной кишки, но при нем поражается вся слизистая. Для диагноза необходимы посев и микроскопия мазков, окрашенных по Цилю-Нильсену.
При диффузных поражениях тощей и подвздошной кишок характерны сильные боли, профузный понос, резкое похудание и гипопротеинемия. В биоптатах выявляют воспалительные инфильтраты собственной пластинки и обширное поражение слизистой с укорочением ворсинок.
Лечение
Лечение больных включает базисную терапию сульфасалазином, кортикостероиды и парентеральное питание.
Сульфасалазин назначают по 1 г 3 раза в день в течение 2 недель, в случае отсутствия эффекта дозу увеличивают до 6 г в день при отсутствии побочных эффектов (тошноты, головной боли, кожной сыпи). Поддерживающая доза — 1,5 таблетки в день.
Преднизолон назначают при выраженной активности или при отсутствии эффекта от лечения сульфасалазином. В первые дни назначают преднизолон в дозе 20-25 мг/сут, с последующим увеличением до 40 мг/сут. Через 3 недели дозу снижают на 5 мг в неделю. Лечение сульфасалазином и преднизолоном должно быть длительным.
При болезни Крона свищи и абсцессы брюшной полости часто приводят к сепсису. Поэтому глюкокортикоиды назначают с осторожностью и в случае присоединения вторичной инфекции и гнойных осложнений применяют полусинтетические пенициллины (метициллин, ампициллин) в дозе 0,5-1 г внутримышечно через 4 ч, курс лечения не должен превышать 2 недели из-за опасности развития дисбактериоза.
Для достижения клинического эффекта показано проведение иммуносупрессивной терапии. Применяют меркаптопурин и азатиоприн в дозе 1,5-2 мг/кг, которые уменьшают выраженность воспаления, способствуют закрытию свищей и позволяют снизить дозу преднизолона.
Больным с нарушенным питанием назначают диету № 4, исключают продукты, к которым снижена толерантность, и добавляют бесшлаковые продукты (виосорб, сурвимед и др.). При сильно выраженном нарушении питания применяют парентеральное питание: растворы аминоксилот (аминозол, альвезин и др.) по 500 мл ежедневно, 10% раствор глюкозы по 1-1,5 л, жировые эмульсии (интралипид, липофундин) по 500 мл ежедневно. Парентеральное питание позволяет обеспечить больного достаточным количеством калорий на протяжении нескольких недель и разгрузить кишечник у тяжелых больных. После стабилизации состояния больного, уменьшения болей в животе и диареи, снижения температуры переходят на энтеральное питание. Но заболевание может обостриться, как только больному разрешают есть. При обширном поражении тонкой кишки необходимо дополнительное введение электролитов, минеральных веществ и витаминов.
Хирургическое лечение назначают только при осложнениях. Но примерно 70% больных в течение болезни переносят хотя бы одну операцию. Показаниями являются:
- длительный или необратимый стеноз, осложненный кишечной непроходимостью;
- наружные, кишечно-пузырные и кишечно-влагалищные свищи, резистентные к терапии;
- перитонеальные свищи и абсцессы брюшной полости и забрюшинного пространства;
- перфорация кишки или токсический мегаколон.
Рецидивы в течение 5 лет после операции составляют 50-75%.
Прогноз
Течение болезни Крона длительное с периодическими обострениями. Эффективность консервативного лечения со временем снижается и возрастает летальность, которая составляет 5-10%. Причиной смерти бывают перитонит и сепсис. Тем не менее, комплексное лечение, включая и хирургическое, продлевает жизнь больных и обеспечивает хорошее качество жизни.
Источник