Хронический колит этиология патогенез
Колит — это заболевание толстой кишки, имеющее воспалительный характер. Данный термин применяется для обозначения воспалительных заболеваний, локализирующихся в толстом кишечнике. Существует множество причин, способствующих развитию данной патологии, таких как плохое кровоснабжение, инфекции, аутоиммунные реакции организма.
Содержание статьи:
- Этиология и патогенез колитов
- Классификация колитов
- Симптомы хронического колита
- Диагностика колита
- Дифференциальная диагностика
- Осложнения колита
- Лечение хронического колита
- Профилактика хронического колита
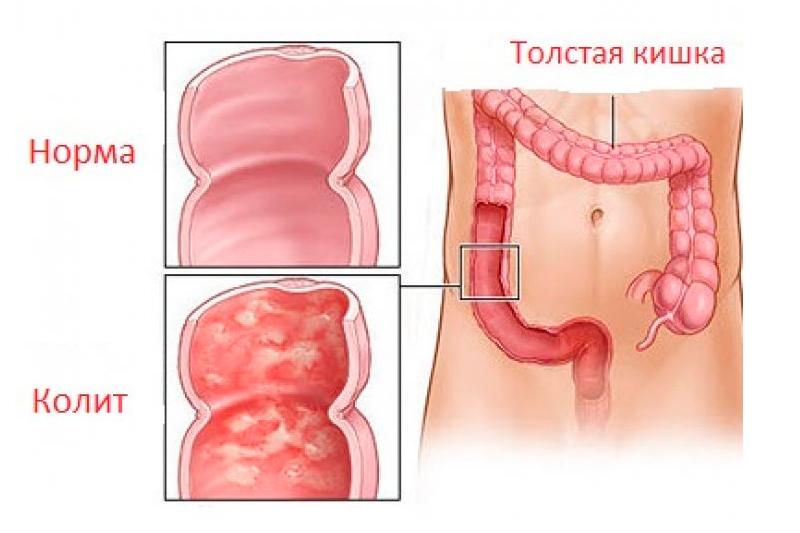
Толстая кишка расположена в брюшной полости и имеет несколько отделов:
- слепая кишка;
- восходящая ободочная кишка;
- поперечная кишка;
- нисходящая ободочная кишка;
- сигмовидная кишка;
- прямая кишка;
- анус.
Основными задачами толстой кишки является аккумуляция и хранение отходов пищеварения. Толстая кишка представлена длинной толстой мышечной трубкой (от 90 до 150 см), процесс перистальтики, проходящий в кишечнике, способствует продвижению каловых масс к анусу и выполнению акта дефекации.
Как и все органы в человеческом организме, прямая кишка имеет систему кровоснабжения, посредством артерий и вен. Болезни, нарушающие кровообращение зачастую провоцируют воспаления в толстом кишечнике.
Этиология и патогенез колитов
Исходя из течения различают острую и хроническую форму колита.
Острый колит
Этиологическими факторами острых колитов чаще всего являются попадание в организм патогенных микроорганизмов:
- стрептококков;
- стафилококков;
- дизентерийных бактерий;
- амеб;
- протей;
- балантидий;
- сальмонелл.
Также острые колиты могут развиться под воздействием некоторых факторов:
- при алиментарных нарушениях;
- вирусных и инфекционных заболеваниях (грипп, пневмония, малярия, сепсис);
- при наличии аллергических факторов на некоторые медикаменты или продукты питания.
Хронический колит
При недостаточном или неправильном лечении, низкой сопротивляемости организма у больных с острым колитом может развиться хронический колит.
- Чаще всего хронические колиты провоцирует наличие дизентерийных бактерий, хотя и другие микроорганизмы (стафилококки, сальмонеллы, протей, балантидии, амебы, патогенные штаммы кишечной палочки, лямблии, трихомонады) также могут вызвать хронический колит.
- В некоторых случаях причиной хронического колита могут быть гельминтозы.
- Хронические колиты могут развиваться при наличии очагов инфекции в близлежащих органах или органах, которые имеют анатомическую связь с кишечником (в поджелудочной железе, в желчном пузыре). У женщин хронический колит могут спровоцировать воспалительные процессы в органах малого таза. В случае наличия некоторых хронических инфекций (бруцеллез, сальмонеллез и др.) колит может быть обусловлен наличием очага патологического процесса непосредственно в толстой кишке или под воздействием токсинов от данных инфекций.
- Причиной алиментарного колита может быть:
- злоупотребление острой пищей или алкогольными напитками;
- длительное однообразное питание;
- систематическое употребление большого количества трудноперевариваемой пищи.
- Немалое значение имеют функциональные расстройства пищеварительных желез, которые возникают по причине нарушенного режима питания. Колиты развиваются при употреблении в рацион пищи, бедной белками и витаминами, а также физиологическими стимуляторами секреторной и моторной функций кишечника.
- Также причиной колита может стать попадание кишечник недостаточно обработанных для кишечного пищеварения пищевых масс (в связи с заболеванием желудка, поджелудочной железы, тонкой кишки, печени, желчных путей или в результате нарушения жевания).
- Интоксикации щелочами, тяжелыми металлами, некоторыми медикаментами (салицилаты, дигиталис, димедрол и др.) тоже могут послужить причиной такого неприятного заболевания, как хронический колит.
- При воспалительных процессах других органов пищеварительной системы (панкреатит, гастрит, холецистит, гепатит, дуоденит и др.) могут развиться вторичные колиты. В таких ситуациях значительную роль играют висцеро-висцеральные рефлексы.
- Данному заболеванию могут быть подвержены пациенты с циррозом печени и заболеваниями сердечно-сосудистой системы.
- К группе риска также относятся пациенты, попавшие под ионизирующее излучение.
- Наличие аномалий в строении и положении кишечника (мегаколон, мегасигма, долихосигма, колоптоз, дивертикулез), спаечные процессы в брюшине, также могут спровоцировать развитие хронического колита.
Классификация колитов
В зависимости от этиологии выделяют следующие формы колитов:
- токсические (эндогенные, экзогенные);
- инвазионные (паразитарные);
- инфекционные;
- медикаментозные;
- лучевые;
- алиментарные (вследствие алиментарной диспепсии, а также диспепсии, связанной с приобретенной или врожденной ферментативной недостаточностью);
- нервно-трофические и невротические (проктомиксорея, диарея невротическая);
- вследствие механических травм кишечника;
- смешанной этиологии;
- невыясненной этиологии;
- вторичные (по причине заболеваний других органов).
Определение этиологического фактора имеет очень важную роль для направления вектора лечения и профилактики данного заболевания. Но клинические проявления колитов зависят не от этиологических факторов заболевания, а от их локализации и тяжести морфологических изменений, реакций организма на заболевание, характера нарушений функциональности кишечника, наличия поражений других органов и систем.
Исходя из локализации колитов, различают следующие формы:
- сегментарные колиты (илетифлиты, ангулиты, проктосигмоидиты, трансверзиты);
- панколиты;
- преимущественно правосторонние колиты;
- преимущественно левосторонние колиты.
По итогам эндоскопического исследования можно определить следующие формы колита:
- катаральная (начальная) форма;
- атрофическая форма;
- эрозивно-язвенная.
Симптомы хронического колита
Главными субъективными признаками хронического колита являются боли в животе, расстройства стула, а также тенезмы. Боли чаще всего бывают ноющего или спастического характера, локализируются в нижних и боковых отделах живота и возникают через 7-8 часов после приема пищи. Болевые ощущения уменьшаются после дефекации или отхождения газов. Локализация болей в основном зависит от обширности воспалительного процесса в кишечнике.
Для сигмоидита характерными являются боли в левой подвздошной области, при илетифлите болевые ощущения проявляются в правой половине живота, иногда могут иррадиировать в поясницу. При хроническом колите в процесс могут быть вовлечены региональные лимфатические узлы, при этом болезненность живота может иметь постоянный характер, а также усиливаться после клизм, во время быстрой ходьбы или тряски. Для солярита характерными являются сверлящие, жгучие, реже тупые боли, сосредоточенные около пупка, такие боли могут иррадиировать в нижнюю часть живота или в спину. При хроническом колите могут быть частые изменения стула — чередование запоров с поносами. Пациенты могут отмечать чувство неполного опорожнения кишечника или ложные позывы к дефекации.
Также у большинства больных могут проявляться такие симптомы хронического колита: неприятный привкус во рту, отрыжка, тошнота, вздутие живота. Пальпаторно определяется растяжение или утолщение отдельных петель кишечника и болезненность. В некоторых случаях может возникнуть потеря веса. При тяжелом воспалительном процессе у больного повышается температура тела.
Диагностика колита
Данный диагноз ставится на основании ряда исследований, среди которых очень важную роль играют ректоромано-, ирриго- и колоноскопия.
Во время ирригоскопического исследования в зоне поражения визуализируется картина «псевдотумора» со специфическим дефектом, похожим на отпечаток большого пальца. С помощью эндоскопического исследования выявляются подслизистые геморрагии, отечность слизистой оболочки, участка подверженного данному заболеванию, в запущенных случаях слизистая оболочка имеет воспалительную инфильтрацию и изъязвления, а также в результате рубцевания язв — стриктуры данных участков кишечника. Для подтверждения нарушения проходимости брыжеечной артерии проводится селективная брыжеечная ангиография.
Помимо инструментальных исследований пациенту показаны бактериологические и копрологические исследования кала.
Хроническая форма колита имеет прогрессирующее течение, поэтому требует комплексного лечения и постоянного наблюдения.
Дифференциальная диагностика
Во время постановки диагноза «колит» очень важное место занимает дифференциальная диагностика данного заболевания, потому как некоторые формы данной патологии имеют ряд симптомов, схожих с другими заболеваниями.
К примеру, язвенно-некротическая форма колита похожа на рак толстой кишки и для того, чтобы исключить онкологическое заболевание необходимо морфологическое исследование биоптата, взятое из пораженного участка.
Также хронический колит похож на туберкулез кишечника, поэтому необходимо проведения ряда дополнительных исследований с целью дифференциальной диагностики. К числу патологий, которые необходимо дифференцировать от колита также относится дискенезия толстого кишечника.
Осложнения колита
Основными осложнениями колита являются:
- кровотечения;
- рубцевания поврежденной стенки кишечника, приводящие к сужению просвета кишечника;
- локальная некротизация тканей толстого кишечника — приводит к перфорации кишки и перитониту.
Лечение хронического колита
Тактика лечения колитов зависит от тяжести и формы заболевания. Основным принципом лечения является систематичность. После определения инфекционного возбудителя назначается специфическая антибиотикотерапия. Очень важно нормализировать питание пациента. Прием пищи необходимо осуществлять 6-7 раз в день. Диета обязывает исключить жирную, острую, жареную пищу, употреблять необходимо сухарики из ржаного или пшеничного хлеба, нежирные супы с рисовой, манной или перловой крупой, яйца всмятку, нежирную рыбу или мясо, из напитков можно употреблять зеленый чай, кофе. В острый период может быть показана так называемая «голодная диета».
Помимо антибиотиков и сульфаниламидных препаратов, особое внимание стоит уделить восстановлению микрофлоры кишечника. С этой целью назначаются пробиотики. При выраженных болевых симптомах показано применение спазмолитиков. Иногда пациенту показано проведение физиопроцедур: при атоническом энтероколите — гальванизация, массаж, фарадизация; при спастическом — соллюкс, тепло, инфраруж. Положительный эффект оказывает промывание кишечника настоем ромашки.
Профилактика хронического колита
Очень важно не запустить данное заболевание, для этого необходимо следовать рекомендациям доктора и проходить регулярные осмотры, квалифицированный врач всегда подскажет и расскажет, что делать при колите. Также необходимо следить за питанием, которое должно быть сбалансированным и рациональным и за соблюдением санитарно-гигиенических норм. Для людей, чья работа связана с опасными химическими веществами, необходимо придерживаться правил техники безопасности на производстве.
Пациентам с хроническим колитом стоит воздержаться от работы, связанной с физическими нагрузками, частыми командировками, способствующими нарушению режима питания, а также от психо-эммоциональных нагрузок и стрессов.
При своевременном, грамотном лечении и последующем наблюдении, данное заболевание имеет благоприятный прогноз.
Источник
1. Определение Хронический колит — хроническое воспалительно-дистрофическое заболевание толстой кишки, протекающее с морфологическими изменениями слизистой оболочки и нарушениями моторной, всасывающей и других функций кишечника.
2. Этиология Причины развития хронического колита весьма разнообразны:
— инфекция (возбудители кишечной инфекции, в первую очередь шигеллы, сальмонеллы); активация условно-патогенной и сапрофитной микрофлоры — явления дисбактериоза;
— патогенные грибы;
— инвазия простейших (амебы, лямблии);
— инвазия гельминтов;
— алиментарный фактор (длительное нарушение режима и неполноценное питание);
— интоксикация лекарственными и другими химическими веществами;
— воздействие проникающей радиации;
— механический фактор (длительные запоры);
— заболевания пищеварительного тракта (колит, химические гастриты, панкреатиты, хронические энтериты).
3. Патогенез Инфекционные колиты принимают хроническое течение при снижении выработки кишечной стенкой иммуноглобулинов, лизоцима, а также в результате непосредственного токсического и токсико-аллергического действия продуктов микробного распада на слизистую оболочку и рецепторный аппарат кишечной стенки. Воспалительный процесс поддерживается развивающимся дисбактериозом и, вероятно, выработкой антител к видоизмененному эпителию кишечной стенки.
Воспаление правой половины толстой кишки чаще сопутствует колиту, в основном алиментарного происхождения. Поражение поперечной ободочной кишки чаще развивается при затруднении опорожнения кишечника вследствие резкого его изгиба в области перехода в нисходящую оборочную кишку.
Сигмовидная и нисходящая ободочная кишка чаще поражаются при злоупотреблении слабительными средствами, лечебными клизмами, а также в результате перенесенных кишечных инфекций.
4. Классификация 1) по этиологии (рассмотрена ранее);
2) по локализации:
— тотальный колит (панколит);
— сегментарный колит (тифлит, трансверзит, сигмоидит, проктит);
3) по характеру морфологических изменений:
— катральный (поверхностный, диффузный);
— эрозивный;
— атрофический;
4) по степени тяжести:
— легкая форма;
— среднетяжелая;
— тяжелая;
5) по течению заболевания:
— рецидивирующее;
— монотонное, непрерывное;
— интермиттирующее, перемежающееся;
6) по фазам заболевания:
— обострение;
— ремиссия: частичная; полная.
5. Клиника Наиболее часто больные жалуются на расстройство функции опорожнения кишечника (смена запоров и поносов).
Позывы к дефекации могут иметь императивный характер. Дефекации сопутствует схваткообразная боль внизу живота (тенезмы). После дефекации и отхождения газов боли исчезают.
Расстройства моторики проявляются в виде усиленной перистальтики, в результате которой жидкое содержимое достигает сигмовидной кишки, в результате стул бывает жидким и даже водянистым.
Более редкая причина — вторичное разжижение каловых масс вследствие кишечной гиперсекреции, возникающее вследствие длительного стаза каловых масс в толстой кишке.
От истинного поноса следует отличать «ложный», или «запорный», понос: опорожнение кишечника гетерогенными каловыми массами после периода длительного запора. Длительный застой каловых масс вызывает усиленную секрецию, что приводит к вторичному разжижению кала. При «ложной» диарее позыв к опорожнению кишечника возникает в области заднего прохода.
Запор — редкое или недостаточное опорожнение кишечника.
Другое проявление дискинетического синдрома — боль в животе — локализуется внизу живота или в боковых его отделах и носит схваткообразный характер, часто усиливается после приема легкобродящих углеводов (черный хлеб, капуста, молоко) и стихает после опорожнения кишечника и отхождения газов. Часто отмечается метеоризм — вздутие живота вследствие повышенного газообразования.
При длительном течении хронического колита, особенно тяжелой формы, астеноневратический синдром выражен ярко: больные отмечают выраженную слабость, повышенную физическую и умственную утомляемость.
Лабораторные данные: в копрограмме — большое количество омыленных и жирных кислот, много крахмала, растительной клетчатки и мышечных волокон, а также йодофильной микрофлоры.
Дифференциальный диагноз. Хронический колит следует дифференцировать от ряда синдромно сходных состояний и заболеваний — дискинезии кишечника, синдрома раздраженной толстой кишки, кишечной диспепсии, неспецифического язвенного колита, опухолей кишечника.
6. Лечение 1. Воздействие на этиологические факторы:
— нормализация режима питания;
— ликвидация профессиональных вредностей, злоупотребления медикаментами;
— лечение кишечных инфекций, паразитарных и глистных инвазий;
— лечение хронических заболеваний пищеварительного тракта.
2. Воздействие на отдельные звенья патогенеза:
— борьба с дисбактериозом (диетотерапия с ограничением углеводов, трудноперевариваемых белков);
— противобактериальные препараты (фуразолидон, энтеросептол);
— лактобактерин, бифидумбактерин;
— ферментные препараты (фестал, дигестал, панкреатин).
3. Ликвидация двигательных расстройств (церукал, мотилиум, папаверин, платифиллин — внутрь); вяжущие (дерматол, карбонат кальция) или послабляющие (растительные слабительные), физиопроцедуры (электрофорез, озокерит).
4. Средства местного воздействия:
— лечебные микроклизмы (настои травы зверобоя, коры дуба, ромашки и т. д.);
— свечи с экстрактом белладонны, анестезином.
5. Уменьшение невротического фона: достигается с помощью рациональной психотерапии, седативных и транквилизирующих средств.
6. Санаторно-курортное лечение.
Источник


