Инкубационный период при краснухе составляет
Краснуха всем известна как детский недуг, но заболеть можно и уже в зрелом возрасте. У взрослых патология протекает намного тяжелее и часто сопровождается осложнениями. Особенно опасно во время беременности заражение краснухой. Инкубационный период продолжается около 3 недель. Вирус успевает за это время проникнуть в организм и спровоцировать резкое ухудшение самочувствия.
Общая информация
Краснуха — это заболевание вирусной этиологии, которое в 1881 году было выделено в отдельную нозологическую группу. Ее возбудителем считается РНК-геномный инфекционный агент из семейства тогавирусов. Он обладает тератогенной активностью, т. е. может нарушать полноценный процесс развития эмбриона. Вирус хорошо переносит замораживание и сохраняет агрессивность при комнатной температуре. Однако воздействие ультрафиолета, нагревание или применение дезинфицирующих средств приводят к его гибели.

Патологический процесс проявляется мелкопятнистой сыпью и катаральными явлениями. Диагностировать его можно только по специфическим признакам. Однако первоочередное значение отводится анализу на краснуху. Специфические антитела начинают активно синтезироваться в организме через 4 недели после инфицирования. Это указывает на формирование стойкого иммунитета, который ослабевает через 20 лет.
Пути передачи
Источником заражения обычно выступает больной человек. Инфекционный агент начинает выделяться во внешнюю среду за неделю до появления высыпаний на коже и на протяжении 5-6 дней с момента возникновения пустул. С эпидемиологической точки зрения, наиболее опасными признаются дети с врожденной формой краснухи. В этом случае возбудитель выделяется в среду вместе с фекалиями или мочой.
Существует несколько путей передачи инфекции:
- воздушно-капельный;
- трансплацентарный;
- контактно-бытовой.
Особенно восприимчивы к вирусу краснухи женщины репродуктивного возраста. До начала массовой профилактической вакцинации случаи заболевания регистрировались практически повсеместно. В настоящее время среди всех вспышек недуга примерно 83% фиксируется в странах постсоветского пространства. Данная тенденция обусловлена отсутствием программы иммунизации населения.
Инкубационный период краснухи
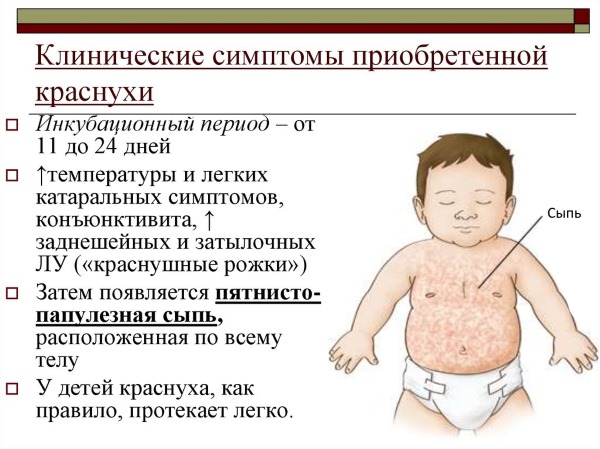
Инкубация — это период от момента попадания вируса в организм до появления первых клинических проявлений заражения. В случае краснухи он составляет 10-24 дня. За этот временной отрезок инфекционный агент успевает внедриться через слизистую горла и попасть в кровь, где начинается его активное размножение.
Именно в инкубационный период краснухи у малышей, посещающих сады, происходит заражение здорового от больного ребенка. В это время специфические признаки недуга еще отсутствуют. Примерно за неделю до начала высыпаний на кожных покровах больной становится заразным для окружающих.
Симптомы заболевания у детей
В детском возрасте достаточно легко протекает краснуха. Фото малышей доказывают, что даже с этой болезнью они могут играть и заниматься обычными делами. На начальном этапе развития патологического процесса ребенок может отказываться от еды, капризничать и постоянно просыпаться ночью. Это связано с тем, что вирус выделяет токсически воздействующие на ЦНС вещества.
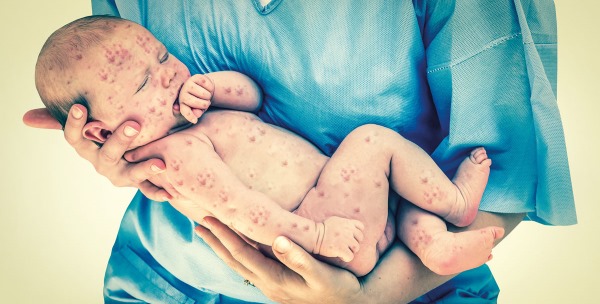
По мере прогрессирования появляются признаки, напоминающие простудное заболевание: сухой кашель, гиперемия горла, заложенность носа, незначительное повышение температуры. Буквально через 2-3 дня ситуация может резко измениться. По всему телу ребенка появляется мелкопятнистая сыпь без зуда. Розовые пятна не возвышаются над поверхностью кожи. Излюбленным местом их локализации признается сгибательная поверхность ног и рук, область паха и ягодиц. Клиническая картина часто дополняется увеличением затылочных лимфоузлов.
При этом заболевании меняется и картина крови. В общем анализе прослеживается стойкое увеличение лимфоцитов на фоне падения лейкоцитов. СОЭ при этом остается в пределах нормы. Четырехкратное увеличение показателей специфических антител к краснухе указывает на начальный или острый период течения.
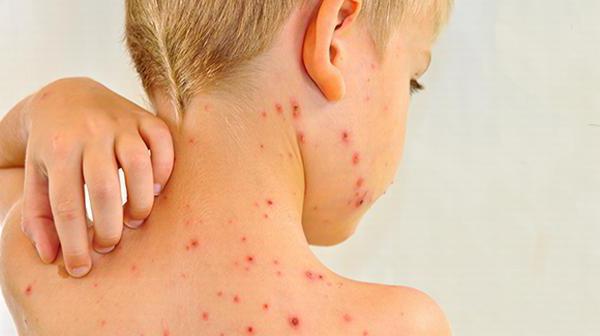
Особенности патологического процесса у взрослых
В зрелом возрасте симптомы заболевания более выражены. Как правило, организм очень бурно реагирует на проникновение вируса. Если ребенок спокойно переносит краснуху «на ногах», то взрослому человеку требуется постельный режим на протяжении недели.
Среди основных жалоб, с которыми пациенты обращаются к врачу, можно выделить повышение температуры до 39 градусов, боли в суставах и нарастающую слабость. Начальная стадия краснухи часто сопровождается увеличением в размерах селезенки и печени, что обнаруживается при пальпации. Аускультация сердца часто выявляет приглушение его тонов.
Появляются светобоязнь и слезотечение. Характерные краснушные пятна отличаются тенденцией сливаться воедино. При этом четкие границы у папул отсутствуют. Обычно они появляются на обширных участках — в области спины и ягодиц. При отсутствии лечения недуг грозит поражением суставов рук и даже энцефалитом.
Синдром врожденной краснухи
Для беременных женщин данное заболевание весьма опасно. Вирус отличается способностью преодолевать плацентарный барьер и может вызывать пороки развития у плода. Особенно опасна ситуация, если речь идет о заражении в I триместре.
В первую очередь мишенью становится ЦНС. Второе место принадлежит органам зрения и слуха, а третье — сердцу. У ребенка с синдромом врожденной краснухи часто диагностируют диабет, нарушение работы щитовидки и даже аутизм. При этом он является переносчиком инфекции и может быть потенциально заразным на протяжении 1-2 лет.
На более поздних сроках беременности (примерно с 13 недели) вероятность появления врожденных пороков намного ниже, но все же существует. Другим неприятным последствием недуга выступает мертворождение. Например, у каждой третьей беременной в инкубационный период краснухи случается самопроизвольный выкидыш. У одной дамы из 10 рождается мертвый малыш.
Методы диагностики
Выявление заболевания у детей обычно не сопровождается трудностями. Опытному врачу достаточно осмотреть маленького пациента, изучить клиническую картину и его анамнез. После этого назначается соответствующее лечение.
Чтобы диагностировать недуг у взрослых, в том числе беременных женщин, потребуется более серьезное обследование. Оно включает в себя следующие мероприятия:
- Серологический анализ. Диагностический тест на иммуноглобулины M и G может о многом рассказать. Например, увеличение этих титров свидетельствует о развитии патологического процесса. IgM проверяют примерно через 10-12 дней с момента заражения. Когда титр увеличивается в 4 раза и более, диагностируют краснуху. В профилактических целях такой анализ назначают беременным и контактировавшим с больными людьми. Когда IgG определяется сразу, в организме присутствуют антитела к вирусу. IgG сохраняются на всю жизнь.
- Вирусологическое исследование. Позволяет выявить наличие инфекционного агента в организме. Анализ обладает информативностью только до появления начальных высыпаний. В качестве исследуемого материала подходит не только кровь, но также выделения из носа и околоплодные воды.
- Метод ПЦР. Посредством полимеразной цепной реакции можно выявить геном краснухи.
Чтобы исключить другие патологии, обладающие схожей клинической картиной, проводят сравнительную диагностику. Инфекцию дифференцируют с корью, скарлатиной, мононуклеозом и аллергией.
Особенности терапии
При краснухе стационарное лечение не требуется. Госпитализации подлежат пациенты с тяжелой формой недуга, при наличии сопутствующих патологий или подозрений на осложнения. Специфическая терапия также не осуществляется.
Лечебный комплекс включает в себя соблюдение специальной диеты с преобладанием в рационе белковой пищи. Лучше выбирать нежирные виды мяса. Питание должно быть дробным и небольшими порциями. В обязательном порядке необходимо следить за питьевым режимом и употреблять около 2 л обычной воды в сутки.
Симптоматическая терапия включает в себя прием жаропонижающих («Парацетамол», «Нурофен») и антигистаминных средств («Супрастин», «Тавегил»). При развитии осложнений прибегают к помощи антибактериальных препаратов. Их назначают в индивидуальном порядке и обязательно с учетом состояния больного.

Последствия для организма
Краснуха редко вызывает осложнения, особенно у маленьких пациентов. Если иммунитет слабый, после перенесенной инфекции возникают воспалительные процессы в коленно-локтевых и фаланговых суставах. Продромальные признаки могут способствовать развитию пневмонии, отита или ангины.
Вне зависимости от стадии краснухи и своевременности обращения к врачу, у беременных женщин практически всегда проявляются осложнения. Затрагивают они не саму будущую мать, а ребенка внутри утробы. Это могут быть умственно-физические аномалии, выкидыш или замирание беременности.
Способы предупреждения болезни
Профилактика краснухи подразумевает под собой своевременную вакцинацию. Это инфекционное заболевание легко предупредить. В медицинской практике сегодня применяют различные вакцины, в том числе импортного производства. Прививку делают маленьким детям с 15 по 18 месяцы жизни. Затем ее повторяют в пубертатном периоде. Иммунитет после введения препарата сохраняется на протяжении 20 лет.
Беременным дамам вакцинация противопоказана. Также не рекомендуется планировать зачатие в течение трех месяцев после прививки. В это время сохраняется повышенная вероятность заражения плода.
Если вы не знаете, как выглядят пациенты с диагнозом «краснуха», фото из данной статьи помогут разобраться в вопросе. При появлении высыпаний следует немедленно показать больного врачу, а после обязательно его изолировать до полного выздоровления. В комнате, где находится инфицированный человек, необходимо постоянно проводить влажную уборку и проветривать помещение.
Источник
Краснуха – инфекционное заболевание с острым началом, возникающее преимущественно у детей и характеризующееся специфическими симптомами — лихорадкой, сыпью, лимфаденопатией. Человек достаточно восприимчив к возбудителю, особенно в возрасте с 2 до 4 лет. Заразен при этом не только больной с клиническими проявлениями, но и вирусоноситель.
Особенности и механизмы развития заболевания
Этиологическим агентом инфекции является РНК-геномный рубивирус, относящийся к семейству тогавирусов, сходный с корьевым возбудителем. Человек может заразиться только от человека аэрогенным механизмом.
Заболевший или просто носитель вируса заразен в завершающую неделю этапа предболезни (инкубационного периода) и в течение еще 3 или 4 дней от начала первых высыпаний. Вирус краснухи практически не устойчив во внешней среде, его гибель наступает при высоких температурах, действии УФ-лучей, в то же время возбудитель длительно сохраняется при замораживании.
Имеет тропность к эпителиальной, нервной, эмбриональной и лимфоидной тканям, чем и объясняются основные клинические проявления болезни.
Попадая в организм человека, вирус адсорбируется на эпителии слизистой оболочки дыхательных путей, а затем, прорывая гематологических барьер, проникает в кровь. Развивается вирусемия (циркуляция вирусных частиц в кровотоке), за счет которой инфицируются лимфатическое узлы. Репликация вируса приводит к развитию лимфаденопатии.
В ответ на массивное размножение инфекции, в организме начинают синтезироваться антитела, направленные на борьбу с вирусными частицами. Первые высыпания свидетельствуют об их появлении в крови и завершении фазы вирусемии.
Кроме приобретенной формы заболевания, выделяют врожденную краснуху. Заражение эмбриона при данной форме происходит трансплацентарно и приводит к тяжелым врожденным аномалиям, зачастую несовместимых с жизнью.
Выделяют 4 клинических периода развития болезни:
- Инкубационный (в среднем 16 суток);
- Продрома (сутки);
- Разгар заболевания (до 3 дней невыраженной лихорадки с высыпаниями и насморком);
- Выздоровление.
Первые признаки
Краснуха у детей, симптомы которой возникают в среднем через 2 недели от контакта с инфицированным человеком, отличается разными проявлениями.
Они следующие:
- Острым началом – обычно субфебрильная лихорадка (редко до 38оС);
- Катаральным синдромом – обильная ринорея, чихание, кашель без мокроты, саднение в горле;
- Мелкопятнистой экзантемой;
 Краснуха у детей начинается с мелкопятнистой экзантемы. Это и есть первые симптомы и лечение нужно начинать сразу, без промедления.
Краснуха у детей начинается с мелкопятнистой экзантемы. Это и есть первые симптомы и лечение нужно начинать сразу, без промедления. - Увеличением задних лимфоузлов (шейных и затылочных).
Последний признак особенно типичен для болезни. В среднем за 5 дней до появления экзантемы и после нее в течение 2 недель лимфоузлы остаются увеличенными. При этом пальпация зачастую бывает крайне болезненной.
Как выглядит краснуха: фото
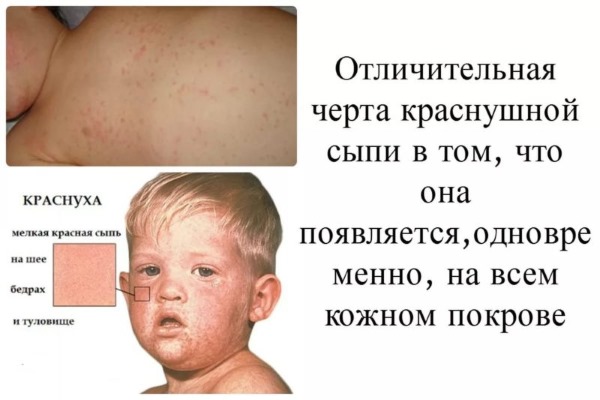
Отличительной чертой заболевания является сыпь. Она распространяется в течение первых суток (реже в первые 2 дня) достаточно быстро, за счет чего складывается ощущение одномоментного высыпания по всему кожному покрову. Однако для экзантемы при краснухе характерна очередность подсыпаний.
Сыпь распространяется сверху вниз, покрывая сначала лицо, заушные области, волосистую часть головы, а затем опускается на туловище и конечности. Особенно обильно элементы покрывают сгибательные поверхности суставов, спину и ягодицы. Ладошки и стопы при этом остаются чистыми.
У большинства больных экзантема мелких размеров, морфологически представлена пятном. Лишь у 5% элементы достигают 10 мм и считаются крупными. Еще реже встречаются пятнисто-папулезные высыпания. По форме элементы округлой или овальной формы, бледно-розовые, не склонные к слиянию.
Сыпь располагается на неизмененном кожном покрове, не возвышается над ним. При диаскопии пятно бледнеет или даже исчезает, что говорит о его воспалительном характере.
Уже в 1 день заболевания сыпь появляется на слизистой мягкого неба в виде неярко выраженной энантемы (пятна Форхгеймера).
Длительность синдрома экзантемы составляет в среднем 2-3 дня. Проходят высыпаний бесследно, не оставляя следов в виде пигментации и шелушений.
Симптомы краснухи у детей
По времени возникновения краснуха делится на два варианта – врожденный и приобретенный. В свою очередь приобретенное заболевание подразделяется по течению на типичную и атипичную формы.
Типичная форма приобретенной краснухи
Данная форма патологии имеет классический вариант развития. По тяжести клинического течения краснуху делят на легкую, среднетяжелую и тяжелую. По наличию осложнений бывает – осложненной и неосложненной.
Неосложненная типичная краснуха имеет достаточно легкий характер течения и характеризуется:
- периодом инкубации от 11 до 22 дней;
- лимфаденопатией примерно за 5 или 6 суток до клинических проявлений;
- началом, как правило, без продромы (изредка возможно легкое недомогание, цефалгия);
- первыми проявлениями в виде типичной мелкопятнистой, розеолезной сыпи с характерной этапностью высыпаний;
- в периоде экзантем присутствием лихорадки до 3-4 дней (цифры до 38-39оС);
- наличием энантемы на слизистых.
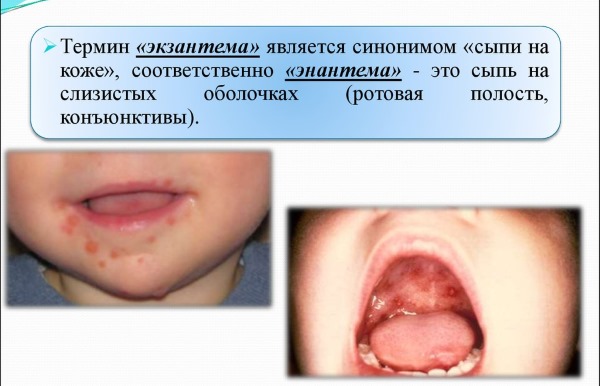
Помимо сыпи для типично протекающей краснухи отличительной чертой является катаральный синдром. В преимущественном большинстве случаев (около 90%) он проявляется фарингитом, при этом часто сочетается с насморком (в среднем у 70%). Заболевшие нередко жалуются на наличие сухого неприятного кашля, ощущения саднения и першения в горле.
Атипичная форма приобретенной краснухи
Симптомы атипичной формы краснухи у детей очень скудные.
Из клинических проявлений отмечают:
- незначительные воспалительные явления на слизистой дыхательных путей;
- в умеренной степени выраженное увеличение лимфоузлов;
- отсутствие высыпаний.
В диагностике данной формы заболевания решающую роль играет факт контакта с инфицированным человеком. Особенно это необходимо знать при диагностировании краснухи у беременных.
Врожденная краснуха
Течение болезни внутриутробно заметно отличается от ее приобретенной формы. Для врожденной краснухи патогномонична триада симптомов (триада Грегга – автор, впервые описавший данную, наиболее часто встречающуюся совокупность проявлений внутриутробного заболевания).
К ней относится катаракта, глухота и разнообразные сердечные пороки (дефекты межжелудочковой перегородки, отсутствие заращения артериального протока и поражение легочного ствола в виде стеноза). Но нередко среди «типичных» проявление врожденной краснухи выделают и другие (т. н. «расширенная» триада).
К ним относят иные поражения глаз, заболевания ЦНС, системы крови, сердца, опорно-двигательного аппарата:
- катаракта, ретинопатия, недоразвитие глаз (микрофтальмия), воспаление сосудистой оболочки;
- умственную отсталость, задержка развития;
- тромбоцитопеническая пурпура;
- гепатоспленомегалия;
- миокардиты;
- разнообразные поражение костной системы.
Отличие краснухи от кори и скарлатины
Этиологические агенты кори и краснухи довольно похожи между собой, что обуславливает сходную клинику заболеваний. Особенно это касается инкубационного и продромального периодов – начало в среднем через 10-20 дней от контакта с инфицированным человеком, продрома в виде незначительного интоксикационного синдрома.
Отличия становятся заметны с первых клинических проявлений. При кори на первый план выходит катаральный синдром, в то время как при краснухе он выражен незначительно и уступает по степени проявления синдрому экзантемы. Фарингит и ринит при кори достаточно часто сочетаются с конъюнктивитом.
Патогномоничным симптомом кори является наличие пятен Бельского-Филатова-Коплика. Это небольшие, серовато-белые точечные высыпания, обрамленные гиперемированным венчиком. Они находятся на внутренней поверхности щек против малых коренных зубов. Появляются за сутки до высыпаний, не склонны сливаться, не снимаются при скоблении шпателем.

Представляют из себя некроз эпителия слизистой оболочки. Существуют пятна до 3 дней. Основные различия касаются этапа высыпаний.
К разнице сыпи при кори относится то, что она:
- возникает на 3-4 сутки от начала заболевания на фоне повторного повышения температуры;
- пятнисто-папулезная, имеет склонность к слиянию;
- распространяется в течение 4 дней сверху вниз, начиная с волосистой части головы;
- имеется на слизистой всей ротовой полости, а не только на мягком нёбе, как при краснухе;
- переходит в пигментацию и отрубевидное шелушение в своем исходе (не одномоментно, а аналогично варианту появления – с головы до конечностей).
Длительность экзантематозного периода при кори составляет около 1,5 недель против нескольких дней при краснухе. К другим отличиями кори можно отнести отсутствие или менее выраженную лимфаденопатию.
Инкубационный период
Краснуха у детей, симптомы которой были рассмотрены выше, начинается спустя 2-3 недели после контакта с инфицированным. Промежуток времени между попаданием инфекционного агента в организм и первыми проявлением болезни называется инкубационным периодом.
За это время происходит размножение вирусных частиц в лимфатических узлах, попадание их в кровь спустя неделю, где в дальнейшем происходит выработка защитных антител.
Особенности краснухи у детей до года
Краснуха считается заболеванием периода детского возраста. Как правило дети могут ей заболеть с 2 лет. Первый год жизни ребенка защищают антитела, которые перешли к нему при рождении от матери, поэтому для многих патологий он малоуязвим.
До 1 года дети в большинстве случаев болеют врожденной краснухой. Клиника заболевания представлена классической триадой Грегга. Кроме того, возможно наличие гидроцефалии, энцефолопатии.

Если беременная перенесла болезнь после завершения органогенеза плода, то клиническая картина будет характеризоваться фетопатиями в виде гемолитической анемии, геморрагического синдрома на фоне тромбоцитопенической пурпуры, поражениями печени, костей (открытые роднички, волчья пасть и другие), легких в виде интерстициальной пневмонии.
Несколько позже могут быть обнаружены и другие дефекты, ведь зачастую в первые месяцы жизни установить все патологии не удается.
Рождаются дети с врожденной краснухой с недостаточной массой тела и небольшым ростом (микросоматический тип физического развития). Часто отстают в физическом и умственном развитии. В течение полугода большинство симптомов могут исчезнуть, за исключением тяжелых аномалий и дефектов.
Возможные осложнения
Осложнения при краснухе у детей встречаются редко и обычно такие симптомы обусловлены присоединением вторичной инфекции. Но бывают и специфические осложнения.
К ним относятся:
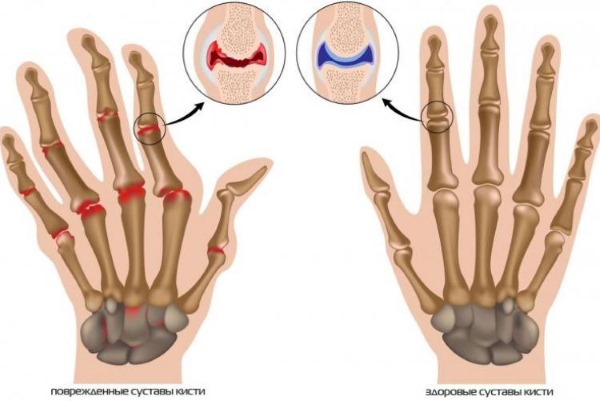
- Поражение суставов в виде артритов – чаще встречается у девочек в среднем через неделю после высыпаний, характеризуется припухлостью и гиперемией кожи в области поражения, болью. Исчезают симптомы на протяжении недели.
- Нарушения со стороны ЦНС – затрагиваются оболочки мозга, спиной мозг и вещество головного мозга. Клинически проявляются менингоэнцефалитом, энцефаломиелитом и панэнцефалитом. Развиваются на 5 сутки, начинаются с повторной лихорадки и появления общемозговой и очаговой симптоматики.
Какие анализы проводят при заболевании краснухой?
Чтобы установить диагноз краснухи, необходима совокупность клинико-эпидемиологический данных: наличие отягощенного эпидемиологического анамнеза (контакт с заболевшим или носителем вируса), типичной клинической симптоматики и определенных изменений лабораторных показателей. Особую роль лабораторные исследования играют в случае атипично протекающего заболевания.
Для диагностики краснухи важны:
- Общие анализы крови и мочи;
- Анализ ликвора, если имеются подозрения на поражение ЦНС;
- По показаниям могут применятся методы электроэнцефалография (ЭЭГ), ЭКГ;
- Экспресс диагностика выполняется с помощью иммунологических методов, например, РИФ (позволяет обнаружить АТ к инфекционному агенту в сыворотке больного);
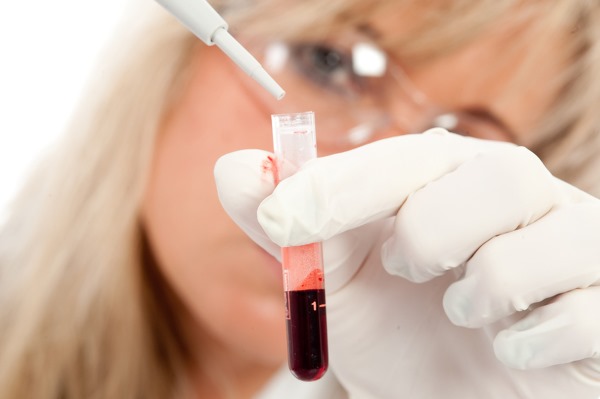
- К более длительной иммунодиагностике относят реакция торможения гемагглютинации (РТГ), связывания комплимента (РСК) и другие исследования. При этом исследуется не просто наличие антител, а нарастание их титра, что говорит об активности инфекционного процесса.
Лечение краснухи у детей
Краснуха у детей, симптомы которой считаются достаточно типичными для инфекционной патологии, относится к заболеваниям, этиотропная терапия которых до сих пор детально не проработана. Лечение легкой формы болезни как правило предусматривает амбулаторные условия (на дому), в то же время осложненное течение требует госпитализации.
Отправка больных в стационар также необходима в случае безуспешного лечения на амбулаторно-поликлиническом этапе, наличия иммунодефицитного состояния, раннего возраста ребенка.
Терапия краснухи включает в себя:
- Лечебно-охранительный режим (в условиях стационара или амбулаторные условия).
- Диету (будет рассмотрена ниже).
- Медикаментозные методы.

- Немедикаментозные методы.
Лечение предусматривает выполнение нескольких задач, к которым относятся предупреждение осложненного течения болезни, профилактика остаточных проявлений. Выбор способа терапии тесно связан с тяжестью заболевания, клиническими проявлениями, степенью их выраженности.
При назначении той или иной терапии, для начала выясняют, нуждается ли пациент в противовирусной и антибактериальной терапии. Оценивают симптомы, нуждающиеся в купировании.
Медикаментозные средства
Все лекарственные средства, которые применяются при краснухе, относятся к симптоматическим.
То есть, они направлены не на борьбу с вирусом, а на купирование тех или иных проявлений болезни:
- При гипертермии используют препараты НПВС, например, парацетамол. Он оказывает жаропонижающее действие за счет блокирования синтеза простагландинов, снижает способность к возбуждению терморегуляторного центра гипоталамуса. Разовая доза для детей старше 6 лет составляет 250-500 мг. Детям до 6 лет парацетамол противопоказан.
- При наличии артралгий назначается ибупрофен, также относящийся к группе нестероидных противовоспалительных средств. Удобная форма выпуска в виде геля. Детям старше 6 лет наносят полоску геля около 2-4 см на пораженный сустав до 3 раз в сутки.
- В случае наличия геморрагического синдрома, как и в случае наличия поражения ЦНС назначают стероидные гормональные средства – преднизолон. Лечение при этом проводится в условиях стационара.

Как средства этиотропной терапии применяют рекомбинантный интерферон (Интерферон альфа) и другие иммуностимуляторы (Тилорон), но только если имеется осложненное течение заболевания. В случае присоединении бактериальной инфекционной флоры в список используемых препаратов добавляют антибиотики.
Стоит помнить, что заниматься самолечением даже в случае легкого течения заболевания не стоит. Применение любого лекарственного средства должно быть строго согласовано с лечащим врачом.
Народные средства
Помимо лекарственных средств, бороться с некоторыми симптомами заболевания можно с помощью народных методов. Так, отвар липового цвета поможет снизить температуру, а отвар из плодов смородины и шиповника укрепит иммунитет.
Как и другие инфекционные заболевания, краснуха предусматривает изоляцию больного, постельный режим и обильное питье, которое можно обеспечить с помощью компотов, соков, витаминного чая.
Нужно ли придерживаться специального рациона питания?
Краснуха у детей, симптомы которой ухудшают общее самочувствие больного, не предусматривает особых изменений рациона. При составлении меню следует учитывать состояние ребенка, его возраст, тяжести заболевания. Пища должна легко усваиваться и быть питательной.
Из рекомендаций клиницистов можно выделить:
- Повышенное употребление молочных продуктов.

- Увеличение в меню овощей и фруктов.
- Травяные чаи.
- Исключение из диеты тяжелых, жирных блюд и специй в случае тяжелого течения болезни.
- Уменьшение количества углеводов.
Вакцинация и побочные эффекты, которые могут появиться в результате вакцинации
Для профилактики краснухи используются активный метод иммунизация – вакцинация. Для этого используется живая вакцина (аттениурованная), которая изготовляется путем культивирования штамма вируса на человеческих клетках.
Вакцинация проводится лицам старше 12 месяцев однократно подкожно или внутримышечно.
Ревакцинацию предлагают девочкам и девушкам репродуктивного возраста в случае отсутствия серологической оценки иммунитета. Беременным вакцинация противопоказана, а также лицам с иммунодефицитными состояния, злокачественными новообразованиями.
Побочные реакции возникают редко в виде повышения температуры тел (как правило на 5 день после вакцинации), аллергических реакций, незначительной лимфаденопатии.
Частые вопросы и ответы
1. Болеют ли краснухой второй раз?
Как правило нет. Иммунитет, который формируется после перенесенного заболевания, обеспечивает организм антителами против возбудителя практически на всю жизнь, т.е. такой иммунитет считается стойким.
2. Как не заразиться краснухой?
Существуют специфические и неспецифические методы профилактики краснухи. О первых было сказано выше, в разделе вакцинации. К неспецифическим средствам защиты можно отнести избегание мест, где могут быть потенциально больные люди, укрепление своего иммунитета и своевременное обращение к специалистам, при первых признаках инфекционного процесса.
3. Зудит ли краснушная сыпь?
Нет. Сыпь при краснухе не чешется и даже не болит. Это является одной из основных характеристик, позволяющий провести дифференциальную диагностику между краснухой и другими экзантематозными инфекциями.
4. Сколько стоит держать ребенка в изоляции?
Сроки изоляции больного зависит от сроков его заразности, т. е. того периода, в течение которого происходит выделение вируса в окружающую среду. При краснухе риск заразить других начинается за 7-10 дней до клинических проявлений и сохраняется спустя 2-3 недели после исчезновения последнего элемента сыпи.
5. Противопоказаны ли водные процедуры при краснухе?
Никаких серьезных противопоказаний для принятия душа краснуха не имеет. Но в случае лихорадки, общего недомогания стоит все-таки от них воздержаться и дождаться более благоприятных условий. Но в любом случае, стоит проконсультироваться по данному поводу с лечащим врачом.
6. Как проверить, переносил ли ты краснуху в детском возрасте?
Для того чтобы оценить напряженность иммунитета (т.е. есть ли он против вируса краснухи), следует обратиться в иммунологическую лабораторию. Там будет проведено исследований крови на наличие специфические антител – Ig G.
7. К каком врачу обратиться при подозрении на краснуху?
При наличии симптомов краснухи у детей родителям следует обратиться с педиатру или детскому инфекционисту. Данные специалисты уточнят диагноз и назначат необходимое лечение.
Автор статьи: Валентина (anit)
Оформление статьи: Лозинский Олег
Видео о краснухе у детей
Симптомы краснухи и лечение в домашних условиях:
Источник
