Изменение слизистой оболочки полости рта при кори
Èçìåíåíèÿ íà ñëèçèñòîé îáîëî÷êå ïðè ðàçëè÷íûõ èíôåêöèîííûõ çàáîëåâàíèÿõ, ñîïðîâîæäàþùèõñÿ èíòîêñèêàöèåé è ïîâûøåíèåì òåìïåðàòóðû òåëà. Èíêóáàöèîííûé ïåðèîä è êëèíèêà ñêàðëàòèíû. Âîçáóäèòåëü êîðè. Äèôôåðåíöèàëüíàÿ äèàãíîñòèêà â ïðîäðîìàëüíîì ïåðèîäå.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Êàôåäðà õèðóðãè÷åñêîé ñòîìàòîëîãèè
ÑÐÑ
Íà òåìó: Èçìåíåíèÿ ñëèçèñòîé îáîëî÷êè ïîëîñòè ðòà ïðè èíôåêöèîííûõ çàáîëåâàíèÿõ Ñêàðëàòèíà, Êîðü, Äèôòåðèÿ, áîëåçíü Ôèëàòîâà-Ïôåéôôåðà
Àëìàòû 2016ã.
Íà ñëèçèñòîé îáîëî÷êå âûÿâëÿþòñÿ òå èëè èíûå èçìåíåíèÿ ïðè ðàçëè÷íûõ îñòðûõ èíôåêöèîííûõ çàáîëåâàíèÿõ, ñîïðîâîæäàþùèõñÿ èíòîêñèêàöèåé è ïîâûøåíèåì òåìïåðàòóðû òåëà. Áîëüíûå äåòè îòêàçûâàþòñÿ îò åäû, íàðóøàåòñÿ ñàìîî÷èùåíèå ïîëîñòè ðòà, ñëèçèñòàÿ îáîëî÷êà ñòàíîâèòñÿ ñóõîé, ïîÿâëÿþòñÿ íàëåòû, îñîáåííî íà ÿçûêå, çà ñ÷åò ñêîïëåíèÿ ñëóùåííîãî ýïèòåëèÿ, ëåéêîöèòîâ, ñëèçè, îñòàòêîâ ïèùè è áîëüøîãî êîëè÷åñòâà áàêòåðèé. Ïîíèæåíèå ñîïðîòèâëÿåìîñòè îðãàíèçìà ñïîñîáñòâóåò ïîâûøåíèþ âèðóëåíòíîñòè ìèêðîôëîðû ïîëîñòè ðòà, ðÿä ñàïðîôèòîâ ïðèîáðåòàåò ñâîéñòâà ïàòîãåííûõ ìèêðîáîâ. Ïîýòîìó ñîñòîÿíèå ñëèçèñòîé îáîëî÷êè ðòà ìîæåò áûòü ñõîäíûì ïðè ðàçíûõ çàáîëåâàíèÿõ: ãðèïïå, àíãèíå, äèçåíòåðèè, ìàëÿðèè, òèôå è äð., à òàêæå è ïðè øèðîêî ðàñïðîñòðàíåííûõ â äåòñêîì âîçðàñòå òàê íàçûâàåìûõ îñòðûõ ðåñïèðàòîðíûõ èíôåêöèÿõ. ×àùå íàáëþäàåòñÿ êàòàðàëüíîå âîñïàëåíèå ñëèçèñòîé îáîëî÷êè ðòà, ïðè êîòîðîì èìåþòñÿ ðàçëèòàÿ ãèïåðåìèÿ è îòå÷íîñòü ñëèçèñòîé îáîëî÷êè, äåñíåâîé êðàé âàëèêîîáðàçíî ïðèïîäíÿò, çàêðûâàåò ÷àñòü êîðîíîê çóáîâ. Íà ñëèçèñòîé îáîëî÷êå ùåê è ïî êðàÿì èìåþòñÿ îòïå÷àòêè çóáîâ. Èíîãäà â îáëàñòè ïåðåõîäíûõ ñêëàäîê âèäåí áåëîâàòî-ñåðûé ëåãêî ñíèìàþùèéñÿ íàëåò, ýïèòåëèé ïîä íèì íå ïîâðåæäåí. Êàòàðàëüíîå âîñïàëåíèå ïðè óñïåøíîì ëå÷åíèè îñíîâíîãî çàáîëåâàíèÿ è ïðàâèëüíîì óõîäå çà ïîëîñòüþ ðòà áûñòðî çàêàí÷èâàåòñÿ ïîëíûì âûçäîðîâëåíèåì. Çíà÷èòåëüíî ðåæå ïðè îñòðûõ èíôåêöèÿõ íàáëþäàþòñÿ ýðîçèè ñëèçèñòîé îáîëî÷êè ðòà è ÿçâåííî-íåêðîòè÷åñêèå ïîðàæåíèÿ. Ïðè íåêîòîðûõ îñòðûõ èíôåêöèîííûõ çàáîëåâàíèÿõ âîçíèêàþò èçìåíåíèÿ ñëèçèñòîé îáîëî÷êè ðòà, õàðàêòåðíûå â îñíîâíîì äëÿ äàííîãî çàáîëåâàíèÿ, êîòîðûå ìîãóò ñëóæèòü âàæíûì äèàãíîñòè÷åñêèì ïðèçíàêîì, òàê êàê ïîÿâëÿþòñÿ ðàíüøå, ÷åì âûñûïàíèÿ íà êîæå.
Ñêàðëàòèíà — îñòðîå èíôåêöèîííîå çàáîëåâàíèå, õàðàêòåðèçóþùèåñÿ ñèìïòîìàìè îáùåé èíòîêñèêàöèè, àíãèíîé è âûñûïàíèÿìè íà êîæå. Âîçáóäèòåëåì ñêàðëàòèíû ÿâëÿåòñÿ â- ãåìîëèòè÷åñêèé ñòðåïòîêîêê ãðóïïû À ñ áîëüøèì ÷èñëîì 17 ñåðîëîãè÷åñêèõ òèïîâ. Áîëåþò ïðåèìóùåñòâåííî äåòè äîøêîëüíîãî è ìëàäøåãî øêîëüíîãî âîçðàñòà. Îñíîâíûì èñòî÷íèêîì èíôåêöèè ÿâëÿåòñÿ áîëüíîé ñêàðëàòèíîé, êîòîðûé çàðàçåí ñ ìîìåíòà çàáîëåâàíèÿ. Èíôåêöèÿ ïåðåäàåòñÿ âîçäóøíî-êàïåëüíûì ïóòåì, âîçìîæíà ïåðåäà÷à èíôåêöèè ÷åðåç ïðåäìåòû îáèõîäà, èãðóøêè, îäåæäó áîëüíîãî.
Ïîñëå ïåðåíåñåííîãî çàáîëåâàíèÿ âûðàáàòûâàåòñÿ ñòîéêèé àíòèòîêñè÷åñêèé èììóíèòåò.
Êëèíèêà èíêóáàöèîííûé ïåðèîä ÷àùå äëèòüñÿ 2-7 äíåé. Çàáîëåâàíèå íà÷èíàåòñÿ îñòðî. Âíåçàïíî ïîâûøàåòñÿ òåìïåðàòóðà òåëà, ïîÿâëÿþòñÿ ðâîòà è áîëü â ãîðëå. ×åðåç íåñêîëüêî ÷àñîâ ïîÿâëÿåòñÿ ñûïü, ðàñïðîñòðàíÿþùàÿñÿ íà ëèöî, òåëî, òóëîâèùå, êîíå÷íîñòè. Äëÿ ñêàðëàòèíû õàðàêòåðíà òî÷å÷íàÿ ñûïü íà ãèïåðåìèðîâàííîì ôîíå êîæè. Íà ëèöå ñûïü îñîáåííî ãóñòî ðàñïîëàãàåòñÿ íà ùåêàõ, êîòîðûå ñòàíîâÿòñÿ ÿðêî-êðàñíûìè, îñîáåííî îòòåíÿÿ áëåäíûé, íå ïîêðûòûé ñûïüþ, íîñîãóáíîé òðåóãîëüíèê. Ñûïü îáû÷íî äåðæèòñÿ 3-7 äíåé, èñ÷åçàÿ, îíà íå îñòàâëÿåò ïèãìåíòàöèè.
 ïîëîñòè ðòà: ïîñòîÿííûì ñèìïòîìîì ñêàðëàòèíû ÿâëÿåòñÿ àíãèíà, äëÿ íåå òèïè÷íà ÿðêàÿ ãèïåðåìèÿ ðîòîãëîòêè (ìèíäàëèí, ÿçû÷êà, äóæåê) — «ïûëàþùèé çåâ» ñ ìåëêîòî÷å÷íîé ñûïüþ â öåíòðå ìÿãêîãî íåáà, ïðè÷åì ãèïåðåìèÿ ÷åòêî îãðàíè÷åíà è íå ðàñïðîñòðàíÿåòñÿ íà ñëèçèñòóþ îáîëî÷êó òâåðäîãî íåáà. Äëÿ ñêàðëàòèíû õàðàêòåðíà ñóõîñòü ñëèçèñòîé îáîëî÷êè ïîëîñòè ðòà, åå ãèïåðåìèÿ. Ñîîòâåòñòâåííî ñòåïåíè ïîðàæåíèÿ çåâà âîâëåêàþòñÿ â ïðîöåññ è ðåãèîíàðíûå ëèìôàòè÷åñêèå óçëû.  îáëàñòè ìÿãêîãî íåáà ïîÿâëÿþòñÿ ÿðêî-êðàñíûå ïåòåõèè äèàìåòðîì 1-2ìì. Õàðàêòåðíû èçìåíåíèÿ ñëèçèñòîé îáîëî÷êè ÿçûêà.  íà÷àëå áîëåçíè ÿçûê îáëîæåí ñåðî-æåëòûì íàëåòîì. Íà 3-é äåíü íà÷èíàåò î÷èùàòüñÿ ñ êðàåâ è êîí÷èêà, ÷òî ñîïðîâîæäàåòñÿ ñèëüíîé äåñêâàìàöèåé ýïèòåëèÿ. ßçûê ñòàíîâèòñÿ ÿðêî-êðàñíûì, ñóõèì è áëåñòÿùèì. Íàðÿäó ñ èñ÷åçíîâåíèåì íèòåâèäíûõ ñîñî÷êîâ îòìå÷àåòñÿ ãèïåðïëàçèÿ ãðèáîâèäíûõ ñîñî÷êîâ, êîòîðûå íàïîìèíàþò çåðíà ìàëèíû. «Ìàëèíîâûé ÿçûê» öåííûé äèàãíîñòè÷åñêèé ïðèçíàê ñêàðëàòèíû. Äåñêâàìàòèâíûé ãëîññèò äåðæèòñÿ íà ïðîòÿæåíèè 2 íåäåëü. Íåñïåöèôè÷åñêèì ñèìïòîìîì ÿâëÿåòñÿ êàòàðàëüíûé ãèíãèâèò. Îí óñèëèâàåòñÿ â ïåðèîä âûðàæåííîé äåñêâàìàöèè ýïèòåëèÿ ÿçûêà è «øåëóøåíèÿ» ýïèäåðìèñà êîæè.
Îòìå÷àþòñÿ õàðàêòåðíûå èçìåíåíèÿ ãóá: îíè óïëîòíÿþòñÿ, ïðèíèìàþò ÿðêóþ ïóíöîâóþ, ìàëèíîâóþ èëè âèøíåâóþ îêðàñêó.
Êîðü —Îñòðîå èíôåêöèîííîå çàáîëåâàíèå, õàðàêòåðèçóþùååñÿ ïîâûøåíèåì òåìïåðàòóðû òåëà, íàëè÷èåì èíòîêñèêàöèè, êàòàðà âåðõíèõ äûõàòåëüíûõ ïóòåé, ñëèçèñòûõ îáîëî÷åê ãëàç, à òàêæå âûñûïàíèé ïÿòíèñòî-ïàïóëåçíîé ñûïè.
Âîçáóäèòåëü êîðè — ÐÍÊ-ñîäåðæàùèé âèðóñ, îòíîñÿùèéñÿ ê ñåìåéñòâó ïàðàìèêñîâèðóñîâ. Èñòî÷íèêîì èíôåêöèè ÿâëÿåòñÿ òîëüêî áîëüíîé ÷åëîâåê. Áîëåþò ïðåèìóùåñòâåííî äåòè äîøêîëüíîãî âîçðàñòà. Ïîñëå ïåðåíåñåííîãî çàáîëåâàíèÿ ôîðìèðóåòñÿ ñòîéêèé èììóíèòåò. Íàèáîëåå çàðàçåí áîëüíîé â êàòàðàëüíûé ïåðèîä è â ïåðâûé äåíü ïîÿâëåíèÿ ñûïè. Ïåðåäà÷à èíôåêöèè ïðîèñõîäèò âîçäóøíî-êàïåëüíûì ïóòåì ïðè êàøëå è ÷èõàíèè, ðàñïðîñòðàíÿåòñÿ íà çíà÷èòåëüíûå ðàññòîÿíèÿ.
Ïàòîãåíåç. Âõîäíûìè âîðîòàìè äëÿ âèðóñà êîðè ÿâëÿþòñÿ ñëèçèñòûå îáîëî÷êè âåðõíèõ äûõàòåëüíûõ ïóòåé è êîíúþêòèâû. Ïåðâè÷íàÿ ðåïðîäóêöèÿ ïðîèñõîäèò â ïîäñëèçèñòîì ñëîå è ðåãèîíàðíûõ ëèìôàòè÷åñêèõ óçëàõ, à ïî äîñòèæåíèè âèðóñîì ïîðîãîâîãî óðîâíÿ ðàçâèâàåòñÿ âèðóñåìèÿ ñ ìàêñèìàëüíîé êîíöåíòðàöèåé ê ïåðâîìó äíþ âûñûïàíèé. Âèðóñ êîðè îáëàäàåò òðîïèçìîì ê öåíòðàëüíîé íåðâíîé ñèñòåìå, äûõàòåëüíîé ñèñòåìå è ïèùåâàðèòåëüíîìó òðàêòó. Íàáëþäàåòñÿ âûðàæåííîå ñíèæåíèå îáùåãî è ìåñòíîãî èììóíèòåòà.
Êëèíèêà. Èíêóáàöèîííûé ïåðèîä ñîñòàâëÿåò 8-12 äíåé.  òå÷åíèè áîëåçíè ðàçëè÷àþò ïåðèîäû: êàòàðàëüíûé, âûñûïàíèé è ïèãìåíòàöèè. Çàáîëåâàíèå íà÷èíàåòñÿ ñ ïîäúåìà òåìïåðàòóðû òåëà äî 38,50 — 390 Ñ, ñóõîãî, ëàþùåãî êàøëÿ, ðèíèòà, êîíúþíêòèâèòà. Îòìå÷àåòñÿ ñâåòîáîÿçíü, ãèïåðåìèÿ è îòå÷íîñòü âåê, ñêëåðèò. Îáùåå ñîñòîÿíèå çíà÷èòåëüíî íàðóøàåòñÿ. Ñëèçèñòàÿ îáîëî÷êà ïîëîñòè ðòà ãèïåðåìèðîâàíà, òóñêëàÿ, ðûõëàÿ, øåðîõîâàòàÿ. Çà 1-3 äíÿ äî êîæíûõ âûñûïàíèé ïîÿâëÿåòñÿ ïàòîãîìîíè÷íûé ïðèçíàê: êîðåâàÿ ýíàíòåìà — ìåëêèå ðîçîâàòî-êðàñíûå ïÿòíà íà ìÿãêîì è òâåðäîì íåáå. Çàòåì íà ñëèçèñòîé îáîëî÷êå ùåê ó æåâàòåëüíûõ çóáîâ ïîÿâëÿþòñÿ âîçâûøàþùèåñÿ íàä ïîâåðõíîñòüþ ýïèòåëèÿ ñåðîâàòî- áåëîâàòûå òî÷êè («áðûçãè èçâåñòè») íå áîëåå áóëàâî÷íîé ãîëîâêè, òàê íàçûâàåìûå ïÿòíà Áåëüñêîãî-Ôèëàòîâà-Êîïëèêà. Ýòè ýëåìåíòû íå ñíèìàþòñÿ è íå ñëèâàþòñÿ, äåðæàòñÿ 2-3 äíÿ è ñ ïîÿâëåíèåì ñûïè íà êîæå èñ÷åçàþò. Íà 4-5 äåíü áîëåçíè ïîÿâëÿåòñÿ ðîçîâàòàÿ ïÿòíèñòî- ïàïóëåçíàÿ ñûïü íà ëèöå, çà óøàìè è íà øåå, íà 6 äåíü îíà ïîëíîñòüþ ïîêðûâàåò âåðõíþþ ÷àñòü òåëà è çàòåì ðàñïðîñòðàíÿåòñÿ íà ðóêè è íîãè. Êîðåâàÿ ýêçàíòåìà èìååò òåíäåíöèþ ê ñëèÿíèþ, ðàâíîìåðíî ïîêðûâàåò ñãèáàòåëüíûå è ðàçãèáàòåëüíûå ïîâåðõíîñòè êîíå÷íîñòåé, 8 ðàñïîëàãàåòñÿ íà íåèçìåíåííîì ôîíå êîæè, èíîãäà ïðèíèìàåò ãåìîððàãè÷åñêèé õàðàêòåð. Ïèãìåíòàöèÿ ñûïè íà÷èíàåòñÿ ñ 7-8 äíÿ çàáîëåâàíèÿ, ïèãìåíòèðîâàííûå ïÿòíà äåðæàòñÿ 1 — 1,5 íåäåëè; â ýòîò ïåðèîä ìîæåò íàáëþäàòüñÿ ìåëêîå îòðóáåâèäíîå øåëóøåíèå êîæè.
Ïðè êîðè ðåçêî ñíèæàåòñÿ ñîïðîòèâëÿåìîñòü ê äðóãèì èíôåêöèÿì. Âîçìîæíî ðàçâèòèå îñëîæíåíèé â ëþáîì ïåðèîäå çàáîëåâàíèÿ, êîòîðûå ñâÿçàíû ñ ïðèñîåäèíåíèåì âòîðè÷íîé èíôåêöèè. Íàèáîëåå ÷àñòî âñòðå÷àþòñÿ îòèòû, ñòîìàòèòû (ÎÃÑ, ÕÐÃÑ, îïîÿñûâàþùèé ãåðïåñ ó äåòåé ñòàðøå 7 — 10 ëåò), ëàðèíãèòû, òðàõåîáðîíõèòû, ïíåâìîíèè, ðåæå — êîëèòû è ýíòåðîêîëèòû. èíôåêöèîííûé ñêàðëàòèíà êîðü
Äèôôåðåíöèàëüíàÿ äèàãíîñòèêà â ïðîäðîìàëüíîì ïåðèîäå ïðîâîäèòñÿ ñ ÎÐÂÈ, ãðèïïîì, èíôåêöèîííûì ìîíîíóêëåîçîì, â ïåðèîä âûñûïàíèé — ñ êðàñíóõîé, îñòðûì ãåðïåòè÷åñêèì ñòîìàòèòîì, ñêàðëàòèíîé, êàíäèäîçîì, àëëåðãè÷åñêîé ñûïüþ, ñèíäðîìàìè Ëàéåëëà è Ñòèâåíñà-Äæîíñîíà.
Ëå÷åíèå. Îñíîâíîå âíèìàíèå â êîìïëåêñå ëå÷åáíûõ ìåðîïðèÿòèé äîëæíî áûòü íàïðàâëåíî íà ñîáëþäåíèå ñàíýïèäðåæèìà. Áîëüíîãî ðåáåíêà íåîáõîäèìî ñâîåâðåìåííî èçîëèðîâàòü ñ öåëüþ îãðàíè÷åíèÿ ðàñïðîñòðàíåíèÿ èíôåêöèè. Íåîáõîäèì ïîñòåëüíûé ðåæèì â çàòåìíåííîé êîìíàòå â òå÷åíèå 8-10 äíåé îò íà÷àëà áîëåçíè. Íàçíà÷àåòñÿ ìîëî÷íî- ðàñòèòåëüíàÿ ùàäÿùàÿ äèåòà, îáèëüíîå ïèòüå. Îáùåå ñèìïòîìàòè÷åñêîå ëå÷åíèå ïðîâîäèò èíôåêöèîíèñò.
Ðîëü âðà÷à-ñòîìàòîëîãà çàêëþ÷àåòñÿ â äèàãíîñòèêå çàáîëåâàíèÿ â ïðîäðîìàëüíûé ïåðèîä ïî ïàòîãíîìîíè÷íûì ïðèçíàêàì. Ïðè ìåñòíîì ëå÷åíèè ñëåäóåò îñîáîå âíèìàíèå îáðàòèòü íà òùàòåëüíóþ ãèãèåíó ïîëîñòè ðòà, ïðîâåäåíèå ïîëîñêàíèé ïîëîñòè ðòà àíòèñåïòèêàìè. Ïðè âîçíèêíîâåíèè îñòðûõ ñòîìàòèòîâ (âèðóñíûõ, êàíäèäîçíûõ) ïðîâîäèòñÿ ýòèîëîãè÷åñêàÿ è ïàòîãåíåòè÷åñêàÿ òåðàïèÿ (ïðèìåíåíèå îáåçáîëèâàþùèõ ñðåäñòâ, àïïëèêàöèÿ íà ñëèçèñòóþ îáîëî÷êó ïîëîñòè ðòà ïðîòèâîâèðóñíûõ èëè àíòèìèêîòè÷åñêèõ ìàçåé, à çàòåì ñðåäñòâ, ñïîñîáñòâóþùèõ ýïèòåëèçàöèè).
Äèôòåðèÿ — ÿâëÿåòñÿ îñòðûì èíôåêöèîííûì çàáîëåâàíèåì, êîòîðîå âûçûâàåòñÿ 18 ñïåöèôè÷åñêèì âîçáóäèòåëåì — ïàëî÷êîé Ëåôôëåðà. Çàáîëåâàíèå ñîïðîâîæäàåòñÿ âûñîêîé ëèõîðàäêîé è òîêñåìèåé âñëåäñòâèå âñàñûâàíèÿ òîêñèíà, îáðàçóåìîãî âîçáóäèòåëåì.
Îñíîâíîé ïóòü ïåðåäà÷è èíôåêöèè âîçäóøíî-êàïåëüíûé. ×àùå áîëåþò äåòè îò 1ãîäà äî 5 ëåò.
Ïàòîãåíåç Äèôòåðèÿ — êëàññè÷åñêàÿ òîêñèêî-èíôåêöèÿ. Âûäåëÿþò ëîêàëèçîâàííóþ è ðàñïðîñòðàíåííóþ (òîêñè÷åñêóþ) ôîðìû äèôòåðèè. Ïåðâè÷íî ïîðàæàþòñÿ íåáíûå ìèíäàëèíû, ñëèçèñòàÿ îáîëî÷êà çåâà è âåðõíèõ äûõàòåëüíûõ ïóòåé. Ïðè ëîêàëèçîâàííîé ôîðìå (íàèáîëåå ÷àñòîé) ñèìïòîìû èíòîêñèêàöèè âûðàæåíû íåçíà÷èòåëüíî, òåìïåðàòóðà òåëà ïîâûøàåòñÿ äî 37,5-38ºÑ. Ôèáðèíîçíûå ïëåíêè íà ìèíäàëèíàõ ìîãóò áûòü â âèäå òî÷åê, îñòðîâêîâ èëè ñïëîøíûõ ïëåíîê. Îòìå÷àåòñÿ óìåðåííàÿ ïðèïóõëîñòü è íåçíà÷èòåëüíàÿ áîëåçíåííîñòü ðåãèîíàðíûõ ëèìôîóçëîâ. Ïðè òîêñè÷åñêîé ôîðìå äèôòåðèè (òåìïåðàòóðà äî 39-40ºÑ, âûðàæåííàÿ èíòîêñèêàöèÿ) ïðîöåññ ìîæåò ðàñïðîñòðàíÿòüñÿ è íà ñëèçèñòóþ îáîëî÷êó ïîëîñòè ðòà. Ñëèçèñòàÿ îáîëî÷êà çåâà ðåçêî íàáóõàåò, ïðèîáðåòàåò ÿðêî-êðàñíûé öâåò. Íà ýòîì ôîíå âñëåäñòâèå íåêðîçà ýïèòåëèÿ îáðàçóþòñÿ ïëåíêè áåëîâàòî-ñåðîãî öâåòà, êîòîðûå ñî âðåìåíåì òåìíåþò. Ïîñëå îòòîðæåíèÿ ïëåíîê îñòàþòñÿ êðîâîòî÷àùèå ðåçêî- áîëåçíåííûå ÿçâû. Ïðè ëîêàëèçàöèè çàáîëåâàíèÿ íà äåñíàõ ïðîöåññ íà÷èíàåòñÿ ñ ìåæçóáíûõ ñîñî÷êîâ, à çàòåì ïåðåõîäèò íà âñþ äåñíó. Íåêðîç, êàê ïðàâèëî, íå ðàñïðîñòðàíÿåòñÿ íà çíà÷èòåëüíóþ ãëóáèíó òêàíåé, íî øèðîêî ðàñïðîñòðàíÿåòñÿ ïî ïîâåðõíîñòè ñëèçèñòîé îáîëî÷êè. Ó äåòåé íàáëþäàåòñÿ îáèëüíîå ñëþíîîòäåëåíèå, íåïðèÿòíî-ïðèòîðíûé ñëàäêîâàòûé çàïàõ èçî ðòà, âûðàæåííûé ëèìôàäåíèò ïîä÷åëþñòíûõ è øåéíûõ ëèìôîóçëîâ. Îòåê êëåò÷àòêè — âàæíåéøèé ïðèçíàê òîêñè÷åñêîé ôîðìû. Õàðàêòåðåí âíåøíèé âèä áîëüíîãî: ðåçêàÿ áëåäíîñòü, îäóòëîâàòîå ëèöî, ïîëóîòêðûòûé ðîò, ãóáû ñóõèå ñ òðåùèíàìè, ãîëîñ íåâíÿòíûé, äûõàíèå õðèïÿùåå. Äèàãíîç ñòàâèòñÿ íà îñíîâàíèè êëèíè÷åñêèõ è ëàáîðàòîðíûõ äàííûõ.
Èíôåêöèîííûé ìîíîíóêëåîç (áîëåçíü Ôèëàòîâà-Ïôåéôôåðà) — Îñòðîå èíôåêöèîííîå çàáîëåâàíèå, õàðàêòåðèçóþùååñÿ ãåíåðàëèçîâàííûì èíôåêöèîííûì ïðîöåññîì ñ ïîðàæåíèåì îðãàíîâ ðåòèêóëîýíäîòåëèàëüíîé ñèñòåìû, êëèíè÷åñêè ïðîòåêàþùåå ñ àíãèíîé, ïîëèëèìôàäåíèòîì, ãåïàòîëèåíàëüíûì ñèíäðîìîì è íàëè÷èåì àòèïè÷íûõ ìîíîíóêëåàðîâ â êðîâè íà ôîíå îáùåé èíòîêñèêàöèè îðãàíèçìà.
Âîçáóäèòåëü çàáîëåâàíèÿ — ÄÍÊ-ñîäåðæàùèé âèðóñ Ýïøòåéí-Áàððà ( ñèíîíèì: âèðóñ ãåðïåñà ÷åëîâåêà 4-ãî òèïà, ÍÍV-4, Epstein-Barr virus, EBV), îòíîñèòñÿ ê ñåìåéñòâó ãåðïåòèôîðìíûõ âèðóñîâ. Îòëè÷àåòñÿ òåì, ÷òî âûçûâàåò íå öèòîëèç, à ðàçìíîæåíèå 10 ïîðàæåííûõ êëåòîê — Â-ëèìôîöèòîâ. Âèðóñ ñïîñîáåí ê äëèòåëüíîé ïåðñèñòåíöèè â íèõ, óñòîé÷èâ âî âíåøíåé ñðåäå.
Èñòî÷íèêîì èíôåêöèè ÿâëÿåòñÿ êàê áîëüíîé ÷åëîâåê, òàê è âèðóñîíîñèòåëü. Ìåõàíèçì ïåðåäà÷è — âîçäóøíî-êàïåëüíûé è êîíòàêòíûé. Èíôåêöèîííûì ìîíîíóêëåîçîì áîëåþò ëþäè ëþáîãî âîçðàñòà, íî ïðåèìóùåñòâåííî äåòè, ïîäðîñòêè è ìîëîäûå ëþäè äî 30 ëåò. Çàáîëåâàíèå ðåãèñòðèðóåòñÿ êðóãëûé ãîä, îäíàêî íàèáîëüøåå ÷èñëî ñëó÷àåâ áîëåçíè ïðèõîäèòñÿ íà âåñåííèå è îñåííèå ìåñÿöû. Ïîñëå ïåðåíåñåííîé èíôåêöèè âûðàáàòûâàåòñÿ ñòîéêèé èììóíèòåò.
Ïàòîãåíåç. Âõîäíûìè âîðîòàìè ÿâëÿåòñÿ ñëèçèñòàÿ îáîëî÷êà ðîòîãëîòêè è âåðõíèõ äûõàòåëüíûõ ïóòåé. Âèðóñ âûçûâàåò ïîðàæåíèå íåáíûõ è íîñîãëîòî÷íûõ ìèíäàëèí, â êîòîðûõ ïðîèñõîäèò ìàññèâíàÿ ðåïëèêàöèÿ âîçáóäèòåëÿ. Çàòåì ëèìôîãåííûì è ãåìàòîãåííûì ïóòåì âèðóñ ïðîíèêàåò â ëèìôàòè÷åñêèå óçëû, ïå÷åíü è ñåëåçåíêó, âûçûâàÿ ãèïåðïëàñòè÷åñêèå ïðîöåññû â ýòèõ îðãàíàõ. Âèðóñíûå ÷àñòèöû ñîäåðæàòñÿ è ïðîäóöèðóþòñÿ â Â-ëèìôîöèòàõ. Èíôåêöèîííî-àëëåðãè÷åñêèé êîìïîíåíò ñïîñîáñòâóåò ðàçâèòèþ ðåçêî âûðàæåííîãî îòåêà íîñîãëîòêè, ïîÿâëåíèþ ðàçëè÷íûõ âûñûïàíèé, âîëíîîáðàçíîìó òå÷åíèþ ïàòîëîãè÷åñêîãî ïðîöåññà. Ïîÿâëåíèþ àíãèíû ñîäåéñòâóåò áàêòåðèàëüíàÿ ôëîðà, àêòèâèçèðóþùàÿñÿ â ðåçóëüòàòå ïîâðåæäàþùåãî äåéñòâèÿ âèðóñà íà òêàíè.
Êëèíè÷åñêàÿ êàðòèíà. Èíêóáàöèîííûé ïåðèîä ñîñòàâëÿåò 11-24 äíÿ. Çàáîëåâàíèå íà÷èíàåòñÿ îñòðî ñ ïîâûøåíèÿ òåìïåðàòóðû òåëà äî 39-400Ñ, èíòîêñèêàöèè, ïîÿâëåíèÿ íàëåòà íà ìèíäàëèíàõ, çàòðóäíåíèÿ íîñîâîãî äûõàíèÿ, óâåëè÷åíèÿ øåéíûõ ëèìôàòè÷åñêèõ óçëîâ. Ê êîíöó ïåðâîé íåäåëè ïàëüïèðóþòñÿ óâåëè÷åííûå ïå÷åíü è ñåëåçåíêà. Èíîãäà ïîÿâëÿåòñÿ æåëòóøíîñòü ñêëåð è êîæè, à òàêæå âûñûïàíèÿ íà êîæå ðàçëè÷íîãî õàðàêòåðà.  ðÿäå ñëó÷àåâ çàáîëåâàíèå íà÷èíàåòñÿ ïîñòåïåííî.  òå÷åíèå 2-5 äíåé ðåáåíêà áåñïîêîèò ñóáôåáðèëüíàÿ òåìïåðàòóðà, íåáîëüøèå êàòàðàëüíûå ÿâëåíèÿ. Õàðàêòåðåí âíåøíèé âèä áîëüíîãî: ëèöî ïàñòîçíîå, èç-çà çàëîæåííîñòè íîñà â ñâÿçè ñ ãèïåðòðîôèåé íîñîãëîòî÷íîé ìèíäàëèíû äûõàíèå çàòðóäíåíî è ðåáåíîê äûøèò îòêðûòûì ðòîì, îòäåëÿåìîå èç íîñà îòñóòñòâóåò. Øåéíûå è îñîáåííî çàäíåøåéíûå ëèìôàòè÷åñêèå óçëû çàìåòíî óâåëè÷åíû è ìîãóò ñîçäàâàòü âïå÷àòëåíèå îòåêà øåè; îíè ïëîòíûå íàîùóïü, íå ñïàÿíû ìåæäó ñîáîé, ìàëîáîëåçíåííû. Êîæà íàä ëèìôàòè÷åñêèìè óçëàìè íå èçìåíåíà. Ïîëèàäåíèÿ — âàæíûé ñèìïòîì èíôåêöèîííîãî ìîíîíóêëåîçà.
Ïðè îñìîòðå çåâà ìèíäàëèíû ãèïåðòðîôèðîâàíû, îòå÷íû, ñîïðèêàñàþòñÿ ìåæäó ñîáîé. ×àñòî íà íåáíûõ è íîñîãëîòî÷íûõ ìèíäàëèíàõ ïîÿâëÿåòñÿ êðîøêîâàòûé æåëòî-ñåðûé íàëåò, èíîãäà â âèäå ñïëîøíîé ïëåíêè, íå âûõîäÿùåé çà èõ ïðåäåëû, êîòîðûé ëåãêî ñíèìàåòñÿ, ïîñëå ñíÿòèÿ êðîâîòî÷èâîñòè íå îòìå÷àåòñÿ. Íàëåò íà ìèíäàëèíàõ ìîæåò ïîÿâëÿòüñÿ â ïåðâûå äíè áîëåçíè èëè ñïóñòÿ 3-4 äíÿ. Ñëèçèñòàÿ îáîëî÷êà ïîëîñòè ðòà ãèïåðåìèðîâàíà, îòå÷íà, íà ïîâåðõíîñòè ÑÎÏÐ èìåþòñÿ ýðîçèè, àôòû, ãåìîððàãèè. ßçûê îáëîæåí.
 êðîâè íàáëþäàåòñÿ ëåéêî-, ëèìôî- è ìîíîöèòîç, ïîâûøåíèå ÑÎÝ. Ñàìûì õàðàêòåðíûì ïðèçíàêîì èíôåêöèîííîãî ìîíîíóêëåîçà ñî ñòîðîíû êðîâè ÿâëÿåòñÿ íàëè÷èå àòèïè÷íûõ ìîíîíóêëåàðîâ.
Äèôôåðåíöèàëüíóþ äèàãíîñòèêó ñëåäóåò ïðîâîäèòü ñ ÎÐÂÈ, àíãèíîé, äèôòåðèåé çåâà, êîðüþ, êðàñíóõîé, ýïèäåìè÷åñêèì ïàðîòèòîì, ëèìôàäåíèòîì, ëèìôîãðàíóëåìàòîçîì, ÂÈ×-èíôåêöèåé, ëåéêîçîì.
Ëå÷åíèå. Îáùåå ëå÷åíèå ïðîâîäèò èíôåêöèîíèñò. Áîëüíîãî ðåáåíêà íåîáõîäèìî èçîëèðîâàòü ñ öåëüþ îãðàíè÷åíèÿ ðàñïðîñòðàíåíèÿ èíôåêöèè. Ñèìïòîìàòè÷åñêàÿ òåðàïèÿ çàêëþ÷àåòñÿ â íàçíà÷åíèè æàðîïîíèæàþùèõ ñðåäñòâ. Ðîëü âðà÷à-ñòîìàòîëîãà â ëå÷åíèè èíôåêöèîííîãî ìîíîíóêëåîçà çàêëþ÷àåòñÿ â äèàãíîñòèêå çàáîëåâàíèÿ íà ðàííèõ ñòàäèÿõ ïîëèàäåíèè. Ìåñòíàÿ òåðàïèÿ äîëæíà âêëþ÷àòü òùàòåëüíóþ ãèãèåíó ïîëîñòè ðòà, ïðèìåíåíèå îáåçáîëèâàþùèõ, àíòèñåïòè÷åñêèõ, ïðîòèâîâèðóñíûõ ñðåäñòâ è ñðåäñòâ, ñïîñîáñòâóþùèõ ýïèòåëèçàöèè.
Ëèòåðàòóðà
1. Âèíîãðàäîâà Ò.Ô., Ìàêñèìîâà Î.Ï., Ìåëüíè÷åíêî Ý.Ì. Çàáîëåâàíèÿ ïåðèîäîíòà è ñëèçèñòîé îáîëî÷êè ïîëîñòè ðòà ó äåòåé. Ì.: Ìåäèöèíà, 1983.
2. Âèíîãðàäîâà Ò.Ô. Ïåäèàòðó î ñòîìàòîëîãè÷åñêèõ çàáîëåâàíèÿõ ó äåòåé. Ì.: Ìåäèöèíà, 1982.
3. Ãåðìàíåíêî È.Ã., Êóäèí À.Ï. Âèðóñ ïðîñòîãî ãåðïåñà è íîâûå ãåðïåñ-âèðóñû â ïàòîëîãèè ÷åëîâåêà. — Ìí., 2001. — 36 ñ.
4. Ìåëüíè÷åíêî Ý.Ì. è ñîàâò. Ãðèáêîâûå çàáîëåâàíèÿ îðãàíîâ ïîëîñòè ðòà è ÷åëþñòíî- ëèöåâîé îáëàñòè. Ìåòîäè÷åñêèå ðåêîìåíäàöèè. — Ìí., 1988.
5. Ìåëüíè÷åíêî Ý.Ì. è ñîàâò. Äèàãíîñòèêà è ëå÷åíèå ñòîìàòèòîâ ó äåòåé, áîëüíûõ îñòðûì ëèìôîáëàñòíûì ëåéêîçîì. Ìåòîäè÷åñêèå ðåêîìåíäàöèè. — Ìí., 1997.
6. Ìåëüíè÷åíêî Ý.Ì. Ìèõàéëîâñêàÿ Â.Ï. Ïîðàæåíèÿ ñëèçèñòîé îáîëî÷êè ïîëîñòè ðòà ïðè âèðóñíûõ çàáîëåâàíèÿõ ó äåòåé. Ó÷åáíî-ìåòîäè÷åñêàÿ ðàçðàáîòêà äëÿ ñòóäåíòîâ. — Ìèíñê, 1993.
7. Ìåëüíè÷åíêî Ý.Ì. Ìèõàéëîâñêàÿ Â.Ï. Ïðîÿâëåíèÿ â ïîëîñòè ðòà áàêòåðèàëüíûõ çàáîëåâàíèé ó äåòåé. Ó÷åáíî-ìåòîäè÷åñêàÿ ðàçðàáîòêà äëÿ ñòóäåíòîâ. — Ìí., 1996.
8. Ðûáàêîâ À.È., Áàí÷åíêî Ã.Â.. Çàáîëåâàíèÿ ñëèçèñòîé îáîëî÷êè ïîëîñòè ðòà. — Ì.:Ìåäèöèíà, 1978.
9. Òåðåõîâà Ò.Í. è ñîàâò. Ïðîÿâëåíèÿ ñîìàòè÷åñêèõ çàáîëåâàíèé â ïîëîñòè ðòà äåòåé. Ðîëü âðà÷à — ñòîìàòîëîãà. Ó÷åáíî-ìåòîäè÷åñêîå ïîñîáèå. — Ìí., 2005.
Ðàçìåùåíî íà Allbest.ru
…
Источник
На слизистой оболочке выявляются те или иные изменения при различных острых инфекционных заболеваниях, сопровождающихся интоксикацией и повышением температуры тела. Больные дети отказываются от еды, нарушается самоочищение полости рта, слизистая оболочка становится сухой, появляются налеты, особенно на языке, за счет скопления слущенного эпителия, лейкоцитов, слизи, остатков пищи и большого количества бактерий. Понижение сопротивляемости организма способствует повышению вирулентности микрофлоры полости рта, ряд сапрофитов приобретает свойства патогенных микробов. Поэтому состояние слизистой оболочки рта может быть сходным при разных заболеваниях: гриппе, ангине, дизентерии, малярии, тифе и др., а также и при широко распространенных в детском возрасте так называемых острых респираторных инфекциях. Чаще наблюдается катаральное воспаление слизистой оболочки рта, при котором имеются разлитая гиперемия и отечность слизистой оболочки, десневой край валикообразно приподнят, закрывает часть коронок зубов. На слизистой оболочке щек и по краям имеются отпечатки зубов. Иногда в области переходных складок виден беловато-серый легко снимающийся налет, эпителий под ним не поврежден. Катаральное воспаление при успешном лечении основного заболевания и правильном уходе за полостью рта быстро заканчивается полным выздоровлением. Значительно реже при острых инфекциях наблюдаются эрозии слизистой оболочки рта и язвенно-некротические поражения. При некоторых острых инфекционных заболеваниях возникают изменения слизистой оболочки рта, характерные в основном для данного заболевания, которые могут служить важным диагностическим признаком, так как появляются раньше, чем высыпания на коже.
Дифтерия
Возбудитель заболевания – палочка Леффлера, заражение происходит в основном капельным путем, инкубационный период 3 – 10 дней. Чаще болеют дети в возрасте от 1 года до 5 лет, поражается в основном слизистая оболочка зева, гортани, реже носа и полости рта. Первичное поражение полости рта отмечено лишь в 0,4 % случаев, обычно у детей, больных другими тяжелыми заболеваниями: корью, коклюшем, дизентерией, туберкулезом легких, пневмонией. Клиническая картина. Заболевание начинается остро, с повышением температуры тела до 38 °С, нарушения общего состояния. Дети жалуются на боли в горле, при осмотре отмечаются гиперемия и отек слизистой оболочки миндалин, небных дужек, язычка. Налет имеет вначале вид нежной паутинообразной сетки, а к концу 1-х или 2-х суток принимает вид наложений с гладкой или волнистой поверхностью, четкими краями, как бы наплывающими на прилежащую слизистую оболочку. Налет плотно спаян с подлежащей тканью и не снимается тампоном. Цвет налета белый или серовато-белый. Отторжение пленок затруднено и ведет к образованию кровоточащей поверхности. Пленки – результат фибринозного воспаления, являющегося местной реакцией ткани на внедрение палочки Леффлера и ее токсинов. Они состоят из фибрина, слущивающегося эпителия , лейкоцитов, иногда в них обнаруживается возбудитель заболевания. С прогрессированием заболевания налеты распространяются и утолщаются, цвет их становится грязно-серым или желтовато-серым. Присоединение крови к фибринозному выпоту придает поражению вид ржавой маркой массы. Если пленки снять, они быстро образуются вновь. В полости рта они располагаются по краю десны, на языке и других участках. Отмечается приторно-сладковатый или сладковато-гнилостный запах изо рта. Для дифтерии характерны лимфаденит шейных узлов и значительный отек мягких тканей, который может распространиться до ключицы. Клиническая картина болезни изменяется у детей, подвергшихся активной иммунизации: дифтерия зева протекает по типу катаральной или лакунарной ангины, налеты более рыхлые, относительно легко удаляются и не склонны к распространению. Дифтерию следует дифференцировать от фолликулярной, лакунарной и флегманозной ангин, а также от скарлатинозной некротической ангины, ангины Симановского – Венсана, инфекционного мононуклеоза, некротических процессов при заболеваниях крови.
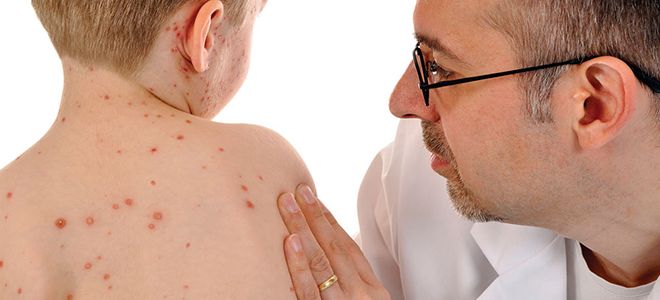
Корь
Возбудитель заболевания – фильтрующийся вирус, заражение происходит воздушно-капельным путем – через окружающий воздух на большом расстоянии. Инкубационный период – 7 – 14 дней, у привитых – до 21 – 28 дней. Корью чаще болеют дети от 6 мес до 4 лет, но нередко корь встречается и в более старшем возрасте. Клинические признаки в полости рта появляются в продромальном периоде, когда отсутствуют другие симптомы заболевания, и стоматолог-педиатр может первым диагностировать начало болезни. Клиническая картина. За 1 – 2 дня до появления кожной сыпи на слизистой оболочке мягкого и частично твердого неба появляются красные, неправильной формы пятна величиной от булавочной головки до чечевицы – коревая энантема, которая в тяжелых случаях принимает геморрагический характер. Эти пятна через 1 – 2 дня сливаются с общим фоном гиперемированной слизистой оболочки. Одновременно с энантемой, а иногда и раньше на слизистой оболочке щек в области моляров появляются пятна Филатова. Они очень типичны и представляют возвышающиеся над поверхностью слизистой оболочки образования беловато-голубоватого цвета, более плотные, чем слизистая оболочка, неправильной формы, диаметром от долей миллиметра до 1 – 2 мм, окруженные узким ярко-красным ободком. Количество их различно – от нескольких штук до десятков и сотен, располагаются они группами, не снимаются тампоном, никогда не сливаются. Пятна Филатова держатся 2 – 3 дня, с появлением сыпи на коже они постепенно исчезают, слизистая оболочка щек остается гиперемированной еще в течение нескольких дней. Если детям, контактирующим с больными, вводят гамма-глобулин или противокоревую сыворотку, картина заболевания может быть нечеткой. При ухудшении общего состояния и нарастании интоксикации возможно развитие язвенного стоматита, остеомиелита челюстных костей. Осложнения чаще возникают у детей с несанированной полостью рта. Следует дифференцировать поражения слизистой оболочки рта при кори от молочницы, острого герпетического стоматита, скарлатины.
Скарлатина
Возбудителем заболевания, по мнению большинства ученых, является гемолитический стрептококк. Заражение происходит капельным и контактным путем, инкубационный период от 3 до 7 дней, но может укорачиваться до суток и удлиняться до 12 дней. Болеют в основном дети от 2 до 6 – 7 лет. Клиническая картина. Начало заболевания острое, температура тела повышается до 39 – 40 °С, возникают тошнота, рвота и головная боль. Через несколько часов появляется боль при глотании. Изменения в полости рта возникают одновременно с повышением температуры тела, слизистая оболочка миндалин и мягкого неба становится ярко-красной, причем очаг гиперемии резко ограничен. На 2-е сутки на гиперемированном участке появляется мелкоотечная энантема, придавая слизистой оболочке неровный вид, затем сыпь распространяется на слизистую оболочку щек и десен, на 3 – 4-ый день появляется на коже. Ангина не протекает как катаральная, лакунарная или некротическая. Язык с первого дня обложен сероватым налетом, в тяжелых случаях налет имеет коричневатую окраску, снимается с трудом. Со 2 – 3-го дня начинается очищение кончика и боковых поверхностей языка в результате глубокой десквамации эпителия. На свободных от налета участках слизистая оболочка языка ярко-красная с малиновым оттенком, грибовидные сосочки отечны, увеличены в размере (малиновый язык). Через несколько дней язык полностью очищается от налета, становится гладким, « лакированным», болезненным при приеме пищи. Нитевидные сосочки постепенно восстанавливаются, и язык принимает обычный вид. Губы припухают, имеют ярко-пунцовую, малиновую или вишневую окраску, иногда на 4 – 5-й день болезни на них появляются трещины и эрозии. Регионарные лимфатические узлы увеличены и болезненны с первых дней заболевания. Необходимо дифференцировать скарлатину от дифтерии, кори, ангины (катаральной, лакунарной, некротической), заболеваний крови.
Ветряная оспа
Вызывается фильтрующимся вирусом, заражение происходит воздушно-капельным путем. Инкубационный период длится от 10 до 14 — 20 дней. Дети в возрасте до 6 мес не болеют. Очень редко болеют дети старше 10 лет. Клиническая картина. Заболевание начинается остро, с повышением температуры тела до 37 — 38°С и высыпаний на коже. На слизистой оболочке рта у некоторых детей появляется мелкоотечная, пятнистая сыпь или пузырьки, которые быстро превращаются в поверхностные болезненные эрозии с желтовато-серым дном. Через несколько дней они заживают без рубца. Может наблюдаться высыпание пузырьков и на губах. На коже сыпь вначале имеет вид мелких розоватых или бледно-красных узелков, которые в течение нескольких часов превращаются в пузырьки круглой формы размером от 1 – 12 до 5 мм. Пузырьки напряженные, блестящие, окружены узкой красной каймой, содержимое их прозрачное. Через 1 – 2 дня они подсыхают, оставляя бурые корочки, отпадающие через 2 – 3 нед. Высыпания продолжаются несколько дней, поэтому наблюдается ложный полиморфизм сыпи.
Инфекционный мононуклеоз (болезнь Филатова).
Возбудителем, вероятно, является вирус; инкубационный период от 5 до 14 дней. Клиническая картина. Заболевание начинается остро, с повышением температуры тела, явлений общей интоксикации. Ранние симптомы – увеличение лимфатических узлов (подчелюстных, шейных, затылочных и др.), изменения в зеве по типу лакунарной, фолликулярной, реже некротической ангины. Печень и селезенка увеличены. У многих детей имеется разлитое катаральное воспаление слизистой оболочки рта с участками кровоизлияний. У некоторых появляются мелкие эрозии, сходные с афтами, и изъязвления слизистой оболочки. Язвенно-некротические процессы в полости рта характеризуются вялым течением. Диагноз устанавливают по характерным изменениям крови: число лейкоцитов достигает 20 ·109 — 25· 109/л, моноциты и лимфоциты составляют 60 – 70 % клеток белой крови, появляются атипичные базофильные мононуклеары, характерные для инфекционного мононуклеоза, число тромбоцитов уменьшается до 40 · 109 /л. Следует дифференцировать инфекционный мононуклеоз и дифтерию зева, ангины различной этиологии. Лечение. При острых инфекционных заболеваниях общее лечение проводит педиатр. Местное лечение пораженной слизистой оболочки рта должно быть направлено на предупреждение вторичной инфекции или на ее устранение. Следует проводить антисептическую обработку полости рта несколько раз в день раствором перманганата калия в разведении 1 : 6000, 2% раствором борной кислоты, перекисью водорода (2 столовые ложки 3 % раствора на полстакана воды). При сухости губ их смазывают стерильным вазелиновым или подсолнечным маслом. При язвенных поражениях для промывания и полоскания рта более эффективны 0,25% раствор хлорамина, 0, 02% раствор фурацилина. Способствуют очищению поверхности язв и эрозий аппликации на слизистую рта на 5 – 1 мин протеолитических ферментов, для этого трипсин, химотрипсин илихимопсин разводят в физиологическом растворе или 0,25 – 0,5% растворах новокаина из расчета 1 мг кристалического или аморфного фермента на 1 мл растворителя. К раствору фермента можно добавить и антибиотики (25 000 ЕД на 1 мл раствора фермента). Желательно предварительно определить чувствительность микрофлоры полости рта к антибиотикам. Межзубные промежутки и десневые карманы лучше промывать из шприца с тупой иглой, так как поверхностная обработка тампонами не обеспечивает удаления некротических налетов. Следует осторожно удалить зубной камень, препятствующий заживлению. Обязательно назначение внутрь десенсибилизирующих средств (5 – 10 % растворы глюконата кальция по 1 чайной, десертной или столовой ложке в зависимости от возраста ребенка 3 раза в день, димедрол или другие антигистаминные препараты в возрастной дозировке), а также поливитаминов в предельно больших для данного возраста дозах. Пища должна быть нераздражающей, вкусной, легкоусвояемой и высококалорийной. В последние десятилетия существенно снизилась частота многих инфекционных заболеваний у детей, однако ряд тяжелых вирусных инфекций еще занимает значительное место среди заболеваний детей разного возраста. При некоторых вирусных инфекциях слизистая оболочка рта у детей поражается особенно часто и лечение проводит в основном стоматолог-педиатр.
Острый герпетический стоматит (ОГС).
Это самое распространенное заболевание слизистой оболочки рта у детей, вызываемое вирусом Herpes simplex. Вирус очень широко распространен в природе, его носителями являются многие здоровые люди. Контагиозность вируса небольшая, однако нередко заболевание протекает в виде небольших эпидемических вспышек в яслях, детских садах. Заражение происходит воздушно-капельным путем, через игрушки, возможно заражение ребенка от взрослого вирусоносителя или страдающего рецидивирующим герпесом. Инкубационный период чаще длится от 2 до 6 дней, однако может продолжаться и до 17 дней. Клиническая картина. ОГС, как правило, болеют дети ясельного и младшего дошкольного возраста, наиболее часто от 1 года до 3 лет. В последние годы участились случаи заболевания детей 6 – 10 мес, вскармливаемых искусственно с первых месяцев жизни. Генерализованная форма герпеса возможна у ребенка, рожденного матерью, не имеющей антител к вирусу простого герпеса. Инфицирование такого ребенка, не получившего от матери пассивного иммунитета, приводит к развитию тяжелого септического заболевания с поражением серозных оболочек мозга и внутренних органов. В полости рта возникают обширные некрозы; большинство детей умирает. По клиническому течению принято различать легкую, средне-тяжелую и тяжелую форму ОГС. При легкой форме заболевания общее состояние ребенка нарушается незначительно, температура тела субфебрильная, реже нормальная, продромальный период не всегда выражен. Первым клиническим признаком является боль при приеме пищи. При осмотре врач обнаруживает гиперемию и отечность слизистой оболочки рта и отдельные, как правило, не сливающиеся эрозии округлой формы диаметром 1 – 5 мм, покрытые фибринозным налетом. Высыпания обычно однократные, новых элементов в последующие дни не возникает, длительность заболевания 4- 5 дней. Чаще диагностируется у детей среднетяжелая и даже тяжелая форма заболевания. Начало болезни острое, как при большинстве других инфекционных заболеваний, температура тела выше 38°С, а в тяжелых случаях может достигать 40°С, выражена интоксикация: ребенок вялый, капризный, плохо спит, жалуется на головную боль, аппетит значительно понижен еще до появления эрозий во рту. У некоторых детей наблюдаются тошнота, рвота, расстройства стула. Затем нередко присоединяются катаральные явления: насморк, кашель, конъюнктивит. Обычно в этот период ребенка обследует педиатр и в большинстве случаев ставит диагноз острого респираторного заболевания. Однако при внимательном обследовании челюстно-лицевой области педиатр может обнаружить увеличенные, болезненные подчелюстные, подбородочные, шейные лимфатические узлы и начальные признаки катарального гингивита; десневой край более яркой окраски, чем остальная слизистая оболочка рта, вершины межзубных десневых сосочков не острые, как в норме, а закругленные. На 2-й, 3-й или (реже) на 4-й деень заболевания на слизистой оболочке рта, а нередко и на красной кайме губ и коже лица появляются высыпания отдельных и сгруппированных пузырьков диаметром 1 – 3 мм. На коже и красной кайме губ стадия пузырька легко определяется, вначале пузырьки имеют прозрачное содержимое, через 1 – 3 дня содержимое их мутнеет, затем ссыхается в корочку. Если покрышка пузырька повреждается, образуется эрозия кожи. На слизистой оболочке рта внутриэпителиальные пузырьки быстро вскрываются и врач видит эрозии округлой формы – афты. Афты резко болезненны, локализуются они на языке, слизистой оболочке губ, щек, реже на небе, дужках, деснах. При массовом высыпании афты сливаются друг с другом, образуют обширные эрозии различных очертаний. Слизистая оболочка рта, свободная от эрозий, отечна, гиперемирована, язык обложен. Десневой край также отечен, гиперемирован, по краям десны нередко образуются эрозии. Саливация увеличивается, но слюна вязкая с неприятным запахом. Период высыпания продолжается 2 – 4 сут, состояние ребенка остается тяжелым, некоторые дети отказываются не только от пищи, но и от питья, что усиливает интоксикацию. Большое значение в патогенезе заболевания имеет вторичное инфицирование эрозий эндогенной смешанной, в первую очередь кокковой, микрофлорой полости рта, которая становится патогенной у ребенка, ослабленного вирусной инфекцией. У некоторых детей при тяжелой форме заболевания развивается глубокое язвенно-некротическое поражение слизистой оболочки рта. Продолжительность заболевания зависит от его тяжести и эффективности лечения и длится 7 – 15 дней, афты заживают без образования рубцов, дольше сохраняются явления гингивита. Заболевание не рецидивирует, если вырабатывается стойкий иммунитет. В последние годы у многих детей наблюдаются рецидивы болезни. ОГС следует отличать от медикаментозного стоматита, многоформной экссудативной эритемы и сходных с ней синдромов, от дифтерии и других стоматитов при острых инфекционных заболеваниях. Поспишилл описал тяжелую форму ОГС у детей, истощенных инфекционными заболеваниями. При этой форме эрозии возникали не только в полости рта и на коже лица, но и на коже пальцев, в том числе около ногтевых пластинок, а также на половых органах. За рубежом это заболевание называют афтоидом Поспишилла.
Источник