Язвенный колит патогенез механизм образования
Неспецифический язвенный колит (НЯК) напоминает болезнь Крона, однако при НЯК поражение ограничено только ободочной кишкой и прямой кишкой. Внекишечные проявления НЯК и болезни Крона также сходны и включают мигрирующий полиартрит, сакроилеит, анкилозирующий спондилит, увеит, узловатую эритему, перихолангит и первичный склерозирующий холангит.
Последнее заболевание наблюдается у 2,5-7,5% пациентов с НЯК. Прогноз при НЯК зависит от активности и длительности заболевания.
а) Морфология. При неспецифическом язвенном колите (НЯК) всегда поражается прямая кишка, а также возможно вовлечение проксимальных отделов толстой кишки с частичным или полным поражением ободочной кишки. Поражение обычно имеет непрерывный характер (хотя иногда возможно очаговое воспаление в области червеобразного отростка или слепой кишки).
Вовлечение в патологический процесс всей толстой кишки называют панколитом, а поражение, не распространяющееся проксимальнее поперечной ободочной кишки, — дистальным поражением. Ограниченное поражение дистальных отделов ободочной кишки может проявляться в форме язвенного проктита или язвенного проктосигмоидита. Тонкая кишка в процесс не вовлекается, хотя в случаях тяжелого панколита может отмечаться слабовыраженная воспалительная инфильтрация слизистой оболочки дистальных отделов подвздошной кишки, называемая ретроградным илеитом.
При макроскопическом исследовании пораженная слизистая оболочка толстой кишки может быть слегка красноватой и зернистой или иметь обширные язвы с широким основанием, часто определяется четкая граница между пораженным и непораженным участками толстой кишки. Язвы ориентированы продольно, но змеевидные язвы, наблюдаемые при болезни Крона, нетипичны. Часто в просвет кишки выступают островки регенерирующей слизистой оболочки, образуя псевдополипы. Их верхушки могут сливаться и формировать своеобразные «мостики».
Хроническое заболевание может привести к атрофии слизистой оболочки, характеризующейся плоской и гладкой поверхностью без складок. При НЯК, в отличие от болезни Крона, кишечная стенка не утолщена, серозная оболочка не изменена, стриктур нет. Однако воспаление может приводить к повреждению мышечного слоя стенки и нарушать нейромышечную связь, что приводит к расширению толстой кишки (токсическому мегаколону), при котором очень высок риск перфорации.
Гистологические признаки поражения слизистой оболочки при НЯК сходны с таковыми при болезни Крона: воспалительная инфильтрация, крипт-абсцессы, нарушение структуры крипт и метаплазия эпителия. Однако при НЯК воспалительный процесс является диффузным и обычно ограничен слизистой оболочкой и поверхностными участками подслизистого слоя.
В тяжелых случаях обширное повреждение слизистой оболочки может сопровождаться образованием язв, которые распространяются глубоко в подслизистый слой, но мышечный слой стенки затрагивается редко. После излечения в качестве остаточных явлений наблюдаются подслизистый фиброз, атрофия и нарушение строения слизистой оболочки. После длительной ремиссии структура кишечной стенки может стать практически нормальной. При НЯК гранулемы не формируются.
б) Клинические признаки. Неспецифический язвенный колит (НЯК) является рецидивирующим заболеванием, характеризующимся приступами кровавой диареи с примесью вязкой слизи, болью в нижних отделах живота и спазмами, которые временно ослабевают после дефекации. Эти симптомы могут сохраняться несколько дней, недель или даже месяцев. Иногда первый приступ протекает настолько тяжело, что возникает необходимость в неотложной хирургической помощи.
К счастью, более чем у 50% пациентов заболевание протекает в легкой форме, однако практически у всех в течение первых 10 лет происходит хотя бы один рецидив, а 30% пациентов в течение первых 3 лет после манифестации заболевания удаляют ободочную кишку из-за персистирующих симптомов. Удаление ободочной кишки при НЯК является эффективным методом лечения, однако внекишечные проявления могут остаться.
Факторы, инициирующие НЯК, неизвестны, но в некоторых наблюдениях заболеванию предшествовал инфекционный энтерит. В других случаях первый приступ начинался после психологического стресса. Стресс может вызывать и рецидив заболевания во время ремиссии. Кроме того, есть данные, что у некоторых пациентов начальные симптомы заболевания появляются через короткое время после прекращения курения (курение может частично облегчать симптомы болезни, но не является методом терапии).
а, б — тяжелый язвенный колит. Контактное кровотечение (стадия II по Барону) (а). Диффузное изъязвление (б). Колоноскопия
в — обширные язвенные изменения, отек, застойные складки со спонтанным и контактным кровотечением (стадия III по Барону). Колоноскопия
г — тяжелый язвенный колит: слизистая оболочка практически полностью утрачена. Колоноскопия.
Патологические изменения при неспецифическом язвенном колите:
(А) Удаленная ободочная кишка при панколите в активной фазе воспаления:
красная зернистая слизистая оболочка слепой кишки {слева) и гладкая атрофичная слизистая оболочка дистальных отделов ободочной кишки {справа).
(Б) Четкая граница между активным неспецифическим язвенным колитом (справа)
и нормальной слизистой оболочкой толстой кишки (слева).
(В) Воспалительные псевдополипы.
(Г) Верхушки псевдополипов сливаются и образуют «мостики».
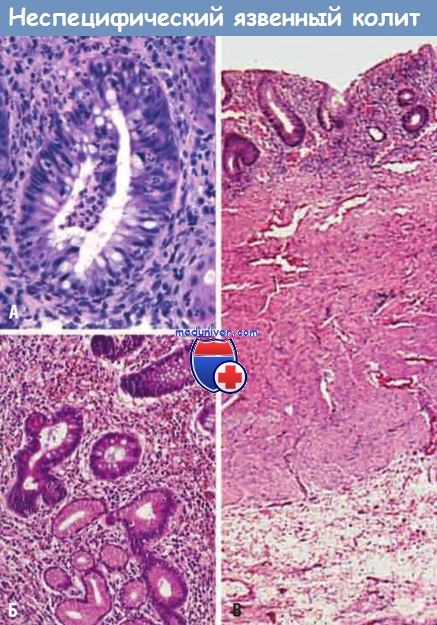
Гистологические признаки неспецифического язвенного колита:
(А) Крипт-абсцесс.
(Б) Псевдопилорическая метаплазия (внизу).
(В) Поражение, ограниченное слизистой оболочкой.
— Рекомендуем ознакомиться со следующей статьей «Механизм развития (патогенез) неопределенного колита»
Оглавление темы «Патогенез болезней кишечника»:
- Механизм развития (патогенез) синдрома раздраженного кишечника
- Механизм развития (патогенез) воспалительных болезней кишечника
- Механизм развития (патогенез) болезни Крона
- Механизм развития (патогенез) неспецифического язвенного колита
- Механизм развития (патогенез) неопределенного колита
- Механизм развития (патогенез) опухоли при воспалительной болезни кишечника
- Механизм развития (патогенез) колита в отключенном сегменте кишечника
- Механизм развития (патогенез) микроскопического колита
- Механизм развития (патогенез) дивертикулов толстой кишки
- Механизм развития (патогенез) полипов желудочно-кишечного тракта
Источник
 Воспалительное заболевание кишечника
Воспалительное заболевание кишечникаВоспалительное заболевание кишечника (ВЗК) – это идиопатическая, дизрегуляционная, рецидивирующая и ослабляющая иммунная реакция на кишечную микрофлору хозяина, вызванная сочетанием множества факторов, включая генетику, экологию и физиологию.
Недавние исследования пролили свет на значительную роль врожденной иммунной системы в возникновении дисбаланса между полезной и патогенной кишечной микрофлорой. Другими словами, иммунитет должен защищать хозяина от инородных тел, патогенов и инфекций, но при ВЗК он ошибочно принимает полезные бактерии, продукты питания и другие безвредные элементы за враждебные и атакует кишечник. Этот процесс приводит к высвобождению лейкоцитов в этих местах и активации воспалительного процесса.
Язвенный колит и болезнь Крона
Существуют две формы воспалительного заболевания кишечника – язвенный колит и болезнь Крона. Несмотря на то, что обе эти патологии имеют схожую симптоматику, основное различие между ними заключается в местоположении и характере вызванного воспаления.
Язвенный колит (НЯК) – это хроническое заболевание толстой кишки, характеризующееся иммунным воспалением ее слизистой оболочки. В отличие от болезни Крона, воспалительный процесс при язвенном колите ограничен только толстым кишечником. Как правило, НЯК начинается с легких симптомов (например, капель крови в стуле), которые постепенно прогрессируют до более тяжелых, с периодами ремиссии между ними. Наиболее распространенным проявлением язвенного колита являются частая диарея с примесью крови, боли в животе и повышение температуры тела. Потеря аппетита, усталость и потеря веса являются следствием вышеобозначенных симптомов. Однако, в отличие от болезни Крона, периоды ремиссии у пациентов с НЯК более длительные. Пациенты с язвенным колитом подвергаются повышенному риску рака толстой кишки.
 Слои стенки кишечника
Слои стенки кишечника
Болезнь Крона (БК) – это хроническое воспалительное заболевание желудочно-кишечного тракта, которое может поражать все его отделы, начиная от полости рта и заканчивая прямой кишкой. Чаще всего болезнь Крона затрагивает тонкий кишечник, иногда распространяясь на верхние слои толстой кишки. Воспаление при БК чаще всего бывает трансмуральным, т.е. затрагивающим все слои кишечной стенки (слизистую оболочку, подслизистую основу, мышечный слой и серозную оболочку), и прерывистым (чередуясь со здоровыми участками тканей). К симптомам болезни Крона относятся постоянная диарея (иногда с примесями крови), нерегулярные и частые позывы к дефекации, потеря веса, общее недомогание и усталость. Наиболее распространенным осложнением, характерным для БК, является кишечная непроходимость, возникающая вследствие избыточного воспаления и отека стенок кишечника и приводящая к спазмам в животе, вздутию и рвоте. Болезнь Крона также часто сопровождается свищами, что повышает риск инфицирования больного.
Как БК, так и НЯК могут перейти в такую стадию, при которой консервативное лечение уже станет бесполезно, и придется прибегнуть к хирургическому вмешательству.
Большинство симптомов язвенного колита и болезни Крона в обоих случаях очень похожи. К характерным признакам ВЗК, именно вследствие пагубного воздействия заболевания на организм, относятся так называемые внекишечные проявления язвенного колита и болезни Крона. К ним относятся оральные афты (язвы во рту), узловатая эритрема, артрит, эписклерит и другие. Именно из-за этих неспецифических симптомов дифференцировать НЯК и БК в ряде случаев становится очень сложно. Медицинский термин для обозначения этого состояния – недифференцируемый колит (НК)
ВЗК не следует путать с синдромом раздраженного кишечника (СРК), вся суть которого – в “неконтроллируемых и беспорядочных” сокращениях кишечника. Основное и самое главное отличие ВЗК от СРК – отсутствием при второй патологии органических поражений стенок органов желудочно-кишечного тракта.
Этиология НЯК и БК
Пациенты с воспалительным заболеванием кишечника обычно имеют генетическую предрасположенность, но на сегодняшний день нет единственно верного фактора, который можно было бы назвать ответственным за возникновение этой патологии. Принято считать, что именно сочетание генетических, патогенных (иммунологических), физиологических (в том числе питания и образа жизни) и экологических моментов может послужить причиной развития язвенного колита или болезни Крона.
Среди ряда этиологических теорий, постулируемых как возможные причины ВЗК, наиболее заметными из них являются:
- Дисбаланс кишечной микрофлоры, приводящий к стойкой инфекции (вирус в клетке размножается, но вирусные частицы постепенно покидают клетку-хозяина, не разрушая, а изменяя ее функционирование)
- Неправильная иммунорегуляция.
Однако, в последнее время участились случаи публикации доказательств в пользу, все-таки, генетической природы ВЗК. Подробнее о них вы можете узнать из новостей на этом сайте.
Болезнь Крона
Одним из основных генов, подлежащих изучению в связи с развитием БК, является CARD15 (член семейства домена каспазы, ранее известный как NOD2). Этот ген отвечает за распознавание клеточной стенки бактерий, которая, в свою очередь, кодирует NF-κB (ядерный фактор), медиатор провоспалительных цитокинов и защитных молекул (например, антимикробных пептидов), который обрабатывает чужеродный антиген и обеспечивает гомеостаз. На сегодняшний день найдены три одиночных нуклеотидных полиморфизма (SNP-мутации), которые приводят к увеличению числа комменсальных бактерий в кишечнике, ошибочной регуляции врожденной иммунной системы (активация NF-κB) и неэффективному избавлению от патогенных бактерий.
Другим геном, изученным на предмет его роли в этиологии болезни Крона, является IL-23R, который отвечает за синтез белка рецептора интерлейкина 23 (IL-23). Этот регуляторный белок играет важную роль в организме человека, поскольку он присутствует на поверхности большинства иммунных клеток (Т-клетки, естественные клетки-убийцы, моноциты и дендритные клетки) и опосредует провоспалительные пути против патогенов. Он делает это путем связывания с IL-23, мощным провоспалительным цитокином, который приводит к иммунной реакции против вторгающихся патогенов. IL-23R также отвечает за регулирование синтеза IL-17 путем активации лимфоцитов Th17 из клеток памяти и способствует их выживанию. Изучение животных моделей с подавленным IL-23R показало увеличение и неконтролируемый синтез провоспалительных цитокинов IL-23 и IL-17, что поспособствовало развитию у подопытных мышей симптоматики, схожей с воспалительными заболеваниями кишечника. Из этого можно сделать вывод, что мутация в IL-23R является одной из причин развития болезни Крона.
Гены, участвующие в аутофагии, также изучались на предмет их взаимосвязи с БК. Аутофагия – это процесс, обычно участвующий в уничтожении нежелательных или потенциально опасных внутренних клеточных компонентов. Если ген, ответственный за аутофагию, мутирован, это может вызвать дисбаланс в отношении безвредной симбиотической и вредной инвазивной патогенной флоры и вызвать проблемы в желудочно-кишечном тракте, предрасполагая тем самым к болезни Крона. Белок ATG16L1 отвечает за синтез одного из таких генов, и мутация этого белка связана с развитием илеита (формы болезни Крона, при котором поражается подвздошная кишка)
Помимо CARD15, IL-23R и ATG16L1, развитию БК способствует мутация в генах TNFSF15, CTLA4 и IBD5.
Язвенный колит
На данный момент роль генетики в развитии язвенного колита доказана в куда меньшей степени, чем в случае с болезнью Крона. Было обнаружено, что гены, подобные DLG5, которые отвечают за поддержание целостности стенки кишечника, способствуют повышению предрасположенности к НЯК и БК. Помимо DLG5, ген MDR1, кодирующий множественную лекарственную устойчивость и перенос амфипатических веществ через мембраны, также показал повышенную восприимчивость к развитию язвенного колита. Ген ECM1, кодирующий белок 1 внеклеточного матрикса, ответственный за поддержание целостности кожи и ее и гомеостаза, также изучается на предмет отношения к НЯК.
Среди населения Японии было проведено несколько исследований, в которых изучались генетические мутации некоторых человеческих лейкоцитарных антигенов (Human Leukocyte Antigens, HLA). Выяснилось, что один из антигенов, снижая риск развития одного типа ВЗК, одновременно с этим повышал предрасположенность к другому. Однако, в случае европейских популяций, такие случаи были весьма редки.
В исследованиях, проводимых в Северной Америке и Европе, было показано, что генетические предрасположенности затрагивают больше детей, нежели взрослых. Это может быть связано с тем, что иммунная система проходит этапы становления именно в юном возрасте, и в этот период она более подвержена риску возникновения тех или иных сбоев.
Факторы риска развития воспалительных заболеваний кишечника
- Семейная предрасположенность. У людей, у которых в роду кто-то болел НЯК или БК, особенно родственники “первой линии” (отец и мать), повышается риск развития воспалительного заболевания кишечника. У ребенка есть шанс в примерно 5% “заполучить” ВЗК от родителей. Если одному из близнецов диагностировали язвенный колит или болезнь Крона, с вероятностью 70% эта же участь ждет и другого ребенка. В случае с двойняшками, статистика говорит о 5-10% “распространения” на них заболевания от своего брата/сестры.
- Курение. Курение – один из основных факторов риска, способствующих развитию ВЗК. Риски развития БК повышаются у “текущих” курильщиков, тогда как шанс заполучить НЯК увеличивается при отказе человека от этой вредной привычки.
- Этничность. Воспалительные заболевания кишечника распространены в основном в североамериканских и европейских, и наименее в азиатских и африканских странах. Очень склонны к развитию ВЗК кавказцы и евреи. Как было установлено, промышленно развитые страны имеют более высокую распространенность ВЗК. Урбанизация и вестернизация подвергает людей опасным последствиям (промышленный дым, загрязнение, аллергены и т.д.), которые выступают в качестве предрасполагающих факторов для развития НЯК или БК.
- Лекарственные препараты. Использование определенных лекарств может увеличить риск развития ВЗК. К ним относятся Изотретиноин, Аспирин, Ибупрофен, Напроксен и прочие. Нестероидные противовоспалительные средства (НПВС) могут способствовать образованию язв в желудочно-кишечном тракте, что как способствует ВЗК, так и усложняет его лечение.
- Возраст и пол. ВЗК в основном поражает людей в возрасте от 21 до 30 лет (как можно судить из статистики). Согласно Центру по контролю и профилактике заболеваний США, распространенность НЯК выше среди мужчин, а БК – среди женщин.
Эпидемиология язвенного колита и болезни Крона
Значительный рост числа случаев ВЗК в Северной Америке и Европе произошел со второй половины двадцатого века. Места с более холодным климатом и урбанизацией, как правило, имеют более высокую заболеваемость НЯК и БК.
В связи с тем, что точная распространенность ВЗК не может быть отражена из-за отсутствия “золотого стандарта” диагностики и ошибочной классификации состояния, приблизительная оценка, основанная на многочисленных исследованиях, показывает, что от язвенного колита и болезни Крона страдают от 70 до 150 человек на 100000 населения. Распространенность для БК колеблется от 319 / 100000 в Северной Америке до 322 / 100000 в Европе, а для НЯК – от 249 / 100000 в Северной Америке и до 505 / 100000 в Европе. На международном уровне распространенность язвенного колита составляет от 0,5 до 24,5 / 100000, а для БК – от 0,1 до 16 / 100000, причем распространенность ВЗК в целом составляет приблизительно 396 / 100000. К этим данным стоит отнестись скептически, т.к. в ряде случаев людям просто-напросто ставят неправильный диагноз.
Частота случаев болезни Крона является самой высокой в Северной Америке, за ней следуют Европа, затем – Азия и Ближний Восток. Частота заболеваемости язвенным колитом самая высокая в Европе, далее, в порядке убывания – в Северной Америке, на Ближнем Востоке и в Азии.
Патофизиология НЯК и БК
Воспалительное заболевание кишечника традиционно определяется как “абберантный ответ иммунной системы на внутрипросветные антигены бактериального происхождения у генетически предрасположенных людей”. Исследования говорят о том, что больше, чем патогенетический аспект, патофизиология ВЗК в большей степени зависит от дефектной врожденной иммунной системы, которая неспособна регулировать иммунные реакции, что приводит к избыточному воспалению и составляет саму суть язвенного колита и болезни Крона.
Врожденная иммунная система образует первую линию защиты от патогенов, борясь с ними в зависимости от их химической природы. Клетки врожденной иммунной системы включают в себя медиаторы, такие как цитокины, молекулы адгезии, хемокины и лимфоциты, которые ответственны за “настройку” воспалительных клеток на чужеродного агента, регулируют реакции эффекторных клеток и представляют антигены адаптивной иммунной системе, для их дальнейшей обработки и уничтожения. Предполагается, что отказ регуляторных цитокинов, высвобождаемых врожденной иммунной системой, таких как IL-10, IFNγ и TGFβ поспособствует развитию сильного воспаления. Исследования показали, что в этом случае Т-лимфоциты (в основном Т-хелперы) не подвергаются апоптозу, поскольку антитела против IL-12 и ФНО не синтезируются (IL-12 и ФНО являются двумя наиболее сильными провоспалительными цитокинами), что способствует воспалению. Исследование, связанное с мутациями гена NOD2 (CARD15), который является еще одним триггером для регулирования врожденной иммунной системы, выступает еще одним доказательством того, что у людей с воспалительным заболеванием кишечника в какой-то момент их жизни происходит сбой в работе врожденного иммунитета.
Еще одной важной частью врожденной иммунной системы является эпителий кишечника: слизистые железы обеспечивают иммунитет против патогенов, поддерживают гомеостаз слизистой оболочки, а также образуют защитное покрытие кишечника. Генетические предрасположенности могут повлиять на целостность этого барьера, что делает кишечник легкодоступным для заражения комменсальными микроорганизмами из других источников (например, из кала) и приводит к ошибочной активации иммунной системы.
Что касается эффекторных иммунных реакций, то хелперные Т-лимфоциты не подвергаются апоптозу после их синтеза цитокинами. Цитокины Th1 (IL-12, IFNγ, ФНО) вносят вклад в развитие болезни Крона, тогда как появление у человека язвенного колита объясняется преимущественно Th2 цитокинами (IL-4 и IL-5). Тем не менее, эта теория также была поставлена под сомнение недавними исследованиями, которые показали, что терапия ингибиторами ФНО привела к индуцировании ремиссии НЯК. Кроме того, в некоторых случаях язвенного колита также наблюдалось увеличение популяции IL-13. В связи с этим, подавление IL-13 в будущем может лечь в основу создания новых препаратов для лечения НЯК. Было установлено, что антитела против ФНО и IL-10 вызывают ремиссию БК в куда меньших случаях, чем при НЯК, что указывает на вовлечение в ВЗК смешанных профилей цитокинов.
Язвенный колит начинается в прямой кишке и со временем может распространиться на весь толстый кишечник. Прямая кишка всегда является частью НЯК. В 25% случаев заболевание так и остается локализованным в самой прямой кишке. Примерно 10-12% случаев язвенный колит затрагивает все части толстого кишечника. Периоды обострения сопровождаются сравнительно более длительными периодами ремиссии, чем при болезни Крона.
Ранняя стадия заболевания характеризуется возникновением псевдополипов. В более тяжелых состояниях на слизистой оболочке кишечника появляются язвы с гнойными экссудатами, часто содержащие в себе бактерии, которые усугубляют течение заболевания. В крайних случаях толстый кишечник утрачивает свою мускулатуру и неограниченно расширяется, приводя к так называемому токсическому колиту, что может привести к перфорации. Люди с НЯК подвергаются повышенному риску развития колоректального рака.
Болезнь Крона, в отличие от НЯК, может начаться в любой части желудочно-кишечного тракта и распространиться в любое его место, начиная от рта и заканчивая прямой кишкой. БК в основном поражает подвздошную кишку и толстый кишечник и имеет три формы – воспаление, стриктуры и свищи. В зависимости от места воспаления различают следующие типы болезни Крона:
- Илеоколит (с участием подвздошной кишки и толстой кишки, 35-45% случаев).
- Илеит (только подвздошная кишка, 35% случаев).
- Гранулематозный колит (только толстый кишечник, 32% случаев).
- Еюнит (тощая кишка, 28% случаев).
- Дуоденит (двенадцатиперстная кишка, 5% случаев).
 Иллюстрация “булыжной мостовой” при БК
Иллюстрация “булыжной мостовой” при БК
Состояние начинается с аномального воспаления и распространяется трансмурально, воздействуя на лимфатические узлы и сосуды и вызывая утолщение стенки кишечника. Гипертрофия мускулатуры слизистой оболочки и формирование стриктур (сужение просвета кишечника) является обычным явлением при БК. Поражения слизистой оболочки происходит путем чередования сильно и слабо воспаленных участков, формируя тем самым вид “булыжной мостовой”. Фистулы (образование аномальных связей между кишечником и другими соседними органами) образуют еще одну общую особенность болезни Крона. Хирургическое вмешательство (в основном из-за осложнений, вызванных заболеваниями) чаще встречается при БК (около 75% случаев, требующих хирургического вмешательства), чем при НЯК (25%). Как и в случае с язвенным колитом, поражение толстого кишечника при болезни Крона также связывают с повышенным риск развития колоректального рака. Также, в ряде случаев при БК наблюдается формирование абсцессов и некротизирующих опухолей.
Источник


