Язвенный колит узловатая эритема
Л., 39 лет, предъявляет жалобы на сильные схваткообразные боли в низу живота, перед дефекацией, жидкий стул, иногда с примесью слизи и крови, до 5–6 раз в день, повышение температуры тела до 37,5 °С, боли в суставах рук…
Л., 39 лет, предъявляет жалобы на сильные схваткообразные боли в низу живота, перед дефекацией, жидкий стул, иногда с примесью слизи и крови, до 5–6 раз в день, повышение температуры тела до 37,5 °С, боли в суставах рук…
Условия задачи
Пациентка Л., 39 лет, предъявляет жалобы на сильные схваткообразные боли в низу живота, перед дефекацией, жидкий стул, иногда с примесью слизи и крови, до 5–6 раз в день, повышение температуры тела до 37,5 °С, боли в суставах рук, слабость, снижение трудоспособности.
Из анамнеза выяснено, что пациентка считает себя больной в течение 6 нед., когда впервые без видимой причины появились учащение стула до 5–7 раз в сутки, примесь крови в кале. Лечился самостоятельно антибиотиками без эффекта. Постепенно самочувствие ухудшалось, стул иногда был в виде «малинового желе», повысилась температура тела, появилась слабость, головокружение, ухудшился аппетит. За время болезни похудел на 10 кг.
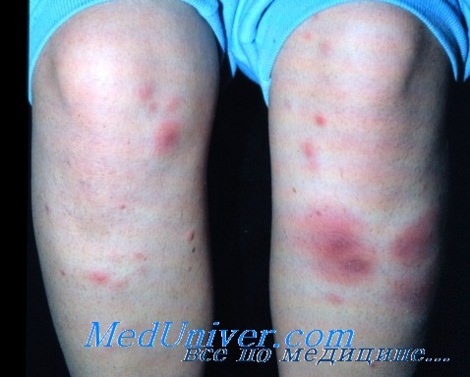
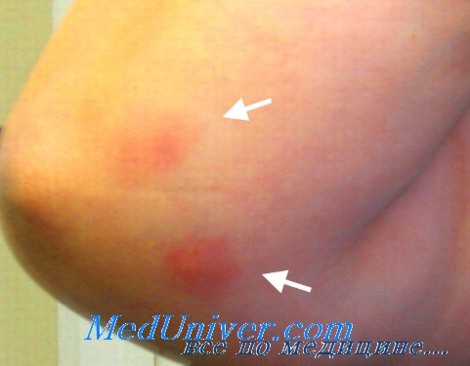
При объективном обследовании: общее состояние средней тяжести, сознание ясное. Питание пониженное (рост 182 см, вес 70 кг). Кожные покровы и слизистые бледные. Периферические лимфатические узлы не пальпируются. Узловатая эритема на медиальной поверхности левой голени 1 × 2 см. Суставы не изменены, функция сохранена. В легких дыхание везикулярное, хрипов нет, ЧДД – 18 в мин. Границы сердца в пределах нормы. Тоны сердца звучные, ритм правильный. Пульс – 90 в мин, ритмичный, АД – 100/70 мм рт. ст. Язык обложен у корня грязным налетом, суховат. Живот вздут, при пальпации болезненный в правом нижнем квадранте. При пальпации – урчание слепой кишки. Печень, селезенка не увеличены. Симптом поколачивания по поясничной области отрицательный.
Задания
1. Предполагаемый диагноз и его обоснование.
2. План дополнительного обследования.
3. Основные принципы лечения пациентов с данным заболевание
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Ответ на задачу
Диагноз: неспецифический язвенный колит с преимущественным поражением подвздошной кишки средней степени тяжести. Узловатая эритема.
Обоснование диагноза
Диагноз поставлен на основании:
– жалоб пациентки на сильные схваткообразные боли внизу живота, перед дефекацией, жидкий стул, иногда с примесью слизи и крови, частотой 5–6 раз в день, повышение температуры тела до 37,5 °С, боли в суставах рук, слабость, снижение трудоспособности;
– данных анамнеза: пациентка считает себя больной в течение 6 нед., когда впервые без видимой причины появились учащение стула до 5–7 раз в сутки, примесь крови в кале. Лечилась самостоятельно антибиотиками, без эффекта. Постепенно самочувствие ухудшалось, стул иногда был в виде «малинового желе», повысилась температура тела, появилась слабость, головокружение, ухудшился аппетит. За время болезни похудела на 10 кг;
– данных объективного обследования: общее состояние средней тяжести, сознание ясное. Питание пониженное (рост – 182 см, вес – 70 кг). Кожные покровы и слизистые бледные. Периферические лимфатические узлы не пальпируются. Узловатая эритема на медиальной поверхности левой голени 1 × 2 см. Суставы не изменены, функция сохранена. В легких дыхание везикулярное, хрипов нет, ЧДД – 18 в мин. Границы сердца в пределах нормы. Тоны сердца звучные, ритм правильный. Пульс – 90 уд./мин, ритмичный, АД – 100/70 мм рт. ст. Язык обложен у корня грязным налетом, суховат. Живот вздут, при пальпации болезненный в правом нижнем квадранте. Урчание при пальпации слепой кишки.
Глоссарий
Неспецифический язвенный колит – некротизирующее рецидивирующее воспаление слизистой оболочки толстой и прямой кишки с их эрозивно-язвенным поражением и частым вовлечением в процесс ряда других органов (суставов, печени, кожи, глаз).
Заболевание является результатом действия факторов внешней среды, которые у людей с генетической предрасположенностью вызывают срыв регуляторных механизмов, сдерживающих иммунные реакции. Вероятно, повреждеающий агент (вирус, токсин, бактерии) стимулируют иммунный ответ, споровождающийся формированием аутоантител против кишечного эпителия.
Неспецифический язвенный колит подразделяют на острые (молниеносные) и хронические формы. По локализации процесса выделяют
– дистальные формы (проктиты и проктосигмоидиты);
– левосторонние, когда процесс захватывает вышележащие отделы толстой кишки;
– тотальные формы, при которых поражена вся толстая кишка.
Также выделяют впервые выявленную хроническую форму неспецифического язвенного колита, сопровождающуюся обострением каждые 2–4 мес.
Внимание
Основные клинические проявления заболевания: кровянистая диарея и боли в животе, часто сопровождающиеся лихорадкой и похуданием.
В некоторых случаях в клинике преобладают общие симптомы: повышение температуры тела, похудание и другие внекишечные симптомы.
В зависимости от выраженности и распространенности неспецифического некротизирующего воспаления выделют легкую форму (в основном, проктит), средней тяжести (в основном проктосигмоидит), и тяжелую форму (в основном тотальный колит):
Симптомы | Легкое течение | Среднее течение | Тяжелое течение |
Стул | Оформленный или кашицеобразный с примесью крови и слизи. Частота – 4 раза в сут. | Не оформлен, со значительной примесью слизи, крови и гноя. Частота – до 8 раз в сут. | Может выделяться алая кровь или сгустки крови без кала, иногда – кровянисто-тканевый детрит, слизь и гной в большом количестве. Частота – более 10 раз в сут. |
Общее состояние | Нормальное. Лихорадка, потеря массы тела, анемия, поражение органов и систем отсутствуют | – Боли в животе (чаще в области левой ее половины), – фебрильная температура (до 38 °С), – потеря массы тела до 10 кг за последние 1,5–2 мес., – умеренная анемия (гемоглобин до 100 г/л), увеличение СОЭ до 30 мм /час | Выраженная интоксикация, – высокая лихорадка (38,5–39 °С), – потеря более 10 кг массы тела менее, чем за месяц, – обезвоживание, – судороги |
Эндоскопическое исследование | Контактная кровоточивость, выраженный отек, гиперемия слизистой облочки | Поверхностные язвы, псевдополипоз, выраженная кровоточивость слизистой оболочки | Сильно выраженные изменения слизистой оболочки, в просвете кишки много крови и гноя, число язв увеличивается |
План дополнительного обследования
Лабораторные исследования:
– общий анализ крови (анемия, гематокрит, ретикулоциты, лейкоцитоз, ускорение СОЭ);
– общий анализ мочи;
– биохимический анализ крови (исследование калия, натрия, кальция, общий белок, белковые фракции, СРБ, холестерин, общий билирубин и его фракции, АсАТ, АлАТ, ЩФ, ГГТП, сывороточное железо);
– копрограмма;
– исследование кала на скрытую кровь;
– посев кала на бактериальную флору;
– гистологическое и цитологическое исследование биоптата.
Дополнительно: коагулограмма, исследование сывороточных иммуноглобулинов, исследование на ВИЧ, кровь на маркеры гепатиитов В и С.
Обязательные инструментальные исследования: однократно ректороманоскопия с биопсией слизистой оболочки прямой кишки.
Дополнительно: однократно УЗИ органов брюшной полости и малого таза, эндоскопическая ретроградная холангиопанкреатография, рентгенография брюшной полости.
Обязательны консультации специалистов: хирурга, гинеколога.
Внимание
Диагностические критерии:
1) клинические данные (диарея толстокишечного типа);
2) данные ректосокпии и колоносокпии;
3) рентгенологическая диагностика – уменьшение гаустрации толстой кишки, дефекты наполнения по контуру кишки, укорочение кишки, сужение просвета;
4) повторные отрицательные бактериологические анализы в отношении дизентерии.
Принципы лечения
Цель терапии при неспецифичесокм язвенном колите – подавление воспаления, купирование симптомов болезни, индукция ремиссии и предотвращение рецидивов.
Диета предусматривает механическое и химическое щажение пищеварительного тракта. Рекомендуется ограничение углеводов и жиров с одновременным увеличением доли белков (до 130–150г).
Основу лекарственной терапии составляют препараты аминосалициловой кислоты (сульфасалазин, месалазин), кортикостероиды, иммунодепрессанты.
В настоящее время синтезированы различные препараты 5-аминосалициловой кислоты (5-АСК). Кроме сульфасалазина применяется салофальк, пентаса, мезакол, тидокол салозинал и др. В активную фазу необходимы более высокие дозы, которые назначают не более 8–10 нед. После стихания атаки для поддержания ремиссии длительно назначают препараты в дозе 1,5–2 г/сут – противорецидивная терапия. Ректальные формы месалазина (салофальк, пентаса и др.) более эффективны при лечении больных язвенным колитом в форме проктита, обеспечивая длительное воздействие вещества на воспаленную слизистую оболочку.
При отсутствии эффекта от применения препаратов 5-АСК, при тяжелой форме язвенного колита, а также при наличии внекишечных осложнений показано назначение глюкокортикоидов. Препаратом выбора является преднизолон в средней дозе 40–60 мг или метипред. Для ограничения системной активности преднизолона применяют местнодействующие гормоны – будесонид (буденофальк).
При стероидорезистентности и стероидозависимости назначают азатиоприн и 6-меркаптопурин в виде монотерапии или в сочетании со стероидами. Эти препараты оказывают иммуносупрессивный эффект на синтез медиаторов воспаления.
Для воздействия на иммунную систему и воспалительный процесс применяют новый препарат инфликсимаб.

Проводят лечение диареи (обволакивающие, спазмолитики, вяжущие средства), обменных нарушений, дисбактериоза.
При осложнениях (свищи, стенозы, перфорации) возможно хирургическое лечение.
Материал проверен экспертами Актион Медицина
Источник
Узловатая эритема. Причины появления — этиология
• Узловатая эритема является самым распространенным септальным панникулитом (воспалением септ жировых долек подкожно-жировой клетчатки).
• Узловатой эритемой чаще всего страдают взрослые женщины, особенно на втором и четвертом десятилетии жизни.
• В одном из исследований упоминалась общая заболеваемость во всем мире: 54 млн человек в возрасте старше 14 лет.
• В детском возрасте заболеваемость обоих полов примерно равная.
Большинство случаев узловатой эритемы являются идиопатическими. В одном из исследований высказано предположение, что причина узловатой эритемы неизвестна в 55% случаев. На этот показатель влияет тот факт, что узловатая эритема может предшествовать развитию системного заболевания более чем за два года. Влияние этиологических факторов иногда носит сезонный характер. Причины, которые удается установить, обычно связаны с инфекционными, реактивными, фармакологическими или неопластическими процессами.
• Узловатую эритему связывают с фарингитом, вызванным бета-гемолитическим стрептококком группы А:
— Ретроспективное исследование 129 случаев узловатой эритемы, наблюдаемых в течение нескольких десятилетий, показывает, что 28% больных перенесли заболевание, вызванное стрептококковой инфекцией.
— Нестрептококковая инфекция верхних дыхательных путей также может играть определенную роль.
• В прошлом, наиболее частым заболеванием, предшествующим узловатой эритеме, являлся туберкулез, однако в настоящее время данная причина отмечается достаточно редко.
— Имеются сообщения, что узловатая эритема развивалась после вакцинации бациллой Кальмета-Жерена.
• Узловатая эритема отмечается у 3% пациентов с кокцидиоидомикозом.
• Реже узловатая эритема сочетается с токсоплазмозом, сифилисом, амебиазом, гиардиазом, бруцеллезом, лепрой и бартонелезом.
• Одной из самых распространенных неинфекционных причин узловатой эритемы является саркоидоз. В одном из исследований саркоидоз определялся как причина заболевания в 11% случаев узловатой эритемы.
• Когда высыпания узловатой эритемы наблюдаются в сочетании с прикорневой лимфоаденопатией, эта нозологическая форма носит название синдрома Лефгрена:
— Синдром Лефгрена при туберкулезе представляет собой первичный инфекционный процесс.
— Наиболее распространенной причиной синдрома Лефгрена является саркоидоз.
• Сообщается, что узловатая эритема отмечается у пациентов с воспалительными заболеваниями кишечника (НЯК и болезнью Крона):
— Обычно узловатая эритема проявляется во время обострения заболевания желудочно-кишечного тракта, но может отмечаться и до него.
— Большинство литературных источников указывает на более частое сочетание узловатой эритемы и болезни Крона, по сравнению с сочетанием этого заболевания с неспецифическим язвенным колитом.
• Некоторые авторы обсуждают наличие причинной связи узловатой эритемы с беременностью и приемом пероральных контрацептивов:
— Большинство известных эпидемиологических групп по узловатой эритеме предполагает одну или обе предыдущие причины.
• Кроме пероральных контрацептивов, в качестве медикаментозной причины узловатой эритемы предполагаются антибиотики, сульфаниламиды и бромиды. Однако они могли быть назначены для лечения инфекционного заболевания, вызвавшего узловатую эритему.
• Узловатая эритема иногда сопутствует лимфомам.
Вследствие вышеупомянутого разнообразия этиологических факторов, узловатая эритема, вероятно, является кожным реактивным процессом, который имеет ограниченное число кожных проявлении.
• Наиболее цепным для диагностики узловатой эритемы является гистологическое исследование:
— Определяющей характеристикой узловатой эрите мы является наличие септального панникулита без васкулита.
— Развитие такой картины на некоторых участках кожи связано с изменениями локальной температуры и усилением кровообращения.
— В начале септального панникулита возникает инфильтрация септ жировых долек подкожно-жировой клетчатки полиморфноядерными клетками.
— Полагают, что данный процесс является ответом на наличие отложений иммунных комплексов в этих участках.
— Воспалительные изменения представлены отеком и геморрагиями, которые являются причинами узлообразования, местной гипертермии и эритемы.
— Состав инфильтрата изменяется: преобладавшие сначала полиморфноядерные клетки заменяются лимфоцитами, затем гистиоцитами на тех участках, где вокруг долек формируется фиброз.
— Могут наблюдаться некротические изменения, однако незначительные, так как типичным является полное разрешение без рубцевания.
• Гистопатологическим признаком узловатой эритемы является радиальная гранулема Мишера — небольшое, четко отграниченное узловатое скопление небольших гистиоцитов вокруг центральной щели в форме звезды или банана.
— Также рекомендуем «Диагностика узловатой эритемы. Лечение»
Оглавление темы «Системные поражения кожи»:
- Узловатая эритема. Причины появления — этиология
- Диагностика узловатой эритемы. Лечение
- Васкулит кожи. Причины появления — этиология
- Диагностика васкулита кожи. Лечение
- Кожные проявления красной волчанки. Причины волчаночной сыпи
- Дифференциальная диагностика волчаночной сыпи. Лечение
- Дерматомиозит. Причины появления и диагностика
- Дифференциальная диагностика дерматомиозита. Отличительные признаки
- Лечение дерматомиозита. Лекарства и рекомендации
- Склеродермия. Причины появления — этиология
- Диагностика и лечение склеродермии. Рекомендации
Источник
Узловатая эритема – болезнь, поражающая кожу и подкожную клетчатку, чаще всего, на ногах. У пациента на коже появляются бугры и узлы красного цвета, кожа становится неровной. Кроме непривлекательного внешнего вида, узловатая эритема доставляет массу неудобств своему “владельцу”, так как образовавшиеся бугры болят от прикосновений и надавливания. Сам процесс формирования проявлений болезни обычно связан с наличием других патологий у поражённого, но иногда может быть самостоятельным заболеванием. В любом случае, наличие у человека эритемы требует квалифицированного медицинского вмешательства.
Согласно данным МКБ 10 (Международной классификации болезней от 2010 года), болезни присвоен код L52.
Узловатая эритема: что это, как проявляется
Эритема узловатого типа представляет собой воспалительное заболевание, локально затрагивающее подкожные и кожные кровеносные сосуды. Толчком для его развития является аллергическая реакция, а сама эритема – это разновидность аллергического васкулита. На поражённом месте появляются характерные шарообразные или полушаровидные узлы различных размеров. Чаще всего эти узлы появляются на симметричных участках нижних конечностей, хотя иногда поражают лицо и руки.
Болезнь может развиться у человека любого пола и возраста, но, в основном, диагностируется у женщин в возрасте 20-30 лет. На 4-6 заболевших женщин приходится только один поражённый недугом мужчина. Считается, что зимой и весной заболеваемость несколько возрастает. Эритема узловатая отмечается у примерно 30-40% человечества, поэтому её можно называть распространённой болезнью.
Впервые название патологии было предложено в начале 19 столетия британским медиком-дерматологом Робертом Вилланом. Её аллергический характер обнаружили много позже, а до того считалось, что узловатая эритема – самостоятельная специфическая нозологическая единица.
В отличие от системных васкулитов, эритема имеет локальное и ограниченное расположение, и не распространяется по всему телу.
На вид поражённое место становится бугристым, кожа на нём приобретает неровную поверхность, она испещрена бугорками и выглядит несколько рыхлой.
Причины и механизм развития узловатой эритемы
Существует несколько типов эритемы, в зависимости от этиологии процесса. Самостоятельное заболевание называется первичной эритемой, если же проблема появилась на фоне других патологий, в основном, хронического, фонового характера, её называют вторичной.
Этиология первичного типа болезни, на сегодняшний день, изучена не полностью. По мнению большинства учёных, возникновение эритемы такого типа следует связывать с генетической предрасположенностью. Чаще всего недуг проявляется как неспецифический иммуновоспалительный синдром.
Его могут провоцировать два типа причин:
- инфекционные;
- неинфекционные.
Так, инфекционные факторы риска развития узловатой эритемы:
- стрептококковые и стафилококковые инфекции, в том числе, ангины, скарлатина, рожа, ревматоидный артрит, цистит;
- туберкулёз;
- хламидиоз;
- гистоплазмоз;
- некоторые вирусы герпеса: Эпштейна-Барр, цитомегаловирус;
- пситтакоз;
- иерсиниоз;
- трихофитоз;
- сифилис и гонорея;
- токсоплазмоз, и некоторые другие.
Неинфекционные причины появления недуга:
- саркоидоз (наиболее часто встречается у больных эритемой неинфекционного типа);
- лейкоз;
- синдром Бехчета;
- вакцинации против некоторых инфекционных заболеваний;
- воспалительные процессы в кишечнике, например, неспецифический язвенный колит и болезнь Крона;
- опухоли и новообразования различного характера;
- лимфогранулематоз;
- приём некоторых лекарств, например, сульфаниламинов, йодидов, салицилатов, ряда антибиотиков, гормональных пероральных контрацептивов.
У женщин узловатая эритема может формироваться при беременности.
Как происходит формирование патологии? Заболевание является реактивным процессом, с вовлечением в него органов и систем – об этом свидетельствует большое разнообразие антигенных стимулов, вызывающих развитие эритемы. Как и этиология, патогенез узловатой эритемы до конца не изучен, но медики предполагают, что в основе лежат иммунокомплексные реакции гиперчувствительности, связанные с формированием иммунных комплексов. Эти комплексы откладываются вокруг венул перегородок соединительной ткани в подкожном жировом слое клетчатки. Также имеет место реакция замедленного типа. Иммунный ответ, характерный для вторичного типа болезни, развивается из-за патологии органа или органов, развившейся в рамках первичного заболевания. Например, при саркоидозе у больного происходит иммунный ответ Th-1 типа 9, при этом накапливаются Т-лимфоциты CD4+. Кроме того, поражение саркоидозом сопровождается высоким уровнем активности лимфоцитов и макрофагов в месте развития патологии. Эти клетки, по неустановленным причинам, накапливаются в определённом органе, провоцируя повышение количества интерлейкинов нескольких типов, а также фактора некроза опухоли альфа. Именно ФНО-альфа относят к основным цитокинам, участвующим в оформлении саркоидозной гранулемы.
Самый распространённый патогенный элемент, провоцирующий появление узловатой эритемы – возбудитель Chlamydophila pneumoniae. У микроорганизма присутствует высокий тропизм к сосудистому эндотелию. После того, как хламидия попадает в кровоток, она в течение долгого времени размножается и накапливается в клетках сосудов, в макрофагах, моноцитах и изменённых тканях.
Обычно проявления узловатой эритемии встречается на нижних конечностях, на голенях, внутренней стороне бёдер, однако может обнаруживаться на лице, ягодицах, предплечьях, животе. Почему болезнь преимущественно располагается в зоне голеней, медикам пока неизвестно. Есть мнение, что эта часть ноги обладает относительно слабым уровнем артериального кровоснабжения в сочетании с ослабленным венозным оттоком из-за выраженного гравитационного эффекта, а также недостаточности мышечной помпы.
Течение и основные симптомы болезни
Если рассматривать патологию по характеру её протекания, и по степени давности воспалительного процесса, существует несколько форм её течения:
- острая;
- подострая, или мигрирующая;
- хроническая.
В первом случае болезнь имеет выражено острое начало. На голенях быстро формируются ярко-красные болезненные узлы, ткани вокруг которых становятся отёчными. Состояние сопровождается подъёмом температуры тела до 38-39 градусов, головной болью, слабостью. До того, как у больного начинается оформление узлов, у него может присутствовать вирусная инфекция, стрептококковый фарингит или тонзиллит. При таком течении уже через 5-7 дней узлы исчезают бесследно, не оставляя ран и язв. Вероятность рецидива очень низкая. Негативные последствия, в большинстве случаев, не формируются, и болезнь проходит без осложнений.
При мигрирующем течении клинические проявления аналогичны острой форме, но при этом у человека менее выражена воспалительная составляющая. Дополнительно к общей картине могут появиться мелкие узелки единичного характера, часто асимметричного расположения. Присутствует периферическое увеличение и рост узлов, их разрешение в зоне центра. Если болезнь в течение 2-3 месяцев не проходит, вероятно, она протекает именно в мигрирующей форме.
Рецидивирующее течение обычно наблюдается у женщин в среднем и пожилом возрасте, особенно если у больной присутствуют аллергические реакции, сосудистые патологии, воспалительные и инфекционные процессы, опухолевые болезни. Обострения приходятся на весенний и осенние месяцы. Узлы проявляются на передне-задних частях голени, достигают размеров грецкого ореха, они болезненны при пальпации и сопровождаются отёчностью голеней и стоп. Рецидив может длиться до нескольких месяцев, а на фоне рассасывания более старых узлов в это время формируются новые.
Развитию первоначальных, вполне характерных симптомов узловой эритемы может предшествовать продромальный период – он длится от 1 до 3 недель, протекает в виде лихорадочного состояния, при котором наблюдаются артралгии и повышенная утомляемость.
Сначала появляется сыпь – резко и внезапно. Острое появление сопровождается подъёмом температуры до 39 градусов, кашлем, чувством тошноты с последующей рвотой, головной болью и болями в животе, послаблением стула. Локализация сыпи – на голенях, в зоне лодыжек и коленных суставов. Если высыпания появились на бёдрах, на лице, шее, на руках, значит, эритема имеет общее распространение.
Сыпь представляет собой мягкие и тёплые на ощупь узлы, которые могут достигать до 5 сантиметров в диаметре при тяжёлой форме течения. Сначала они имеют яркий красный окрас, немного возвышаются над кожей, из-за чего она приобретает бугристый вид, как будто на ней формируются фурункулы. Через несколько дней бугры становятся плоскими, их расцветка меняется до пурпурно-красного или багрово-красного оттенка. Далее место узла становится похожим на глубокий синяк с желтоватым или зеленоватым окрасом. Именно такое изменение цвета поражённого места позволяет провести дифференциальную диагностику на поздних стадиях развития болезни.
Из-за того, что ткани вокруг узлов приобретают сильную отёчность, установить чёткие границы узла достаточно сложно, зато поражённые хорошо ощущают болезненность при пальпации, а также спонтанно появляющийся болевой синдром.
Каждый из узлов существует около недели, иногда до двух недель, после чего начинает медленно исчезать. При этом ткани не подвергаются развитию атрофии, в них не формируются рубцы. Появление язв для мест заживления узлов также не характерно.
Если речь идёт о подостром или рецидивирующем типе заболевания, новые узлы формируются ещё в течение 3-6 недель, иногда дольше. Некоторые узлы могут “жить” по несколько месяцев, и наблюдаться вместе с более свежими высыпаниями.
Сопутствующие проявления:
- субфебрильная температура;
- общая слабость и недомогание;
- нарушения аппетита;
- миалгии.
В 50% случаев присутствуют артралгии и артриты, при этом поражаются чаще всего крупные суставы – голеностопный, лучезапястный и коленный. Развитие деформаций не наблюдается.
У детей заболевание протекает быстрее, лихорадка наблюдается менее чем у половины маленьких пациентов.
Диагностика и лечение узловатой эритемы
Процесс диагностики, в первую очередь, включает в себя опрос пациента и его внешний осмотр. Доктору необходимо уточнить наличие хронических, сопутствующих заболеваний, на фоне которых могла развиться эритема, так как лечение состояния может быть эффективным только при условии воздействия на первопричину его появления.
Кроме сдачи различных анализов, например, общего крови и мочи, ПЦР-анализов на различные вирусы, анализа на определение титра антистрептолизина-О, больному могут назначить рентгенографию или КТ грудной клетки для определения наличия увеличенных лимфоузлов, симптомов туберкулёза или синдрома Лефгрена. Если заболевание протекает тяжёло, а лечение не даёт ощутимых результатов, больного могут направить на биопсию поражённых тканей с последующим проведением гистологического анализа.
Показатели общего анализа крови дают только поверхностную информацию: при остром периоде или обострении хронического течения у больного присутствует повышение СОЭ и нейтрофильный лейкоцитоз.
Анализ мазка из носоглотки на бакпосев часто показывает присутствие стрептококковой инфекции. Для подтверждения наличия иерсиниоза проводится бакпосев кала. Больных с выраженным суставным синдромом направляют на исследование крови на ревматоидный фактор.
Для постановки диагноза и выявления этиологии проблемы пациент иногда должен посетить не одного врача – пульмонолога, инфекциониста, сосудистого хирурга, отоларинголога, а также пройти различные специфические обследования (фарингоскопию, риноскопию, реовазографию нижних конечностей, УЗДГ вен конечностей).
Сложность может возникнуть на этапе дифференцирования эритемы узловатой при индуративной форме, при кожном туберкулёзе, мигрирующем тромбофлебите, сифилитических гуммах, узелковом васкулите.
Выраженная картина клиники болезни требует соблюдения постельного режима на 7-10 дней – такая мера позволяет снизить нагрузку на нижние конечности, несколько уменьшить отёчность и болевые ощущения. Ноги укладывают немного выше головы, подкладывают под них подушки. Для тяжёлых случаев допускается использование эластичных бинтов и специальных компрессионных чулок.
Рекомендации по медикаментозному лечению включают в себя применение нестероидных противовоспалительных лекарств – Ибупрофена, Индометацина, Парацетамола, Ортофена, Нимесила. Такие препараты актуальны при лёгких и умеренно выраженных формах течения. Курс приёма составляет 3-4 недели.
В случае бактериального или вирусного поражения больному назначают антибактериальные препараты, антибиотики, вирусостатические лекарства. Беременным женщинам, особенно в период первого триместра, предписывают приём антибиотиков пенициллиновой группы, цефалоспоринов, макролидов, так как они являются наиболее безопасными для будущего ребёнка – это может быть Оксациллин, Цефтриаксон, Цефокситин, Азитромицин. Хотя, по возможности, лучше не принимать их до второго триместра.
Противовоспалительные препараты с противомикробным, анальгетическим и антиагрегантным свойством, типа Делагила или Плаквенила, также нежелательно назначать беременным, зато остальным группам пациентов можно определять в качестве основной медикаментозной терапии.
Для улучшения микроциркуляции, снижения тромбообразования и отёчности больным предписывают йодсодержащие средства, а также заменители йода, подавляющие реакции гиперчувствительности.
Пациентам с аллергическими реакциями назначаются антигистаминные препараты (Лоратадин, Фексофенадин). Витамины группы В, витамин А и Е применяются в виде инъекции для общего укрепления организма. Если у больного отсутствует аллергия, целесообразно также назначать курс витамина С.
При тяжёлом течении болезни лечение у взрослых может предусматривать применение Гепарина или Фраксипарина. Ангиопротекторы способствуют повышению сосудистого тонуса, снижению отёчности и проницаемости сосудистых стенок, улучшающие реологические характеристики крови, поэтому больным выписывают Курантил, Вазонит, Пентоксифиллин.
Узловатая эритема с продолжительным течением, когда присутствует интенсивный воспалительный процесс, а назначенное ранее лечение не даёт результатов, требует назначения глюкокортикостероидных лекарств – Метипреда, Дексаметазона. В небольшой концентрации их предписывают даже беременным.
Для больных с наиболее сложным и упорным течением болезни необходимо проведение процедур гемосорбции и плазмафереза.
Местное лечение заключается в применении аппликаций и компрессов с раствором Димексида, Ихтиола. Можно использовать гели Димексида в смеси с Гепарином, а также крем с индовазином, мази и крема с кортикостероидами – Белодерм, Белогент, Белосалик.
Физиотерапевтические процедуры типа аппликаций озокерита, фонофореза с жидким линиментом дибунола, с гепарином, с лидазой и гидрокортизоном, могут применяться только после того, как острые воспалительные проявления будут купированы. Среди других эффективных процедур при узловатой эритеме – магнитотерапия, индуктотермия, применение лазера.
Приём антибиотиков, как основное направление лечения, следует назначать осторожно, так как их усиленное применение может способствовать переходу острой стадии болезни в хроническую.
В целом, схема лечения обычно основывается на снижении степени локального воспаления, и не имеет генерализированного направления.
Узловатая эритема – болезнь, связанная с воспалением тканей подкожной жировой клетчатки. Изначально она формируется на фоне аллергических процессов, а факторами, способствующими развитию, являются бактериальные и инфекционные болезни, беременность, лейкоз и саркоидоз, опухолевые процессы в организме.
Прогноз при адекватно составленной схеме лечения благоприятный – обычно уже через 3-4 недели человек чувствует себя здоровым, и может вернуться к привычному образу жизни.
Однако в редких случаях заболевание приобретает тяжёлую форму, переходит в хроническое воспаление, мучает поражённого годами. Такие больные, кроме традиционной и квалифицированной медикаментозной терапии, применяют различные народные средства лечения, например, ихтиоловую мазь, настой листьев конского каштана, чеснок с мёдом, смесь из листьев алоэ, мёдом и соком лимона.
Чтобы снизить вероятность появления патологии, медики рекомендуют употреблять смородину, зелёный чай, цитрусовые, куриное мясо, растительное масло, яйца, печень, молока, побольше капусты, тыквы, баклажанов, помидоров, чеснока и лука, жирной рыбы, черешни, укропа, так как эти продукты привносят в рацион значительное количество витаминов С, РР, Е, а некоторые способствуют разжижению крови. Особенно важно укрепление иммунитета в сложное осеннее и зимнее время.
Источники
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Извозчикова Нина Владиславовна
Специальность: инфекционист, гастроэнтеролог, пульмонолог.
Общий стаж: 35 лет.
Образование: 1975-1982, 1ММИ, сан-гиг, высшая квалификация, врач-инфекционист.
Научная степень: врач высшей категории, кандидат медицинских наук.
Повышение квалификации:
- Инфекционные болезни.
- Паразитарные заболевания.
- Неотложные состояния.
- ВИЧ.
Источник


