Язвенный колит варианты течения
Общие сведения о заболевании
В результате развития неспецифического язвенного колита происходит диффузное воспалительное поражение слизистой оболочки толстой кишки, при этом во всех случаях в патологический процесс вовлекается и прямая кишка.
Мужчины и женщины с одинаковой частотой болеют данным заболеванием. НЯК встречается во всех возрастных группах больных. Касаемо возрастных пиков, прежде всего, следует упомянуть периоды между 20 и 30, а также 60 и 70 годами — пациенты именно этих возрастов чаще других обращаются к врачам по поводу наличия у них клинических проявлений язвенного колита.
Несмотря на то, что НЯК симптомы и лечение имеет хорошо изученные, во многих случаях заболевание остаётся без должного внимания со стороны пациента, что приводит к серьёзным последствиям и осложнениям.
Почему развивается неспецифический язвенный колит?
Установить точную причину возникновения язвенного колита на сегодняшний день не представляется возможным. Однако установлено, что совокупность некоторых факторов может спровоцировать развитие заболевания. Чаще всего специалисты приводят в пример следующие:
- наследственная предрасположенность;
- особенности иммунной системы;
- воздействие агрессивных факторов окружающей среды (чаще всего речь идёт о влиянии табакокурения, употребления некоторых продуктов питания, использования оральных контрацептивов и других);
- патологические изменения микрофлоры толстого отдела кишечника (дисбактериозы, кишечные инфекции, вызываемые вирусами, бактериями, грибками).
Классификация язвенного колита по различным характеристикам
По характеру течения язвенный колит встречается:
- острый (устанавливается в том случае, если с момента начала заболевания прошло не более полугода);
- непрерывный хронический (характеризуется отсутствием длительной (более шести месяцев) ремиссии);
- рецидивирующий хронический (отличается сменой периодов обострения и длительной (более шести месяцев) ремиссией).
По протяжённости патологического процесса врачи выделяют:
- тотальный колит с поражением дистального отдела подвздошной кишки или без него;
- левосторонний колит;
- проктосигмоидит;
- проктит.
Степени активности язвенного колита (определяются при эндоскопическом исследовании):
- минимальная (характеризуется наличием лёгкого покраснения слизистой оболочки, встречается незначительная контактная ранимость);
- умеренная (отличается выраженной гиперемией слизистой оболочки, а также её умеренной контактной ранимостью и наличием эрозий);
- выраженная (обнаруживается спонтанная ранимость, выявляются изъязвления.
По тяжести течения заболевания различаются:
- Лёгкая: характеризуется нормальными значениями пульса, гемоглобина, температуры тела; пациент отмечает не более четырёх эпизодов появления крови в кале; во время проведения эндоскопического исследования контактной ранимости внутренней оболочки толстого кишечника не отмечается.
- Среднетяжёлая: отличается нормальными показателями пульса, появлением субфебрильной температуры тела, незначительным снижением гемоглобина крови; пациент отмечает более четырёх эпизодов появления крови в кале; во время проведения эндоскопического исследования наблюдается появление контактной ранимости внутренней оболочки толстого кишечника.
- Тяжёлая: характеризуется увеличением пульса свыше нормальных показателей, появлением фебрильной температуры тела, более выраженным снижением уровня гемоглобина крови; пациент отмечает более шести эпизодов появления крови в кале; во время проведения эндоскопического исследования наблюдается появление контактной ранимости внутренней оболочки толстого кишечника.
- Сверхтяжёлая: отличается появлением фебрильной лихорадки, прогрессирующим снижением уровня гемоглобина крови, частотой стула с примесью крови до 10 — 15 раз в сутки. Кроме этого отмечаются значительное снижение общего белка и повышение содержания острофазовых белков в крови, а также выявляются электролитные нарушения.
Кроме этой классификации степень тяжести обострения (атаки) можно определить с помощью индекса Мейо (при количестве баллов более 6 можно говорить о наличии у больного среднетяжёлой или тяжёлой атаки).
| Баллы | 1 | 2 | 3 | |
| Число дефекаций | Привычная для пациента | Больше нормы на 1 — 2 раза | Больше нормы на 3 — 4 раза | Больше нормы на 5 раз |
| Кровь в кале | Отсутствует | Прожилки | Видимая | Занимает большую часть кала |
| Эндоскопическая активность | Нормальное состояние слизистой | Минимальная | Умеренная | Выраженная |
| Общее состояние больного | Удовлетворительное | Удовлетворительное | Среднетяжёлая | Тяжёлое |
Язвенный колит — симптомы, наиболее часто встречающиеся у больных
Кишечные проявления
- диарея;
- наличие примеси крови в кале (от едва заметных прожилок до значительного количества свежей крови);
- ложные позывы к опорожнению кишечника;
- умеренная боль в животе спастического характера (больной отмечает её исчезновение или значительное уменьшение после опорожнения кишечника).
Течение язвенного колита может осложниться развитием тяжёлых и опасных состояний, связанных с поражением кишечника: колоректального рака, токсической дилатации и перфорации толстой кишки, кишечного кровотечения, стенозов толстого кишечника.
Системные проявления и осложнения, нередко наблюдаемые при развитии язвенного колита
- повышение температуры тела;
- снижение гемоглобина крови.
- похудение;
- боли в суставах;
- остеопороз;
- псориаз;
- первичный склерозирующий холангит;
- холелитиаз;
- узловатая эритема;
- афтозный стоматит;
- ирит, увеит, эписклерит, иридоциклит;
- амилоидоз;
- стеатоз печени;
- тромбоэмболия лёгочной артерии, тромбоз периферических вен.
Неспецифический язвенный колит: основные подходы в диагностике заболевания
При подозрении на неспецифический язвенный колит симптомы, возникшие у пациента, имеют огромное значение. Именно совокупность клинических проявлений позволяет предположить наличие данного заболевания. После сбора жалоб больного и проведения физикального осмотра врач назначает обследование, которое включает выполнение различных исследований:
- Общего анализа крови. Изменения в анализе, выявляемые при неспецифическом язвенном колите, присутствуют не всегда и не являются специфичными: обнаруживаются снижение уровня гемоглобина, повышение содержания лейкоцитов и тромбоцитов, а также ускорение оседания эритроцитов.
- Биохимического анализа крови. При проведении исследования выявляется снижение содержания общего белка, увеличение уровня острофазовых белков, нарушение электролитного состава.
- Выявление антител к возбудителям кишечных инфекций в крови и посев кала. Выполняются с целью дифференциальной диагностики при подозрении на наличие кишечных инфекций.
- Ректороманоскопии. При визуальном осмотре внутренней оболочки прямой кишки можно выявить признаки, типичные для неспецифического язвенного колита.
- Колоноскопии. Является обязательным методом исследования у больных язвенным колитом. При выполнении колоноскопии определяются гиперемия, эрозии, изъязвления, контактная ранимость, отсутствие сосудистого рисунка слизистой толстого кишечника.
- Обзорной рентгенографии органов брюшной полости. Позволяет определить осложнения язвенного колита (дилатацию и/или перфорацию толстого отдела кишечника) при их наличии.
- Биопсии внутренней оболочки толстого отдела кишечника. Выполняется при первичном установлении или при подозрении на наличие неверно выставленного ранее диагноза, а также при продолжительном течении язвенного колита с целью скрининга колоректального рака.
- Ультразвукового исследования органов брюшной полости, малого таза, забрюшинного пространства. Проводится с целью исключения других заболеваний, имеющих схожую с язвенным колитом симптоматику.
- Ультразвукового исследования тонкой и ободочной кишок (трансабдоминальное — через переднюю брюшную стенку).
- Ультразвукового исследования прямой кишки (трансректальное — выполняется через прямую кишку).
- Магнитно-резонансной или компьютерной томографии с контрастированием кишечника. Применяются при невозможности выполнения колоноскопии, а также с целью исключения других заболеваний, имитирующих течение язвенного колита.
- Определение уровня фекального кальпротектина. Данный показатель позволяет отличить функциональные расстройства кишечника от его органического поражения. Свидетельствуя о наличии воспалительного процесса в кишечнике, служит маркёром степени активности патологического процесса.
- Осмотров специалистов. Для установления диагноза лечащий врач нередко обращается за консультацией коллег — врачей «узких» специальностей: ревматолога, психотерапевта, гинеколога, дерматолога и других.
Лечение язвенного колита
При обострении течения язвенного колита врач оценивает тяжесть атаки: при лёгкой и среднетяжёлой форме терапия может осуществляться в амбулаторных условиях. Более тяжёлые атаки требуют госпитализации пациента.
Ухудшение течения неспецифического язвенного колита предполагает соблюдение больным диеты. Все продукты, употребляемые пациентом, должны проходить термическую обработку — варение, тушение, запекание, приготовление на пару. Исключается копчёная, солёная, жареная, консервированная пища, фаст-фуд и жирные блюда.
| Рекомендуется | Не рекомендуется | Ограничивается |
|
|
|
При тяжёлой и сверхтяжёлой атаке язвенного колита предпочтительнее использовать парентеральное питание (с помощью внутривенных инфузий, минуя желудочно-кишечный тракт).
Медикаментозная терапия
Для лечения язвенного колита применяются следующие лекарственные средства:
- Противовоспалительные (Месалазин, Сульфасалазин).
- Глюкокортикостероидные (Метилпреднизолон, Преднизолон, Гидрокортизон, Будесонид).
- Иммуносупрессорные (Азатиоприн, Меркаптопурин, Адалимумаб, Ведолизумаб, Инфликсимаб, Голимумаб, Циклосоприн).
- Препараты железа (Феррум Лек, Сорбифер, Тотема, Феринжект, Мальтофер, Венофер).
- Антибактериальные (Метронидазол, Офлоксацин, Ципрофлоксацин, Цефтриаксон, Рифаксимин).
- Противодиарейные (Лоперамид).
- Обезболивающие (Анальгин, Ибупрофен, Мелоксикам).
- Спазмолитические (Но-шпа, Тримедат, Платифиллин).
- Пробиотики и пребиотики (Энтерол, Бификол, Бифиформ).
Выбор лекарственного препарата, а также его дозировка и кратность применения зависят от распространённости и тяжести патологического процесса. Лечение должно осуществляться исключительно врачом, именно доктор определяет наиболее эффективную и безопасную схему лечения.
| Протяжённость поражения | Тяжесть течения | Предпочтительная терапия | Альтернативное лечение |
| Проктит | Лёгкая и среднетяжёлая | Месалазин, Сульфасалазин (ректальные суппозитории или пена). | Будесонид (ректальная пена), Преднизолон (ректальные суппозитории). |
| При неэффективности — Месалазин, Преднизолон в виде таблеток, гранул, в том числе в комбинации с Азатиоприном. | |||
| Тяжёлая | Преднизолон, Метилпреднизолон, Дексаметазон в виде таблеток, гранул, инъекций или инфузий в сочетании с ректальными суппозиториями, пеной Месалазина, Сульфазалазина, Будесонида, Преднизолона. | Будесонид в виде капсул в сочетании с ректальными суппозиториями, пеной Месалазина, Сульфазалазина, Будесонида, Преднизолона. | |
| Левосторонний или тотальный язвенный колит | Лёгкая | Месалазин, Сульфасалазин в виде таблеток, гранул в сочетании с введением препарата с помощью клизмы в кишечник. При неэффективности — дополнительное введение ректальных пены или суспензии Будесонида или Гидрокортизона. | |
| Среднетяжёлая | Месалазин в виде таблеток, гранул в сочетании с введением препарата с помощью клизмы в кишечник. При неэффективности — использование Преднизолона, Метилпреднизолона, Дексаметазона, Будесонида в виде таблеток, капсул, инъекций, инфузий с возможным применение Азатиоприна, Меркаптопурина. При отсутствии положительного эффекта на проводимую терапию рассматривается вопрос о применении Голимумаба, Ведолизумаба, Адалимумаба, Инфликсимаба в комбинации с Азитиоприном. | ||
| Тяжёлая | Преднизолон, Дексаметазон, Гидрокортизон, Метилпреднизолон в виде внутривенной инфузии в сочетании с Месалазином, Гидрокортизоном в виде ректальных суспензий, клизм. | ||
| Проктит, левосторонний или тотальный язвенный колит. | Сверхтяжёлая | Преднизолон, Дексаметазон, Гидрокортизон, Метилпреднизолон в виде внутривенной инфузии в сочетании с Преднизолоном, Гидрокортизоном в виде клизм, суспензий, вводимых в кишечник. | При непереносимости препаратов выбора — Инфликсимаб, Циклоспорин А. |
| При неэффективности проведённой терапии рассматривается вариант хирургического лечения. | |||
Подобные схемы лечения используются специалистами при обострении язвенного колита (при развитии атаки). После стихания клинических проявлений заболевания больному назначаются поддерживающие дозы лекарственных препаратов, при этом врачи стремятся полностью исключить применение глюкокортикоидов (постепенно снижая дозировки вплоть до полной отмены), если это позволяет состояние пациента.
Лечение НЯК с применением хирургических методов
При установлении диагноза «неспецифический язвенный колит» лечение не ограничивается только лишь использованием лекарственных препаратов, однако оперативные вмешательства при данном заболевании применяются нечасто и имеют чёткие показания. К хирургическому лечению врачи прибегают в случаях неэффективности проведения и/или невозможности продолжения консервативной терапии, а также при формировании у пациента опасных осложнений язвенного колита (дилатации, перфорации кишки, кишечного кровотечения, злокачественного новообразования толстого отдела кишечника).
Используются следующие виды оперативного лечения:
- Колпроктэктомия с формированием постоянной илеостомы. Ранее данный метод широко применялся, его смысл заключался в удалении толстого отдела кишечника, а также прямой кишки с выведением и фиксированием на поверхности живота подвздошной кишки. В настоящее время данная операция выполняется реже в связи со значительным дискомфортом и снижением качества жизни больного после выполнения хирургического вмешательства.
- Колпроктэктомия с илеоанальным резервуарным анастомозом. При проведении данного вида хирургического вмешательства удаляется толстый кишечник, но сохраняется прямая кишка, что позволяет сформировать место соединения подвздошной и прямой кишки. Вследствие этого стома на поверхности живота не создаётся, дефекация осуществляется через задний проход.
Несмотря на то, что для пациента наиболее оптимальным является выполнение восстановительно-пластической операции, врачи вынуждены в некоторых случаях прибегать к проведению колпроктэктомии с формированием постоянной илеостомы (например, при недостаточности анального сфинктера или признаках злокачественного новообразования толстого отдела кишечника).
Первичная и вторичная профилактика неспецифического язвенного колита
В связи с тем, что не установлены точные причины возникновения язвенного колита, первичная профилактика в настоящее время не разработана.
Вторичная профилактика направлена на предупреждение развития атак, а также осложнений НЯК.
К сожалению, полностью предотвратить возникновение обострений или осложнений НЯК возможно лишь в случае удаления толстой и прямой кишки. Однако подобное решение не является предпочтительным и приводит к ограничению и ухудшению качества жизни больного. Многие больные с язвенным колитом ведут совершенно нормальный образ жизни, многие годы, не вспоминая об эпизодах атак.
Для того чтобы избежать (или в некоторых случаях, по крайней мере, отсрочить) проведение радикального хирургического вмешательства даже в случае длительной ремиссии, больной должен проходить эндоскопическое исследование толстого кишечника (колоноскопию) не реже, чем раз в три года, а также постоянно принимать лекарственные средства в поддерживающей дозе. В некоторых случаях врачи рекомендуют определять уровень фекального кальпротектина для установления активности язвенного колита.
Некоторые больные вынуждены пожизненно принимать иммуносупрессорные и глюкокортикоидные препараты, что делает их уязвимыми к развитию у них различных инфекционных заболеваний. Поэтому данной группе пациентов рекомендовано проведение ежегодной вакцинации против гриппа, пневмококковой инфекции и других.
Женщины, принимающие иммуносупрессивные препараты, должны с большой ответственностью подходить к планированию беременности.
Заключение
Язвенный колит — коварное и опасное заболевание, которое в отсутствие лечения способно значительно ухудшить качество жизни больного, и, что самое страшное — уменьшить её продолжительность. После установления диагноза пациенту необходимо строго придерживаться рекомендаций по лечению и диспансерному динамическому наблюдению.
По окончании университета я обучалась в интернатуре по направлению «Терапия», а далее приступила к работе в должности врач-терапевта ГБУЗ АО «Верхнетоемская ЦРБ», где продолжаю работать по настоящее время.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник
Неспецифический
язвенный колит (НЯК) — заболевание
неизвестной этиологии, характеризующееся
развитием некротизирующего воспалительного
процесса слизистой оболочки толстого
кишечника с образованием язв, геморрагии
и гноя.
Этиология и
патогенез
Этиология НЯК
неизвестна. Предположительными
этиологическими факторами являются
инфекция (вирусы, бактерии), нерациональное
питание (диета с низким содержанием
пищевых волокон). Многими последний
фактор рассматривается как предрасполагающий
к развитию болезни.
Основными
патогенетическими факторами являются:
• дисбактериоз
кишечника — нарушение нормального
состава микрофлоры в толстом кишечнике,
что оказывает местное токсическое и
аллергизирующее влияние, а также
способствует развитию неиммунного
воспаления толстой кишки;
• нарушение
нейрогуморальной регуляции функции
кишечника, обусловленное дисфункцией
вегетативной и гастроинтестинальной
эндокринной системы;
• значительное
повышение проницаемости слизистой
оболочки толстой кишки для молекул
белка и бактериальных антигенов;
• повреждение
кишечной стенки и образование аутоантигенов
с последующим образованием аутоантител
к стенке кишечника. Антигены некоторых
штаммов Е.
Соli индуцируют
синтез антител к ткани толстой кишки;
• образование
иммунных комплексов, локализующихся в
стенке толстой кишки, с развитием в ней
иммунного воспаления;
• развитие
внекишечных проявлений болезни вследствие
многогранной аутоиммунной патологии.
Этиопатогенез НЯК
представлен на рис. 13.
Патоморфология
При НЯК развивается
выраженный воспалительный процесс в
слизистой оболочке толстой кишки.
Прогрессирующая деструкция эпителия
и слияние воспалительных инфильтратов
обусловливают развитие язв слизистой
оболочки.
У 70-80% больных
развивается характерный признак НЯК —
микроабсцессы крипт толстой кишки. При
хроническом течении отмечаются дисплазия
кишечного эпителия и фиброз стенки
кишки.
Наиболее часто при
НЯК поражаются дистальные участки
обойной кишки и прямая кишка, причем
последняя вовлекается в патологический
процесс почти в 100% случаев. У 25% больных
наблюдается развитие панколита.
Классификация
Классификация
неспецифического язвенного колита
приведена в табл. 25.
Табл. 25. Классификация
неспецифического язвенного колита
(В. Д. Федоров, М. X.
Левитан, 1982; Ю. В. Балтайтис и соавт.,
1986; Г. А. Григорьева, 1996)
Течение | Степень | Распространенность | Активность | Наличие |
Молниеносное | Легкая | Тотальный | Минимальная | Местные |
Клиническая картина
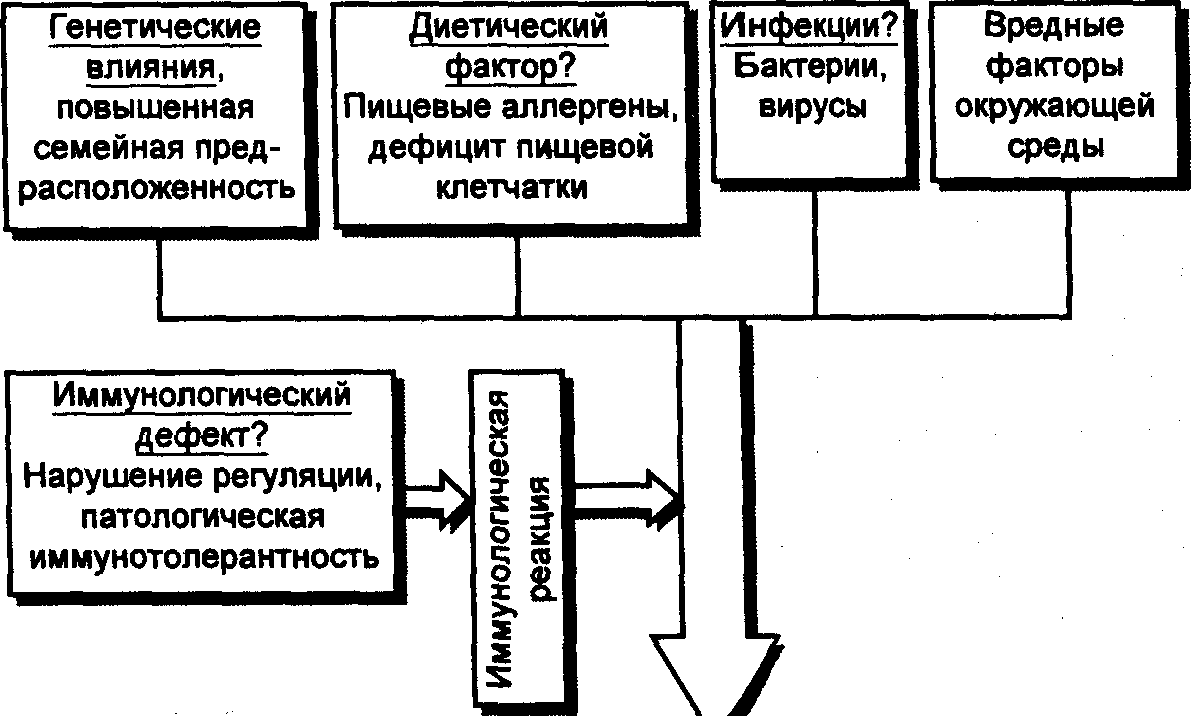
Хроническое воспаление слизистой оболочки толстой кишки
Рис. 13. Этиопатогенез
неспецифического язвенного колита
(Falk, 1998).
Частота возникновения
(первичная заболеваемость) составляет
4-10 заболеваний на 100 000 жителей в год,
встречаемость (численность больных) —
40-117 больных на 100000 населения. У большинства
больных заболевание впервые диагностируется
в возрасте 15-30 лет.
Основными симптомами
НЯК являются следующие.
1. Диарея
с кровью, слизью и гноем.
При выраженной клинической картине
заболевания характерен частый жидкий
стул с примесью крови, слизи, гноя. Стул
до 20 раз в сутки, а при тяжелом течении
до 30-40, преимущественно ночью и утром.
У многих больных количество крови в
кале бывает весьма значительным, иногда
дефекация происходит почти чистой
кровью. Количеств во крови, теряемой
больными в течение суток, может составить
от 100 до 300 мл. Каловые массы содержат
большое количество гноя и могут иметь
зловонный запах.
Начало заболевания
может быть различным в зависимости от
времени появления крови в кале; возможны
следующие варианты:
• вначале появляется
диарея, а через несколько дней слизь и
кровь;
• заболевание
сразу начинается с ректального
кровотечения, при этом стул может быть
оформленным или кашицеобразным;
• одновременно
начинаются диарея и ректальное
кровотечение, при этом у больных выражены
остальные симптомы заболевания (боли
в животе, интоксикация).
Диарея и кровотечение
считаются основными клиническими
проявлениями НЯК. Диарея обусловлена
обширным воспалительным поражением
слизистой оболочки толстой кишки и
резким снижением ее способности
реабсорбировать воду и натрий. Кровотечение
является следствием изъязвления
слизистой оболочки толстой кишки и
развития рыхлой соединительной ткани
с обильно развитой сосудистой сетью.
2. Боли
в животе.
Постоянный симптом НЯК. Боли носят
схваткообразный характер и локализуются
преимущественно в проекции отделов
толстой кишки, чаще всего в области
сигмовидной, поперечной ободочной,
прямой кишки, реже — в области слепой
кишки, в околопупочной области. Обычно
боли усиливаются перед дефекацией и
успокаиваются или ослабевают после
стула. Возможно усиление боли после
еды.
Следует заметить,
что чрезвычайно сильные боли и симптомы
перитонита для НЯК нехарактерны, так
как воспалительный процесс при этом
заболевании ограничивается слизистой
оболочкой и подслизистым слоем. При
осложненном течении НЯК воспалительный
процесс распространяется на глубокие
слои кишечной стенки (см. далее).
3. Болезненность
живота при пальпации.
Характерный признак НЯК. При пальпации
определяется четко выраженная
болезненность в области сигмовидной,
поперечной ободочной и слепой кишки.
Чем сильнее выражен воспалительный
процесс в толстом кишечнике, тем
значительнее боль при пальпации его
отделов. Симптомов раздражения брюшины,
мышечного напряжения при неосложненном
течении заболевания, как правило, не
наблюдается, однако при тяжелом течении
возможно появление резистентности мышц
передней брюшной стенки.
4. Интоксикационный
синдром.
Характерен для тяжелого течения НЯК и
острых молниеносных форм заболевания.
Синдром интоксикации проявляется резкой
слабостью, адинамией, повышением
температуры тела (нередко до высоких
цифр), похуданием, снижением или даже
полным отсутствием аппетита, тошнотой,
состоянием депрессии, выраженной
эмоциональной лабильностью, плаксивостью,
раздражительностью.
5. Синдром
системных проявлений.
Системные проявления НЯК характерны
для тяжелого течения заболевания и в
некоторых случаях встречаются при форме
средней тяжести. К типичным системным
проявлениям относятся:
• полиартрит —
обычно поражаются голеностопные,
коленные, межфаланговые суставы,
интенсивность боли и степень ограничения
движений в суставах, как правило,
невелики. С наступлением ремиссии
суставные изменения полностью исчезают,
деформаций и нарушений функции суставов
не развивается. У некоторых больных
развиваются преходящий спондилоартрит
и сакроилеит. Сакроилеит встречается
чаще и протекает тяжелее при более
обширных и тяжелых поражениях толстого
кишечника. Симптомы сакроилеита могут
предшествовать за много лет клиническим
проявлениям НЯК;
• узловатая эритема
— развивается у 2-3% больных, проявляется
множественными узлами, чаще на
разгибательной поверхности голени.
Кожа над узлами имеет багрово-фиолетовую
окраску, затем становится зеленоватой,
желтоватой и далее приобретает нормальный
цвет;
• поражение кожи
— возможно развитие гангренозной
пиодермии (при тяжелом септическом
течении заболевания); изъязвлений кожи;
очагового дерматита; постулезных и
уртикарных высыпаний. Особенно тяжело
протекает гангренозная пиодермия;
• поражения глаз
— отмечены у 1.5-3.5% больных, характерно
развитие ирита, иридоциклита, увеита,
эписклерита, кератита и даже панофтальмита;
• поражения печени
и внепеченочных желчных протоков имеют
большое значение для оценки течения
заболевания, тактики лечения и прогноза.
При НЯК наблюдаются следующие формы
поражения печени: жировая дистрофия,
портальный фиброз, хронический активный
гепатит, цирроз печени. По данным Ю. В.
Балтайтис и соавт. (1986), поражения печени
практически не изменяются под влиянием
консервативной терапии НЯК, а при тяжелых
формах прогрессируют и приводят к
развитию цирроза печени. После колэктомии
изменения в печени регрессируют.
Характерным поражением внепеченочных
желчных путей является склерозирующий
холангит.
— поражение слизистой
оболочки полости рта характеризуется
развитием афтозного стоматита, глоссита,
гингивита, протекающих с очень сильными
болями; возможен язвенный стоматит;
— нефротический
синдром — редкое осложнение НЯК.
— аутоиммунный
тиреоидит.
— аутоиммунная
гемолитическая анемия.
Развитие синдрома
системных проявлений обусловлено
аутоиммунными нарушениями и отражает
активность и тяжесть патологического
процесса при язвенном колите.
6. Дистрофический
синдром.
Развитие дистрофического синдрома
характерно для хронической формы, а
также острого течения НЯК. Дистрофический
синдром проявляется значительным
похуданием, бледностью и сухостью кожи,
гиповитаминозами, выпадением волос,
изменениями ногтей.
Клинические
формы течения
Большинство
гастроэнтерологов различает следующие
формы течения НЯК: острую (включая
молниеносную) и хроническую (рецидивирующую,
непрерывную).
Острое течение
Острая форма
заболевания характеризуется быстрым
развитием клинической картины, тяжестью
общих и местных проявлений, ранним
развитием осложнений, вовлечением в
патологический процесс всей толстой
кишки. Острое течение язвенного колита
характеризуется тяжелой диареей,
значительным кишечным кровотечением.
При выраженной диарее выделения из
прямой кишки почти не содержат кала, из
прямой кишки выделяются кровь, слизь,
гной, тканевой детрит каждые 15-20 минут.
Развивается тяжелое истощение (потеря
массы может достигать 40-50%). Больные
адинамичны, бледны, резко выражены
симптомы интоксикации (сухость кожи и
слизистой оболочки полости рта;
тахикардия; повышение температуры тела;
отсутствие аппетита; тошнота). При
пальпации живота отмечается выраженная
болезненность отделов толстого кишечника.
Для острого течения заболевания
характерны осложнения (токсическая
дилатация толстой кишки, перфорация,
перитонит ).
Молниеносная
форма (фульминантная) —
является самым тяжелым вариантом течения
НЯК и обычно требует хирургического
лечения. Она характеризуется внезапным
началом, бурным развитием клинической
картины (иногда в течение нескольких
дней или 1-2 недель). При молниеносной
форме наблюдаются резко выраженная
диарея, значительное кишечное кровотечение,
высокая температура тела, тяжелая
интоксикация, часто развиваются опасные
для жизни осложнения. При молниеносной
форме НЯК отмечается тотальное поражение
толстой кишки и быстрое развитие
системных проявлений заболевания.
Хронические формы
Хроническая
непрерывная форма
диагностируется, если через 6 месяцев
после первоначальных проявлений не
наступает ремиссии процесса (Ю. В.
Балтайтис и соавт., 1986). При этой форме
обострения следуют друг за другом часто,
ремиссии очень нестабильные,
кратковременные, быстро формируются
системные проявления заболевания, часто
развиваются осложнения.
Хроническая
рецидивируюшая форма
встречается наиболее часто и характеризуется
ремиссиями продолжительностью 3-6 месяцев
и более, сменяющимися обострениями
различной степени выраженности.
Степени тяжести
При НЯК тяжесть
заболевания обусловлена степенью
вовлечения в патологический процесс
отделов толстого кишечника. Наиболее
часто встречается проктосигмоидит (70%
больных), изолированное поражение прямой
кишки регистрируется у 5% больных,
тотальный колит — у 16% пациентов.
В табл. 26 представлены
степени тяжести НЯК.
Осложнения
1. Перфорация
толстой кишки.
Одно из наиболее тяжелых осложнений
НЯК, наблюдается у 19% больных с тяжелым
течением заболевания. Перфорировать
могут язвы толстой кишки, возможны также
множественные перфорации перерастянутой
и истонченной толстой кишки на фоне ее
токсической дилатации.
Перфорации происходят
в свободную брюшную полость и могут
быть прикрытыми.
Основными симптомами
перфорации толстой кишки являются:
• появление
внезапной резкой боли в животе;
• появление
локального или распространенного
напряжения мышц передней брюшной стенки;
• резкое ухудшение
состояния больного и усугубление
симптомов интоксикации;
• выявление
свободного газа в брюшной полости при
обзорной рентгеноскопии брюшной полости;
• появление или
усиление тахикардии;
• наличие токсической
зернистости нейтрофилов;
• выраженный
лейкоцитоз.
Перитонит может
развиться без перфорации вследствие
транссудации кишечного содержимого
через истонченную стенку толстой кишки.
Уточнить диагноз перфорации толстой
кишки и перитонита можно с помощью
лапароскопии.
2. Токсическая
дилатация толстой кишки.
Очень тяжелое осложнение, характеризующееся
чрезмерным ее расширением. Развитию
этого осложнения способствуют сужение
дистальных отделов толстой кишки,
вовлечение в патологический процесс
нервно-мышечного аппарата кишечной
стенки, гладкомышечных клеток кишки,
потеря мышечного тонуса, токсемия,
изъязвление слизистой оболочки кишки.
Развитию этого
осложнения могут также способствовать
глюкокортикоиды, холинолитики,
слабительные средства.
Основными симптомами
токсической дилатации толстой кишки
являются:
• усиление болей
в животе;
• уменьшение
частоты стула (не считать это признаком
улучшения состояния больного!);
• нарастание
симптомов интоксикации, заторможенность
больных, спутанность сознания;
• повышение
температуры тела до 38-39°С;
• снижение тонуса
передней брюшной стенки и прощупывание
(пальпировать осторожно!) резко
расширенного толстого кишечника;
• ослабление или
исчезновение перистальтических кишечных
шумов;
• выявление раздутых
участков толстой кишки при обзорной
рентгенографии брюшной полости.
Токсическая
дилатация толстого кишечника имеет
неблагоприятный прогноз. Летальность
при этом осложнении 28-32%.
3. Кишечное
кровотечение.
Примесь крови в кале при НЯК является
постоянным проявлением этого заболевания.
О кишечном кровотечении как осложнении
НЯК следует говорить, когда из прямой
кишки выделяются сгустки крови. Источником
кровотечения являются:
• васкулиты на дне
и краях язв; эти васкулиты сопровождаются
фибриноидным некрозом стенки сосудов;
• флебиты стенки
кишки с расширением просвета вен
слизистой, подслизистой и мышечных
оболочек и разрывы этих сосудов (В. К.
Гусак, 1981).
4. Стриктуры
толстой кишки.
Это осложнение развивается при
длительности течения НЯК более 5 лет.
Стиктуры развиваются на небольшом
протяжении кишечной стенки, поражая
участок длиной 2-3 см. Клинически они
проявляются клиникой кишечной
непроходимости различной степени
выраженности. В диагностике этого
осложнения важную роль играют ирригоскопия
и фиброколоноскопия.
5. Воспалительные
полипы. Это
осложнение НЯК развивается у 35-38% больных.
В диагностике воспалительных полипов
большую роль играет ирригоскопия, при
этом выявляются множественные дефекты
наполнения правильной формы по ходу
толстой кишки. Диагноз верифицируется
с помощью колоноскопии и биопсии с
последующим гистологическим исследованием
биоптатов.
6. Рак
толстой