Эпидемиология краснухи у беременных
В клинических проявлениях типичной краснухи выделяют 4 периода: инкубационный, катаральный, период экзантемы и период реконвалесценции.
Проявляется ринитом, слезотечением, светобоязнью, першением в горле, иногда сухим кашлем. Температура тела повышена (в тяжелых случаях – до высоких цифр). Интоксикация проявляется недомоганием, головной болью, миалгиями, снижением аппетита. Возможны артралгии.
Увеличиваются и становятся болезненными при пальпации лимфатические узлы, как правило, затылочные, околоушные, заднешейные. Лимфаденопатия сохраняется до 2-3 недель, но возможно и ее отсутствие.
Продолжительность катарального периода – 1-3 дня.
Сыпь вначале появляется на лице, за ушами, на волосистой части головы и в течение 10-12 часов распространяется на все тело, причем к моменту появления на туловище, на лице сыпь уже угасает. Сыпь расположена на разгибательных поверхностях конечностей, ягодицах, спине. На других участках тела сыпь более скудная, на подошвах и ладонях сыпь отсутствует. Экзантема наблюдается не более 4 дней, исчезает бесследно.
На твердом небе и слизистой оболочке ротовой полости возможно появление энантемы в виде мелких единичных пятнышек (пятна Форхгеймера). Возможны гепатомегалия и спленомегалия.
Температура тела в периоде экзантемы, как правило, нормальная или субфебрильная.
Мелкопятнистая сыпь у больного краснухой.
Протекает гладко. Сыпь угасает бесследно. Нормализуется температура тела.
Клинические проявления краснухи у беременной женщины отличия не имеют, но заболевание во время беременности приводит к инфицированию плода. В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью формируются множественные пороки развития. В I триместре вероятность этого достигает 90%, во втором — до 75%, в третьем — 50%.
Заражение в первые 2-3 месяца беременности часто приводит к нарушению эмбриогенеза, уродствам, смерти плода и выкидышу. Если ребенок рождается, у него определяется множество аномалий. В классический «малый краснушный синдром» включают триаду Грета: катаракту, пороки сердца и глухоту.
К типичным проявлениям краснухи в неонатальном периоде относятся тромбоцитопеническая пурпура, гепатоспленомегалия, гепатит с желтухой и высоким содержанием билирубина в крови, гемолитическая анемия с характерным ретикулоцитозом и деформированными эритроцитами, увеличение родничка, интерстициальная пневмония, поражение трубчатых костей с чередованием участков разрежения и уплотнения. Большая часть неонатальных проявлений исчезает в течение первых 6 месяцев жизни.
Пороки сердца встречаются в 98% случаев врожденной краснухи. Наиболее часто наблюдается незаращение артериального протока в сочетании со стенозом легочной артерии или без него. Встречаются поражения аортального клапана, стеноз аорты, дефект межжелудочковой и межпредсердной перегородок, транспозиция крупных сосудов. Большая часть пороков сердца выявляется уже после периода новорожденности.
В 84,5% случаев обнаруживается поражение органов зрения. Чаще всего это катаракта. Она может быть одно — или двусторонней, часто сопровождается микрофтальмией, может отсутствовать при рождении и развиваться позже. Глаукома встречается реже, она может прогрессировать в период новорожденности.
Глухота разной степени выраженности часто встречается в сочетании с вестибулярными расстройствами.
Практически 71,5% детей с врожденной краснухой имеют те или иные поражения нервной системы. Частыми аномалиями бывают микроцефалия и гидроцефалия. Хронические менингоэнцефалиты протекают с длительным сохранением вируса в ликворе. В первые месяцы жизни заметны нарушения мышечного тонуса, изменения поведения — сонливость, или, наоборот, повышенная возбудимость, двигательные нарушения различной степени, в том числе гиперкинезы, судороги, параличи. Позднее наблюдается снижение психического развития и интеллекта вплоть до идиотии.
Поражение нервной системы не всегда диагностируется при рождении, и может проявляться гораздо позже в виде судорог, умственного недоразвития.
Инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии.
В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 12 февраля 2020;
проверки требует 1 правка.
Высыпания на коже у больного краснухой
Краснуха (лат. rubella) или третья болезнь — эпидемическое вирусное заболевание с инкубационным периодом около 15-24 дней. Это обычно неопасное заболевание, затрагивающее в основном детей, однако оно может спровоцировать серьёзные врожденные пороки, если женщина заражается в начале беременности. Название «третья болезнь» происходит из времён, когда был составлен список болезней, провоцирующих детскую сыпь, в котором краснуха стояла на третьем месте[3].
История[править | править код]
Впервые краснуха была описана в 1740 г. немецким терапевтом Ф. Хофманом. В 1881 г. заболевание официально выделено в отдельную нозологическую форму. В 1938 г. японские исследователи доказали вирусную природу инфекции, заразив волонтёров фильтратом отделяемого носоглотки. Возбудитель краснухи выделен в 1961 г. несколькими учёными почти одновременно: П. Д. Паркманом, Т. X. Уэллером и Ф. А. Невой. В 1941 г. австралийский исследователь Н. Грегг описал различные аномалии плода в связи с его внутриутробным заражением вирусом краснухи во время болезни беременной матери. Наиболее часто встречающиеся аномалии — катаракта, пороки сердца и глухота были объединены под названием «классический синдром врождённой краснухи».
Вирус[править | править код]
Это контагиозное заболевание, вырабатывающее стойкий иммунитет. Возбудитель Rubella virus относится к семейству Togaviridae, роду Rubivirus
Эпидемиология[править | править код]
Информация в этой статье или некоторых её разделах устарела. Вы можете помочь проекту, обновив её и убрав после этого данный шаблон. |
Имея мягкое течение у детей, краснуха опасна для беременных вследствие внутриутробной инфекции плода. Для детей, чьи матери болели краснухой во время беременности, характерны врождённые дефекты развития (чаще врождённая глухота). В Европе от 80 до 95 % женщин привиты, и это число растёт вместе с систематической вакцинацией в детстве. Заразность начинается за неделю до высыпания и продолжается 2 недели после.
Благодаря политике вакцинации болезнь становится всё более и более редкой в западных странах. Она почти исчезла в США начиная с 2002 года. В 2004 году было зарегистрировано 29 000 случаев краснухи в мире. Всемирная организация здравоохранения рассчитывала на искоренение краснухи в 2010 году. Региональный отдел ВОЗ, Панамериканская организация здравоохранения[en] объявила в 2015 году страны Северной и Южной Америки территорией, свободной от эндемичной передачи краснухи[4].
В первом квартале 2019 года ВОЗ выдала Минздраву сертификат о полном искоренении вируса в России[5].
Последствия инфекции для зародыша[править | править код]
Риск для зародыша тем более велик, чем раньше случается заражение во время беременности:
в течение 1-го триместра риск повреждения зародыша равен примерно 25 %, после четвёртого месяца он сводится к нулю. Первичная материнская инфекция проходит незамеченной в 50 процентах случаев.
Заражение матери краснухой может повлечь за собой синдром множественных пороков — синдром (триада) Грега, включающий в себя поражения сердечно-сосудистой системы, глаз и слухового аппарата.
Диагностика[править | править код]
Как правило — иммуноферментный анализ; при летальном исходе вирус может быть выделен из различных органов новорождённого на клеточной культуре.
Клинические признаки[править | править код]
После инкубационного периода, длящегося 2—3 недели, появляется умеренная температура с головной болью, фарингитом, заднешейной и затылочной лимфаденопатией, конъюнктивитом. (Лимфаденопатию можно отнести к патогномоничному признаку данного заболевания)↵Высыпание появляется через 48 часов, сыпь макулезная (пятнистая) не зудящая, вначале на лице, потом спускается на всё тело в течение нескольких часов; вначале сыпь морбилиформная (напоминает коревую), затем скарлатиноморфную . Она преобладает на лице, в области поясницы и ягодиц, разгибательных поверхностях рук, ног. Сыпь держится 2—4, изредка 5—7 дней, затем исчезает без пигментации и шелушения. Нужно отметить, что довольно часты смягченные и асимптоматичные формы.
Дополнительные исследования[править | править код]
В крови лейкопения, иногда плазмоцитоз. Повышение сывороточных антител или высокий уровень иммуноглобулина М подтверждают краснуху.
Лечение[править | править код]
Нет специфического лечения. Серонегативных девочек рекомендуется вакцинировать в пубертатном возрасте.
Для симптоматического лечения допускается использование парацетамола.
Профилактика[править | править код]
Основным методом является вакцинация.
В соответствии с российским национальным календарём прививок, который утверждён приказом Министерства здравоохранения РФ № 125н от 21 марта 2014 г.[6], вакцинация против краснухи проводится комбинированной живой вакциной от кори, краснухи и паротита в возрасте 12 месяцев, ревакцинация — в шесть лет.
В соответствии с тем же приказом вакцинация против краснухи и ревакцинация против краснухи показана мужчинам от 1 года до 18 лет и женщинам от 1 года до 25 лет в том случае, если они не болели, не привиты, привиты однократно против краснухи или не имеют сведений о прививках против краснухи.
В художественной литературе[править | править код]
- И, треснув, зеркало звенит… роман Агаты Кристи. Действие романа происходит в Англии, расследование ведет Мисс Марпл. Роман основан на реальных событиях: у актрисы Джин Тирни, которая во время беременности переболела краснухой, дочь родилась инвалидом, по мотивам этих событий и написан роман.
См. также[править | править код]
- Корь
- Ветрянка
- Скарлатина
- Эпидемический паротит
Примечания[править | править код]
Ссылки[править | править код]
- Руководство по лабораторной диагностике кори и краснухи (pdf). ВОЗ. Дата обращения 14 апреля 2016.
- Статья про краснуху на сайте Wong’s Virology
Источник
Краснуха — инфекционная болезнь, возбудителем которой является РНК-содержащий вирус, и которая крайне опасна для беременных. Распространяют болезнь зараженные люди. Заразившийся опасен за 7 дней до появления сыпи на коже и на протяжении одной или двух недель от начала болезни (появления первых симптомов).
- Влияние на организм
- Симптомы краснухи
- Диагностика
- Профилактика краснухи
- Профилактика краснухи у беременных
- Врожденная краснуха
- Дифференциальная диагностика
Влияние на организм
Пути передачи краснухи:
- чихание
- разговор
- кашель
Это значит, что в основном заразиться можно воздушно-капельным путем. Почти все, контактирующие с зараженным и не имеющие иммунитета, заражаются. Если больна беременная женщина, то она передаст вирус по плаценте будущему малышу. Вирус поражает кожные покровы, лимфу и ткань эмбриона.
«Мигрирование» вируса краснухи по организму происходит через кровь, вследствие чего страдают стенки небольших сосудиков, потому и появляется сыпь (следствие мелких кровоизлияний). Что касается лимфоузлов, при краснухе наблюдают их увеличение. Если заболевание протекает в тяжелой форме, происходит поражение нервов. Тогда фиксируют краснушный энцефалит и менингит.
В первые несколько недель от зачатия происходит активное деление клеток эмбриона, закладываются ткани организма и будущие органы. Процесс деления тормозится, как только через плаценту попадает вирус краснухи. Потому дети, пораженные этим возбудителем болезни, рождаются со значительными пороками развития или вовсе не рождаются. Если заболеть на самых ранних сроках, это причинит наибольший вред ребенку.
Симптомы краснухи
Эта болезнь считается детской. Если ребенку не делали прививку, то течение болезни легкое. Впрочем, при отсутствии должного ухода и лечения возможны осложнения, связанные с нервной системой. Но такие осложнения бывают в очень редких случаях, потому что сегодня принято всем делать вакцинацию.
Инкубационный период: примерно 2-3 недели. За это время симптомы не проявляются, а потом начинается общее недомогание. Сначала краснуху можно перепутать с ОРВИ, потому что появляются такие начальные симптомы:
- насморк
- кашель
- повышение температуры
- увеличение лимфаузлов
Но также возникает и сыпь. Сначала высыпания локализируются на коже лица. Проходит буквально пару часов, и их уже можно увидеть на верхних конечностях, торсе и даже на ногах. Наибольшее количество высыпаний фиксируют на ягодице, спине и руках.
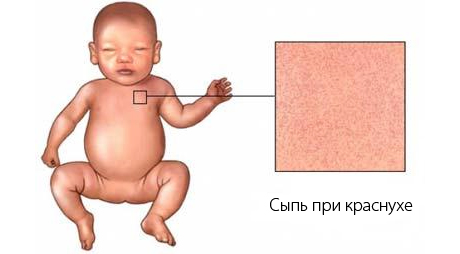
Сыпь при краснухе — это бледно-розовые или красно-розовые пятна размером от 2 до 4 мм, имеют круглую форму без размытостей. Сыпь исчезает через 1-3 дня, после нее нет рубцевания.
Важный симптом краснухи при беременности и вне ее — лимфаденит, то есть воспалительный процесс в лимфатических узлах. Они увеличиваются в размерах, а при пальпации больная ощущает боль. Лимфоузлы будут такими на протяжении 1-2 недель после сыпи. Но нужно помнить, что при краснухе у беременных сыпи может не быть, а вот увеличение лимфаузлов всегда «на лицо».
Краснуха при беременности может не проявляться лихорадкой. Верхний порог температуры составляет в среднем 38˚ С. Эти отклонения от обычного течения называются атипичным течением. Потому краснуху у беременных могут вовремя не диагностировать.
Диагностика
Подтверждение диагноза краснухи проводится при помощи общего анализа крови. Особенности показателей:
- низкое число нейтрофилов
- низкое количество лейкоцитов
- рост лимфоцитов
- рост моноцитов
Также актуален метод выявления антител к рассматриваемой болезни по иммуноферментному анализу (ИФА). Когда организм инфицируется, начинается продукция IgM, но они очень скоро исчезают. Долговременные защитные силы организма обеспечиваются IgG. При заболевании краснухой IgM можно обнаружить спустя одну или дву недели после сыпи, в крови они присутствуют максимум три месяца. После этого в крови можно найти IgG, которые будут в организме всю последующую жизнь. При планировании беременности или сразу после подтверждения факта зачатия проводят анализ на краснуху (обнаружение иммуноглобулинов M и G).
Профилактика краснухи
Как уже отмечалось выше, все дети подлежат обязательной вакцинации в возрасте 1 года и 6 лет. В 12-13 лет лицам женского пола рекомендована вакцинаций в третий раз, чтобы провести профилактику рассматриваемой болезни к моменту зачатия ребенка.
Иммунитет к краснухе формируется благодаря вакцинации у девяти из 10 детей. Достаточный уровень защиты будет на протяжении 15 лет. Потому, если вы пропустили вакцинацию в возрасте 6 лет для своего ребенка, есть риск, что в 18-20 лет он подхватит болезнь. Очень редко появляется болезнь у тех, кому сделали обе плановые вакцинации в детском возрасте. Но у них течение болезни легкое, а передача плоду в случае беременности не происходит.
Профилактика краснухи у беременных
Как уже отмечалось, планирование беременности включает сдачу крови на анализ, чтобы обнаружить иммуноглобулины G и M к TORCH-инфекциям, которые могут повредить плод. Сюда относятся:
- краснуха
- токсоплазмоз
- герпес первого и второго типов
- цитомегаловирус
Возможный результат:
- отрицательный
- положительный
- сомнительный
Согласно полученным результатам врач определяет, когда женщине можно беременеть. Женщина будет знать, есть ли у нее стойкий иммунитет к краснухе. Прививаться от этой болезни нужно перед зачатием ребенка, а не после обнаружения беременности. Если во время беременности была сделана вакцинация, делают прерывание.
Если беременная перенесла краснуху, когда от момента зачатия прошло более 16 недель, и врач не обнаружил отклонений в развитии ребенка, то медицинский аборт не делают.
Врожденная краснуха
Эта патология низкая в тех странах, где проводят плановые вакцинации детей (плюс третья вакцинация для девочек). Если беременная заболела краснухой на первой месяце, то вероятность аномалий развития плода составляет 100%. Если болезнь была на 4-8 неделе гестации, то риск развития меньше, но он составляет 40-60%.
Проявления врожденной краснухи:
- катаракта
- глухота
- сердечные пороки (коарктация аорты, тетрада Фалло, стеноз аортального клапана и т. п.)
- поражение кожи и сосудов (не во всех случаях)
- дисплазия органов
- аномалии прикуса
- микроцефалия
- гидроцефалия
Последние из указанных выше признаков возникают, если мать заболела в последние месяцы беременности. Если инфицирование эмбриона произошло, то 4 шанса из 100, что будет аборт или гибель плода в животе матери. Первые проявления врожденной краснухи:
- геморрагическая сыпь, густо расположенная
- низкий уровень тромбоцитов
- интерстициальная пневмония
- гепатит
Дети с краснухой, которую они получили от беременной матери, запаздывают в развитии. Часть из них аутичные, умственно отсталые или с другими болезнями нервной системы. Из-за таких последствий важно сделать всё, чтобы не заболеть краснухой при беременности.
Дифференциальная диагностика
Краснуху можно перепутать с другими болезнями, например, аллергическими. Как уже писалось выше, у беременных краснуха протекает стерто, потому точная диагностика очень сложна. Требуется отличие болезни от таких:
- инфекционный мононуклеоз
- корь
- инфекционная эритема
- скарлатина
- аллергия на лекарственные препараты
При кори температура повышается больше, чем при краснухе. Отличие также в светобоязни, сухом кашле и конъюнктивите, которых при краснухе нет. Что касается скарлатины, у больных всегда болит горло, а язык становится ярким. Сыпь при скарлатине мельче, всего 1-2 мм. Важное отличие инфекционного мононуклеоза в том, что увеличены печень и селезенка. При этой болезни сыпь бывает не всегда, а, если возникает, то может быть самого разного размера и даже разной формы.
Источник
Также:
врожденная краснушная инфекция, триада Грегга, connatal rubella syndrome
Версия: Справочник заболеваний MedElement
Категории МКБ:
Синдром врожденной краснухи (P35.0)
Разделы медицины:
Врожденные заболевания
Общая информация
Краткое описание
Врожденная краснуха является антропонозной инфекцией и встречается повсеместно. Вызывается РНК-вирусом, относящимся к семейству Togaviridae, роду Rubivirus.
Синдром врожденной краснухи (СВК) составляет около 10% от общего числа врожденных аномалий.
Врожденная краснуха возникает в результате первичной краснушной инфекции у беременных женщин.
Тератогенное действие
инфекции может быть связано непосредственно с ее цитодеструктивным влиянием на развивающиеся клеточные структуры эмбриона человека или с поражением сосудов плаценты, которое приводит к ишемии плода, что наиболее опасно в период интенсивного формирования органов.
Синдром врожденной краснухи характеризуется широким спектром клинических форм и отличается длительным периодом активности с выделением возбудителя. При поражении плода вирусом краснухи наблюдается классическая триада Грегга — врожденные катаракты, пороки сердца, глухота.
Для врожденной краснухи характерна хроническая форма инфекции, сопровождающаяся длительной персистенцией вируса.
Специфического лечения врожденной краснухи нет, используется симптоматическая терапия.
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
Общепринятой классификации клинических форм краснухи нет. Врожденная краснушная инфекция включает синдром врожденной краснухи, клинические особенности которого зависят от срока беременности и от того, когда произошло инфицирование матери.
Этиология и патогенез
Врожденная краснуха вызывается РНК-вирусом, относящимся к семейству Togaviridae, роду Rubivirus. Относится к антропонозным инфекциям, встречается повсеместно.
Первостепенное значение в патогенезе врожденной краснухи имеет вирусемия у матери и инфицирование плаценты, которое приводит к ее некротическим изменениям и способствует проникновению вируса в плод. Широкая диссеминация вируса выражена на ранних сроках беременности.
Прямое действие вируса краснухи обусловлено его цитолитической активностью в некоторых тканях, свойством повреждать хромосомы и угнетать митотическую активность инфицированных клеток.
При инфицировании эмбриона или плода вирус краснухи оказывает иммунодепрессивное действие, приводящее к угнетению продукции интерферона и ингибиции клеточного иммунитета.
При врожденной краснухе иммунный ответ характеризуется рядом закономерностей.
Если мать переболела краснухой в период беременности, но плод не был инфицирован, то материнские IgG антитела передаются плоду уже с 12-16 недели, тогда как материнские IgM антитела обычно не проходят через плаценту. В течение 6-10 месяцев после рождения пассивные IgG антитела у ребенка исчезают.
Если произошло внутриутробное инфицирование, у зараженного плода, наряду с появлением материнских IgG антител, на 16-24 неделях развития начинают вырабатываться собственные вирусспецифические IgM антитела. Эти антитела могут персистировать у ребенка с врожденной краснухой в течение до 6 месяцев после рождения (иногда — до года и дольше). Со второй половины первого года жизни у детей с врожденной краснухой начинают продуцироваться специфические IgG антитела, имеющие низкую авидность.
Эпидемиология
Для краснухи характерна выраженная сезонность. Эпидемии регулярно сменяются периодами с низкой заболеваемостью.
На территориях с умеренным климатом сезонные пики заболеваемости наблюдаются весной; небольшие эпидемии возникают каждые 3-4 года, более крупные – раз в 6-9 лет.
Во время эпидемий краснухи в странах, где программы иммунизации против этой инфекции не проводятся, показатель заболеваемости синдромом врожденной краснухи составляет 0,6-2,2 случая на 1000 новорожденных.
Годовые показатели заболеваемости по Российской Федерации, регистрируемой с 1978 года, варьировали до 2009 года в пределах от 98,2 до 407,1 на 100 тысяч населения.
Факторы и группы риска
Врожденная краснуха может развиться если женщина, восприимчивая к вирусу краснухи, заболела ею в какой-либо период беременности. Наибольший риск возникновения пороков развития плода отмечается на ранних этапах беременности. Риск врожденной краснухи повышается также в конце беременности, когда ослабляется плацентарный барьер.
Существенно снижает риск возникновения синдрома врожденной краснухи своевременная иммунизация женщин фертильного возраста.
Клиническая картина
Cимптомы, течение
Прогноз инфекции для плода определяется
гестационным возрастом
ко времени заражения.
Если беременная больна краснухой, в период до 8-й недели беременности инфекция развивается у 50-80% плодов.
Если инфицирование беременной произошло во II триместре, заражается не более 10-20% плодов.
В III триместре заражение плода относительно редко.
Данные о поражениях плода в зависимости от сроков инфицирования матери (Николов З. и Гетев Г., 1983):
| Сроки инфицирования матери | Последствия для плода |
| 3 – 7 недель | Смерть плода и аборт |
| 2 – 6 недель | Катаракта, микрофтальмия, ретинопатия |
| 5 – 7 недель | Пороки сердца |
| 5 – 12 недель | Поражение внутреннего уха и слуха |
| 8 – 9 недель | Пороки развития молочных зубов |
При поражении плода вирусом краснухи характерен классический синдром Грегга:
— глухота;
— поражение глаз (катаракта, реже
глаукома
, помутнение роговицы,
миопия
, недоразвитие век, ретинoпатия)$
— пороки сердца (чаще — незаращение артериального протока, возможны также
ДМЖП
,
ДМПП
, стеноз легочной артерии и аорты, транспозиция сосудов).
Помимо перечисленных классических проявлений, существует расширенный синдром краснухи, в который входит множество других аномалий развития, характерных для этой инфекции:
—
микроцефалия
;
— увеличенный родничок;
— поражение головного мозга;
— глаукoма;
—
расщелина нёба
;
— интерстициальная пневмония;
— гепатит;
— поражение вестибулярного аппарата;
— пороки развития скелета;
— поражение трубчатых костей;
—
гепатоспленомегалия
;
— пороки развития мочеполовой системы.
Для больных детей типичны низкая масса тела и маленький рост при рождении, дальнейшее отставание в физическом развитии.
Одни из наиболее характерных признаков врожденной краснухи —
тромбоцитопеническая пурпура
(может сохраняться в течение от 2 недель до 3 месяцев) и гемолитическая анемия. Частота тромбоцитопенической пурпуры составляет 15 – 20%. Тромбоцитопения обычно купируется спонтанно в течение 1-го месяца жизни. Летальный исход редко бывает обусловлен
геморрагическим синдромом
, несмотря на то, что тромбоцитопения может быть достаточно выражена.
При врожденной краснухе могут наблюдаться разнообразные поражения центральной нервной системы, тяжелые гормональные изменения (сахарный диабет, болезнь Аддисона, недостаток гормона роста).
У большинства инфицированных детей в период новорожденности отмечается бессимптомное течение болезни. У 70% из них впоследствии появляются признаки врожденной краснухи.
Диагностика
Диагноз врожденной краснухи ставят на основании анализа данных клинико-эпидемиологических и лабораторных исследований.
Клинический диагноз синдрома врожденной краснухи (при отсутствии лабораторного подтверждения) основывается на выявлении двух любых основных симптомов или сочетания одного из основных симптомов и еще одного из дополнительного симптома.
Основные симптомы:
— катаракта или врожденная глаукома;
— врожденный порок сердца;
— глухота;
— пигментная ретинопатия.
Дополнительные симптомы:
— пурпура;
— спленомегалия;
— желтуха;
— микроцефалия;
— менингоэнцефалит;
— изменения костей;
— отставание в умственном развитии.
Лабораторная диагностика
Лабораторная диагностика заключается в определении IgM-антител к вирусу краснухи в сыворотке крови ребенка, обнаружении вируса краснухи в эпителии слизистых, для чего исследуются носоглоточные мазки и моча.
В основе лабораторной диагностики заболевания лежат выделение и идентификация вируса:
— определение титра специфических антител в сыворотке крови;
— РН;
— РСК;
— РТГА;
— РПГА;
— латекс-тест;
— ИФА;
— ПЦР;
— радиоиммунный анализ.
Лабораторным подтверждением диагноза является:
— в первом полугодии жизни ребенка — обнаружение вируса краснухи, высокий уровень антител к вирусу, специфические IgM;
— во втором полугодии — обнаружение высоких уровней вирусспецифических антител и низкоавидных IgG антител к вирусу краснухи.
У детей с синдромом врожденной краснухи (СВК) при рождении или вскоре после него и, как минимум, в течение первых трех месяцев жизни обнаруживаются специфические для краснухи IgM.
Если тест на IgM антитела при рождении отрицательный, но присутствует подозрение на краснуху, следует в ближайшее время повторить тест.
При наличии СВК результат теста на IgM антитела будет положительным не менее чем у 85% младенцев в период между 3 и 6 месяцами жизни, а иногда в течение периода до 18 месяцев.
Для определения низких уровней IgM антител метод иммобилизированных IgM антител (capture) является более надежными, по сравнению с непрямым методом иммуноферментного анализа (в особенности у детей с врожденной краснухой в возрасте старше трех месяцев).
Лабораторное подтверждение возможной врожденной краснухи у ребенка в возрасте старше 6 месяцев не ограничивается только тестом на IgM антитела и должно также включать несколько последовательных тестов на IgG антитела, которые позволят оценить устойчивость их уровня на протяжении нескольких месяцев. Наличие IgG антител было обнаружено в 95% случаев у детей с СВК в возрасте от 6 до 11 месяцев, ранее не вакцинированных против краснухи.
Следует иметь в виду, что все дети с СВК, могут выделять вирус в постепенно снижающихся количествах, по крайней мере, на протяжении всего первого года жизни.
Дифференциальный диагноз
Инфекция врожденной краснухи по своим клиническим проявлениям и их многобразию сходна с такими врожденными инфекциями, как токсоплазмоз, цитомегаловирус, вирус Эпштейна-Барр, вирус простого герпеса. Основным элементом дифференциальной диагностики являются лабораторные методы исследования.
Осложнения
— катаракта;
— глаукома;
— ретинит.
Сердце:
— открытый артериальный проток;
— стеноз легочной артерии;
— другие пороки сердца.
Центральная нервная система:
— умственная отсталость;
— микроцефалия;
— глухота;
— низкое количество тромбоцитов крови;
— увеличенные печень и селезенка;
— аномальный мышечный тонус;
— заболевания костей.
Лечение
В зависимости от активности текущей инфекции лечение проводят препаратами рекомбинантного интерферона и интерфероногенами. Проводится симптоматическая терапия.
Прогноз
Прогноз обусловлен тяжестью состояния. Пороки сердца часто могут быть исправлены. Повреждение нервной системы является постоянным.
Госпитализация
Лечение детей с врожденной краснухой должно осуществляться в стационаре. Лечение пороков развития проводят в профильных стационарах, где осуществляются их коррекция и реабилитационные меры.
Профилактика
Неспецифическая профилактика:
— исключение контактов беременных с больными краснухой;
— своевременная и точная диагностика краснухи у беременных с подозрением на краснуху;
— расшифровка этиологии очагов экзантемных заболеваний, где оказались беременные;
— определение иммунного статуса;
— серологический надзор за неиммунными (восприимчивыми) лицами.
Иммунизация населения живыми аттенуированными вакцинами против краснухи является наиболее эффективным путем защиты от приобретенной и врожденной краснухи.
Информация
Источники и литература
- Control and prevention of rubella: evaluation and management of suspected outbreaks, rubella in pregnant women, and surveillance for congenital rubella syndrome MMWR, 2010
- Eliminating measles and rubella and preventing congenital rubella infection. WHO European Region strategic plan 2005–2010. Copenhagen, WHO Regional Oi ce for Europe, 2005
- Ткаченко А. К. Современные аспекты клиники, диагностики, лечения внутриутробных инфекций у новорожденных. Учебно-метод. пособие. Мн.: БГМУ, 2003
- «Rubella and congenital rubella (German measles)» Edlich RF, Winters KL, Long WB 3rd, Gubler KD., J Long Term Eff Med Implants, 15(3), 2005
- «Rubella» Centers for Disease Control and Prevention, In: Atkinson W et al., eds. Epidemiology and prevention of vaccine-preventable diseases, 9th ed. Washington, DC, Public Health Foundation, 2008
- «Rubella» Mason WH, In: Kliegman RM, Behrman RE, Jenson HB, Stanton BF, eds. Nelson Textbook of Pediatrics, 18th ed. Philadelphia, 2007
- «Врожденная краснуха» Зверев В.В., Десятскова Р.Г., журнал «Вакцинация», №6, 2004
- «Диагностика врождённой краснухи в Российской Федерации» Балаев Н.В., Контарова Е.О., Юминова Н.В./Материалы 4-й конференции «Идеи Пастера в борьбе с инфекциями», СП-б, 2008
- стр.5
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: спр



