Как часто встречается краснуха у детей
Последнее обновление статьи: 03.05.2018 г.
Немного фактов из истории открытия краснухи
Впервые краснуха была описана в 1740 году терапевтом Ф. Хофманом. Ещё 150 лет назад краснуха называлась лёгкой корью. В 1938 году японскими учёными была доказана вирусная природа заболевания. В 1941 г. описаны аномалии плода, которые возникают, если мать заболела краснухой. Возбудитель краснухи был открыт только в 1961 году.
В современном мире краснуха встречается нечасто благодаря вакцинации и протекает сравнительно легко.
Как часто болеют краснухой?
Заболевает данной вирусной инфекцией только человек. Мужчины и женщины одинаково подвержены болезни. Чаще всех краснуха встречается у детей 5 — 14 лет. Если в закрытом учреждении, например, в детском доме, кто-либо заболеет краснухой, то 100 % восприимчивых людей тоже заболеют. Краснуха высококонтагиозна (очень заразна).
Когда-то, до изобретения вакцины, краснухой болели повсеместно. Вакцина из ослабленного вируса была изобретена более 40 лет назад, и заболеваемость заметно снизилась.
В России массовая вакцинация началась с 2002 г., благодаря чему шансы заболеть в настоящее время ничтожно малы. По статистике, в 2016 году зафиксировано до 30 случаев заболевания краснухой. В основном болели непривитые подростки 14 — 17 лет. Все случаи зарегистрированы в Московской, Ярославской, Орловской, Тюменской областях. Среди детей до 14 лет заболевания не выявлено.
Как вирус краснухи распространяется и проникает в организм?
От заболевшего человека вирус попадает в окружающую среду с выдыхаемым воздухом и капельками слюны и мокроты во время кашля, разговора. При вдыхании вирусных частиц происходит их фиксация на поверхностях дыхательных путей, затем инфектанты попадают в кровь.
С током крови вирус разносится в организме, проникает в лимфатические узлы и там размножается. Когда в организме достигается большая концентрация вируса, появляются первые признаки болезни.
Во время болезни вирус краснухи присутствует в отделяемом из носа и дыхательных путей, крови, кале и моче.
Вирус краснухи начинает выделяться из организма носителя уже за неделю до проявления первых признаков заболевания и ещё через 7 — 9 дней после исчезновения всех симптомов. Человек, заболевший краснухой и не проявляющий симптомов, тоже заразен!
Передача болезни может произойти и от больной беременной женщины будущему ребёнку. Этот путь называется трансплацентарным.
Как проявляется болезнь?
С момента встречи человека с возбудителем краснухи и до начала болезни может пройти от двух недель до месяца. В этот период малыш может чувствовать себя очень хорошо, но, тем не менее, будет заразным для окружающих людей. Этот период называется инкубационным.
Далее наступает лёгкое недомогание: ребёнок может быть капризным, плаксивым, отказываться от игры и приёма пищи. В этот период незначительно повышается температура тела, обычно до субфебрильных цифр (около 37,5 градусов Цельсия). Малыш можно вообще не обратить внимания на недомогание — уж очень оно бывает маловыраженным. Этот период называется продромальным.
В 60 % случаев краснуха может протекать бессимптомно.
Увеличение лимфоузлов
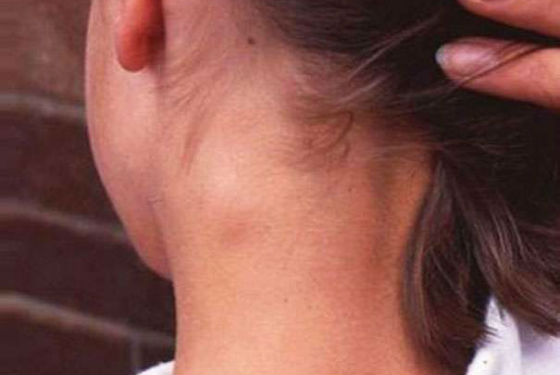
В конце продромального периода у ребёнка заметно увеличиваются лимфатические узлы, появляется их болезненность, о чём говорит капризность и беспокойство. Старшие дети могут указать, где болит, и тогда мама может сама обнаружить увеличенные лимфатические узлы. Они могут по размеру напоминать орех фундук либо небольшой грецкий орех.
Чаще узлы подвижны, если их трогать, они будут перекатываться между пальцами. Они не должны быть спаяны с кожей. Консистенция узлов будет напоминать хорошо набухший гель, то есть они будут эластичными. Кожа над лимфатическими узлами не изменяется, остаётся обычной окраски. Чаще всего мама сможет найти увеличенные узлы в области затылка, по бокам шеи, за ушками ребёнка.
Отличительным признаком краснухи является увеличение лимфоузлов в области затылка в сочетании с сыпью.
Малыша могут беспокоить боли при глотании, заглянув в рот, мама может обнаружить незначительное покраснение слизистых оболочек и точечные ярко-красные высыпания на них.
Высыпания на теле
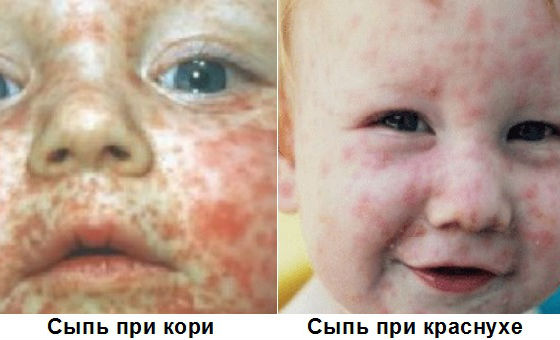
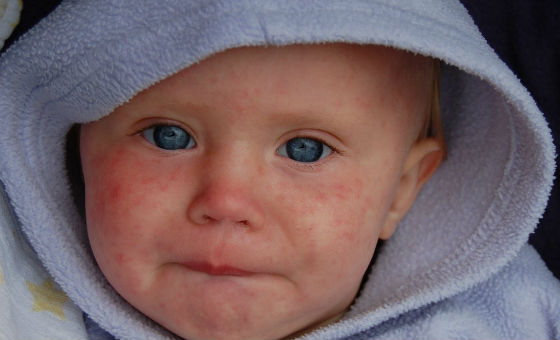
Спустя сутки после увеличения лимфатических узлов появляются высыпания на теле, которые имеют свои особенности. Сначала шея и лицо ребёнка становятся ярко-красными. Появляются мелкие пятна и красные бугорки. Такая сыпь называется пятнисто-папулезной. Компоненты высыпаний, если посмотреть издалека, неразличимы, а ребёнок покажется красным , отсюда и название — «краснуха». При близком рассмотрении можно заметить, что сыпь неоднородна.
Развитие сыпи происходит за считанные часы. Когда сыпь появится на туловище, то на лице она может уже стать малозаметной. Затем сыпь распространяется на конечности.
На 2-е сутки после появления сыпи кожа ребёнка становится шершавой на ощупь, она покрывается маленькими неровностями. Возможен очень слабый зуд.
На 3-и сутки болезни сыпь исчезает окончательно. Кожа приобретает обычный вид, как до болезни. Кожа во время болезни не шелушится. Увеличенными лимфоузлы при краснухе остаются до 7 дней.
Краснуха может протекать без сыпи. Тогда она не отличается от банальной респираторной вирусной инфекции.
Редко краснуха сопровождается воспалением мелких суставов — полиартритом. Он развивается у девочек и женщин старшего возраста. Появляются жалобы на боли и затруднения при движении пальцами кисти и самой кистью. Может быть отёк суставов. Длится полиартрит до 2 недель, очень редко — несколько месяцев. Проходит бесследно.
Как ставится диагноз
Нередко диагноз краснухи очевиден по клиническим признакам. Мелкая сыпь у ребёнка и необычайно большие лимфоузлы на затылке при относительно хорошем самочувствии говорят в пользу краснухи. Но нужно обязательно сдать анализ крови для серологического исследования, чтобы обнаружить антитела к вирусу.
Серологический метод обследования заключается в определении в крови иммуноглобулинов — антител к возбудителю краснухи. При подозрении на болезнь у малыша берут кровь в первые дни после начала, а затем через 2 недели. В начале определяются иммуноглобулины класса М, в конце болезни иммуноглобулины G.
При заболевании краснухой у малыша в крови в первые дни всегда будут определяться иммуноглобулины класса М. В дальнейшем образуются антитела класса G. Их наличие говорит об уже перенесённой болезни. Поэтому так важно сдать кровь на анализ несколько раз.
Также для диагностики краснухи важно выделить вирус из секрета носа и зева и из мокроты. Этот метод называется вирусологическим.
Если делать общий анализ крови (из пальца), то там обычно существенных изменений не определяется. Может быть незначительное снижение белых кровяных телец — лейкоцитов, или снижение тромбоцитов.
Ложная краснуха у детей
Нередко сходная с краснушной сыпь бывает и при других заболеваниях. Множество инфекционных заболеваний внешне похожи на краснуху. В этих случаях говорят, что ребёнок болеет ложной краснухой. Но такого диагноза не бывает.
Например, так называемая розеола, или внезапная экзантема, отличается высокой температурой и появлением мелкой сыпи накануне нормализации температуры, а не в самый разгар болезни.
Краснуху легко принять за скарлатину или корь, если краснуха протекает тяжело. Такое заболевание, как инфекционный мононуклеоз, также протекает с высыпаниями, но увеличиваются почти все группы лимфатических узлов. Кроме того, в крови появляются специфические элементы — атипичные мононуклеары.
Инфекции с сыпью, вызванные энтеровирусами, отличаются наличием симптомами поражения респираторного тракта, а также рвотой, болями в животе, жидким стулом. Лимфатические узлы остаются нормальных размеров.
Аллергическая сыпь иногда очень похожа на краснушную , но наличие необычно больших лимфоузлов с наибольшей долей вероятности говорит о краснухе.
Способы лечения краснухи
Лечение краснухи у детей не имеет каких-либо характерных особенностей.
При краснухе важны следующие рекомендации:
- домашний режим на заразный период, обильное тёплое питье, адекватный температурный режим в комнате, при улучшении состояния ребёнка можно мыть;
- при высокой фебрильной температуре (более 38 градусов Цельсия) ребёнку дают жаропонижающие препараты (Парацетамол или Ибупрофен);
- при краснухе средней степени тяжести можно использовать противовирусные препараты (свечи интерферона).
Осложнения краснухи
В детском возрасте осложнения краснухи встречаются редко. Через 1 — 2 недели после перенесённого заболевания возможны артрит, энцефалит, тромбоцитопеническая пурпура.
Грозным, но редким осложнением является прогрессирующий краснушный энцефалит. Это неизлечимая, постепенно развивающаяся инфекция головного и спинного мозга. Данное осложнение вызвано тем, что вирус «живёт» в клетках головного мозга. Впервые энцефалит описан в 1974 г. С тех пор зарегистрировано 20 больных, все мужского пола.
Синдром врождённой краснухи
Самым значимым осложнением инфекции является синдром врождённой краснухи. Он проявится у 90 % новорождённых, если их матери перенесли краснуху до 11 недель беременности и только у 10 — 20 % при заражении матери в конце 1-го триместра.
При данном синдроме у новорождённого малыша нет ни одного органа, который бы не поразил вирус. Наиболее частое осложнение — это замедленное развитие плода в утробе матери, на втором месте идёт катаракта. Она часто сочетается с уменьшением размера глаз — микрофтальмией, миокардитом, врождёнными пороками сердца (открытый артериальный проток, стеноз легочной артерии), изменениями кожи по типу «оладьи с черникой», нейросенсорной глухотой, менингоэнцефалитом.
Вирус краснухи, поселившийся в организме малыша, вызывает пневмонии, гепатит, снижается плотность костей, разрушаются клетки крови — тромбоциты и эритроциты. В дальнейшем таких детей ждут задержка моторного развития и умственная отсталость.
Подтверждается диагноз врождённой краснухи при обнаружении в крови родившегося ребёнка иммуноглобулина М к вирусу, выделением вируса из слизи носа, зева и мочи. Из последней возбудитель краснухи может выделяться более года.
Если у малыша имеется весь спектр проявлений синдрома врождённой краснухи, прогноз, скорее всего, будет неблагоприятным. На первом году жизни неврологические расстройства всё будут нарастать. А вот у грудничков с неполным проявлением синдрома прогноз куда благоприятнее.
Профилактика краснухи
Единственной действующей и доказанной профилактической эффективностью обладает только вакцинация против краснухи!
Вакцину изготавливают из многократно ослабленного вируса краснухи. После её введения вырабатываются антитела к вирусу у 99 % вакцинированных людей. Вакцинный вирус может выделяться в течение 18 — 25 суток с секретом носоглотки. Передача его окружающим не доказана.
Первую прививку от краснухи малышу делают в возрасте 12 месяцев. Ревакцинация с целью выработки более стойкого иммунитета происходит в 6 лет. Особенно прививки важны для девочек. Они должны получить иммунитет к болезни до вступления в детородный возраст.
Вакцина противопоказана беременным женщинам, так как содержит живой вирус краснухи, хотя и многократно ослабленный. После вакцинации женщине необходимо предохраняться от беременности в течение 3 месяцев. Однако случайное введение вакцины беременной женщине – не повод для её прерывания.
Противопоказания к вакцинации:
- аллергия на компоненты вакцины (анафилаксия на антибиотик неомицин);
- заболевания в острой фазе или в обострении (при хронических болезнях);
- снижение иммунитета (при первичных иммунодефицитах, злокачественных новообразованиях, приёме высоких доз гормональных препаратов, при ВИЧ-инфекции);
- недавнее введение иммуноглобулина.
После сделанной прививки может подняться температура тела, появиться сыпь, увеличение лимфатических узлов, боли в суставах. Артрит может развиться через 10 — 21 день после прививки.
Перед планированием беременности женщине необходимо в обязательном порядке вакцинироваться против краснухи, либо лабораторно подтвердить наличие иммунитета к данному заболеванию.
Вопреки распространённому мнению, краснуха — не такая уж и безобидная инфекция. Отказавшись от вакцинации девочки, можно поставить под угрозу здоровье будущего поколения. Болезнь можно просто не распознать из-за нетипичного течения и тем самым навредить другому, ещё не родившемуся ребёнку. Наконец, не стоит считать, что краснуха – это редкая болезнь. Благодаря отказам от вакцинации эпидемии этой, сейчас нечастой, болезни могут вновь вернуться, и тогда последствия будут плачевными.
Источник
Краснуха – это острое вирусное заболевание, выявляемое в большинстве случаев у детей 2–9 лет. По сравнению с другими детскими инфекционными болезнями, например, ветрянкой и скарлатиной, она встречается нечасто. Это связано с тем, что вакцинация против краснухи включена в календарь обязательных прививок во многих странах мира. У непривитых детей заболевание протекает в легкой форме и редко сопровождается серьезными осложнениями. Наиболее опасно оно для беременных женщин, его выявление в первом триместре является медицинским показанием к прерыванию беременности.
Содержание:
- Характеристика возбудителя и способы его передачи
- Симптомы
- Формы заболевания
- Диагностика
- Как отличить от других заболеваний
- Лечение
- Особенности краснухи у детей до года
- Последствия у беременных
- Осложнения
- Профилактика

Характеристика возбудителя и способы его передачи
Краснуха относится к высококонтагиозным инфекционным заболеваниям, восприимчивость к этой инфекции у людей без специфического иммунитета составляет 90%.
Возбудителем является РНК-вирус Rubella virus – единственный представитель рода Rubivirus семейства Togaviridae. Во внешней среде он неустойчив, остается жизнеспособным лишь на протяжении 5–8 ч. Быстро погибает под действием УФ-лучей (кварцевание), изменений рН, солнечного света, высоких температур, различных дезинфицирующих средств (формалин, хлорсодержащие соединения), органических растворителей, детергентов. Однако выживает при низких температурах и даже в замороженном состоянии способен несколько лет сохранять активность.
Заболеваемость краснухой чаще всего регистрируется в периоды смены сезонов: весной, зимой и осенью. Передача вируса осуществляется от инфицированного человека:
- воздушно-капельным путем (при чихании, кашле, разговоре, поцелуе);
- контактным путем (через игрушки, посуду, полотенце и другие предметы быта);
- трансплацентарно от беременной женщины к плоду.
В первых двух случаях краснуха является приобретенной. Входными воротами инфекции выступают слизистые оболочки дыхательных путей и полости рта, затем вирус через стенки капилляров проникает в кровяное русло и с током крови распространяется по всем органам и тканям организма. Инкубационный период составляет 2–3 недели. При внутриутробном заражении через плаценту краснуха является врожденной.
Носитель Rubella virus представляет опасность для окружающих со второй половине инкубационного периода: за неделю до высыпаний и неделю после. Наиболее легко и быстро он распространятся в замкнутых помещениях, в местах массового скопления людей (детские сады и школы, больничные палаты).
После перенесенной приобретенной формы краснухи у ребенка формируется стойкий иммунитет, поэтому повторное заражение случается крайне редко. Оно принципиально возможно при сбоях в работе иммунной системы и при тяжелом иммунодефиците.
Считается, что спустя 20 и более лет после перенесенной болезни сформированный к ней иммунитет может ослабляться, поэтому в этот период повторное заражение не исключается. При вторичном инфицировании инфекция обычно протекает без симптомов или с неявно выраженной клинической картиной (кашель, насморк), без сыпи на теле.
При врожденной форме заболевания иммунитет против вируса краснухи менее стоек, так как он формируется в условиях еще незрелой иммунной системы плода. Такие малыши в течение 2 лет с момента рождения являются носителями инфекции и выделяют вирус в окружающую среду.
Симптомы
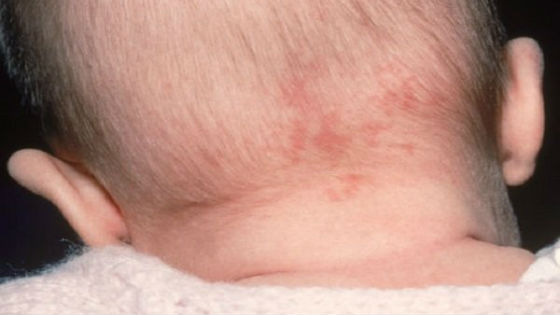
Первые явные симптомы краснухи у детей появляются к концу инкубационного периода. Сам он обычно протекает бессимптомно, некоторые дети могут жаловаться на недомогание, слабость, быть капризными, сонными, медлительными. Признаком наличия вируса в организме на данной стадии является небольшое уплотнение и увеличение лимфатических узлов сначала в паховой, подмышечной и подчелюстной области, а затем только на затылке и за ушами. Затылочные лимфоузлы наименее устойчивы к Rubella virus и именно в них главным образом происходит его накопление и размножение.
Продромальный период
В заболевании выделяют продромальный период. Он бывает не у всех и может длиться от нескольких часов или до пары суток и сопровождаться следующими симптомами:
- болевые ощущения в мышцах и суставах;
- потеря аппетита;
- головная боль;
- слабость;
- першение в горле;
- заложенность носа.
Основные признаки болезни
Спустя 1–1.5 суток возникает резкая болезненность в затылочной части шеи, лимфатические узлы в этой области становятся неподвижными и плотными, до 1 см в диаметре. Могут наблюдаться:
- приступообразный сухой кашель;
- конъюнктивит;
- заложенность носа, вызванная отеком слизистой;
- температура тела повышается до 38°С и держится 2 дня.
Период высыпаний
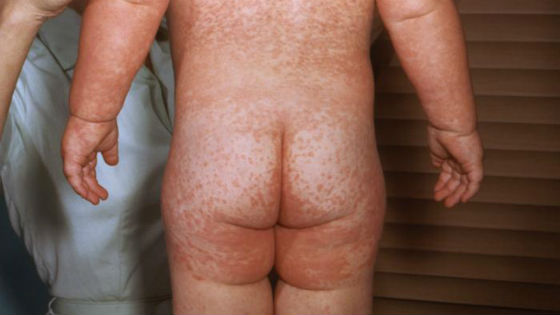
Через 2 дня на лице, шее и волосистой части головы появляется мелкая сыпь красного цвета. Она представляет собой круглые или овальные розово-красные пятна диаметром 2 – 5 мм, не сливающиеся друг с другом. Возникновение высыпаний обусловлено токсическим действием вируса на расположенные под кожей капилляры.
В течение нескольких часов сыпь распространяется по всему телу (на плечи, руки, спину, живот, паховую зону и ноги), кроме ладоней и ступней. Спустя 3 дня она превращается в узелки, начинает бледнеть и исчезать, не оставляя рубцов или пигментных пятен на коже. В последнюю очередь сыпь проходит на ягодицах, внутренней поверхности бедра и рук, где отмечается наибольшая плотность ее элементов.
Период высыпаний длится в среднем от 3 до 7 дней. Затем состояние ребенка заметно улучшается, возвращается аппетит, проходит кашель и боль в горле, облегчается носовое дыхание. Размеры и плотность лимфатических узлов приходит в норму спустя 14–18 дней после исчезновения сыпи.
Формы заболевания
Краснуха у ребенка может протекать в двух основных формах:
- типичная (легкая, средняя, тяжелая);
- атипичная.
При типичной форме наблюдается описанная выше клиническая картина. Атипичная форма не сопровождается сыпью, может протекать без симптомов. Дети с атипичной краснухой представляют большую опасность с точки зрения неконтролируемого выделения вируса и распространения инфекции.
Видео: Признаки, профилактика и осложнения краснухи
Диагностика
Первичная диагностика краснухи у ребенка проводится врачом-педиатром и включает:
- опрос родителей заболевшего ребенка;
- анализ жалоб;
- выяснение того, привит ли ребенок от краснухи и имел ли место контакт с больным;
- общий осмотр и осмотр высыпаний на коже и слизистых оболочках;
- прощупывание лимфатических узлов.
Среди лабораторных методов диагностики назначают общий анализ крови и мочи. При краснухе анализ мочи может быть без изменений, в анализе крови отмечается повышение показателей лимфоцитов и плазмоцитов, снижение лейкоцитов, возможно увеличение СОЭ.
При отсутствии у больного сыпи для подтверждения диагноза выполняют иммуноферментный анализ на содержание в крови антител к вирусу. Данное исследование рекомендуется проводить дважды: в первые три дня болезни и спустя 7–10 дней. При наличии инфекции наблюдается увеличение титра антител в 2 раза и более.
Для маленьких детей целесообразно проведение дополнительных исследований, направленных на исключение развития осложнений.
Как отличить от других заболеваний
Диагностика бывает затруднена при атипичной форме или когда краснуха у детей протекает с симптомами, выраженными слабо.
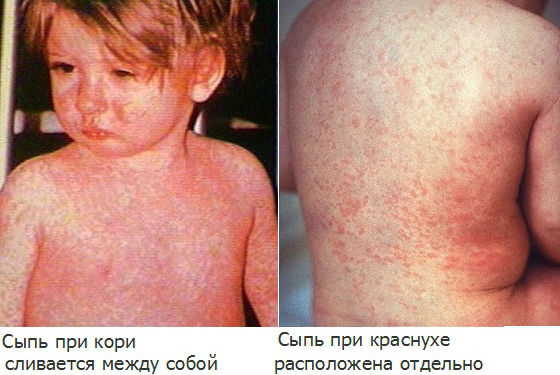
При подозрении на краснуху важно дифференцировать ее с другими инфекционными заболеваниями, сопровождающимися похожими симптомами, или аллергическими кожными реакциями. Часто по внешним признакам ее можно спутать с корью, скарлатиной, аденовирусной или энтеровирусной инфекцией, инфекционной эритемой, мононуклеозом.
В отличие от кори, краснуха не сопровождается выраженной интоксикацией и высокой температурой, элементы сыпи не соединяются между собой, появляются почти одновременно, отсутствуют патологические изменения на слизистой полости рта.
От скарлатины краснуха отличается отсутствием побледнения носогубного треугольника, более крупными элементами сыпи, локализованными преимущественно на спине и разгибательной поверхности конечностей, а не на животе, груди и сгибах рук и ног.
В отличие от мононуклеоза, при краснухе периферические лимфоузлы увеличены незначительно, отсутствует гнойная ангина, нет увеличения печени и селезенки.
Лечение
По сравнению со взрослыми, краснуха у детей протекает в легкой форме и очень редко сопровождается осложнениями. Заболевание характеризуется в целом благоприятным течением и, как правило, не требует госпитализации. Исключение составляют дети с врожденной формой краснухи, груднички, дети с тяжелыми сопутствующими патологиями, а также дети, у которых на фоне заболевания развивается судорожный синдром и другие осложнения.
При краснухе отсутствует какое-либо специфическое лечение. Во время болезни рекомендуется:
- постельный режим в острый период (от 3 до 7 дней);
- влажная уборка и частое проветривание комнаты, где находится больной ребенок;
- обильное питье;
- употребление пищи (желательно диетической и богатой витаминами) часто и маленькими порциями.
Медикаментозные средства
Из лекарственных препаратов для лечения краснухи у детей могут быть назначены симптоматические средства:
- витамины (группы B, аскорбиновая кислота, аскорутин);
- антигистаминные средства при большом количестве высыпаний (супрастин, эриус, фенистил, зиртек, зодак и другие);
- жаропонижающие на основе ибупрофена или парацетамола при температуре больше 38°С;
- таблетки для рассасывания или спреи от сильной боли в горле (септефрил, лизобакт);
- сосудосуживающие капли от выраженной заложенности носа.
Антибактериальные препараты применяются для лечения вторичной бактериальной инфекции, если она имеет место.
Особенности краснухи у детей до года
У детей до года краснуха встречается крайне редко. Это объясняется тем, что большинство женщин к моменту зачатия уже либо переболели краснухой в детстве, либо получили прививку от нее. В этом случае во время внутриутробного развития и последующего грудного вскармливания малыш получает от организма матери антитела к самым различным инфекциям, включая краснуху, и примерно до года его организм находится под защитой иммунитета матери.
Если же женщина до зачатия не болела краснухой и не прошла в детстве вакцинацию, то шансы ее будущего ребенка заболеть краснухой внутриутробно или в возрасте до года (до плановой прививки) высоки.
Краснуха у грудничков опасна для здоровья. Она может сопровождаться судорожным синдромом, ДВС-синдромом (диссеминированное внутрисосудистое свертывание), развитием менингита и энцефалита. Особенностью течения заболевания в таком возрасте является быстрое развитие. Характерные высыпания могут присутствовать на кожных покровах не более 2 часов, а затем сразу исчезнуть, не оставив следа. У детей до года, переболевших краснухой формируется стойкий иммунитет к данному заболеванию, что позволяет уже не проводить им плановую вакцинацию.
Видео: Педиатр о краснухе у ребенка
Последствия у беременных
Наиболее тяжелым и опасным является внутриутробное заражение краснухой. И чем раньше оно случилось, тем менее благоприятен прогноз. При заражении беременной женщины до срока 12 недель высока вероятность гибели плода и выкидыша или возникновения грубых отклонений в его развитии. К ним относятся поражение ЦНС (микроцефалия, гидроцефалия, хронический менингоэнцефалит), дефекты формирования костной ткани и триада пороков:
- поражение глаз (катаракта, ретинопатия, глаукома, хориоретинит, микрофтальм) вплоть до полной слепоты;
- поражение слухового анализатора вплоть до полной потери слуха;
- развитие комбинированных отклонений в сердечно-сосудистой системе (открытый артериальный проток, дефекты перегородок сердца, стеноз легочных артерий, неправильная локализация крупных сосудов).
Тератогенное действие Rubella virus проявляется в том, что он тормозит деление клеток и останавливает тем самым развитие некоторых органов и систем. Краснуха вызывает ишемию плода вследствие поражения сосудов плаценты, подавляет иммунную систему и оказывает цитопатическое действие на клетки плода.
Если плод инфицируется после 14 недели беременности, то риск развития пороков значительно уменьшается, возможны единичные дефекты, менингоэнцефалит, задержка умственного развития, психические расстройства. Симптомами врожденной краснухи у детей могут быть малый вес при рождении и заторможенная реакция на соответствующие возрасту внешние раздражители.
Видео: Чем опасна краснуха при беременности
Осложнения
Краснуха у детей вызывает осложнения, если у ребенка ослаблена иммунная система. Чаще всего они возникают вследствие вторичной бактериальной инфекции. К наиболее распространенным осложнениям относятся:
- ангина;
- пневмония;
- бронхит;
- менингит;
- лимфаденит;
- энцефалит.
Реже отмечаются ревматоидный артрит, миокардит, пиелонефрит, средний отит, тромбоцитопеническая пурпура.
Профилактика
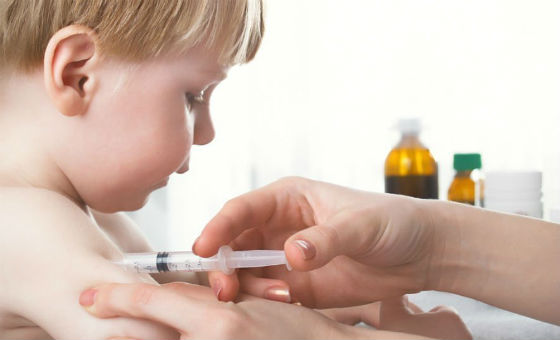
Главной профилактикой краснухи является своевременная вакцинация. Она проводится по следующей схеме: в возрасте 1–1.5 лет ребенку делается прививка, а затем в 5–7 лет – ревакцинация. После ревакцинации к вирусу вырабатывается стойкий иммунитет. Женщинам, планирующим вынашивать ребенка, в 30 лет и старше рекомендуется повторная ревакцинация.
Вакцинацию от краснухи проводят чаще всего совместно с корью и эпидемическим паротитом (КПК).
Для профилактики распространения вируса от заболевшего человека необходимо принять следующие меры:
- изолировать больного в отдельную комнату;
- следить за соблюдением личной гигиены;
- предоставить индивидуальную посуду на время болезни.
Обязательно проводится регулярное проветривание комнаты и влажная уборка с использованием дезинфицирующих средств в помещении, где находится больной.
18 мая 2017

Марина Шибинская
Фармацевт, кандидат химических наук
Источник
