Как проявляется краснуха лечение
3 апреля 2019948,7 тыс.
Краснуха относится к так называемым «детским» заболеваниям, которыми болеют преимущественно маленькое население планеты. Переболев в детстве, человек приобретает пожизненную сопротивляемость к этому заболеванию.
А вот те, кто вырос без такого жизненного опыта и не был вовремя привит, рискуют подцепить краснуху уже взрослыми. И как с другими «детскими» болезнями, данная инфекция будет протекать намного тяжелее, чем у ребенка.
Именно сегодня мы поговорим про краснуху у взрослых, посмотрим подробные фото, а также симптомы и современные способы лечения этого недуга.
Причины возникновения
Вирусы краснухи являются тогавирусами. Они имеют сферическую форму и содержат в себе РНК и нейроминидазу. Во внешней среде они являются неустойчивыми и быстро погибают при высушивании, воздействии ультрафиолета или дезинфицирующих средств.
Инфицирование происходит только от больного человека воздушно-капельным путём. В прошлом краснуха проявлялась в форме эпидемических вспышек, но сейчас благодаря активной иммунизации встречается гораздо реже.
Максимальная заболеваемость регистрируется в осенний или весенний период, когда снижается иммунитет.
Инкубационный период краснухи
Инкубационный период длится от 16 до 20 дней. Уже в это время здоровый на вид человек может стать источником болезни. В инкубационный период вирус проникает и покрывает слизистые оболочки – то есть может попасть в окружающую среду.
Больной становится особо опасным для окружающих за неделю до появления высыпаний и заразным еще 5 – 7 дней после окончания высыпания. Самым опасным считается период, когда есть сыпь на теле.
Симптомы краснухи у взрослых
Если краснуха поражает организм ребенка, то заболевание протекает спокойно, и практически без ярких симптомов и интоксикации всего организма. Совсем другая картина симптомов наблюдается, если краснуха возникает у взрослых. Здесь ярко выраженные признаки и осложнения могут иметь место в гораздо большем количестве
К отличительной симптоматике заболевания у взрослых относят:
- появление сливающихся между собой высыпаний, образующих обширные участки и локализующихся на ягодицах и спине;
- стремительное повышение температуры, которую достаточно сложно сбить;
- увеличение паховых или подмышечных лимфоузлов на второй день после начала болезни;
- болевые ощущения в мышцах и суставах;
- симптомы ОРЗ: сильный насморк, боль и першение в горле, умеренный или сильный кашель;
- приступы головных болей, напоминающих мигрень, от которых непросто избавиться обезболивающими препаратами;
- светобоязнь и слезотечение;
- острый конъюнктивит с большим количеством гнойного отделяемого;
- боль в яичках у мужчин, требующая строгого постельного режима.
Иногда инкубационный период заболевания длится до 20-24 дней, что позволяет вирусам активно размножаться.
Краснуха у взрослых: фото
Как выглядит сыпь при краснухе у взрослых, предлагаем к просмотру подробные фото в начальной и последующих стадиях.
Осложнения
Наиболее опасным последствием является воспаление мозговых оболочек – энцефалит. Другое неприятное осложнение краснухи – болезнь суставов (артрит). Если у человека плохой иммунитет вирус краснухи способствует развитию отита (воспаление уха) и пневмонии (воспаление легких). Причиной этих осложнений является бактериальная инфекция, с которой организм не справляется.
Во время беременности
Особенно опасна краснуха для беременных. Опасность ее заключается в поражение плода. Заразив плод, находящийся в утробе матери, это вирусное заболевание может стать причиной развития у малыша целого ряда пороков.
Чаще всего поражению подвергаются органы слуха и зрения, а также сердце. Чуть реже поражаются кости, внутренние органы и головной мозг. Инфицирование краснухой может привести даже к гибели ребенка в утробе матери.
Очень жаль об этом говорить, но беременной, которая заразилась краснухой на ранних сроках, не проводят лечение, а настоятельно рекомендуют сделать аборт. Инфицирование на поздних сроках часто приводит к развитию врождённой краснухи у детей.
Диагностика
Диагностика основана на выявлении клинических проявлений. Дополнительно назначают:
- анализ крови на присутствие антител к вирусу. Используют метод ИФА, ПЦР;
- посев из носоглотки позволяет выделить ДНК возбудителя.
Анализы необходимы для дифференциации болезни с:
- аллергией на лекарственные препараты;
- корью;
- сифилисом;
- скарлатиной;
- энтеровирусными инфекциями.
Также хочется отметить, что симптоматика заболевания очень похожи на простуду, поэтому самостоятельно поставить диагноз при первых симптомах получается не всегда.
Лечение краснухи у взрослых
Специальных препаратов от краснухи не существует. Все лечение краснухи у взрослых сводится к устранению имеющихся симптомов. Когда заболевание протекает без серьезных осложнений, терапию можно проводить в домашних условиях.
Взрослому необходима изоляция, полный покой и постельный режим. Рекомендуют пить как можно больше жидкости. Особенно полезны будут витаминизированные напитки из брусники, шиповника, лимона и клюквы.
В частности, больному могут быть назначены:
- дезинтоксикационные;
- антигистаминные;
- седативные;
- дегидратационные;
- жаропонижающие средства;
- поливитамины.
Кроме этого, врачи предписывают пациентам соблюдение противоаллергической диеты. При грамотном, адекватном и ответственном подходе к лечению заболевание завершается выздоровлением больного и формированием у него стойкого иммунитета к повторному инфицированию.
Важно понимать, что самолечение при краснухе в подавляющем большинстве случаев не только не приносит ожидаемых результатов, но и влечет за собой развитие целого ряда осложнений болезни. Именно поэтому любые действия, направленные на борьбу с данной патологией, должны быть в обязательном порядке согласованы с опытными врачами.
Профилактика
Если в детстве вы не болели краснухой, то самая лучшая профилактика – это вакцинация, сделать прививку от краснухи можно в любой поликлинике.
Помните, что больше остальных, инфекционным заболеваниям подвержен ослабленный организм, поэтому как только заметили признаки снижения иммунитета – принимайте меры, так же полезно заниматься утренней гигиенической гимнастикой и спортом.
Если вы не вакцинированы, то старайтесь избежать контакта с больными, часто можно заразиться от ребенка, особенно в детском саду.
Источник
13 июня 201712112 тыс.
Что такое краснуха
Краснуха, также называемая коревой краснухой, трехдневной корью, немецкой корью — это заразная вирусная инфекция, отличительным симптомом которой является яркая красная сыпь.
Краснуха во многом похожа на корь, однако это два совершенно разных заболевания с разными возбудителями, разным периодом заразности, и разными прогнозами. Обычно краснуха течет легче кори и реже приводит к осложнениям.
Для защиты от этой инфекции используется вакцина против кори, эпидемического паротита и краснухи (measles-mumps-rubella, MMR) которая вводится всем детям дважды до их поступления в школу. Вакцина является весьма эффективным способом профилактики краснухи. Благодаря массовой иммунизации против краснухи, во многих развитых странах мира объявлено о полной ликвидации краснухи на их территории. Однако, это не означает, что жители этих стран не могут заболеть краснухой, например, во время поездки за границу.
Симптомы краснухи
Симптомы краснухи часто настолько незначительны, что их трудно заметить, особенно у детей. С момента заражения до появления первых симптомов проходит обычно от двух до трех недель (инкубационный период)
Симптомы болезни длятся обычно около двух — трех, дней и включают в себя:
- Умеренную лихорадку (до 38,9 С)
- Головную боль
- Насморк или заложенность носа
- Воспаленные, красные глаза
- Увеличенные, болезненные лимфатические узлы на затылке, в заушной области и задней части шеи.
- Яркую розовую сыпь, которая сначала появляется на лице, а затем быстро распространяется на туловище, руки и ноги; исчезает сыпь в той же последовательности
- Боли в суставах (особенно часто — у молодых женщин)
Когда обращаться к врачу
Обратитесь к врачу, если Вы думаете что Вы или Ваш ребенок были в контакте с больным краснухой или уже имеете симптомы краснухи.
Если Вы планируете беременность, убедитесь, что Вы получили все необходимые дозы вакцины MMR. Контакт беременной женщины с вирусом краснухи, особенно во время первого триместра беременности, может привести к смерти плода или серьезным врожденным дефектам. Краснуха во время беременности является наиболее распространенной причиной врожденной глухоты. При сомнениях в полноценности вакцинации до беременности желательно ввести еще одну дозу вакцины.
Если Вы беременны, Ваш врач, вероятно, предложит Вам пройти рутинный скрининг на иммунитет к краснухе. Если Вы никогда не получали вакцину и думаете, что могли подвергнуться контакту с вирусом краснухи, немедленно обратитесь к врачу. Если анализ крови подтвердит наличие у Вас иммунитета к краснухе, то этот контакт ничем не повредит Вашему будущему ребенку, в противном случае врач предложит решить вопрос о прерывании беременности. Причины
Возбудителем краснухи является вирус, который передается от человека к человеку. Вирус краснухи распространяется при чихании и кашле от инфицированного человека, а также при непосредственном контакте с его слюной или мокротой. От беременной женщины к ее плоду — вирус передается через кровь. Больной краснухой заразен для окружающих за 10 дней до появления сыпи, и 1-2 недели после ее исчезновения. Таким образом, инфицированный человек может распространять болезнь задолго до того, как поймет, что болеет краснухой.
В настоящее время в Российской Федерации краснуха встречается редко, поскольку подавляющее большинство детей вакцинированы против этой инфекции в раннем возрасте. Тем не менее, случаи краснухи иногда встречаются — особенно, среди невакцинированных взрослых людей, приехавших из неблагополучных стран.
Заболевание все еще широко распространено во многих регионах мира. Поэтому перед выездом за рубеж Вам следует навестить своего врача, особенно если в это время Вы беременны.
Осложнения краснухи
Краснуха обычно протекает довольно легко и не дает осложнений. После перенесенной краснухи обычно формируется пожизненный иммунитет. Однако у некоторых женщин после перенесенной краснухи развиваются артриты в пальцах рук, запястьях и коленях, которые длятся около одного месяца. В редких случаях краснуха может вызвать инфекцию среднего уха (отит) или воспаление вещества мозга (энцефалит).
Однако наиболее тяжелыми осложнения от краснухи бывают при беременности. При заболевании краснухой в первые 11 недель беременности у 90% плода развивается синдром врожденной краснухи. Это может проявляться одной или несколькими проблемами, в том числе:
- Замедление роста
- Катаракта
- Глухота
- Врожденные пороки сердца
- Дефекты в других органах
- Умственная отсталость
Наибольший риск для плода краснуха представляет в первом триместре беременности, однако воздействие вируса на более поздних сроках беременности тоже является опасным.
Подготовка к визиту врача
В ожидании времени, на которое вы записаны к врачу, Вы можете записать ключевые моменты — это может помочь Вам структурировать свои мысли, и сэкономить время во время визита.
Например, запишите заранее ответы на типовые вопросы врача при подозрении на краснуху:
- Вы (или Ваш ребенок) привиты против краснухи? Сколько раз, какие даты прививок?
- Когда Вы впервые почувствовали себя больным? Когда впервые появились сыпь или боли в суставах?
- Вы были в контакте с кем-либо, больным краснухой?
- Вы выезжали за рубеж недавно? В какие страны?
- Что, на Ваш взгляд, облегчает симптомы болезни?
- Что, на Ваш взгляд, ухудшает течение болезни?
- С кем Вы были в контакте в последние недели, есть ли среди них беременные женщины или непривитые люди?
Составьте заранее список вопросов, которые хотите задать врачу. Не стесняйтесь задавать вопросы, возникающие по ходу разговора с врачом.
Не забудьте сказать регистратору (и по телефону, и при входе в клинику), что Вы подозреваете у себя (своего ребенка) заразное заболевание. Вам постараются выделить бокс и проводят туда сразу, чтобы снизить риск заражения других посетителей клиники.
Диагностика краснухи
Сыпь при краснухе может быть похожей на сыпи при многих других вирусных заболеваниях.
Поэтому врачу может потребоваться проведение лабораторных анализов: вирусологического анализа крови на краснуху или иммуноферментного анализа (ИФА) на антитела к вирусу краснухи. Антитела могут быть в крови не только по причине болезни, но и по причине вакцинации; Ваш врач сможет определить происхождение антител по анамнезу, клинической картине и типу/динамике антител.
Лечение краснухи
Лечение не сокращает длительность краснухи, а ее симптомы настолько легки, что даже симптоматическое лечение требуется довольно редко. Тем не менее, врач порекомендует полную изоляцию больного на срок до 2-4 недель, особенно от беременных женщин. Кроме того, больной нуждается в наблюдении врачом на предмет развития осложнений, которые, в случае возникновения, потребуют активного лечения.
Если Вы беременны и заболели краснухой, Вам следует обсудить с Вашим врачом все риски этой непростой ситуации. Если Вы, все же, захотите сохранить эту беременность, врач может назначить Вам специальный иммуноглобулин, который поможет Вашему организму бороться с инфекцией и несколько снизит риски для плода. Однако следует понимать, что нет лекарственного препарата, введение которого полностью исключило бы развитие синдрома врожденной краснухи у плода в такой ситуации.
Лечение новорожденного с синдромом врожденной краснухи зависит от характера и тяжести проблем. Дети с несколькими осложнениями могут нуждаться к лечении в отделении интенсивной терапии многопрофильной командой специалистов.
Домашние способы лечения краснухи
В случае плохого самочувствия больному краснухой требуются:
- Постельный режим
- Парацетамол (Эффералган и др), чтобы облегчить дискомфорт от лихорадки и болей.
- Сообщите друзьям, семье и коллегам, особенно беременных женщинам, о Вашем диагнозе, если они, возможно, были с Вами в контакте накануне вашего заболевания.
- Оставайтесь дома, не посещайте работу, учебу и общественные заведения до истечения сроков заразности. Особенно оберегайте от контакта с Вами беременных женщин и лиц с дефицитом иммунитета (ВИЧ-инфекция и др)
- Сообщите врачу детского сада или школы о том, что Ваш ребенок болеет краснухой.
Профилактика краснухи
Вакцина против краснухи обычно вводится в составе комбинированного препарата против кори-паротита-краснухи (measles-mumps-rubella, MMR), это является безопасным и эффективным способом защититься от трех этих инфекций.
Обычно новорожденные младенцы защищены от краснухи в течение первых шести-восьми месяцев после рождения, благодаря иммунитету (антителам), передаваемому от матерей трансплацентарно. Поэтому введение вакцины в возрасте до 1 года не дает стойкого иммунитета — вирус подавляется циркулирующими материнскими антителами. В некоторых ситуациях (поездка за рубеж, риск контакта в семье и тд) вакцина может быть введена и до 1 года, однако по достижению возраста 1 год такие дети вакцинируются заново, как и все остальные.
Нужно ли Вам сейчас вакцинироваться препаратом MMR (Приорикс)?
Вам не нужно вводить вакцину, если Вы:
- Получили две дозы препарата в возрасте после 12 месяцев.
- По анализам крови имеете антитела против кори, эпидемического паротита (свинки) и краснухи
Вам необходимо ввести вакцину, если Вы не соответствуете указанным выше критериям, а также:
- Вы небеременная женщина детородного возраста
- Посещаете школу, училище или ВУЗ
- Работаете в больнице, медицинском учреждении, образовательном учреждении или ухаживаете за детьми
- Планируете поездку за границу.
Вакцина противопоказана:
- Беременным женщинам, или женщинам, которые планируют забеременеть в течение следующих четырех недель
- Людям, которые имели жизнеугрожающие аллергические реакции на желатин, неомицин или на предыдущую дозу вакцины MMR
Если Вы больны раком, или иным заболеванием, снижающим иммунитет , поговорите со своим врачом прежде, чем вводитьп репарат MMR.
Побочные эффекты вакцины от кори, паротита, краснухи
Большинство людей не испытывают никаких побочных эффектов от этой вакцины. Примерно у 15% вакцинированных развиваются: умеренная лихорадка от 7 до 14 дней после вакцинации, и у 5% вакцинированных развивается легкая сыпь (спустя 2-4 недели от вакцинации). Некоторые подростки и взрослые женщины испытывают временную боль в суставах после введения вакцины. Тяжелые аллергические реакции развиваются с частотой 1:1 000 000.
В последние годы вокруг вакцинации вообще, и вакцинации против кори — эпидемического паротита — краснухи в частности, возникло множество мифов, отталкивающих родителей от вакцинации и рождающих у них опасения. Одним из самых известных — был миф о том, что MMR провоцирует аутизм у детей. В настоящее время все эти мифы аргументированно развенчаны современной наукой, и не должны беспокоить родителей при принятии решения о вакцинации этим препаратом.
Источник
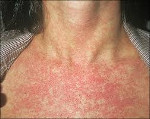
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней. Типичными для краснухи признаками является появление сыпи вначале на лице, ее быстрое распространение по всему телу и отсутствие на коже ладоней и подошв. Диагноз краснухи устанавливается клинически.
Общие сведения
Краснуха представляет собой острую вирусную инфекцию, проявляющуюся характерными высыпаниями на фоне умеренной интоксикации, сопровождается регионарной лимфоаденопатией и гематологической реакцией.
Характеристика возбудителя
Краснуху вызывает РНК-содержащий вирус рода Rubivirus. Вирус мало устойчив к факторам внешней среды, легко инактивируется под действием ультрафиолетового облучения, нагревания, химических дезинфицирующих средств. Вирус может сохранять свою жизнеспособность в течение нескольких часов при комнатной температуре, легко переносит замораживание.
Резервуаром и источником возбудителя краснухи является больной человек. При этом заболевание может протекать как с клинической симптоматикой, так и в латентной, стертой форме. Выделение вируса начинается за неделю до проявления экзантемы и продолжается 5-7 дней после. При врожденной краснухе у детей возбудитель выделяется с секретом слизистой носоглотки, мочой (иногда с фекалиями).
Краснуха распространяется с помощью аэрозольного механизма передачи преимущественно воздушно-капельным путем. Возможно заражение контактно-бытовым путем при общем пользовании игрушками, посудой. Заражение через руки и предметы быта эпидемиологически не значимо. При заражении краснухой беременных осуществляется трансплацентарная передача инфекции плоду. Ввиду слабой стойкости вируса заражение краснухой требует более тесного общения, нежели передача возбудителей ветряной оспы, кори.
Естественная восприимчивость человека – высокая. В особенности – у женщин детородного возраста, преимущественно 20-29 лет. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, иногда – поврежденные кожные покровы. Размножение и накопление вируса происходит в регионарных лимфатических узлах. Размножившийся вирус распространяется с током крови, поражая другие лимфатические узлы и оседая в кожных покровах, при этом провоцируя иммунный ответ. Сформировавшиеся антитела атакуют вирус и очищают организм. Постинфекционный иммунитет стойкий, пожизненный.
Симптомы краснухи
Инкубационный период краснухи составляет 10-25 дней. Заболевание у взрослых обычно начинается с продромальных признаков: повышения температуры (иногда может достигать довольно высоких значений), недомогания, слабости, головной боли. Нередко отмечаются умеренный насморк, сухой кашель, першение в горле, слезотечение, светобоязнь. Осмотр может выявить легкую гиперемию зева и задней стенки глотки, раздражение конъюнктивы. Эти симптомы сохраняются обычно от одного до трех дней. У детей катаральные признаки чаще всего отсутствуют.
В начальном периоде заболевания как у взрослых, так и у детей отмечается лимфаденит преимущественно затылочных и среднешейных лимфатических узлов. Лимфоузлы увеличены в размере, на ощупь болезненны. Лимфаденит может сохраняться до 2-3 недель. После катарального периода появляются высыпания. Появлению сыпи обычно предшествует кожный зуд.
В 75-90% случаев сыпь появляется в первый же день болезни, сначала на лице и шее, за ушами, под волосами. В некоторых случаях сыпь может распространяться из иной локализации. За сутки сыпь покрывает различные участки кожи за исключением ладоней и подошв. В особенности характерны высыпания на ягодицах, спине, разгибательных поверхностях конечностей, в редких случаях выявляется мелкая единичная энантема слизистой оболочки рта (пятна Форхейма). Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. У взрослых элементы сыпи нередко сливаются, для детей сливная экзантема не характерна.
В период высыпания температура тела сохраняется в пределах нормы, либо повышается до субфебрильных цифр, отмечается полилимфаденит. Иногда имеют место миалгии и артралгии, могут проявляться симптомы диспепсии, умеренная гепатоспленомегалия. Женщины часто отмечают симптоматику полиартрита. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий. В целом краснуха у взрослых протекает практически так же, как и у детей, но тяжесть и продолжительность течения обычно более значительна, более яркая катаральная симптоматика, обильная сливная сыпь, признаки лимфоаденопатии менее выражены, могут вовсе не отмечаться больными.
Осложнения краснухи
Осложнения при краснухе не часты, как правило, возникают в результате присоединения бактериальной инфекции. Преимущественно среди таковых встречаются вторичные пневмонии, ангины, отиты. Иногда краснуху осложняет артрит, тромбоцитопеническая пурпура. У взрослых в редких случаях возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция не оказывает заметного влияния на организм матери, но имеет крайне неблагоприятные последствия для плода: начиная от врожденных пороков развития до внутриутробной смерти. Вероятность формирования пороков развития напрямую зависит от срока беременности, на котором произошло заражение краснухой. Та же зависимость прослеживается в отношении возникновения врожденной краснухи: у матерей, заболевших на 3-4 неделе беременности, риск патологии младенца составляет 60%, при поражении женщины после 13-14 недели – сокращается до 7%.
Диагностика краснухи
Методам специфической серологической диагностики краснухи имеют ретроспективное диагностическое значение, поскольку производится исследование парных сывороток с интервалом в 10 дней. Определяют нарастание титров иммуноглобулинов М и G с помощью РСК, ИФА, РТГА или РИА.
Кроме того, серологический анализ и постановка реакции бласттрансформации лимфоцитов производится у беременных женщин, имевших контакт с лицами, больными краснухой, для выявления инфицированности и вероятности поражения плода. Анализ сыворотки крови беременной женщины производят в максимально ранние сроки и не позднее 12 дня после контакта с больным. Выявление иммуноглобулинов G в эти сроки обычно свидетельствует о перенесении ранее инфекции и имеющемся иммунитете к ней, что позволяет безбоязненно сохранять беременность. Появление антител только во второй сыворотке (преимущественно иммуноглобулины М) говорит об имеющем место активном инфекционном процессе, могущем негативно сказаться на развитии плода.
К неспецифическим методам лабораторной диагностики краснухи можно отнести общий анализ крови. Картина крови, как правило, показывает лимфоцитоз при общей лейкопении, повышение СОЭ. У взрослых в крови могут обнаруживаться плазмоциты. Дополнительные методы диагностики при краснухе необходимы в основном при подозрении на развитие осложнений. Диагностика пневмонии проводится при помощи рентгенографии легких. При неврологических нарушениях проводят ЭЭГ головного мозга, реоэнцефалографию, Эхо-ЭГ. Возникновение отита требует консультации отоларинголога.
Лечение краснухи
Как правило, краснуха лечиться амбулаторно, госпитализация осуществляется только в случае развития опасных осложнений. Этиотропного лечения краснухи не разработано, в большинстве случаев выздоровление наступает самостоятельно вследствие элиминации вируса в результате сформировавшегося иммунного ответа.
Терапия в случаях тяжелого течения заключается в назначении симптоматических и патогенетических препаратов (дезинтоксикационная терапия, жаропонижающие средства седативные, антигистаминные препараты). При развитии краснушного артрита назначается хлорохин на 5-7 дней. Развитие неврологических осложнений служит показанием к назначению преднизолона, дегидратационной терапии. Врожденная краснуха на сегодняшний день лечению не поддается.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12-16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.
Источник


