Как у ребенка определить краснуху у ребенка
Краснуха – это острое вирусное заболевание, выявляемое в большинстве случаев у детей 2–9 лет. По сравнению с другими детскими инфекционными болезнями, например, ветрянкой и скарлатиной, она встречается нечасто. Это связано с тем, что вакцинация против краснухи включена в календарь обязательных прививок во многих странах мира. У непривитых детей заболевание протекает в легкой форме и редко сопровождается серьезными осложнениями. Наиболее опасно оно для беременных женщин, его выявление в первом триместре является медицинским показанием к прерыванию беременности.
Содержание:
- Характеристика возбудителя и способы его передачи
- Симптомы
- Формы заболевания
- Диагностика
- Как отличить от других заболеваний
- Лечение
- Особенности краснухи у детей до года
- Последствия у беременных
- Осложнения
- Профилактика

Характеристика возбудителя и способы его передачи
Краснуха относится к высококонтагиозным инфекционным заболеваниям, восприимчивость к этой инфекции у людей без специфического иммунитета составляет 90%.
Возбудителем является РНК-вирус Rubella virus – единственный представитель рода Rubivirus семейства Togaviridae. Во внешней среде он неустойчив, остается жизнеспособным лишь на протяжении 5–8 ч. Быстро погибает под действием УФ-лучей (кварцевание), изменений рН, солнечного света, высоких температур, различных дезинфицирующих средств (формалин, хлорсодержащие соединения), органических растворителей, детергентов. Однако выживает при низких температурах и даже в замороженном состоянии способен несколько лет сохранять активность.
Заболеваемость краснухой чаще всего регистрируется в периоды смены сезонов: весной, зимой и осенью. Передача вируса осуществляется от инфицированного человека:
- воздушно-капельным путем (при чихании, кашле, разговоре, поцелуе);
- контактным путем (через игрушки, посуду, полотенце и другие предметы быта);
- трансплацентарно от беременной женщины к плоду.
В первых двух случаях краснуха является приобретенной. Входными воротами инфекции выступают слизистые оболочки дыхательных путей и полости рта, затем вирус через стенки капилляров проникает в кровяное русло и с током крови распространяется по всем органам и тканям организма. Инкубационный период составляет 2–3 недели. При внутриутробном заражении через плаценту краснуха является врожденной.
Носитель Rubella virus представляет опасность для окружающих со второй половине инкубационного периода: за неделю до высыпаний и неделю после. Наиболее легко и быстро он распространятся в замкнутых помещениях, в местах массового скопления людей (детские сады и школы, больничные палаты).
После перенесенной приобретенной формы краснухи у ребенка формируется стойкий иммунитет, поэтому повторное заражение случается крайне редко. Оно принципиально возможно при сбоях в работе иммунной системы и при тяжелом иммунодефиците.
Считается, что спустя 20 и более лет после перенесенной болезни сформированный к ней иммунитет может ослабляться, поэтому в этот период повторное заражение не исключается. При вторичном инфицировании инфекция обычно протекает без симптомов или с неявно выраженной клинической картиной (кашель, насморк), без сыпи на теле.
При врожденной форме заболевания иммунитет против вируса краснухи менее стоек, так как он формируется в условиях еще незрелой иммунной системы плода. Такие малыши в течение 2 лет с момента рождения являются носителями инфекции и выделяют вирус в окружающую среду.
Симптомы
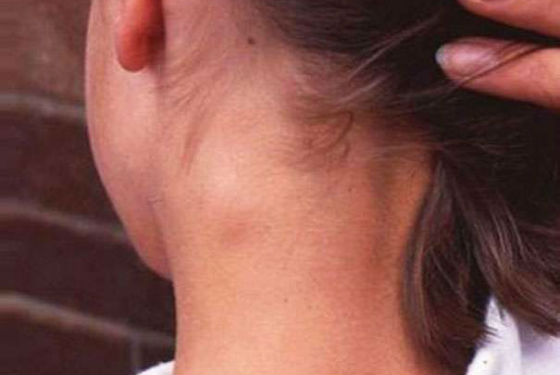
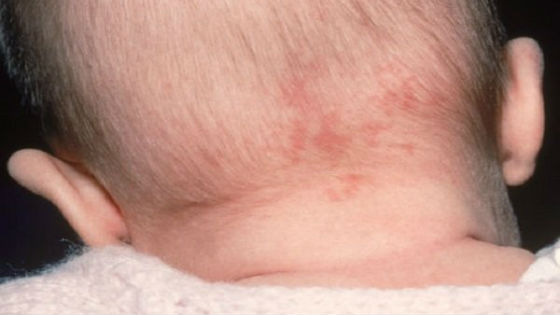
Первые явные симптомы краснухи у детей появляются к концу инкубационного периода. Сам он обычно протекает бессимптомно, некоторые дети могут жаловаться на недомогание, слабость, быть капризными, сонными, медлительными. Признаком наличия вируса в организме на данной стадии является небольшое уплотнение и увеличение лимфатических узлов сначала в паховой, подмышечной и подчелюстной области, а затем только на затылке и за ушами. Затылочные лимфоузлы наименее устойчивы к Rubella virus и именно в них главным образом происходит его накопление и размножение.
Продромальный период
В заболевании выделяют продромальный период. Он бывает не у всех и может длиться от нескольких часов или до пары суток и сопровождаться следующими симптомами:
- болевые ощущения в мышцах и суставах;
- потеря аппетита;
- головная боль;
- слабость;
- першение в горле;
- заложенность носа.
Основные признаки болезни
Спустя 1–1.5 суток возникает резкая болезненность в затылочной части шеи, лимфатические узлы в этой области становятся неподвижными и плотными, до 1 см в диаметре. Могут наблюдаться:
- приступообразный сухой кашель;
- конъюнктивит;
- заложенность носа, вызванная отеком слизистой;
- температура тела повышается до 38°С и держится 2 дня.
Период высыпаний
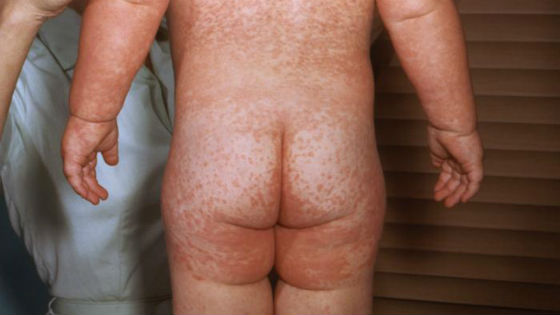
Через 2 дня на лице, шее и волосистой части головы появляется мелкая сыпь красного цвета. Она представляет собой круглые или овальные розово-красные пятна диаметром 2 – 5 мм, не сливающиеся друг с другом. Возникновение высыпаний обусловлено токсическим действием вируса на расположенные под кожей капилляры.
В течение нескольких часов сыпь распространяется по всему телу (на плечи, руки, спину, живот, паховую зону и ноги), кроме ладоней и ступней. Спустя 3 дня она превращается в узелки, начинает бледнеть и исчезать, не оставляя рубцов или пигментных пятен на коже. В последнюю очередь сыпь проходит на ягодицах, внутренней поверхности бедра и рук, где отмечается наибольшая плотность ее элементов.
Период высыпаний длится в среднем от 3 до 7 дней. Затем состояние ребенка заметно улучшается, возвращается аппетит, проходит кашель и боль в горле, облегчается носовое дыхание. Размеры и плотность лимфатических узлов приходит в норму спустя 14–18 дней после исчезновения сыпи.
Формы заболевания
Краснуха у ребенка может протекать в двух основных формах:
- типичная (легкая, средняя, тяжелая);
- атипичная.
При типичной форме наблюдается описанная выше клиническая картина. Атипичная форма не сопровождается сыпью, может протекать без симптомов. Дети с атипичной краснухой представляют большую опасность с точки зрения неконтролируемого выделения вируса и распространения инфекции.
Видео: Признаки, профилактика и осложнения краснухи
Диагностика
Первичная диагностика краснухи у ребенка проводится врачом-педиатром и включает:
- опрос родителей заболевшего ребенка;
- анализ жалоб;
- выяснение того, привит ли ребенок от краснухи и имел ли место контакт с больным;
- общий осмотр и осмотр высыпаний на коже и слизистых оболочках;
- прощупывание лимфатических узлов.
Среди лабораторных методов диагностики назначают общий анализ крови и мочи. При краснухе анализ мочи может быть без изменений, в анализе крови отмечается повышение показателей лимфоцитов и плазмоцитов, снижение лейкоцитов, возможно увеличение СОЭ.
При отсутствии у больного сыпи для подтверждения диагноза выполняют иммуноферментный анализ на содержание в крови антител к вирусу. Данное исследование рекомендуется проводить дважды: в первые три дня болезни и спустя 7–10 дней. При наличии инфекции наблюдается увеличение титра антител в 2 раза и более.
Для маленьких детей целесообразно проведение дополнительных исследований, направленных на исключение развития осложнений.
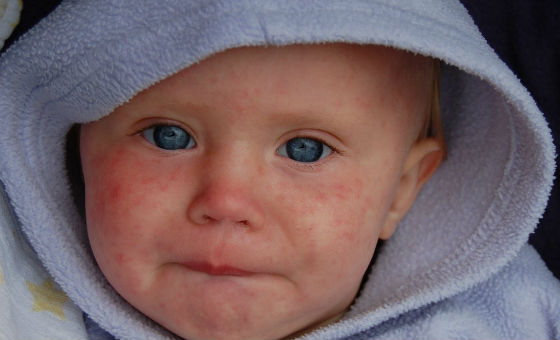
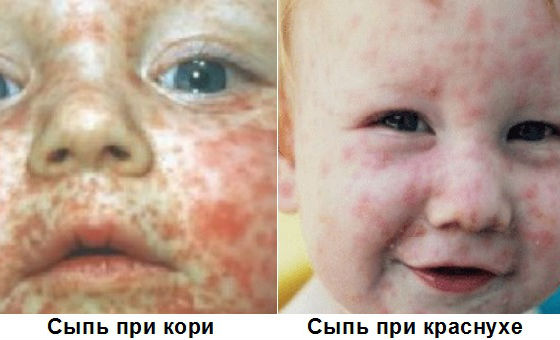
Как отличить от других заболеваний
Диагностика бывает затруднена при атипичной форме или когда краснуха у детей протекает с симптомами, выраженными слабо.
При подозрении на краснуху важно дифференцировать ее с другими инфекционными заболеваниями, сопровождающимися похожими симптомами, или аллергическими кожными реакциями. Часто по внешним признакам ее можно спутать с корью, скарлатиной, аденовирусной или энтеровирусной инфекцией, инфекционной эритемой, мононуклеозом.
В отличие от кори, краснуха не сопровождается выраженной интоксикацией и высокой температурой, элементы сыпи не соединяются между собой, появляются почти одновременно, отсутствуют патологические изменения на слизистой полости рта.
От скарлатины краснуха отличается отсутствием побледнения носогубного треугольника, более крупными элементами сыпи, локализованными преимущественно на спине и разгибательной поверхности конечностей, а не на животе, груди и сгибах рук и ног.
В отличие от мононуклеоза, при краснухе периферические лимфоузлы увеличены незначительно, отсутствует гнойная ангина, нет увеличения печени и селезенки.
Лечение
По сравнению со взрослыми, краснуха у детей протекает в легкой форме и очень редко сопровождается осложнениями. Заболевание характеризуется в целом благоприятным течением и, как правило, не требует госпитализации. Исключение составляют дети с врожденной формой краснухи, груднички, дети с тяжелыми сопутствующими патологиями, а также дети, у которых на фоне заболевания развивается судорожный синдром и другие осложнения.
При краснухе отсутствует какое-либо специфическое лечение. Во время болезни рекомендуется:
- постельный режим в острый период (от 3 до 7 дней);
- влажная уборка и частое проветривание комнаты, где находится больной ребенок;
- обильное питье;
- употребление пищи (желательно диетической и богатой витаминами) часто и маленькими порциями.
Медикаментозные средства
Из лекарственных препаратов для лечения краснухи у детей могут быть назначены симптоматические средства:
- витамины (группы B, аскорбиновая кислота, аскорутин);
- антигистаминные средства при большом количестве высыпаний (супрастин, эриус, фенистил, зиртек, зодак и другие);
- жаропонижающие на основе ибупрофена или парацетамола при температуре больше 38°С;
- таблетки для рассасывания или спреи от сильной боли в горле (септефрил, лизобакт);
- сосудосуживающие капли от выраженной заложенности носа.
Антибактериальные препараты применяются для лечения вторичной бактериальной инфекции, если она имеет место.
Особенности краснухи у детей до года
У детей до года краснуха встречается крайне редко. Это объясняется тем, что большинство женщин к моменту зачатия уже либо переболели краснухой в детстве, либо получили прививку от нее. В этом случае во время внутриутробного развития и последующего грудного вскармливания малыш получает от организма матери антитела к самым различным инфекциям, включая краснуху, и примерно до года его организм находится под защитой иммунитета матери.
Если же женщина до зачатия не болела краснухой и не прошла в детстве вакцинацию, то шансы ее будущего ребенка заболеть краснухой внутриутробно или в возрасте до года (до плановой прививки) высоки.
Краснуха у грудничков опасна для здоровья. Она может сопровождаться судорожным синдромом, ДВС-синдромом (диссеминированное внутрисосудистое свертывание), развитием менингита и энцефалита. Особенностью течения заболевания в таком возрасте является быстрое развитие. Характерные высыпания могут присутствовать на кожных покровах не более 2 часов, а затем сразу исчезнуть, не оставив следа. У детей до года, переболевших краснухой формируется стойкий иммунитет к данному заболеванию, что позволяет уже не проводить им плановую вакцинацию.
Видео: Педиатр о краснухе у ребенка
Последствия у беременных
Наиболее тяжелым и опасным является внутриутробное заражение краснухой. И чем раньше оно случилось, тем менее благоприятен прогноз. При заражении беременной женщины до срока 12 недель высока вероятность гибели плода и выкидыша или возникновения грубых отклонений в его развитии. К ним относятся поражение ЦНС (микроцефалия, гидроцефалия, хронический менингоэнцефалит), дефекты формирования костной ткани и триада пороков:
- поражение глаз (катаракта, ретинопатия, глаукома, хориоретинит, микрофтальм) вплоть до полной слепоты;
- поражение слухового анализатора вплоть до полной потери слуха;
- развитие комбинированных отклонений в сердечно-сосудистой системе (открытый артериальный проток, дефекты перегородок сердца, стеноз легочных артерий, неправильная локализация крупных сосудов).
Тератогенное действие Rubella virus проявляется в том, что он тормозит деление клеток и останавливает тем самым развитие некоторых органов и систем. Краснуха вызывает ишемию плода вследствие поражения сосудов плаценты, подавляет иммунную систему и оказывает цитопатическое действие на клетки плода.
Если плод инфицируется после 14 недели беременности, то риск развития пороков значительно уменьшается, возможны единичные дефекты, менингоэнцефалит, задержка умственного развития, психические расстройства. Симптомами врожденной краснухи у детей могут быть малый вес при рождении и заторможенная реакция на соответствующие возрасту внешние раздражители.
Видео: Чем опасна краснуха при беременности
Осложнения
Краснуха у детей вызывает осложнения, если у ребенка ослаблена иммунная система. Чаще всего они возникают вследствие вторичной бактериальной инфекции. К наиболее распространенным осложнениям относятся:
- ангина;
- пневмония;
- бронхит;
- менингит;
- лимфаденит;
- энцефалит.
Реже отмечаются ревматоидный артрит, миокардит, пиелонефрит, средний отит, тромбоцитопеническая пурпура.
Профилактика
Главной профилактикой краснухи является своевременная вакцинация. Она проводится по следующей схеме: в возрасте 1–1.5 лет ребенку делается прививка, а затем в 5–7 лет – ревакцинация. После ревакцинации к вирусу вырабатывается стойкий иммунитет. Женщинам, планирующим вынашивать ребенка, в 30 лет и старше рекомендуется повторная ревакцинация.
Вакцинацию от краснухи проводят чаще всего совместно с корью и эпидемическим паротитом (КПК).
Для профилактики распространения вируса от заболевшего человека необходимо принять следующие меры:
- изолировать больного в отдельную комнату;
- следить за соблюдением личной гигиены;
- предоставить индивидуальную посуду на время болезни.
Обязательно проводится регулярное проветривание комнаты и влажная уборка с использованием дезинфицирующих средств в помещении, где находится больной.
18 мая 2017

Марина Шибинская
Фармацевт, кандидат химических наук
Источник
Автор admin На чтение 7 мин. Просмотров 626 Опубликовано 09.10.2017
Краснуха (лат. rubeolla) — острое вирусное заболевание, которым болеют преимущественно дети в возрасте 1—10 лет. Краснуха у взрослых встречается крайне редко. Имеет неофициальное название третья болезнь. Столь необычное наименование приобрела из-за того, что в списке провоцирующих детскую сыпь болезней стояла на третьем месте по распространенности и частоте.
Признаки краснухи
Болезнь характеризуется довольно длительным скрытым периодом, когда вирус, проникший в организм ребенка, внешне никак не проявляет себя. В этот период на теле нет явных проявлений — ярко-красной сыпи, которая и послужила поводом для названия болезни.
Скрытый период обычно длится 7—10 дней. В этот период наблюдается общая слабость и недомогание, причину которого родители определить не могут до тех пор, пока на теле ребенка не проявятся высыпания.
Но краснуха — это не только сыпь. В процесс вовлекаются и лимфатические узлы, в которых накапливается и размножается вирус. Причем увеличиваться лимфатические узлы могут где угодно.
Обычно сыпь держится на теле до 3 недель. От начала скрытого периода и на протяжении 3—4 недель после исчезновения сыпи больной ребенок заразен для окружающих, поскольку активный вирус передается воздушно-капельным путем, т. е. через органы дыхания вместе с насморком и кашлем. Попадая на поверхность одежды, окружающие вещи и игрушки, он легко передается окружающим детям.
Возбудитель краснухи
Вирусная природа заболевания (тогавирус) была доказана в 1938 году японскими учеными, вследствие чего вирус получил название по фамилии вирусолога Тога (Togaviridae). Сама же болезнь была описана гораздо раньше, в 1740 году, немецким врачом Хофманом. В чистом виде Rubivirus был выделен в 1961 году.
Попадая в организм человека, вирус краснухи повреждает РНК (рибонуклеиновую кислоту), являющуюся важнейшим элементом ДНК.
Имеет очень маленькие, даже для вирусов, размеры — 60—70 нм. В окружающей среде довольно устойчив. При комнатной температуре может сохраняться длительное время. Легко переносит низкие температуры и замораживание. Именно это и объясняет сезонные вспышки заболевания, которые приходятся на осенне-зимний период. Летом болезнь встречается крайне редко.
На вирус губительно действуют высокая температура (он разрушается полностью при 56 °С), прямые солнечные и УФ-лучи. При кварцевании возбудитель погибает практически мгновенно.
Пути передачи вируса
Самым распространенным путем распространения вируса является воздушно-капельный, передаваемый от больного ребенка здоровому при кашле и чихании.
На втором месте стоит бытовой, когда вирус передается не непосредственно через контакт больного со здоровым, а опосредованно — через вещи или игрушки, которыми пользовался больной.
Третий путь — внутриплацентарное заражение. Способность вируса проникать в организм плода от больной беременной женщины является очень характерным и вызывает большие опасения. Давно доказана тератогенная природа вируса краснухи, т. е. он способен вызывать пороки развития у развивающегося плода. Это может проявляться в неправильном формировании конечностей (вплоть до их полного отсутствия) у новорожденного, в поражении сердечно-сосудистой системы (триада Грега), органов зрения (врожденная катаракта) и слуха (врожденная тугоухость). Самым опасным периодом является первый триместр беременности, в котором происходит формирование органов зародыша.
Риск заражения плода от больной матери довольно высок. В этот период инфицируется ¼ эмбрионов. По мере развития беременности иммунная система плода развивается, риск заболевания становится значительно ниже. После 4 месяцев беременности заражений практически не происходит.
Симптомы заболевания
Первое проявление заболевания — общая слабость и недомогание. В скрытый период происходит бурное размножение возбудителя в организме ребенка. С током крови он распространяется по всему организму, накапливается в лимфатических узлах, вызывая их увеличение. В конечном итоге оседает в коже. Именно это вызывает появление ярко-красной сыпи — наиболее наглядного проявления болезни. Это происходит обычно через неделю после инфицирования.
Помимо сыпи краснуха у детей характеризуется и другими симптомами:
- увеличение среднешейных, затылочных лимфоузлов; узлы при прощупывании (пальпации) плотные, подвижные, болезненные;
- сыпь имеет вид красных пятен диаметром более 5 мм;
- появляется сыпь почти одновременно, в течение 24 часов, на спине, шее, лице, волосистой части головы, за ушами, на внутренней сгибательной поверхности рук и ног, ягодицах;
- на стопах и ладонях сыпь никогда не появляется;
- в некоторых случаях в процесс может вовлекаться слизистая рта;
- сыпь не шелушится, не чешется, не оставляет после себя пигментированных или депигментированных пятен;
- через 3—5 дней после появления сыпь бесследно проходит.
В острый период заболевания температура тела может повышаться до 38 °С.
Появляются катаральные симптомы:
- першение в горле;
- ринит;
- сухой кашель;
- слезотечение и воспаление конъюнктивы глаз.
Краснуха при беременности
Все родившиеся дети в обязательном порядке вакцинируются против краснухи. Иммунитет после вакцинации сохраняется примерно 20 лет. После этого риск заражения возрастает. Это следует учитывать при планировании беременности. Для организма женщины вирус практически безопасен, и в случае заражения болезнь протекает довольно легко. Главная опасность заключается в воздействии на формирующийся плод.
Поэтому, если беременность планируется после 20 лет, женщине необходимо сделать повторную прививку за несколько месяцев до зачатия, чтобы успел сформироваться иммунитет.
Если заражение плода все же произошло, то у родившегося ребенка течение болезни носит затяжной характер. Выделение вируса из организма может происходить на протяжении 12—24 месяцев после исчезновения симптомов.
Диагностика краснухи
Диагностика краснухи обычно не вызывает затруднений. Но болезнь имеет сходные симптомы с корью и скарлатиной. Поэтому обязательно производится диагностика с целью исключения этих заболеваний. Определить вирус краснухи позволяет лабораторная диагностика.
Собирая анамнез, врач обращает внимание на общую эпидемиологическую обстановку в населенном пункте, в детском дошкольном учреждении. Выявляет, был ли контакт с заболевшими детьми. При выявлении краснухи хотя бы у одного ребенка в детском дошкольном учреждении сразу же устанавливается карантин.
В процессе осмотра ребенка обращают внимание на высыпания на верхнем нёбе, зеве и в гортани. Пальпируются увеличенные лимфатические узлы. Назначаются анализы: мочи и крови.
Кровь для проведения серологического анализа и определения титра антител к вирусу производится из вены. Превышение титра антител в 4 раза по сравнению с нормой свидетельствует о заболевании. Лабораторная диагностика возможна до проявления ярко выраженных симптомов на теле и слизистых.
Лечение болезни
В настоящее время вирус краснухи не поддается лечению ни одним из известных лекарственных препаратов. Поэтому лечение исключительно симптоматическое — направлено на снятие неприятных и болезненных симптомов:
- повышенной температуры;
- головной боли;
- у детей старшего возраста — боли в суставах;
- дезинтоксикации организма.
Из лекарственных препаратов назначают:
- минерально-витаминные комплексы для поддержания иммунной системы ребенка;
- антигистаминные препараты при выраженном зуде и болевом синдроме в суставах;
- глазные капли при выраженном конъюнктивите;
- для снятия катаральных явлений используют спреи и назальные капли;
- антибиотики назначают только в случае присоединения воспалительных заболеваний бактериальной этиологии.
Если ребенок во время болезни находится дома, а лечение не требует медикаментозных препаратов, то оно основывается на средствах народной медицины: обильном питье с настоями трав (ромашка, шалфей, календула). В период повышения температуры тела — чай с малиной, шиповником, медом.
Если краснуха диагностируется у новорожденного, то для ее лечения применяют интерферон.
Осложнения
Осложнения при краснухе бывают редко. Но среди вероятных можно назвать:
- ангину;
- пневмонию;
- отит;
- артрит.
В очень редких случаях у мальчиков возможно вовлечение в процесс половых желез и развитие на этом фоне мужского бесплодия.
Профилактика
Основным средством профилактики, которое позволило снизить уровень заболеваемости практически до единичных случаев, является прививка от краснухи. Ее делают по достижении ребенком возраста 1 года. Новорожденные дети до года к вирусу невосприимчивы в силу иммунитета, формирующегося при грудном вскармливании.
Особое внимание следует обращать беременным женщинам на возможный контакт с больным ребенком. Женщинам детородного возраста после 20 лет следует пройти повторную вакцинацию.
Источник

