Как защищен ребенок до года от кори
- Главная
Как уберечь ребенка от кори?
Наверное, нет ни одного человека в столице Урала, который бы не слышал о непростой ситуации с заболеваемостью корью, сложившейся в городе. По данным Управления Роспотребнадзора по Свердловской области на 1 декабря 2016 года в Екатеринбурге зарегистрировано уже 64 случая подозрения на корь. Среди них 40 детей и 24 взрослых. Лабораторно подтверждено 48 случаев.
Чтобы обсудить эту проблему мы встретились с врачом-педиатором клиники «Детский доктор», сертифицированным специалистом по неотложной помощи Натальей Викторовной Собачевой:
– На протяжении многих веков из-за высокой смертности, корь считалась одним из самых опасных заболеваний детского возраста. В России от кори умирал каждый четвертый ребенок, что дало повод называть это заболевание детской чумой. Профилактические мероприятия против кори в нашей стране стали проводить с 1916 года. После разработки коревой вакцины заболеваемость и смертельный исход удалось снизить в сотни раз. До начала массовой вакцинации заболеваемость корью была всеобщей, при этом летальность составляла около 1%. Однако и в наше время смертность от кори велика. По данным всемирной организации здравоохранения ежегодно во всем мире от кори умирают около 900 тысяч (!) детей.
Для этой инфекции характерно почти 100% восприимчивость – то есть если человек ранее корью не болевший будет контактировать с больным корью – вероятность самому заболеть чрезвычайно высока. Корью можно заболеть в любом возрасте, среди не привитых чаще болеют дети от одного до пяти лет. До года малыши болеют редко вследствие малого количества контактов и наличия пассивного иммунитета, полученного от матери во время беременности. Сохраняется такой иммунитет не больше одного года после рождения. Если мать не болела корью, то ребенок может заболеть и в первые месяцы жизни.
Каковы симптомы этого заболевания, как оно протекает?
Вирус кори попадает в организм через слизистую оболочку глаз и дыхательных путей, питая особое пристрастие к клеткам дыхательной системы, кишечника и, что важно к клеткам центральной нервной системы. От момента заражения до первых симптомов заболевания проходит обычно 8-12 дней, в некоторых случаях этот период удлиняется до 28 дней. В начале заболевания появляются симптомы, похожие на простудные: нарастающие общие недомогания, вялость, головная боль, ребенок становится плаксивым, отказывается от еды. Типичен внешний вид заболевшего: одутловатое лицо, покрасневшие, слезящиеся глаза. Больного беспокоят насморк и сухой кашель. Температура повышается до 39-40 градусов и не снижается, несмотря на жаропонижающие мероприятия.
С чего все начинается?
На первый-второй день заболевания на слизистой оболочке щек появляются мелкие белесоватые пятна (именно их обнаружение помогает педиатру диагностировать корь ещё до появления распространённой сыпи на теле ребёнка). А затем с четвертого-пятого дня болезни отмечается поэтапное распространение сыпи: сначала за ушами, на лице, шее, в течение следующих суток сыпь возникает на туловище и руках и на третий день появляется на ногах ребёнка. Сыпь представляет собой мелкие красные пятнышки, они могут сливаться в большие пятна, между которыми видна здоровая кожа. Во время распространения сыпи температура продолжает сохраняться повышенной, кашель усиливается. В первые дни заболевания у части детей развивается тяжелая коревая пневмония. В последующие 3-5 дней при благоприятном течении симптомы болезни уменьшаются, температура снижается.
Могут ли быть какие-то осложнения?
Течение кори и интенсивность высыпаний у разных детей, в зависимости от индивидуальных особенностей иммунной системы, изменяются от легких форм до тяжелых, угрожающих жизни. Вирус кори значительно ослабляет иммунитет, и это, наряду с поражением слизистых оболочек дыхательных путей и пищеварительного тракта создает благоприятные условия для развития бактериальной инфекции. У ребенка могут развиться воспаления среднего уха (отит), гортани (ларингит), вплоть до развития отека (коревой круп), бактериальной пневмонии и др. У одного ребенка из 1000 – 2000 заболевших корь осложняется поражением головного мозга. Наиболее часто осложнения встречается у детей младше пяти лет.
Что необходимо делать, чтобы уберечь своего ребенка от кори?
Корь – не самая легкая из вирусных инфекций, поэтому каждый ответственный родитель обязан сделать все от него зависящее, чтобы ребенок не заболел. Единственным действенным способом защитить ребенка от кори, как и от многих других инфекционных заболеваний, является вакцинация. Основное место в профилактике кори отводится активной иммунизации, то есть введению в организм живых сильно ослабленных вирусов. Следует отметить, что вакцинный вирус настолько ослаблен, что не опасен ни для привитого, ни для его окружения. После прививки формируется несколько более слабый иммунитет, чем если бы ребенок заболел естественным путем, однако его достаточно, чтобы надежно на всю жизнь защитить вашего ребенка от этой болезни. Приблизительно у 10% детей с 6 по 20 день после прививки могут отмечаться слабые реакции в виде повышения температуры, а иногда появление конъюнктивита и не обильной сыпи. Эти симптомы сохраняются два-три дня, после чего все благополучно проходит – другими словами, ребенок переносит очень легкую форму кори. Важен факт, что при возникновении любых признаков кори после прививки, ребнок абсолютно (!) не заразен и может совершенно спокойно посещать детский коллектив.
Когда проводится плановая вакцинация?
Плановую вакцинацию против кори проводят дважды: первую в возрасте 12-15 месяцев, а вторую – в 6 лет, перед школой. Использование второй дозы вакцины позволяет защитить тех детей, которые не были вакцинированы ранее, а также тех, кто не выработал достаточно устойчивый иммунитет после первого введения. В любом случае интервал между вакцинацией и ревакцинацией должен быть не менее четырех лет. Для справки: вакцинация против кори в странах с высокой заболеваемостью проводится в возрасте девяти и даже шести месяцев с целью защиты грудных детей, у которых заболевание протекает особенно тяжело. Если ваш не привитый ребёнок, которому больше полугода вступил в контакт с больным корью, то защитить его можно, введя ему живую коревую вакцину в течение ближайших двух-трех дней. Для самых маленьких детей (от трех до шести месяцев и старше, если есть противопоказания для введении живой коревой вакцины) в качестве экстренной профилактики используется иммуноглобулин человека нормальный (препарат, содержащий защитные антитела, полученные из сыворотки переболевших корью или доноров). Такая иммунизация является пассивной, введенные извне антитела циркулируют в крови ребенка не дольше двух-трех месяцев, после чего можно проводить и активную иммунизацию. По срокам вакцинация против кори совпадает с вакцинацией против краснухи и эпидемического паротита. Совпадение во времени трех прививок не должно вас смущать: иммунная система детей с самого раннего возраста с успехом отражает коллективные атаки куда большего количества микроорганизмов. Вероятность возникновения побочных реакций при суммировании этих вакцин не увеличивается.
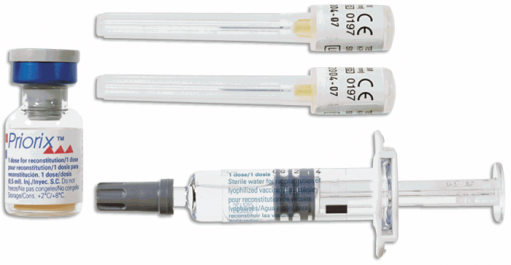
Моновакцины (только коревой компонент):
Вакцина коревая сухая (Россия);
Рувакс (Aventis Pasteur, Франция).
Комбинированные вакцины:
Вакцина паротитно-коревая (Россия);
MMP II (корь, краснуха, паротит), (Merck Sharp&Dohme, США);
Приорикс (корь, краснуха, паротит), (Smithkline Beecham Biologicals, Великобритания).
Несмотря на то, что состав вакцин разный, все они продемонстрировали хороший уровень иммуногенности (то есть способности формировать иммунитет) и переносимости.
Источник
До момента изобретения вакцины против кори заболевание уносило тысячи жизней. Множество детей стали инвалидами. Сейчас с помощью прививок удалось сократить инфицирование вирусом на 95%.
Однако вспышки еще возникают среди непривитых деток. В группе риска находятся младенцы до года, так как первую прививку ставят в 12 месяцев.
Может ли ребенок до года заболеть корью, какие симптомы скажут о наличии инфекции у грудничка, и какими должны быть меры профилактики? Будем искать ответы на эти вопросы!
Что это такое
Она относится к острым заболеваниям вирусной природы, отличается высокой скоростью распространения. Вероятность заражения достигает 100% — этим не отличилась ни одна болезнь.
Вирус распространяется воздушно-капельным путем, выделяясь при кашле, чихании. Во внешней среде микробы нежизнеспособны, разрушаются при высоких, низких температурах, воздействии ультрафиолета, обработке средствами гигиены.
Инкубационный период продолжается до 14 дней. За это время микроорганизмы сквозь слизистую проникают в кровь, достигают лимфоузлов. Там они атакуют лимфоциты и другие белые кровяные клетки.
После этого начинается второй этап, когда вирус из лимфатических узлов разносится по всем органам.
В этот момент заболевание манифестирует первыми симптомами: температурой, покраснением горла, ринитом, отечностью слизистых.
Высыпания проявляются через 5-6 дней. Они выступают маленькими пузырьками с ободком, сливаются в один большой очаг.
Обратное развитие начинается через 4-5 дней активных высыпаний. Пятна бледнеют, температура спадает, кожа больного начинает шелушиться. Полностью пигментация исчезает через 10-12 дней.
Болезнь опасна не сама по себе, а своими осложнениями. Вирусы угнетают иммунитет, поэтому велика вероятность бактериального инфицирования. Самыми частыми осложнениями кори выступают пневмония, лимфаденит, бронхит, энцефалит.
Может ли заразиться ребенок до года, причины
Причина — это контакт с больным человеком. Он является заразным за 2 дня до первых проявлений и в течение 6 дней активных высыпаний.
Если женщина прививалась или переболела до беременности, в ее крови присутствуют антитела к вирусу.
Они передаются ребенку, защищают его. Антитела передаются малышу с грудным молоком.
Защита сохраняется до 3-6 месяцев, затем постепенно ослабевает и прекращает действовать. Поэтому иммунизацию проводят в 12-15 месяцев.
Высока вероятность заражения у младенцев, если:
- Мать не болела корью, не была привита.
- Мать привита, но младенец находится на искусственном вскармливании.
- У ребенка диагностирован иммунодефицит.
- Мать была инфицирована корью во время беременности, тогда малыш заражается через плаценту.
Симптомы и течение у новорожденных детей
Признаки заболевания у малышей до года не такие явные, как у более старших деток.
Иногда ставят ошибочный диагноз ОРВИ и назначают некорректное лечение. Это приводит к развитию серьезных осложнений.
Заболевание у грудничков проходит в несколько этапов:
- Инкубационный период. Длится дольше, чем у взрослых, примерно 14-21 день. Внешние проявления отсутствуют.
- Респираторные симптомы: покраснение горла, сухой кашель, насморк, повышение температуры.
- Серо-белые мелкие пятна во рту. Это отличительный признак болезни.
- Через 5 дней сыпь распространяется с головы на тело и конечности. Она зудит, из-за этого малыши становятся капризными, плохо спят.
- Прыщи сливаются, образуют корки.
- Через 5-6 дней сыпь бледнеет, шелушится, постепенно проходит.
Особенность протекания кори у грудничков — высыпания могут быть незначительными, а температура не превышать 38 градусов, но у более старших детей температура поднимается до 40 градусов. В целом, малыши легче переносят заболевание по сравнению со школьниками.
Бывают случаи нестандартного течения болезни. Они характерны для пациентов, прошедших вакцинацию. Это мигрированная и абортивная корь.
В первом случае симптоматика размыта: высыпания незначительны, температура невысокая, продолжительность сокращена.
Иногда высыпания и вовсе отсутствуют, что осложняет диагностику. Абортивная отличается острым началом и внезапным исчезновением всех проявлений.
Возможные осложнения
Несмотря на более легкое протекание патологии, у грудничков могут развиться опасные осложнения. Вирус угнетает иммунитет, а он у таких детей до конца не сформирован.
Самые опасные последствия кори:
- Заболевания органов дыхания: бронхит, двусторонняя пневмония, трахеит, отит, отек гортани.
- Патологии, вызывающие нарушения нервной системы: энцефалит, менингит, полиневрит.
- Бактериальное воспаление лимфоузлов (лимфаденит).
- Нарушение сердечного ритма.
- Ухудшение зрения, слуха.
- Летальный исход. Случаи летального исхода зафиксированы среди ослабленных детей, не получающих должного лечения и питания.
Хуже всего переносят заболевания дети с иммунодефицитом. У них обычно развиваются тяжелые осложнения, пациенты умирают.
Как диагностировать и лечить
Первоначально диагноз устанавливают на основании внешних признаков. Врач должен знать, когда и с кем контактировал ребенок.
Для уточнения диагноза назначают общий анализ мочи, крови и серологическое исследование крови, которое выявляет присутствие антител к вирусу.
Если есть подозрения на осложнения, проводят рентген грудной клетки, электроэнцефалографию, МРТ мозга.
Каких-то специфических противокоревых препаратов не существует. Лечение направлено на снятие симптомов и предотвращение осложнений.
Организм должен справиться с инфекцией самостоятельно. При удовлетворительном состоянии больного лечение проводят амбулаторно. Ребенку показан постельный режим, обильное питье, хорошее питание.
Для устранения симптомов применяют следующие препараты:
- Жаропонижающие на основе ибупрофена или парацетамола (Панадол, Нурофен). Для малышей они выпускаются в форме суппозиториев и сиропов.
- Сиропы от кашля и боли в горле (Доктор Мом, Тантум Верде).
- Капли и спреи от насморка (Назол бэби, Тизин детский).
Не стоит насильно кормить ребенка, если он не хочет: из-за стоматита ему бывает больно принимать пищу. Нужно давать малышу пить воду, чтобы не было обезвоживания.
На нашем сайте много полезной и важной информации о симптомах, лечении и профилактике кори у детей. Надеемся, что это поможет вам справиться с таким опасным заболеванием без последствий и осложнений. Читайте о том:
Профилактика
До 6 месяцев вакцинацию не проводят. Если малыш контактировал с больным, ему следует в течение 6 дней ввести противокоревой иммуноглобулин. Даже если заражение произойдет, то переноситься болезнь будет легче.
Если зафиксированы вспышки кори, то стоит воздержаться от посещения общественных мест, поликлиник. В год обязательно проводят вакцинацию, прививку повторяют в 6 лет.
О том, чем опасна болезнь для организма и какими должны быть меры профилактики, узнаете из этого видео:
У детей до года протекает легче, чем у взрослых, но может иметь негативные последствия.
До 6 месяцев малыша защищает иммунитет матери, а затем необходимо пройти иммунизацию. После контакта с больным экстренно вводят иммуноглобулин.
Источник
Корь рядом: как защитить ребенка?
Одной из крайне опасных детских инфекций, которая может унести жизнь ребенка, является корь. Почему так важно делать прививки от кори? Что делать, если кто-то из близких оказался в очаге коревой инфекции?
«Детская чума»: чем опасна коревая инфекция?
Очень-очень давно, еще в те времена, когда детям не делались прививки, корь называли «детской чумой». Настолько тяжело протекает заболевание и настолько сильно оно заразно. Корь, как и грипп, передается воздушно-капельным путем (когда заболевший чихает или кашляет), но по сравнению с гриппом корь передается в 6 раз активнее. Для того, чтобы заразиться гриппом, нужно находиться в одном помещении с больным человеком. А корью можно заразиться, не зная о том, что кто-то вокруг болен, ведь вирус передается даже через систему вентиляции в жилых домах.
Наиболее тяжело болезнь протекает у детей до пятилетнего возраста и взрослых. Среди наиболее ярких отличительных симптомов фигурирует характерная пятнистая сыпь, которая распространяется сверху вниз. Также болезнь сопровождается симптомами интоксикации, кашлем, конъюнктивитом. Еще инфекция опасна своими осложнениями: пневмония (воспаление легких), энцефалит (воспалительный процесс в ткани головного мозга), воспаление органов слуха, которое может привести к необратимой глухоте.
Тревожно то, что больной становится заразным еще за 4 дня до появления у него характерной сыпи. То есть, он сам может не знать о том, что болеет. И только с 5-го дня от начала высыпаний заболевший считается незаразным.
Корь в современном мире: расслабляться нельзя!
Впервые ученые создали вакцину от кори в 1966 году. С тех пор были разработаны и внедрены в практику и другие вакцины против страшной болезни. Более чем за 50 лет использования эти препараты показали себя как очень эффективные, надежные и безопасные. Серьезные поствакцинальные реакции, которых так боятся родители, случаются очень редко, в сотни и тысячи раз реже, чем осложнения от самой болезни.
После введения иммунизации населения от кори у Всемирной организации здравоохранения был намечен стратегический план: ликвидировать корь (а вместе с ней и краснуху) во всех регионах мира к концу 2015 года. И были отмечены неплохие результаты по реализации этого плана: охват населения прививками от кори был очень широк, а сама болезнь встречалась все реже. Однако, начиная с 2013 года, был отмечен высокий рост заболеваемости опасной инфекцией в ряде стран. Так, например, в европейских странах в 2007 году было отмечено чуть более 7000 случаев заболевания корью. А к 2014 заболевших стало в 2 раза больше (почти 16 000). Причиной такого скачка заболеваемости корью ученые называют снижение охвата населения необходимыми профилактическими прививками.
В 1980 году примерно 2 600 000 человек умерли от коревой инфекции. В то время охват населения прививками был не слишком высок. В 2000 году лишь 73% детей в мире были привиты от кори. В этом же году было зарегистрировано более 540 000 смертельных исходов от опасной инфекции. К 2014 охват детского населения необходимой прививкой достиг 85%. Это оказало значительное влияние на снижение смертности от кори: в 2014 году было зафиксировано около 115 000 летальных исходов.
Да, смертность снизилась, но на данный момент она все равно исчисляется десятками тысяч. Вакцина от кори является очень эффективным достижением общественного здравоохранения. ВОЗ призывает граждан отнестись с полной ответственностью к здоровью себя и своих близких и сделать необходимые профилактические прививки от кори (при отсутствии противопоказаний).
Как обстоит ситуация с корью сегодня?

На сегодняшний день по данным ВОЗ отмечается устойчивый рост заболеваемости корью во многих странах. Среди них Украина, многие страны Африки и Азии.
Известен тот факт, что число зарегистрированных случаев кори примерно в 10 раз меньше реального количества заболевших. По данным от апреля 2019 года в ВОЗ поступило более 112 000 сообщений о случаях кори. По сравнению с данными за тот же период прошлого года заболеваемость опасной инфекцией возросла примерно на 300%!
Если корь совсем рядом, или мероприятия в очаге
Комментарий эксперта

Кузьмина Ксения, врач аллерголог-иммунолог
Предотвращению распространения опасной болезни способствует не только вакцинопрофилактика, но и правильное и четкое выполнение мероприятий в очаге инфекции. Какие правила нужно соблюдать для того, чтобы снизить риск заболевания корью у контактных лиц? Рассмотрим основные положения противоэпидемических мероприятий в очаге коревой инфекции.
- При выявлении заболевшего врач или фельдшер, установивший диагноз, подает экстренное извещение в местный «Центр гигиены и эпидемиологии». Специалисты центра обязаны провести эпидемиологическое расследование по каждому выявленному случаю болезни.
- В помещении, где находился заболевший, достаточно провести хорошее проветривание. Дезинфекцию проводить не нужно, что объясняется неустойчивостью вируса во внешней среде.
- Ребенок или взрослый, заболевший корью, изолируется не менее чем на 5 суток от того дня, как у него на теле появилась сыпь. При выявлении коревой пневмонии показана 10-дневная изоляция больного.
- При необходимости стационарного лечения пациент помещается в особый бокс инфекционной больницы, в который имеется отдельный вход с улицы. Это позволяет инфекции не распространяться по медицинскому учреждению.
- На контактных лиц накладывается карантин. Это касается детей и взрослых, которые не болели корью и не привиты от нее, а также всех детей до 7-летнего возраста. В первую неделю от дня контакта с заболевшим ребенок может посещать детское учреждение, а взрослый может ходить на работу, ну а потом контактные лица должны быть изолированы до конца карантина. Карантин длится 21 день от момента контакта, за всеми контактными лицами ведется медицинское наблюдение. В это время в учреждение, которое посещал заболевший ребенок или взрослый (например, в детский сад), не будут приниматься те, кто раньше не болел корью и не был привит от нее.
- На контактных детей в возрасте старше 7 лет, которые двукратно привиты от кори или переболели ее ранее, карантин не накладывается.
- Если в очаге инфекции есть здоровые дети старше годовалого возраста, которые не болели коревой инфекцией и не были от нее привиты, то им проводится экстренная вакцинация от этой болезни. То же самое касается тех лиц, прививочный анамнез которых неизвестен.
- Если ребенок привит от коревой инфекции однократно, то ему проводится срочно вторая прививка, но только в том случае, если от первого введения вакцины уже прошло 3 месяца. Прививку нужно успеть сделать в первые трое суток от момента контакта.
- Если в очаге есть контактные дети, которые еще не достигли возраста вакцинации от кори, имеют какие-либо противопоказания к введению вакцин, не привиты из-за отказа их родителей от иммунизации, то им показано введение нормального человеческого иммуноглобулина. Однако сделать это нужно не позднее 5-го дня от момента контакта.
Взрослым, которые раньше были привиты от кори, можно сдать кровь на специфические антитела к коревой инфекции. При обнаружении низких титров антител нужно еще раз привиться от данной инфекции, не дожидаясь контакта с инфекционным больным.
Взрослых из группы риска в возрасте 36-55 лет повторно прививают от кори. Например, в эту группу входят медработники, педагоги, продавцы, работники общественного транспорта. Полный перечень профессий, относящихся к группе риска по коревой инфекции, представлен в Национальном календаре профпрививок.
Всю необходимую информацию об опасной инфекции и защите от нее можно получить у педиатра и терапевта. Прививку от кори можно сделать совершенно бесплатно в поликлинике по месту жительства.
Использованы фотоматериалы Shutterstock
Клинические рекомендации (протокол лечения) оказания медицинской помощи детям, больным корью / // ФГБУ НИИДИ ФМБА России . — 2015
Вакцинопрофилактика кори и пути ее оптимизации на завершающем этапе элиминации инфекции / Голубкова А.А., Платонова Т.А., Харитонов А.Н. и др. // Тихоокеанский медицинский журнал. — 2018
Корь у детей / Мазанкова Л. Н., Нестерина Л. Ф., Горбунов С. Г. // Российский вестник перинатологии и педиатрии. — 2012. — 3
Источник