Какие симптомы краснухи у ребенка
Краснуха – это острое вирусное заболевание, выявляемое в большинстве случаев у детей 2–9 лет. По сравнению с другими детскими инфекционными болезнями, например, ветрянкой и скарлатиной, она встречается нечасто. Это связано с тем, что вакцинация против краснухи включена в календарь обязательных прививок во многих странах мира. У непривитых детей заболевание протекает в легкой форме и редко сопровождается серьезными осложнениями. Наиболее опасно оно для беременных женщин, его выявление в первом триместре является медицинским показанием к прерыванию беременности.
Содержание:
- Характеристика возбудителя и способы его передачи
- Симптомы
- Формы заболевания
- Диагностика
- Как отличить от других заболеваний
- Лечение
- Особенности краснухи у детей до года
- Последствия у беременных
- Осложнения
- Профилактика

Характеристика возбудителя и способы его передачи
Краснуха относится к высококонтагиозным инфекционным заболеваниям, восприимчивость к этой инфекции у людей без специфического иммунитета составляет 90%.
Возбудителем является РНК-вирус Rubella virus – единственный представитель рода Rubivirus семейства Togaviridae. Во внешней среде он неустойчив, остается жизнеспособным лишь на протяжении 5–8 ч. Быстро погибает под действием УФ-лучей (кварцевание), изменений рН, солнечного света, высоких температур, различных дезинфицирующих средств (формалин, хлорсодержащие соединения), органических растворителей, детергентов. Однако выживает при низких температурах и даже в замороженном состоянии способен несколько лет сохранять активность.
Заболеваемость краснухой чаще всего регистрируется в периоды смены сезонов: весной, зимой и осенью. Передача вируса осуществляется от инфицированного человека:
- воздушно-капельным путем (при чихании, кашле, разговоре, поцелуе);
- контактным путем (через игрушки, посуду, полотенце и другие предметы быта);
- трансплацентарно от беременной женщины к плоду.
В первых двух случаях краснуха является приобретенной. Входными воротами инфекции выступают слизистые оболочки дыхательных путей и полости рта, затем вирус через стенки капилляров проникает в кровяное русло и с током крови распространяется по всем органам и тканям организма. Инкубационный период составляет 2–3 недели. При внутриутробном заражении через плаценту краснуха является врожденной.
Носитель Rubella virus представляет опасность для окружающих со второй половине инкубационного периода: за неделю до высыпаний и неделю после. Наиболее легко и быстро он распространятся в замкнутых помещениях, в местах массового скопления людей (детские сады и школы, больничные палаты).
После перенесенной приобретенной формы краснухи у ребенка формируется стойкий иммунитет, поэтому повторное заражение случается крайне редко. Оно принципиально возможно при сбоях в работе иммунной системы и при тяжелом иммунодефиците.
Считается, что спустя 20 и более лет после перенесенной болезни сформированный к ней иммунитет может ослабляться, поэтому в этот период повторное заражение не исключается. При вторичном инфицировании инфекция обычно протекает без симптомов или с неявно выраженной клинической картиной (кашель, насморк), без сыпи на теле.
При врожденной форме заболевания иммунитет против вируса краснухи менее стоек, так как он формируется в условиях еще незрелой иммунной системы плода. Такие малыши в течение 2 лет с момента рождения являются носителями инфекции и выделяют вирус в окружающую среду.
Симптомы
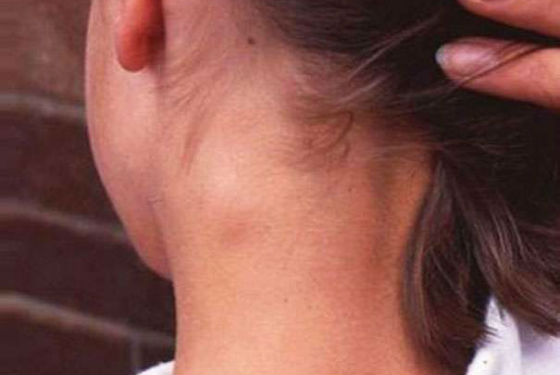
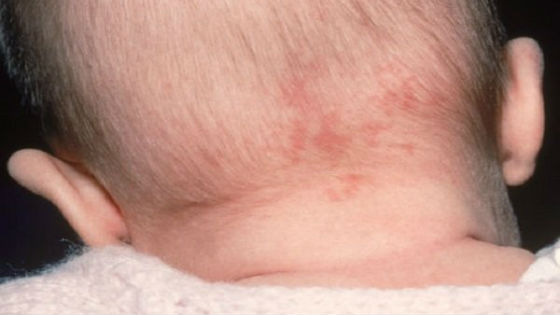
Первые явные симптомы краснухи у детей появляются к концу инкубационного периода. Сам он обычно протекает бессимптомно, некоторые дети могут жаловаться на недомогание, слабость, быть капризными, сонными, медлительными. Признаком наличия вируса в организме на данной стадии является небольшое уплотнение и увеличение лимфатических узлов сначала в паховой, подмышечной и подчелюстной области, а затем только на затылке и за ушами. Затылочные лимфоузлы наименее устойчивы к Rubella virus и именно в них главным образом происходит его накопление и размножение.
Продромальный период
В заболевании выделяют продромальный период. Он бывает не у всех и может длиться от нескольких часов или до пары суток и сопровождаться следующими симптомами:
- болевые ощущения в мышцах и суставах;
- потеря аппетита;
- головная боль;
- слабость;
- першение в горле;
- заложенность носа.
Основные признаки болезни
Спустя 1–1.5 суток возникает резкая болезненность в затылочной части шеи, лимфатические узлы в этой области становятся неподвижными и плотными, до 1 см в диаметре. Могут наблюдаться:
- приступообразный сухой кашель;
- конъюнктивит;
- заложенность носа, вызванная отеком слизистой;
- температура тела повышается до 38°С и держится 2 дня.
Период высыпаний
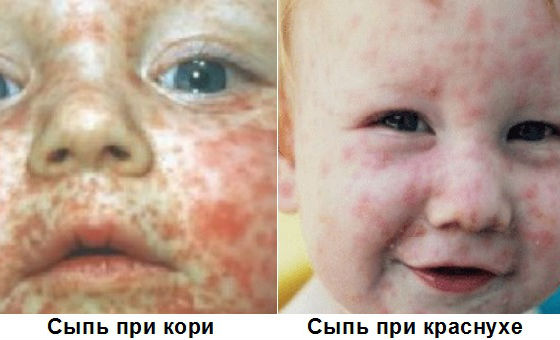
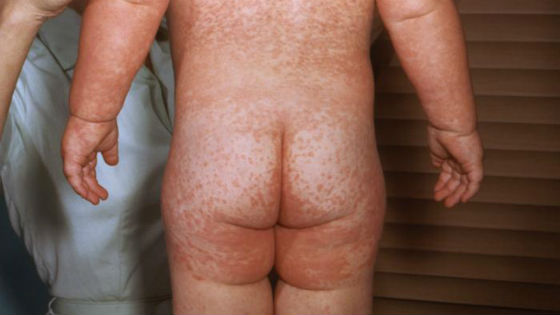
Через 2 дня на лице, шее и волосистой части головы появляется мелкая сыпь красного цвета. Она представляет собой круглые или овальные розово-красные пятна диаметром 2 – 5 мм, не сливающиеся друг с другом. Возникновение высыпаний обусловлено токсическим действием вируса на расположенные под кожей капилляры.
В течение нескольких часов сыпь распространяется по всему телу (на плечи, руки, спину, живот, паховую зону и ноги), кроме ладоней и ступней. Спустя 3 дня она превращается в узелки, начинает бледнеть и исчезать, не оставляя рубцов или пигментных пятен на коже. В последнюю очередь сыпь проходит на ягодицах, внутренней поверхности бедра и рук, где отмечается наибольшая плотность ее элементов.
Период высыпаний длится в среднем от 3 до 7 дней. Затем состояние ребенка заметно улучшается, возвращается аппетит, проходит кашель и боль в горле, облегчается носовое дыхание. Размеры и плотность лимфатических узлов приходит в норму спустя 14–18 дней после исчезновения сыпи.
Формы заболевания
Краснуха у ребенка может протекать в двух основных формах:
- типичная (легкая, средняя, тяжелая);
- атипичная.
При типичной форме наблюдается описанная выше клиническая картина. Атипичная форма не сопровождается сыпью, может протекать без симптомов. Дети с атипичной краснухой представляют большую опасность с точки зрения неконтролируемого выделения вируса и распространения инфекции.
Видео: Признаки, профилактика и осложнения краснухи
Диагностика
Первичная диагностика краснухи у ребенка проводится врачом-педиатром и включает:
- опрос родителей заболевшего ребенка;
- анализ жалоб;
- выяснение того, привит ли ребенок от краснухи и имел ли место контакт с больным;
- общий осмотр и осмотр высыпаний на коже и слизистых оболочках;
- прощупывание лимфатических узлов.
Среди лабораторных методов диагностики назначают общий анализ крови и мочи. При краснухе анализ мочи может быть без изменений, в анализе крови отмечается повышение показателей лимфоцитов и плазмоцитов, снижение лейкоцитов, возможно увеличение СОЭ.
При отсутствии у больного сыпи для подтверждения диагноза выполняют иммуноферментный анализ на содержание в крови антител к вирусу. Данное исследование рекомендуется проводить дважды: в первые три дня болезни и спустя 7–10 дней. При наличии инфекции наблюдается увеличение титра антител в 2 раза и более.
Для маленьких детей целесообразно проведение дополнительных исследований, направленных на исключение развития осложнений.
Как отличить от других заболеваний
Диагностика бывает затруднена при атипичной форме или когда краснуха у детей протекает с симптомами, выраженными слабо.
При подозрении на краснуху важно дифференцировать ее с другими инфекционными заболеваниями, сопровождающимися похожими симптомами, или аллергическими кожными реакциями. Часто по внешним признакам ее можно спутать с корью, скарлатиной, аденовирусной или энтеровирусной инфекцией, инфекционной эритемой, мононуклеозом.
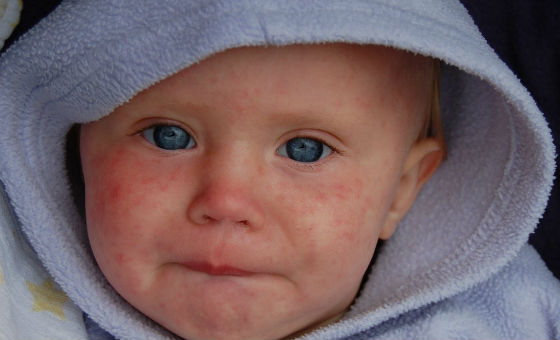
В отличие от кори, краснуха не сопровождается выраженной интоксикацией и высокой температурой, элементы сыпи не соединяются между собой, появляются почти одновременно, отсутствуют патологические изменения на слизистой полости рта.
От скарлатины краснуха отличается отсутствием побледнения носогубного треугольника, более крупными элементами сыпи, локализованными преимущественно на спине и разгибательной поверхности конечностей, а не на животе, груди и сгибах рук и ног.
В отличие от мононуклеоза, при краснухе периферические лимфоузлы увеличены незначительно, отсутствует гнойная ангина, нет увеличения печени и селезенки.
Лечение
По сравнению со взрослыми, краснуха у детей протекает в легкой форме и очень редко сопровождается осложнениями. Заболевание характеризуется в целом благоприятным течением и, как правило, не требует госпитализации. Исключение составляют дети с врожденной формой краснухи, груднички, дети с тяжелыми сопутствующими патологиями, а также дети, у которых на фоне заболевания развивается судорожный синдром и другие осложнения.
При краснухе отсутствует какое-либо специфическое лечение. Во время болезни рекомендуется:
- постельный режим в острый период (от 3 до 7 дней);
- влажная уборка и частое проветривание комнаты, где находится больной ребенок;
- обильное питье;
- употребление пищи (желательно диетической и богатой витаминами) часто и маленькими порциями.
Медикаментозные средства
Из лекарственных препаратов для лечения краснухи у детей могут быть назначены симптоматические средства:
- витамины (группы B, аскорбиновая кислота, аскорутин);
- антигистаминные средства при большом количестве высыпаний (супрастин, эриус, фенистил, зиртек, зодак и другие);
- жаропонижающие на основе ибупрофена или парацетамола при температуре больше 38°С;
- таблетки для рассасывания или спреи от сильной боли в горле (септефрил, лизобакт);
- сосудосуживающие капли от выраженной заложенности носа.
Антибактериальные препараты применяются для лечения вторичной бактериальной инфекции, если она имеет место.
Особенности краснухи у детей до года
У детей до года краснуха встречается крайне редко. Это объясняется тем, что большинство женщин к моменту зачатия уже либо переболели краснухой в детстве, либо получили прививку от нее. В этом случае во время внутриутробного развития и последующего грудного вскармливания малыш получает от организма матери антитела к самым различным инфекциям, включая краснуху, и примерно до года его организм находится под защитой иммунитета матери.
Если же женщина до зачатия не болела краснухой и не прошла в детстве вакцинацию, то шансы ее будущего ребенка заболеть краснухой внутриутробно или в возрасте до года (до плановой прививки) высоки.
Краснуха у грудничков опасна для здоровья. Она может сопровождаться судорожным синдромом, ДВС-синдромом (диссеминированное внутрисосудистое свертывание), развитием менингита и энцефалита. Особенностью течения заболевания в таком возрасте является быстрое развитие. Характерные высыпания могут присутствовать на кожных покровах не более 2 часов, а затем сразу исчезнуть, не оставив следа. У детей до года, переболевших краснухой формируется стойкий иммунитет к данному заболеванию, что позволяет уже не проводить им плановую вакцинацию.
Видео: Педиатр о краснухе у ребенка
Последствия у беременных
Наиболее тяжелым и опасным является внутриутробное заражение краснухой. И чем раньше оно случилось, тем менее благоприятен прогноз. При заражении беременной женщины до срока 12 недель высока вероятность гибели плода и выкидыша или возникновения грубых отклонений в его развитии. К ним относятся поражение ЦНС (микроцефалия, гидроцефалия, хронический менингоэнцефалит), дефекты формирования костной ткани и триада пороков:
- поражение глаз (катаракта, ретинопатия, глаукома, хориоретинит, микрофтальм) вплоть до полной слепоты;
- поражение слухового анализатора вплоть до полной потери слуха;
- развитие комбинированных отклонений в сердечно-сосудистой системе (открытый артериальный проток, дефекты перегородок сердца, стеноз легочных артерий, неправильная локализация крупных сосудов).
Тератогенное действие Rubella virus проявляется в том, что он тормозит деление клеток и останавливает тем самым развитие некоторых органов и систем. Краснуха вызывает ишемию плода вследствие поражения сосудов плаценты, подавляет иммунную систему и оказывает цитопатическое действие на клетки плода.
Если плод инфицируется после 14 недели беременности, то риск развития пороков значительно уменьшается, возможны единичные дефекты, менингоэнцефалит, задержка умственного развития, психические расстройства. Симптомами врожденной краснухи у детей могут быть малый вес при рождении и заторможенная реакция на соответствующие возрасту внешние раздражители.
Видео: Чем опасна краснуха при беременности
Осложнения
Краснуха у детей вызывает осложнения, если у ребенка ослаблена иммунная система. Чаще всего они возникают вследствие вторичной бактериальной инфекции. К наиболее распространенным осложнениям относятся:
- ангина;
- пневмония;
- бронхит;
- менингит;
- лимфаденит;
- энцефалит.
Реже отмечаются ревматоидный артрит, миокардит, пиелонефрит, средний отит, тромбоцитопеническая пурпура.
Профилактика
Главной профилактикой краснухи является своевременная вакцинация. Она проводится по следующей схеме: в возрасте 1–1.5 лет ребенку делается прививка, а затем в 5–7 лет – ревакцинация. После ревакцинации к вирусу вырабатывается стойкий иммунитет. Женщинам, планирующим вынашивать ребенка, в 30 лет и старше рекомендуется повторная ревакцинация.
Вакцинацию от краснухи проводят чаще всего совместно с корью и эпидемическим паротитом (КПК).
Для профилактики распространения вируса от заболевшего человека необходимо принять следующие меры:
- изолировать больного в отдельную комнату;
- следить за соблюдением личной гигиены;
- предоставить индивидуальную посуду на время болезни.
Обязательно проводится регулярное проветривание комнаты и влажная уборка с использованием дезинфицирующих средств в помещении, где находится больной.
18 мая 2017

Марина Шибинская
Фармацевт, кандидат химических наук
Источник
13 июня 201712109 тыс.
Что такое краснуха
Краснуха, также называемая коревой краснухой, трехдневной корью, немецкой корью — это заразная вирусная инфекция, отличительным симптомом которой является яркая красная сыпь.
Краснуха во многом похожа на корь, однако это два совершенно разных заболевания с разными возбудителями, разным периодом заразности, и разными прогнозами. Обычно краснуха течет легче кори и реже приводит к осложнениям.
Для защиты от этой инфекции используется вакцина против кори, эпидемического паротита и краснухи (measles-mumps-rubella, MMR) которая вводится всем детям дважды до их поступления в школу. Вакцина является весьма эффективным способом профилактики краснухи. Благодаря массовой иммунизации против краснухи, во многих развитых странах мира объявлено о полной ликвидации краснухи на их территории. Однако, это не означает, что жители этих стран не могут заболеть краснухой, например, во время поездки за границу.
Симптомы краснухи
Симптомы краснухи часто настолько незначительны, что их трудно заметить, особенно у детей. С момента заражения до появления первых симптомов проходит обычно от двух до трех недель (инкубационный период)
Симптомы болезни длятся обычно около двух — трех, дней и включают в себя:
- Умеренную лихорадку (до 38,9 С)
- Головную боль
- Насморк или заложенность носа
- Воспаленные, красные глаза
- Увеличенные, болезненные лимфатические узлы на затылке, в заушной области и задней части шеи.
- Яркую розовую сыпь, которая сначала появляется на лице, а затем быстро распространяется на туловище, руки и ноги; исчезает сыпь в той же последовательности
- Боли в суставах (особенно часто — у молодых женщин)
Когда обращаться к врачу
Обратитесь к врачу, если Вы думаете что Вы или Ваш ребенок были в контакте с больным краснухой или уже имеете симптомы краснухи.
Если Вы планируете беременность, убедитесь, что Вы получили все необходимые дозы вакцины MMR. Контакт беременной женщины с вирусом краснухи, особенно во время первого триместра беременности, может привести к смерти плода или серьезным врожденным дефектам. Краснуха во время беременности является наиболее распространенной причиной врожденной глухоты. При сомнениях в полноценности вакцинации до беременности желательно ввести еще одну дозу вакцины.
Если Вы беременны, Ваш врач, вероятно, предложит Вам пройти рутинный скрининг на иммунитет к краснухе. Если Вы никогда не получали вакцину и думаете, что могли подвергнуться контакту с вирусом краснухи, немедленно обратитесь к врачу. Если анализ крови подтвердит наличие у Вас иммунитета к краснухе, то этот контакт ничем не повредит Вашему будущему ребенку, в противном случае врач предложит решить вопрос о прерывании беременности. Причины
Возбудителем краснухи является вирус, который передается от человека к человеку. Вирус краснухи распространяется при чихании и кашле от инфицированного человека, а также при непосредственном контакте с его слюной или мокротой. От беременной женщины к ее плоду — вирус передается через кровь. Больной краснухой заразен для окружающих за 10 дней до появления сыпи, и 1-2 недели после ее исчезновения. Таким образом, инфицированный человек может распространять болезнь задолго до того, как поймет, что болеет краснухой.
В настоящее время в Российской Федерации краснуха встречается редко, поскольку подавляющее большинство детей вакцинированы против этой инфекции в раннем возрасте. Тем не менее, случаи краснухи иногда встречаются — особенно, среди невакцинированных взрослых людей, приехавших из неблагополучных стран.
Заболевание все еще широко распространено во многих регионах мира. Поэтому перед выездом за рубеж Вам следует навестить своего врача, особенно если в это время Вы беременны.
Осложнения краснухи
Краснуха обычно протекает довольно легко и не дает осложнений. После перенесенной краснухи обычно формируется пожизненный иммунитет. Однако у некоторых женщин после перенесенной краснухи развиваются артриты в пальцах рук, запястьях и коленях, которые длятся около одного месяца. В редких случаях краснуха может вызвать инфекцию среднего уха (отит) или воспаление вещества мозга (энцефалит).
Однако наиболее тяжелыми осложнения от краснухи бывают при беременности. При заболевании краснухой в первые 11 недель беременности у 90% плода развивается синдром врожденной краснухи. Это может проявляться одной или несколькими проблемами, в том числе:
- Замедление роста
- Катаракта
- Глухота
- Врожденные пороки сердца
- Дефекты в других органах
- Умственная отсталость
Наибольший риск для плода краснуха представляет в первом триместре беременности, однако воздействие вируса на более поздних сроках беременности тоже является опасным.
Подготовка к визиту врача
В ожидании времени, на которое вы записаны к врачу, Вы можете записать ключевые моменты — это может помочь Вам структурировать свои мысли, и сэкономить время во время визита.
Например, запишите заранее ответы на типовые вопросы врача при подозрении на краснуху:
- Вы (или Ваш ребенок) привиты против краснухи? Сколько раз, какие даты прививок?
- Когда Вы впервые почувствовали себя больным? Когда впервые появились сыпь или боли в суставах?
- Вы были в контакте с кем-либо, больным краснухой?
- Вы выезжали за рубеж недавно? В какие страны?
- Что, на Ваш взгляд, облегчает симптомы болезни?
- Что, на Ваш взгляд, ухудшает течение болезни?
- С кем Вы были в контакте в последние недели, есть ли среди них беременные женщины или непривитые люди?
Составьте заранее список вопросов, которые хотите задать врачу. Не стесняйтесь задавать вопросы, возникающие по ходу разговора с врачом.
Не забудьте сказать регистратору (и по телефону, и при входе в клинику), что Вы подозреваете у себя (своего ребенка) заразное заболевание. Вам постараются выделить бокс и проводят туда сразу, чтобы снизить риск заражения других посетителей клиники.
Диагностика краснухи
Сыпь при краснухе может быть похожей на сыпи при многих других вирусных заболеваниях.
Поэтому врачу может потребоваться проведение лабораторных анализов: вирусологического анализа крови на краснуху или иммуноферментного анализа (ИФА) на антитела к вирусу краснухи. Антитела могут быть в крови не только по причине болезни, но и по причине вакцинации; Ваш врач сможет определить происхождение антител по анамнезу, клинической картине и типу/динамике антител.
Лечение краснухи
Лечение не сокращает длительность краснухи, а ее симптомы настолько легки, что даже симптоматическое лечение требуется довольно редко. Тем не менее, врач порекомендует полную изоляцию больного на срок до 2-4 недель, особенно от беременных женщин. Кроме того, больной нуждается в наблюдении врачом на предмет развития осложнений, которые, в случае возникновения, потребуют активного лечения.
Если Вы беременны и заболели краснухой, Вам следует обсудить с Вашим врачом все риски этой непростой ситуации. Если Вы, все же, захотите сохранить эту беременность, врач может назначить Вам специальный иммуноглобулин, который поможет Вашему организму бороться с инфекцией и несколько снизит риски для плода. Однако следует понимать, что нет лекарственного препарата, введение которого полностью исключило бы развитие синдрома врожденной краснухи у плода в такой ситуации.
Лечение новорожденного с синдромом врожденной краснухи зависит от характера и тяжести проблем. Дети с несколькими осложнениями могут нуждаться к лечении в отделении интенсивной терапии многопрофильной командой специалистов.
Домашние способы лечения краснухи
В случае плохого самочувствия больному краснухой требуются:
- Постельный режим
- Парацетамол (Эффералган и др), чтобы облегчить дискомфорт от лихорадки и болей.
- Сообщите друзьям, семье и коллегам, особенно беременных женщинам, о Вашем диагнозе, если они, возможно, были с Вами в контакте накануне вашего заболевания.
- Оставайтесь дома, не посещайте работу, учебу и общественные заведения до истечения сроков заразности. Особенно оберегайте от контакта с Вами беременных женщин и лиц с дефицитом иммунитета (ВИЧ-инфекция и др)
- Сообщите врачу детского сада или школы о том, что Ваш ребенок болеет краснухой.
Профилактика краснухи
Вакцина против краснухи обычно вводится в составе комбинированного препарата против кори-паротита-краснухи (measles-mumps-rubella, MMR), это является безопасным и эффективным способом защититься от трех этих инфекций.
Обычно новорожденные младенцы защищены от краснухи в течение первых шести-восьми месяцев после рождения, благодаря иммунитету (антителам), передаваемому от матерей трансплацентарно. Поэтому введение вакцины в возрасте до 1 года не дает стойкого иммунитета — вирус подавляется циркулирующими материнскими антителами. В некоторых ситуациях (поездка за рубеж, риск контакта в семье и тд) вакцина может быть введена и до 1 года, однако по достижению возраста 1 год такие дети вакцинируются заново, как и все остальные.
Нужно ли Вам сейчас вакцинироваться препаратом MMR (Приорикс)?
Вам не нужно вводить вакцину, если Вы:
- Получили две дозы препарата в возрасте после 12 месяцев.
- По анализам крови имеете антитела против кори, эпидемического паротита (свинки) и краснухи
Вам необходимо ввести вакцину, если Вы не соответствуете указанным выше критериям, а также:
- Вы небеременная женщина детородного возраста
- Посещаете школу, училище или ВУЗ
- Работаете в больнице, медицинском учреждении, образовательном учреждении или ухаживаете за детьми
- Планируете поездку за границу.
Вакцина противопоказана:
- Беременным женщинам, или женщинам, которые планируют забеременеть в течение следующих четырех недель
- Людям, которые имели жизнеугрожающие аллергические реакции на желатин, неомицин или на предыдущую дозу вакцины MMR
Если Вы больны раком, или иным заболеванием, снижающим иммунитет , поговорите со своим врачом прежде, чем вводитьп репарат MMR.
Побочные эффекты вакцины от кори, паротита, краснухи
Большинство людей не испытывают никаких побочных эффектов от этой вакцины. Примерно у 15% вакцинированных развиваются: умеренная лихорадка от 7 до 14 дней после вакцинации, и у 5% вакцинированных развивается легкая сыпь (спустя 2-4 недели от вакцинации). Некоторые подростки и взрослые женщины испытывают временную боль в суставах после введения вакцины. Тяжелые аллергические реакции развиваются с частотой 1:1 000 000.
В последние годы вокруг вакцинации вообще, и вакцинации против кори — эпидемического паротита — краснухи в частности, возникло множество мифов, отталкивающих родителей от вакцинации и рождающих у них опасения. Одним из самых известных — был миф о том, что MMR провоцирует аутизм у детей. В настоящее время все эти мифы аргументированно развенчаны современной наукой, и не должны беспокоить родителей при принятии решения о вакцинации этим препаратом.
Источник

