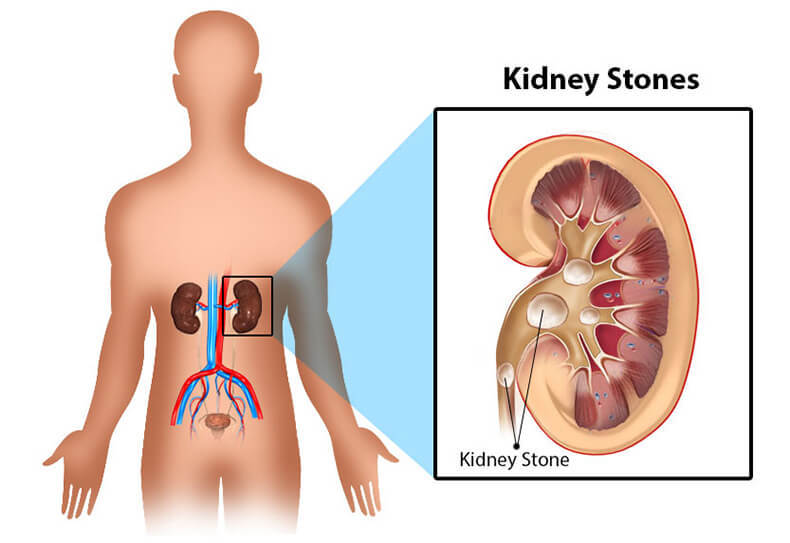
Камни в почках и аденома
Аденома почки относится к доброкачественному образованию с медленным развитием. Узел имеет чёткую форму и плотную консистенцию. При росте опухоли свыше 30 мм врач подозревает перерождение клеток и возможное злокачественное течение патологии. Большое разнообразие структур аденом позволяет разделить их по отдельным группам.
 Патология развивается достаточное медленно.
Патология развивается достаточное медленно.
Причины развития
Точной этиологии возникновения аденомы не существует. Но патология может проявиться под влиянием некоторых факторов.
 Вредные привычки.
Вредные привычки.
- Курение.
- Возраст от 40 лет.
- Контакт с агрессивными химическими веществами.
- Недостаточное употребление воды.
- Воспалительные процессы в почках (пиелонефрит, нарушение в клубочках)
- Патологии эндокринной системы.
- Кистозная болезнь органа.
Симптоматика
Аденома почки не проявляет себя длительное время. Первые признаки заметны, когда опухоль начинает интенсивно расти. Это сопровождается нарушением функциональности органа.
Симптомы напрямую зависят от стадии заболевания. Изначально происходит повреждение клеток с нарушением их деления, затем участок ткани начинает изменять свою структуру. Далее при прогрессировании формируется опухоль.
- Эритроциты в моче — первый показатель патологии. Если их небольшое количество, моча не меняет цвет. А выявить клетки крови можно только лабораторным анализом. Оттенок урины может стать насыщенно жёлтым.
- Аденома в почечной ткани у мужчин вызывает расширение сосудов в семенном канатике. Кровоснабжение мошонки ухудшается, что приводит к бесплодию.
- Артериальное давление может повышаться в любое время суток. Иногда показатели становятся критическими. Его трудно стабилизировать.
- В отдельных случаях разрастание опухоли приводит к болезненному мочеиспусканию. В сочетании с пиелонефритом признаки усиливаются, пациент испытывает постоянный дискомфорт.
Стадии заболевания
Развивается патология достаточно долгое время, поэтому выделяют несколько стадий.
- 1 стадия. Зарождение опухоли. Явные симптомы отсутствуют.
- 2 стадия. Сопровождается тянущей болью в пояснице. Иногда у пациента проявляются почечные колики, как при мочекаменной болезни.
 Боль в пояснице.
Боль в пояснице. - 3 стадия. Нарушение мочеиспускания, кровь в урине, повышение артериального давления. В некоторых случаях — гипертонический криз.
 Повышение давления.
Повышение давления. - 4 стадия. Опухоль пальпируется. Кровь в моче наблюдается постоянно. Рост аденомы приводит к сдавлению тканей и нервных волокон, что сопровождается сильной болью.
 Кровь в моче.
Кровь в моче.
Некоторые пациенты при первых трёх стадиях не обращают внимания на симптомы, поэтому сохраняется высокая вероятность перерождения узла в раковую опухоль.
Чем опасна аденома почки?
Такой тип опухоли вызывает серьёзные осложнения со стороны выделительной системы. Почки выполняют важную функцию по выведению продуктов распада и токсинов из организма. При их недостаточной функциональности в крови остаются вредные вещества, которые могут стать причиной интоксикации.
 При папиллярном образовании существует риск внутреннего кровоизлияния.
При папиллярном образовании существует риск внутреннего кровоизлияния.
При папиллярной аденоме почки или другого солидного образования возникает риск внутреннего кровоизлияния или некротического процесса. Они сопровождаются выраженными симптомами, могут приводить к задержке жидкости в организме.
Метанефральная почечная аденома имеет все вышеперечисленные признаки, не способна перерождаться в рак. Но при больших размерах врач решает вопрос о полном удалении органа или резекции значительной части тканей. После этого нагрузка на вторую почку возрастает.
Главная угроза от аденомы в почечной ткани — развитие онкологического процесса. Атипичные клетки способны к быстрому разрастанию, приводят к распаду тканей. На поздних стадиях аденокарциномы и другие её злокачественные типы представляют угрозу для здоровья и жизни человека. При отсутствии своевременного лечения аденомы почки риск летальности достигает 98%.
Диагностические методы
Чаще всего аденома почки у женщин и мужчин развивается с правой стороны. Строение опухоли имеет подобие с железисто-клеточным раком, поэтому требует тщательной диагностики. Дальнейшее лечение новообразования проводится только после качественного обследования. Опухоль необходимо дифференцировать от других типов образований.
 УЗИ парных органов.
УЗИ парных органов.
- УЗИ — базовый диагностический метод, позволяющий определить расположение и размеры узла. Врач обнаруживает уплотнение с чёткими краями внутри или на поверхности органа.
- Лабораторные тесты необходимы для определения состава мочи, выявления в ней красных кровяных телец, белковых включений, солей.
- КТ относится к самому точному исследованию. Благодаря современному аппарату устанавливают размер опухоли, осложнения, особенности развития и другие параметры.
УЗИ и КТ в случае определения аденомы могут проводиться повторно для определения динамики её роста и эффективности лечения.
Лечение
При небольших размерах опухоли пациента наблюдают некоторое время. Может проводиться терапия по устранению воспалительного процесса в почках. Также применяется симптоматическое лечение, которое значительно облегчает самочувствие больного.
Медикаментозное
Назначают антибактериальное лечение, боль устраняют с помощью анальгетиков и нестероидных противовоспалительных средств. Для укрепления защитных свойств организма пациент принимает витамины и иммуномодуляторы. Для выведения токсинов из организма помогают сорбенты.
Операция по удалению
Операция назначается пациенту при большой аденоме в почке. Радикальный метод является единственным видом лечения, которое приводит к выздоровлению. Существует несколько видов оперативных вмешательств. При выборе врач руководствуется возрастом пациента, наличием хронических заболеваний и размером опухоли.
Лапароскопия
Аденому удаляют с помощью специальных инструментов, которые вводятся через небольшие отверстия. Операция проводится с минимальным травматизмом для тканей, грубые шрамы и рубцы исключаются. После операции пациенты быстро восстанавливаются. Лапароскопию проводят под общим наркозом, за ходом операции наблюдают в монитор.
Резекция почки
В области брюшины делают глубокий надрез. Через него удаляют капсулу и часть здоровой почечной ткани. Восстановление пациента продолжается в течение 2 недель.
Нефрэктомия
Проводится в случае осложнений при аденоме или обнаружении раковой опухоли после разреза. После удаления у пациента на всю жизнь сохраняются определённые ограничения, которые ему необходимо соблюдать. Это касается физического труда, питания и алкоголя.
После нефрэктомии при обнаружении рака пациент дополнительно проходит химиотерапию и облучение. Это позволяет сдержать метастазы.
Народная медицина
На данный момент не существует народных рецептов, которые излечивают от аденомы. Ткани опухоли не способны к самостоятельному рассасыванию. В качестве профилактики воспалений рекомендовано принимать почечные сборы, но только после консультации врача в комплексе с основной терапией.
Диета
С помощью коррекции питания существенно снижается нагрузка на почки, улучшается выделительная функция. Всего существует несколько типов диет, которые необходимы при болезнях почек.
Важным условием питания является частичное или полное исключение соли, приправ и пряностей. Большой нагрузкой на органы является алкоголь. При некоторых болезнях почек напитки, содержащие спирт, запрещены.
 Исключают жирные сорта мяса, рыбы.
Исключают жирные сорта мяса, рыбы.
Из рациона исключают жирные сорта мяса, рыбы, копчёности, консервацию и продукты, богатые на пищевую химию. Сладкое, мучное, газированные напитки исключаются или вводятся в ограниченном количестве. Согласовать питание можно с лечащим врачом или диетологом.
Прогноз и профилактика
Обычные аденомы, которые не превышают 3 см в размере, хорошо поддаются лечению. Уже через две недели пациент после лапароскопии хорошо себя чувствует. Случаи рецидива крайне редки. При отсутствии раковых клеток в 95% случаев пациенты хорошо переносят операцию и сохраняют полную работоспособность.
Предупредить аденому практически невозможно. Рекомендовано отказаться от вредных привычек. Чтобы исключить крупные опухоли, необходимо проходить плановое обследование. Для этого достаточно 1 раз в год посещать кабинет УЗИ. При обнаружении непонятных симптомов со стороны почек или выделительной системы пациент должен проконсультироваться с терапевтом или урологом. Это позволит удалить опухоль на ранней стадии, когда она не достигла критических размеров.
При установлении диагноза пациенту важно придерживаться всех рекомендаций врача и пройти немедленное лечение. Плановое оперативное вмешательство может сохранить здоровье и жизнь пациента.
Источник
Мочекаменная болезнь (нефро- или уролитиаз) – это хроническое обменное заболевание, развивающееся вследствие различных факторов и характеризующееся наличием камней в почках и мочевых путях. Конкременты при этой болезни могут локализоваться на всех уровнях: чашечки и лоханки почек, мочеточники и мочевой пузырь, уретра.
Медицинская и социальная значимость этой патологии очень велика. Она распространена в любом возрастном диапазоне, но в 60-65% поражает людей в возрасте 35-60 лет. Более половины пациентов урологических отделений госпитализируются из-за мочекаменной болезни или её осложнений. Ежегодный прирост заболеваемости составляет более 1.5%, а успешного снижения количества заболевающих не наблюдается ни в одной из стран. Самые высокие показатели заболеваемости приходятся на возраст 25-55 лет. МКБ у мужчин регистрируется чаще в 2.5 раза. Болезнь часто приводит к снижению социальной и трудовой активности, а её осложнения могут привести к серьёзным последствиям для здоровья. Большая проблема в урологии – рецидивирование процессов камнеобразования даже после успешного проведения лечения. Так, вероятность рецидива составляет 45-80%.
В большинстве случаев процесс затрагивает одну из почек, но в 20% случаев нефролитиаз имеет двусторонний характер. Быстрота образования конкрементов почек строго индивидуальна и зависит от множества факторов. Количество камней колеблется от одного до тысячи, размеры – от нескольких миллиметров до десятков сантиметров.
Многие из пациентов не обращают внимания на признаки начавшегося заболевания, пуская дело на самотёк. В этом случае шанс возникновения осложнений возрастает в несколько раз. Именно поэтому очень важна своевременная диагностика уролитиаза.
Диагностика и лечение нефролитиаза представляет собой нелёгкую задачу, но наша клиника урологии в Москве поможет вам справиться с заболеванием.
Механизм и причины образования камней
На данный момент в медицине нет единой теории механизма развития нефролитиаза. Основная концепция, которой придерживаются в урологии, объединяет в себе несколько теорий этиопатогенеза заболевания.
Процесс камнеобразования начинается с взаимодействия неблагоприятных факторов внешней среды и факторов внутренней среды организма. Затем в организме нарушается коллоидно-кристаллоидное равновесие и запускается каскад патологических реакций.
Моча представляет собой неустойчивый и пересыщенный солевой раствор. Кристаллы солей окружены со всех сторон белковыми молекулами, которые не дают солям осаждаться. Эти белки называются защитными коллоидами. Наряду с ними в моче присутствуют и другие, так называемые незащитные коллоиды, которые наоборот легко выпадают в осадок. В процессе образования конкремента они являются особой матрицей, на которую концентрическими слоями откладываются кристаллы соли и белковые структуры. Перенасыщение крови, а затем и мочи кристаллами в большей концентрации, чем их растворимость в моче, приводит к их осаждению.
Различают следующие патологические состояния, которые приводят к нарушению коллоидно-кристаллоидного баланса:
- гипероксалурия – увеличение содержания оксалатов и образование оксалатных камней;
- гиперурикемия и гиперурикурия –увеличение концентрации мочевой кислоты и её солей, что влечёт к появлению уратных камней;
- гиперфосфатурия – увеличение количества фосфатов и образование фосфатных камней;
- гиперкальциурия – превышение концентрации солей кальция и возникновение оксалатных камней.
Таким образом, причиной камнеобразования являются два процесса: образование белковой матрицы и кристаллизация солей. Один из этих процессов возникает раньше и бывает основополагающим в патогенезе заболевания.
Этиология нефролитиаза
По современным представлениям, мочекаменная болезнь относится к полигенным (мультифакториальным) заболеваниям. Это значит, что в его основе лежит тесное взаимодействие наследственных, внутренних и факторов окружающей среды.
- Наследственные факторы
Хоть генов, отвечающих за развитие нефролитиаза не идентифицировано, но склонность к заболеванию считается врождённой. Риск появления заболевания увеличивается в семьях, где есть случаи нефролитиаза у родственников.
- Эндогенные факторы:
– проживание в субтропическом и тропическом регионах;
– физические и химические свойства употребляемой воды и продуктов;
– скудное питание, содержащее много конкрементобразующих веществ (солёная пища, избыток мясных продуктов);
– недостаточное поступление витаминов А, С, D, В1, В2, В6 и В12.
- Эндогенные факторы делятся на две большие группы: общие и локальные (со стороны мочевыделительной системы).
К местным причинам относятся:
– врожденные аномалии развития урогенитального тракта;
– аномалии строения почечных сосудов;
– пузырно-мочеточниковый заброс мочи (рефлюкс);
– острые и хронические инфекции мочеполовых путей (пиелонефрит, цистит, уретрит).
Общие факторы:
– малоподвижный образ жизни;
– болезни желудочно-кишечного тракта, печени и жёлчных протоков;
– острые и хронические болезни других органов (тонзиллит, бронхит, остеомиелит);
– продолжительная иммобилизация (переломы костей таза, шейки бедра и позвоночника);
– оперативные вмешательства на кишечнике;
– ферментопатии и наследственные заболевания обмена веществ, подагра.
Симптоматика заболевания
Нефролитиаз на протяжении долгих лет может протекать бессимптомно. Эта стадия болезни называется латентной (скрытой). Состояние длится до тех пор, пока конкремент не начнет мешать оттоку мочи. Как только возникает препятствие для мочевыделения, развивается яркая клиника почечной колики.
Почечная колика – это острое состояние, которое характеризуется нестерпимой болью в поясничной или в подрёберной области. Возникает это состояние при движении мелких камней по мочевыделительной системе. При передвижении камня раздражаются болевые рецепторы почки, травматизация слизистых стенки мочеточника и острое нарушение уродинамики. Боль возникает внезапно среди полного благополучия и не даёт покоя. Больной не может найти себе места, стремится занять наиболее удобное положение тела, но боли не стихают. Болевой синдром сочетается с тошнотой, однократной рвотой и диспептическими явлениями (метеоризм).
Боль в 85% случаев отдаёт в подвздошную область. При конкрементах нижней трети мочеточника клиника отличается: боль распространяется на паховую и надлобковую области, наружные половые органы и на внутреннюю поверхность бедра. Присоединяются дизурические явления: учащение мочеиспускания, боли и дискомфорт при посещении туалета.
Изменяется и качественный состав мочи:
- появляется макрогематурия (большое количество крови в моче в виде сгустков), моча имеет красный цвет;
- возможна лейкоцитурия и пиурия (лейкоциты и гной в моче);
- обнаруживаются цилиндры и клетки эпителия.
Очень редко может возникать анурия (полное отсутствие мочи), но при условии наличия у больного только одной функционирующей почки. Это состояние является жизнеугрожающим, потому что высок шанс развития острой почечной недостаточности. Почечная колика является экстренным показанием к госпитализации в урологическое или хирургическое отделение больницы.
Если камни не мешают уродинамике, то заболевание протекает совсем иначе. Процесс приобретает затяжное течение. Боли носят тупой, периодический характер. Интенсивность и локализация болевого синдрома зависит от местонахождения конкремента и степени обструктивного процесса. Болевой синдром усиливается при физической нагрузке или езде на транспорте.
Диагностика
Диагностика уролитиаза должна проводиться комплексно и быть направлена как на выявление самой болезни, так и на поиск этиологических факторов, послуживших возможной причиной. Быстрая постановка диагноза позволяет определить тактику лечения мочекаменной болезни и приступить к её исполнению как можно раньше. Наша клиника урологии в Москве имеет все диагностические возможности для постановки точного диагноза.
Важное место в диагностическом поиске имеет первичный опрос пациента. Необходимо узнать, когда именно у него появились первые симптомы, как протекало заболевание до момента обращения к врачу. Врач-уролог собирает данные о родственниках, чтобы проследить возможный наследственный характер недуга. Он также расспрашивает о роде деятельности, рационе питания, о наличии каких-либо других заболеваний или травм в анамнезе, о приёме лекарственных препаратов.
На втором этапе врач проводит общий осмотр:
– измерение температуры, пульса и АД;
– аускультация лёгких, пальпация живота и почек;
– осмотр наружных половых органов с целью выявления аномалий развития;
– определение симптома Пастернацкого: врач осуществляет лёгкие удары по поясничной области в проекции почек. При этом у пациента может возникнуть боль или неприятные ощущения.
На следующем этапе начинается обширный комплекс лабораторно-инструментальных исследований.
Лабораторные исследования
Лабораторные исследования показывают картину внутреннего гомеостаза организма. Они дают возможность определить наличие анемического или воспалительного синдрома, функциональное состояние органов и систем (печень, почки, система кроветворения). Отклонение результатов анализов от нормы позволяют врачу предположить причину заболевания, оценить работу органов и степень нарушения обменных реакций в организме.
Основной перечень анализов для оценки здоровья пациента:
- общий анализ крови и мочи, биохимический анализ крови, посев мочи на микрофлору с составлением антибиотикограммы, определение клиренса креатинина и скорости клубочковой фильтрации.
- специализированные анализы: тест Говарда, определение содержания ионизированного кальция, концентрации хлоридов в крови, суточная экскреция магния и калия.
Наибольшее значение в постановке диагноза имеют визуализирующие методы. Они позволяют определить наличие конкрементов, их размеры и местонахождение.
- УЗ-сканирование почек – простой и неинвазивный метод. При исследовании можно выявить камни, расширение чашечек и лоханок, увеличение размеров почек или наличие очагов разрушения почечной паренхимы.
- Рентгенологическое исследование является методом выбора в диагностике нефролитиаза. Рентгенография проводится двух видов: обзорная рентгенограмма и экскреторная урография. Обзорная рентгенография менее информативна, часто возникают спорные случаи диагностики при обнаружении теней на снимке. Экскреторная урограмма выполняется с применением контрастного вещества, которое визуализирует все отделы мочевого тракта и местонахождение камней.
- КТ И МРТ-исследование.
- Нефросцинтиграфия – это радиоизотопный метод диагностики, использующийся для определения функционального состояния почек.
- Ангиография почечных артерий в настоящее время редко используется в качестве диагностического метода. Её проводят перед оперативными вмешательствами для точного определения местоположения артерий.
Все эти методы могут носить взаимодополняющий характер. Объем необходимого исследования определяет лечащий врач в каждом конкретном случае. Некоторые из обследований могут быть назначены повторно для контроля динамики заболевания.
Лечение нефролитиаза
Урологи придерживаются мнения, что наличие даже бессимптомно протекающего нефролитиаза обязательно должно подвергаться лечению. Это обусловлено тем, что любой камень в долгосрочной перспективе может начать своё продвижение по мочевыводящим путям. Конкременты с течением времени также склонны к увеличению размеров.
Успех терапевтических мероприятий зависит не только от медицинского персонала, но и от самого пациента и степени его комплаенса (приверженности к лечению). Только при постоянном соблюдении рекомендаций лечащего врача будет обеспечен хороший лечебный эффект от проводимой терапии.
Лечение мочекаменной болезни состоит из трёх основных компонентов:
- оперативное лечение;
- медикаментозная терапия;
- коррекция образа жизни.
Конкременты удаляют при помощи дистанционной ударно-волновой литотрипсии, чрескожными или трансуретральными инструментальными методиками, а также хирургическим путём.
Ударно-волновая литотрипсия – дробление конкрементов с использованием направленных ультразвуковых лучей. После процедуры большой конкремент разрушается на более мелкие конкременты, которые легко выводятся мочевыми путями. Метод проводится под УЗ-контролем специальным оборудованием – литотриптором. Процедура является неинвазивной и безболезненной.
Чрескожная нефролитотрипсия проводится нефроскопом. Для этого хирург делает разрез кожи на пояснице и вводит нефроскоп. Затем при помощи аппарата производится разрушение камней на конкременты меньшего размера и их извлечение из организма.
Трансуретральное удаление камней выполняют гибким уретронефроскопом, который через мочеиспускательный канал подводят к камню. Изображение при помощи датчика транслируется на монитор оборудования, позволяя увидеть размеры камня. Если он маленьких размеров, то его удаляют сразу же. При большом размере конкремента он подлежит дроблению и извлечению по частям.
Открытые операции на почках и мочевыводящих путях выполняются при значительных размерах камней.
Стоит отметить, что все хирургические вмешательства являются вспомогательными, они не направлены на воздействие непосредственных процессов камнеобразования. Их цель – только удаление камней.
Коррекция образа жизни
Изменение своего пищевого поведения и образа жизни имеет огромное значение как в лечении мочекаменной болезни, так и в профилактике заболевания.
Правильно подобранная диета и соблюдение питьевого режима являются основополагающими в восстановлении обменных процессов. Количество употребляемой жидкости должно быть не менее 2.5-3 литров. Количество приёмов пищи следует увеличить до 4-6 раз в день, а порции уменьшить. Средняя суточная калорийность рациона составляет примерно 2300-2500 ккал. Предпочтение следует отдавать натуральным продуктам с минимальной термической обработкой. Употребление спиртных напитков во время лечения не допустимо. Всем пациентам рекомендуется заранее составлять свой рацион и придерживаться плана. Ведение пищевого дневника вырабатывает дисциплинированность и сдержанность.
А вот рацион питания зависит от вида камней, имеющихся в мочевыводящих путях.
При уратных камнях ограничивают потребление жирного мяса, особенно жареного и копчёного. Исключаются мясные бульоны и субпродукты, кофеин и шоколадные изделия. Алкоголь категорически запрещён. Предпочтение стоит отдавать овощам и фруктам, крупам и нежирной рыбе. При фосфатных камнях уменьшают в рационе количество молочных и растительных продуктов. При оксалатных камнях исключают употребление в пищу щавелевой кислоты (шпинат, щавель).
Медикаментозная терапия также зависит от вида нарушения обмена. Самостоятельный подбор лекарственных средств запрещен.
При гиперурикемии применяют ингибиторы синтеза мочевой кислоты и препараты, увеличивающие её выделение с мочой. Оксалатные камни требуют применения гидрохлоротиазида и дифосфонатов.
В комплексной терапии важную роль играет воздействие физических факторов внешней среды. С этой целью индивидуально каждому пациенту назначается курс физиотерапии.
Санаторно-курортное лечение рекомендуется в любой стадии болезни, но только после согласования в лечащим врачом.
Все препараты и методы терапии имеют множество нежелательных эффектов, схема лечения мочекаменной болезни должна разрабатываться квалифицированным в области медицины специалистом. Мы имеем высококвалифицированных специалистов-урологов в штате урологического центра Москвы, которые назначат оптимальную схему лечения с учётом индивидуальных показаний и противопоказаний.
Возможные осложнения мочекаменной болезни
При несвоевременном обращении к врачу или при несоблюдении его предписаний повышается риск возникновения различных осложнений.
К ним относятся:
– острые или хронические инфекционно-воспалительные процессы почек и мочевыводящих путей из-за нарушения кровоснабжения и уродинамики (пиелонефрит, цистит);
– как осложнение пиелонефрита возникает паранефрит, абсцесс или карбункул почки;
– некроз почечной паренхимы на фоне воспаления, как результат – развитие генерализованной реакции на организма – сепсиса;
– пионефроз – полное гнойное расплавление почечной стромы и паренхимы;
– хроническая болезнь почек (хроническая почечная недостаточность);
– вторичная анемия различной степени тяжести возникает из-за частой гематурии и нарушения кроветворения почками (выработка эритропоэтина).
Профилактика нефролитиаза
После любого успешного лечения, но без проведения комплекса профилактических мероприятий, шанс рецидива заболевания составляет более 60%. Первое место в профилактике отводится здоровому образу жизни, отказу от алкоголя и рациональному питанию. Соблюдая эти простые правила можно надолго забыть о существовании мочекаменной болезни.
При появлении любых, даже незначительных неприятных ощущений в поясничной области не стоит медлить с обращением в наш урологический центр в Москве по адресу г. Москва, ул. Б. Пироговская д. 2, стр. 1.. Здесь вы сможете получить консультацию врача-специалиста и пройти весь спектр диагностических процедур в кратчайшие сроки.
Источник