Кандидоз нужно ли лечить
23 января 201923111 тыс.
Кандидоз – это заболевания слизистых оболочек, кожи, внутренних органов, вызванные дрожжеподобными грибками рода Кандида (Candida).
Эти грибки часто присутствует внутри организма человека (у 30% людей) в небольшом количестве, например в ротовой полости, влагалище и кишечнике, не вызывая при этом никаких проблем.
Термин «кандидоз» подразумевает патологический процесс, основу которого составляет избыточный рост Candida первично в желудочно-кишечном тракте и вторично — в других областях. Заболевание обусловлено не просто наличием грибов рода Candida, а их размножением в большом количестве. Наиболее часто встречается молочница ротовой полости и мочеполовых органов. У новорождённых наиболее распространена грибковая инфекция слизистой щёк, языка, зева.
В отличие от классических ИППП, кандидоз нельзя на 100% отнести к заболеваниям с половым путем передачи, хотя грибы Candida и могут передаваться от половых партнеров. В 75% случаев кандидоз и его первые симптомы появляются в качестве последствия антибактериального лечения проводимого ранее. Чтобы наверняка вылечить кандидоз, следует проконсультироваться о врача, он назначит нужные препараты.
Причины кандидоза
Возбудитель кандидоза — дрожжеподобные грибы вида Candida albicans: одноклеточные микроорганизмы относительно большой величины, овальной, округлой, иногда овально-вытянутой формы.
Строение клеточной стенки обеспечивает грибку хорошую защиту от воздействия неблагоприятных факторов внешней среды, в том числе и от лекарственных препаратов.
Здоровая иммунная система и нормальная микрофлора кишечника и влагалища сдерживают рост Candida albicans, и обычно у женщин и мужчин не возникает никаких неприятных симптомов, связанных с ее присутствием в организме. Они становятся активными тогда, когда сопротивляемость организма снижается.
Основными факторами, способствующими возникновению молочницы, являются:
- длительная или частая антибиотикотерапия;
- сахарный диабет и иные эндокринные нарушения;
- гормональные изменения во время менструации и беременности
- ослабление общего иммунитета;
- слишком частое спринцевание;
- тяжелые инфекции;
- регулярный прием противозачаточных средств;
- ношения мокрого белья, посещения бассейна или плаванья в открытых водоемах.
Источником инфицирования кандидозом, как правило, является собственная флора организма (аутоинфекция), однако может произойти заражение извне. Прикрепляясь к клеткам эпителия, патогенный грибок начинает паразитировать в них, проникая вглубь тканей.
Новорожденные, рожденные от больных молочницей матерей, могут заболеть молочницей в результате инфицирования во время внутриутробного периода или прохождения через родовые пути.
Симптомы кандидоза
Симптоматическая картина при данном заболевании зависит от локализации патологического процесса.
Кандидоз и его симптомы способны протекать в виде следующих форм: гладкой кожи и ее придатков, слизистой полости рта, урогенитальный, висцеральный, хронический генерализованный кандидоз.
У женщин при этом заболевании обычно поражается влагалище и наружные половые органы, у мужчин – головка полового члена и крайняя плоть.
Основные признаки у женщин:
- жжение и зуд в области наружных половых органов;
- белые творожистые выделения из влагалища;
- боль при половом акте.
Наиболее частая симптоматика у мужчин:
- зуд и болезненность в области головки полового члена;
- отек крайней плоти, головки члена;
- боль при мочеиспускании;
- боль при половом акт.
К симптомам кандидоза у мужчин относят также покраснение головки полового члена и появление на нём очагов с беловато-серым налетом.
У новорожденных возбудитель поражает ротовую полость, на щеках, деснах, языке появляются беловатые пятна, которые могут разрастаться, при этом они болезненны. Страдающий молочницей новорожденный беспокоен, часто кричит, плохо сосет и может отказываться от груди. Для уточнения или опровержения поставленного диагноза проводятся соответствующие лабораторные исследования.
Основы лечения кандидоза
При своевременном обращении к квалифицированному врачу и выполнении рекомендаций медиков это заболевание — достаточно безобидное и его можно быстро вылечить.
Схема лечения кандидоза у женщин и мужчин включает мероприятия общего и местного характера. Основная цель в данном случае держать возбудителя под контролем, чтобы он не размножался очень сильно, так как полностью избавиться от грибка невозможно.
Лечение заболевания направлено на устранение факторов, способствующих возникновению кандидоза. Для этих целей существуют специальные противогрибковые препараты — антимикотики.
Существует много названий коммерческих препаратов для лечения кандидоза. Одни из них применяют местно (крем, вагинальные таблетки или свечи), другие — внутрь (таблетки или капсулы для приема внутрь).
Лечение кандидоза у мужчин
При урогенитальной форме кандидоза у мужчин лечение преимущественно местное, с использованием кремов, мазей на основе Клотримазола. Это такие препараты:
- Канестен;
- Кандибене;
- Канизон;
- Антифунгол;
Эти препараты наносят тонким слоем на головку полового члена и крайнюю плоть 2 раза/сут в течение 5-7 сут. Возможен однократный прием флуконазола, 150 мг внутрь, но обычно в этом нет необходимости.
Лечение кандидоза у женщин
При легком течении кандидоза у женщин лечение также местное. В таком случае пациентке назначаются вагинальные свечи или таблетки комбинированного противогрибкового действия на основе Клотримазола, Изоконазола, Миконазола и т.д.
Популярные препараты которые прописывают женщинам, в скобках указано основное действующее вещество:
- Антифунгол, Йенамазол 100, Кандибене (клотримазол);
- Гино-травоген Овулум (изоконазол);
- Гинезол 7, Гино-дактарин, Клион-Д 100 (миконазол);
- Полижинакс, Тержинан (нистатин);
Лечение острой молочницы проводится от 1 дня до недели в зависимости от назначаемого препарата, важно довести начатую терапию до конца. При более интенсивно выраженных симптомах кандидоза у женщин также назначается антибактериальная терапия.
Лечение хронической молочницы может продолжаться несколько месяцев. Оно должно включать терапию сопутствующих заболеваний. При беременности терапия исключительно местная, в связи с высоким риском проникновения действующих веществ препарата через плацентарный барьер.
Стандартная диета при кандидозе должна быть богатой белками с ограничением пищи богатой простыми углеводами, исключением сладостей. Кроме этого, не помешает включение в рацион блюд, богатых витаминами C, PP и B, фруктов, кисломолочных продуктов и овощей.
При терапии заболевания у одного из половых партнеров желательно лечение другого партнера независимо от наличия у него признаков заболевания. Если кандидоз повторяется часто (2-3 раза в год), обязательно обсудите возможные варианты избавления от недуга со своим лечащим врачом.
Профилактические меры
Поддержание тела в сухости и проветривание снижают вероятность быстрого размножения Candida albicans.
Своевременное и корректное лечение хронических заболеваний, ИППП, гормональных нарушений, соблюдение интимной гигиены, ношение хлопчатобумажного белья -все это поможет вам избежать неприятных симптомов, и поисков ответа на вопрос — как лечить кандидоз.
К мерам профилактики недуга относят периодический прием витаминно-минеральных, иммуностимулирующих препаратов. Следует избегать большого количества сахара в пище, а также чрезмерного употребления алкоголя и кофе. Женщинам не следует злоупотреблять спринцеванием, так как это нарушает естественную микрофлору влагалища.
Источник
Большинство представительниц прекрасного пола знает о симптомах молочницы не понаслышке. Надо сказать, что мужчин это заболевание тоже не обходит стороной. А между тем, возбудитель молочницы — житель нашей нормальной микрофлоры. Почему он начинает вести себя агрессивно, и что с этим делать — расскажет гинеколог Альбина Романова.
Как правильно лечить молочницу?
Молочница (вульвовагинальный кандидоз)— грибковая инфекция, которая вызывается микроскопическими дрожжеподобными грибами рода Candida (чаще всего встречается Candida albicans), и характеризуется воспалением слизистой оболочки вульварного кольца, влагалища, уретры, промежности в целом. Эти грибы относят к условно-патогенным микроорганизмам (то есть они входят в состав нормальной микрофлоры рта, влагалища и толстой кишки практически всех здоровых людей), поэтому для развития данного заболевания важно не просто наличие грибов этого рода, а их размножение в очень большом количестве, а это, чаще всего, возникает при снижении иммунитета.
Врачи называют молочницу и кандидозным кольпитом, и вульвовагинальным микозом, и урогенитальным кандидозом, и генитальным грибком, но суть от этого не изменяется, это один и тот же патологический процесс.
К сожалению, молочница — это очень распространенное заболевание среди женского населения. Более 75% женщин всей планеты хоть раз в жизни перенесли эту болезнь, а треть из них, получивших достаточную терапию, заболевают вновь (возникает рецидив заболевания).
Факторы, способствующие распространению молочницы
- ношение синтетического, облегающего нижнего белья (например, всем известные «стринги»)- повреждение слизистых оболочек в местах трения, занос микрофлоры с ануса во влагалище.
- Использование ежедневных гигиенических прокладок.
- Неестественные половые контакты (анальный, оральный)- происходит нарушение нормальной микрофлоры влагалища, способствующее развитию молочницы.
- Сахарный диабет — сильные сдвиги в иммунной системе, учащенное мочеиспускание, ожирение (как правило, сопутствующее сахарному диабету), трудности с личной гигиеной, изъязвление слизистых оболочек мочеполового тракта — способствуют развитию молочницы.
- Лечение антибактериальными препаратами широкого спектра действия- убивают не только патогенные микроорганизмы, которые вызвали болезнь(например, пневмонию), но и условно-патогенные микроорганизмы населяющие наш желудочно-кишечный тракт и половые пути: на «опустевшем» месте очень хорошо развивается и растет грибковая флора- возникает молочница.
- Беременность- при беременности снижается иммунная защита, чтобы плодное яйцо не воспринималось организмом как чужеродное тело, поэтому будущие мамы более подвержены любым инфекциям, в том числе, и кандидозу.
- Применение высокодозированных оральных контрацептивов (содержащих 30 и более мкг этинилэстрадиола), внутриматочных контрацептивов (спираль), спермицидов, диафрагмы (для контрацепции)- ослабление местного защитного барьера во влагалище.
- Применение глюкокортикостероидов- фактор изменения метаболизма в органах и тканях, способствующий развитию молочницы.
Вульвовагинальный кандидоз (молочница) не является инфекцией передающейся половым путем, несмотря на то, что у половых партнеров выявляются одинаковые штаммы грибов. Скорее всего, эту патологию можно связать с дефектом иммунной системы на разном уровне (снижение общего или местного иммунитета). Кандидозоносительство не является болезнью, так как у здорового человека присутствуют эти условно-патогенные микроорганизмы.
Молочницу классифицируют на:
- Острый кандидоз.
- Рецидивирующий (хронический) кандидоз.
Проявления молочницы:
- Зуд и жжение во влагалище и в области наружных половых органов, усиливаются во время сна, после водных процедур, после полового акта, во время менструации.
- Бели – обильные или умеренные творожистые выделения из половых путей от белого до серо-желтого цвета, без запаха.
- Болезненный половой акт.
- Болезненное (с резью) и учащенное мочеиспускание.
- Отек и покраснение слизистых оболочек наружных половых органов, следы расчесов (мацерации кожи и слизистых оболочек).
Могут быть как все вышеперечисленные признаки молочницы, так и их часть (заболевание протекает стерто, без выраженных жалоб со стороны пациентки).
Что требуется для диагностики молочницы (кандидоза)?
Наличие жалоб у пациентки на зуд, творожистые выделения из половых путей, нарушение мочеиспускания, симптомов местного воспаления в области наружных половых органов (отек, покраснение, мацерации), данных лабораторных исследований: микроскопия мазков из влагалища — обнаружение дрожжеподобных грибов и псевдогифов, pH влагалища 4-4,5, аминотест отрицательный (когда на выделения из влагалища добавляют щелочь – запаха несвежей рыбы не будет), при посеве отделяемого из влагалища на соответствующие питательные среды- наблюдается рост грибов (здесь можно оценить их видовую принадлежность, количество, чувствительность к тому или иному антибактериальному препарату). Имеются дополнительные (и дорогостоящие) методы подтверждения диагноза вульвовагинального кандидоза – иммунофлюоресцентная диагностика («CandidaSure»), реакции связывания комплимента, иммунологические исследования и экспресс-методы. В их основе чаще всего встречается реакция антиген-антитело, то есть, на патогенный микроорганизм (антиген), наша иммунная система вырабатывает защиту (антитело): антитело связывается с антигеном, нейтрализуя последний. Этот комплекс (антиген-антитело) и может быть идентифицирован этими методами диагностики, либо распознается только антитело.
Лечение молочницы
Проводится только под контролем специалиста, самолечение молочницы чревато переходом острой формы кандидозного кольпита, в хроническую, с частыми обострениями и трудным излечением.
Этапы лечения молочницы:
- Борьба с предрасполагающими факторами (рациональная антибиотикотерапия, поддержание и защита иммунной системы, личная гигиена)
- Диета (ограничение углеводов)
- Отказ от вредных привычек.
- Медикаментозное местное лечение молочницы (выбирают один препарат):
- Бутоконазол, 2% крем 5 г однократно- местно.
- Кетоконазол, свечи 400 мг, по 1 свече х 1 раз в день 3 либо 5 дней.
- Флуконазол, внутрь 150 мг однократно (Флюкостат).
- Итраконазол, внутрь по 200 мг х 2 раза в сутки 3 дня или 200мг (Ирунин) х 10 дней таблетки, которые вставляют глубоко во влагалище.
- Сертаконазол, 300 мг (1 свеча) однократно.
- Клотримазол, по 100 мг (1 таблетка во влагалище) в течение 7 дней.
- Миконазол: влагалищные свечи по 100 мг (1 свеча) на ночь 7 дней.
- Нистатин: влагалищные таблетки 100000 ЕД (1 свеча) ежедневно х 1 раз, перед сном, в течение 14 дней.
- Медикаментозное лечение хронической молочницы:
— системный антимикотик (итраконазол по 200 мг внутрь 2 раза в сутки 3 дня или флуконазол по 150 мг 1 раз в сутки в течение 3 дней) и
— местная терапия препаратами азолового ряда (чаще всего в течение 14 дней):
Препараты имидазола:
- кетоконазол (низорал) — Применяют по 400 мг/сут, в течение 5 дней;
- клотримазол (канестен) —Применяют в виде вагинальных таблеток, по 200—500мг в течение 6 дней;
- миконазол — по 250мг, 4 раза в сутки, 10—14 дней.
- бифоназол — 1 % крем, 1 раз в сутки на ночь, 2—4 недели;
Препараты триазола:
- флуконазол — по 50-150мг 1 раз в сутки, от 7 до 14 дней;
- итраконазол (орунгал) — по 200 мг 1 раз/сут., 7 дней.
Несмотря на высокую эффективность местного лечения молочницы у многих пациенток через 1-3 месяца возникает рецидив (обострение). Это связано с приемом антибиотиков, которые изменяют нормальную микрофлору влагалища, сопутствующим сахарным диабетом, приемом оральных контрацептивов, беременностью (повышен уровнь гликогена в эпителии влагалища- хорошая среда для размножения грибов), увеличением числа инфицированных пациенток более патогенными (и более устойчивыми к традиционным способам лечения) видами грибов — C.pseudotropicalis, C.glabrata, C. parapsilosis.
Нужно ли лечить супруга пациентки от молочницы
Молочница — это не венерическое заболевание, и лечить супруга чаще всего не надо. Но бывают ситуации, когда у мужчины есть клинические проявления (симптомы зуда, раздражения и расчесы на половом члене, белые выделения, усиливающиеся после полового контакта) при подтвержденном диагнозе кандидоза у женщины. В этом случае схема лечения молочницы такая же, как для женщины. Только лечение проводится не местными препаратами, а для приема внутрь (Пимафуцин, по 100мг х1 таблетках 4 раза в день 10 дней).
Обычно мужчина не имеет симптомов данного заболевания, даже если женщина больна и проходит курс лечения. Если симптомы молочницы у мужчины возникнут, то следует обязательно обследовать его организм в целом для исключения инфекций, значимо снижающих иммунный надзор (таких как ВИЧ(СПИД), гепатиты В и С, острые лейкозы).
Что делать, чтобы предотвратить рецидив молочницы
Для того, чтобы предотвратить рецидив (обострение) заболевания, необходимо использовать:
— системный антимикотик (итраконазол по 200 мг внутрь или флуконазол по 150мг в первый день менструации в течение 6 месяцев, то есть 6 курсов);
— терапию местными препаратами 1 раз в неделю в течение 6 месяцев (препараты, которые используются в свечах для вагинального применения).
Контроль лечения молочницы
— При острой форме молочницы контроль лечения проводят через 7 дней после окончания лечения (сдают мазки и посевы на чувствительность микрофлоры к антибиотикам).
— При хроническом кандидозном кольпите оценку эффективности лечения выполняют в течение 3 менструальных циклов на 5-7 день цикла (как прекратились кровянистые выделения из половых путей после менструации- сдают мазки и посевы на чувствительность) .
В особенных случаях, например, лечение молочницы у беременных женщин — применяют местные противогрибковые препараты, такие как: Натамицин 100мг (пимафуцин) по 1 свече на ночь в течение 3-6 дней (препарат разрешен к применению у беременных женщин даже в первом триместре беременности, то есть до 12 недель), либо клотримазол по 1 вагинальной таблетке (100мг)х1раз в сутки на ночь, в течение 7 дней (препарат разрешен к применению у беременных дам только с 13 недель беременности).
Если больным пациентом является ребенок, то лечат молочницу по следующей схеме: флуконазол 2 мг на 1 килограмм массы тела ребенка- всю дозу однократно принимают внутрь запивая небольшим количеством воды.
Тем не менее, подробно описывая препараты для лечения кандидоза влагалища (молочницы), режимы их дозирования и курсы лечения- необходимо понимать, что все лечение должен контролировать врач. Ведь клиническая картина (симптомы заболевания) типичные для молочницы, характерны еще для очень многих патологических процессов во влагалище, например: бактериальный вагиноз, атрофичный (синильный) кольпит, бактериальный вагинит, хронический цервицит, лейкоплакия или краузов вульвы (влагалища), хламидийный цервицит, аднексит, гонорея, поэтому вопрос о лечении должен стоять только в кабинете врача, под тщательным лабораторным и клиническим контролем излеченности пациентки.
Будьте здоровы!
Гинеколог Альбина Романова
Источник
В большинстве случаев женщины, не предъявляющие жалоб и не имеющие признаков кандидоза, лечения не требуют, даже если во влагалищных выделениях обнаружены мицелий и гифы грибка.
Прогресс медицины означает улучшение знаний о заболеваниях, методах обследования, схемах лечения и мерах профилактики. Это также означает, что многие заболевания, не излечимые в прошлом, сегодня успешно лечатся. Но в отношении кандидоза ситуация почти не изменилась. С чем это связано? Неужели это не излечимое заболевание? Для начала необходимо понять и принять факт, что огромное количество грибков являются представителями нормальной флоры человеческого организма, и кандида – не исключение.
Кандидоз: причины появления, лечение и профилактика
Candida spp. заселяют новорожденного одними из первых – еще в ходе его рождения через родовые пути. Это норма жизни. Миллиарды бактерий и грибков обитают в кишечнике человека, особенно толстом, где формируются каловые массы. Без дрожжей человек не сможет функционировать нормально. Грибки есть на коже и слизистых, во влагалище, мочевыделительной системе, носоглотке, — практически всюду.
Для здорового человека грибки не опасны благодаря определенному сбалансированному симбиозу, когда нет условий для усиленного размножения и роста грибков. Тем не менее, в мире нет такого человека, который не столкнулся хотя бы один раз в жизни с грибковым поражением кожи или слизистых. Более 75% женщин может вспомнить хотя бы один эпизод вульвовагинального кандидоза, который в народе называют молочницей. Чаще всего это заболевание не регистрируется никем, потому что в большинстве случаев молочница проходит без всякого лечения в течение нескольких дней, а значит, необходимости в обращении к врачу за помощью не возникает.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Также большое количество женщин занимается самолечением. У каждой второй женщины бывают рецидивы кандидоза, а у 8% обострение повторяется больше 4 раз в год. Современные женщины сталкиваются с кандидозом чаще из-за злоупотребления антибиотикотерапией, а также из-за использования гормональной контрацепции. Врачи старой школы назначают антибиотики нередко не обоснованно, в большом количестве и длительными курсами, что приводит к возникновению устойчивых к антибиотикам штаммов бактерий. Но довольно часто врач назначает и противогрибковые препараты якобы для профилактики грибковой инфекции из-за приема антибиотиков. Это приводит к тому, что и грибки стали более устойчивыми к противогрибковым лекарствам.
На коже промежности и во влагалище женщины обитают разные виды кандиды. Их находят во влагалищных выделениях 80% женщин. Но это не означает, что женщина страдает кандидозом. В почти 95% случаев во влагалище обитает дрожжевой грибок Candida albicans. Также нередко обнаруживают Candida glabrate (до 20% случаев). А в возникновение вульвовагинита вовлечены чаще всего совершенно другие виды грибка: Candida parapsilosis, Candida tropicalis и Candida krusei. Эти грибки также более устойчивы к противогрибковым препаратам.
Обычно дрожжевые грибки во влагалище находятся в состоянии спор (бластоспоры или бластоконидиа). В таком виде признаков воспаления не наблюдается, а у женщин отсутствуют жалобы. Когда начинается рост грибка, в выделениях находят мицелий (гифы), что также сопровождается жалобами и симптоматикой.

Почему в одних случаях обильный рост кандиды не вызывает симптоматики и жалоб, а в других даже незначительный рост грибков сопровождается зудом и другими неприятными признаками? Почему возникают рецидивы? Четких ответов на эти вопросы до сих пор нет, потому что до сих пор не изучены детально механизмы жизни, роста и размножения грибков не в лабораторных (in vitro), а в реальных условиях – в организме человека (in vivo), в том числе во влагалище. Предполагается, что может существовать генетический фактор, предрасполагающий к более частому поражению организма грибковыми инфекциями из-за нарушения выработки некоторых веществ клетками кожи и слизистых.
Существует несколько факторов, подавляющих рост грибка во влагалище. Например, замечено, что Candida albicans часто прикрепляется к поверхности клеток эпителия, в то время как другие виды грибка этого не делают. Подавляют ли клетки эпителия рост грибка таким взаимодействием, неизвестно. Но эпителиальные клетки вырабатывают ряд веществ, которые могут подавлять рост грибка: лектин, лактоферрин и др. Роль лактобактерий в подавлении роста грибка детально не изучена, но считается, что они являются конкурентами кандиды в отношении питательных веществ, необходимых для их роста. Некоторые виды лактобактерий повышают кислотность влагалищного содержимого, что подавляет рост и почкование грибков. Не ясна роль лейкоцитов, хотя полиморфные лейкоциты чаще встречаются при вульвовагинитах. При кандидозе увеличивается уровень ряда антител, как гуморальных иммуноглобулинов, так и системных (S-IgA, IgM, IgG), но их роль в возникновении защитной реакции не известна. Одновременно у женщин частыми рецидивами кандидоза повышены уровни антител к кандиде во влагалищных выделениях (IgG, IgA, IgE). Очень мало известно о роли Т-клеток, особенно при возникновении системного кандидоза.
Таким образом, механизмы защиты и борьбы с кандидой в человеческом организме до сих пор изучаются.
Независимо от того, что кандидоз может возникнуть у любой женщины, все же выделены факторы риска, провоцирующие усиленный рост грибка. Их необходимо учитывать в анализе ситуации и рекомендациях женщинам, особенно в случаях частых рецидивов кандидоза.
Факторы риска, провоцирующие усиленный рост грибка
Состояния и заболевания женщины
— сахарный диабет
— беременность
— ВИЧ-инфекция
— системные заболевания
— прием гормональных контрацептивов, гормональной заместительной терапии
— прием антибиотиков
— прием стероидных препаратов.
Генетические факторы
— группа крови Льюис (не секреторное состояние)
— полиморфизм генов
— черная раса
— семейная история.
Поведение
— использование ВМС и губок
— частая смена половых партнеров
— орогенитальный секс
— частые половые акты.
Несоблюдение гигиены тела и наружных половых органов исключено из факторов риска, так как данные последних клинических исследований опровергли ассоциацию плохой гигиены с увеличением частоты кандидозных вульвовагинитов. Однако использование ряда химических веществ в качестве гигиенических средств, а также для спринцевания, повышает уровень воспалительных процессов вульвы и влагалища, в том числе кандидоз.
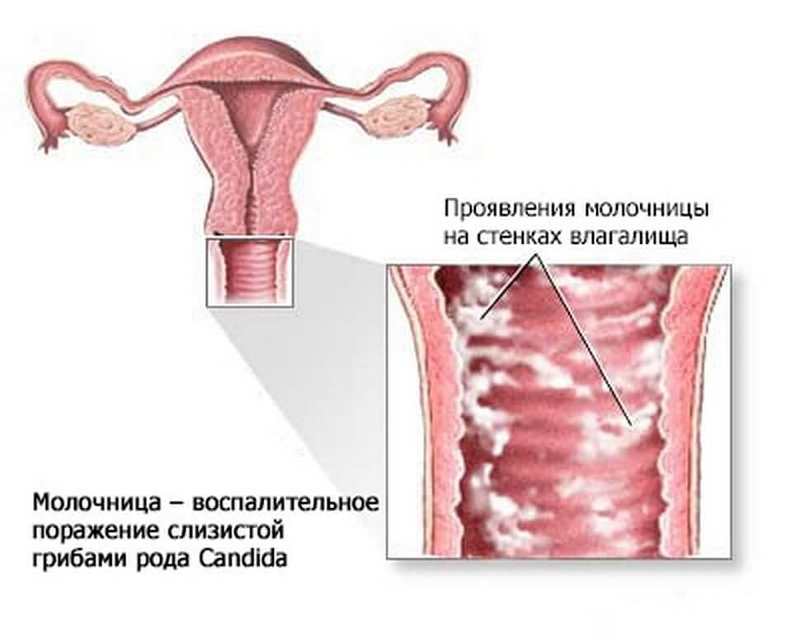
Диагностика
Хотя кандидоз сопровождается зудом и выделениями с включениями, напоминающими творог, подтверждение диагноза требует микроскопический анализ влагалищного содержимого.
Самым оптимальным является свежий неокрашенный мазок с применением физиологического раствора или 10% раствора гидроксида калия. Он позволяет выявить клетки дрожжей, мицелий, трихомонады и ключевые клетки.
Вторым методом диагностики является определение рН влагалищного содержимого. В норме рН составляет 4.0-4.5, при кандидозе – больше 4.7. Выделение культуры (посевы) используются в тех случаях, когда у женщины присутствуют жалобы и признаки вульвовагинита, а мазок отрицательный на наличие клеток грибка. Существует несколько сред для выращивания грибка, но преимуществ они не имеют.
Другие виды диагностики используются редко.
Лечение
Несмотря на наличие большого количества противогрибковых препаратов, в лечении нуждаются далеко не все женщины. В большинстве случаев женщины, не предъявляющие жалоб и не имеющие признаков кандидоза, лечения не требуют, даже если во влагалищных выделениях обнаружены мицелий и гифы грибка.
При наличии острых симптомов кандидоза выбор лечения будет зависеть от выраженности симптомов и предпочтении женщины. Предпочтение необходимо отдавать современным противогрибковым препаратам. Очень многим женщинам нравятся кратковременные приемы препаратов, не требующие больших усилий для выполнения рекомендаций врача. Поэтому популярны одноразовые дозы оральных препаратов (флуконазол) или 3-дневные курсы влагалищных форм лекарств (кремы, суппозитории, таблетки). Такое краткое лечение не эффективно в тех случаях, когда кандидоз протекает с выраженными жалобами и признаками. Поэтому рекомендуется прием препаратов в течение 5-7 дней.
Подписывайтесь на наш канал Яндекс Дзен!
Если вульвовагинит не сопровождается частыми рецидивами, если женщина не страдает диабетом, аутоиммунными и системными заболеваниями, подавляющими защитные силы организма, если она не беременна, то выбор формы препарата значения не имеет – эффективны как влагалищные, так и оральные формы, без преимущества друг перед другом. Однако оральные препараты имеют больше побочных эффектов, поэтому переносятся хуже, чем влагалищные формы.
Комбинация разных форм противогрибковых препаратов себя не оправдывает в легких и умеренных случаях кандидоза.
При беременности отдают предпочтение влагалищным формам.
Частые рецидивы кандидоза требуют детальное изучение случая для уточнения наличия факторов риска. Без уменьшения или устранения этих факторов любое лечение будет не эффективным.
Обычно перед назначением повторного лечения проводят выделение культуры и определение вида грибка. Продолжительность лечения может быть до 14 дней. В 50% случаев рецидив кандидоза возникнет в течение 3 месяцев, поэтому эффективными являются профилактические курсы – одноразовые дозы оральных препаратов каждую неделю в течение 3-6 месяцев.
- Ежедневное употребление йогурта в качестве пищевого продукта ситуацию с рецидивирующими кандидозными вульвовагинитами не улучшают.
- Лечение партнера тоже не является эффективным методом профилактики повторных эпизодов кандидоза.
- Применение влагалищных форм лактобактерий не является успешным.
- Противогрибковая вакцина и введение антител изучались только на грызунах.
Кандидоз – это все еще открытая книга в медицине, требующая проведение клинических исследований, изучение характеристик грибков на генетическом и молекулярном уровне, понимание механизма взаимодействия грибков с хозяином (человеческим организмом), поиск новых лекарственных препаратов, особенно с учетом роста устойчивости кандиды к медикаментам.опубликовано econet.ru.
Елена Березовская
Задайте вопрос по теме статьи здесь
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник

