Кладут в больницу с камнями в почках
Мочекаменная болезнь занимает второе место среди всех урологических патологий. При этом уровень заболеваемости на планете составляет 3% от всего населения. Это не так уж и мало. Стоит знать, что на сегодняшний день при усовершенствовании медицины мочекаменную болезнь чаще лечат консервативными методами. В тактику включают диетотерапию, лечение минеральными водами, применение лекарственных препаратов. Как правило, терапия достаточно длительная, но эффективная. Но при этом необходимо параллельно устранять и причину образования конкрементов. Иначе рецидив не заставит себя ждать. Однако лечение МКБ (мочекаменной болезни) может в некоторых случаях проходить и в стационаре. Поэтому если вас интересуют камни в почках и сколько лежат в больнице с таким диагнозом, то материал ниже для вас.
МКБ: симптоматика и течение
 Камни в почках образуются вследствие избытка солей
Камни в почках образуются вследствие избытка солей
Камни в почках образуются вследствие избытка солей. Те в свою очередь накапливаются в организме (крови) от неправильного и несбалансированного питания. Позже соли, всасываясь с кровью в почку, оседают в её лоханке. Уже отсюда они могут либо вымываться с мочой (в лучшем случае), либо оседать в виде песка (не самый худший вариант), или же дальше преобразовываться в почечные камни, накапливая на себя клетки эпителия, крови и слизи.
Как правило, небольшие камни практически не беспокоят больного, и пациент может даже не подозревать об их наличии. Клиническая картина начинает проявляться либо с ростом камня в объеме, либо с его движением по мочеточнику. В первом случае у больного затрудняется отток мочи и почка (лоханка) разрастается в объеме. Это может привести к разрыву почки или задержке мочи в хронической форме. Подобное заболевание называют гидронефроз. Патология критическая и требующая неотложного хирургического вмешательства. Промедление может стоить больному жизни.
Если же камень начинает своё движение — это ещё одна патология, требующая неотложной помощи. Но здесь тактика терапии, врачебного вмешательства и сроки пребывания в больнице будут зависеть от общей картины болезни — размера и типа камня, его локализации.
Причины помещения в стационар при МКБ
 Бывают ситуации, когда госпитализация больного обязательна
Бывают ситуации, когда госпитализация больного обязательна
Как уже было сказано выше, мочекаменную болезнь в основном лечат в домашних условиях под наблюдением участкового уролога. Однако бывают ситуации, когда госпитализация больного обязательна. Таковыми являются:
- Острая болезненная фаза отхождения камня из почки по мочевыводящим путям и его локализация в определенном месте мочевыводящих путей;
- Наличие у пациента кораллообразного камня или конкремента слишком больших размеров;
- Аномалии строения почек и позвоночника, что требует хирургического вмешательства, поскольку камень в этом случае сам не выйдет.
Важно: при этом стоит знать, что сроки пребывания в стационаре будут различными в зависимости от течения заболевания.
Гидронефроз и госпитализация
 Если у пациента будет при осмотре в клинике диагностирован гидронефроз, то это стопроцентное открытое хирургическое вмешательство
Если у пациента будет при осмотре в клинике диагностирован гидронефроз, то это стопроцентное открытое хирургическое вмешательство
Если у пациента будет при осмотре в клинике диагностирован гидронефроз, то это стопроцентное открытое хирургическое вмешательство. Бояться этого не стоит. Современная медицина позволяет провести всю процедуру в сжатые сроки с использованием нового технологичного оборудования и последних современных методик. Как правило, пациенту спасают большую часть почки. В идеале всю.
Операция по нейтрализации гидронефроза (закупорки камнем лоханок почки) направлена на то, чтобы убрать барьер в виде конкремента на пути мочи. Ведь именно он мешает моче входить из лоханки почки, тем самым обеспечивая её чрезмерное скопление в почках. Стоит знать, что операцию по удалению камня выполняют через небольшой разрез (около 3 см) в поясничной области. В разрез вставляют специальную трубку, через которую затем удаляют конкремент. Если болезнь не была запущена, функция почки восстанавливается. После оперативного вмешательства в разрезе оставляют дренажную трубку, через которую в первые-вторые сутки будет выходить моча в специальный стерильный пакет. Антибактериальная терапия после операции позволит снять или предотвратить воспалительный процесс в почках.
Симптомы гидронефроза достаточно выражены, поэтому, если пациент знает о наличии у себя камней в почках, должен быть очень внимателен. Промедление стоит жизни. Так, стоит обращать внимание на такие симптомы:
- Длительная, тянущая и при этом нарастающая боль в области поясницы. Она свидетельствует о том, что отток мочи замедляется, и почка постепенно наполняется ею.
- Затрудненное мочеиспускание и уменьшение количества мочи. Позывы могут быть частыми, однако количество мочи будет малым. Это обусловлено тем, что моча малыми порциями прорывается через преграду. Здесь нужно быть очень внимательным. Если мочи не станет совсем, стоит бить тревогу.
- При усугублении состояния могут проявиться признаки интоксикации организма ввиду задержки мочи в нём. Это будет зуд, тошнота, рвота. Возможен анафилактический шок.
Важно: сроки пребывания в стационаре у лежачих могут варьироваться от 7 до 21 дня в зависимости от первоначального состояния больного и восстановления его организма после операции.
Если камень слишком большой
 Случается так, что у пациента выявляют чрезмерно большой камень в почке (от 1 см и более), который не поддается медикаментозному растворению или дроблению диетой
Случается так, что у пациента выявляют чрезмерно большой камень в почке (от 1 см и более), который не поддается медикаментозному растворению или дроблению диетой
Случается так, что у пациента выявляют чрезмерно большой камень в почке (от 1 см и более), который не поддается медикаментозному растворению или дроблению диетой. В этом случае будет показана госпитализация для проведения открытой операции или волнового/лазерного дробления камня. Дальнейшее выведение конкременты может быть осуществлено через эндоскоп или посредством регулирования питьевого режима у больного с целью вымывания осколков с мочой.
- Волновое дробление (дистанционная ударно-волновая литотрипсия) проводится в условиях стационара. Больного помещают на кушетку и на предполагаемую зону локализации камня направляют акустические волны. Сначала импульс выбирается минимальный с тем, чтобы подготовить мягкие ткани пациента к воздействию. В дальнейшем амплитуда воздействия может быть увеличена в зависимости от болевого порога пациента. Раздробленный камень таким методом камень вымывают с мочой.
- Также пациенту может быть назначена контактная литотрипсия. Чаще всего применяют этот метод для борьбы с кораллобразными конкрементами или слишком крупными камнями. В этом случае процедуру проводят под наркозом. В сформированный небольшой надрез вставляют специальную трубку, через которую посредством лазера, ультразвука или сжатого воздуха дробят камень. Тут же вынимают его. Эффективность такой процедуры составляет 75-100% при малой травматичности. Сроки пребывания в стационаре в этом случае составляют от трёх до семи дней.
Если камень застрял в мочеточнике
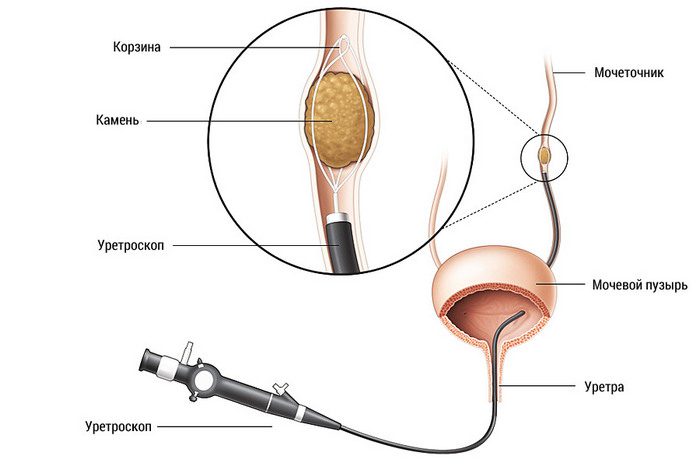 Еще одна из причин, по которой больного с МКБ могут поместить в стационар, это локализация конкремента в мочеточнике
Еще одна из причин, по которой больного с МКБ могут поместить в стационар, это локализация конкремента в мочеточнике
Еще одна из причин, по которой больного с МКБ могут поместить в стационар, это локализация конкремента в мочеточнике. Так, если у больного диагностируют наличие камня в мочевом пузыре или в мочеточнике, который никак не желает выходить, то пациенту могут предложить лазерную литотрипсию через эндоскоп. Это самая последняя методика выведения/удаления камней.
Принцип вмешательства выглядит следующим образом:
- К конкременту через уретру, мочеточник или мочевой пузырь подводят тонкую трубку-эндоскоп.
- Как только аппарат достигнет камня, в работу включается лазер. Он разрушает камень до состояния практически пыли.
- Далее остатки конкремента выводятся с мочой.
Примечательно то, что от камня с помощью этой методики можно избавиться всего за одну процедуру. При этом риск образования осколков практически сведен на нет. Также стоит отметить, что этот вид вмешательства совершенно бескровный и может использоваться как при больших камнях, так и при малых. К тому же стоит знать, что врач, выполняющий процедуру, отслеживает визуально весь процесс через специальную камеру, введенную внутрь через эндоскоп. Таким образом, риск травмирования соседних тканей минимален.
Важно: для подстраховки при любом из способов удаления камней врач может назначить антибактериальную терапию.
Восстановление пациента
 После проведения всех показанных процедур пациенту отводят еще 2-5 дней на полное восстановление в стационаре
После проведения всех показанных процедур пациенту отводят еще 2-5 дней на полное восстановление в стационаре
После проведения всех показанных процедур пациенту отводят еще 2-5 дней на полное восстановление в стационаре. При отсутствии осложнений и с положительной динамикой выздоровления больного выписывают домой. Дальнейшее наблюдение ведет участковый врач-уролог.
Пациенту может быть рекомендован питьевой режим и соответствующая диета (в зависимости от типа камня, который был удалён). Помимо этого через две недели после оперативного вмешательства любого типа необходимо провести контрольный рентген, чтобы убедиться в полном уничтожении камней.
Важно: если при поступлении больного в стационар по скорой в дальнейшем болевой синдром будет купирован, а врач выявит мелкий камень, который может самостоятельной выйти, то больного держат в стационаре 2-3 дня и отпускают домой.
Источник
Ïåðâà ÷à÷òü òóò https://pikabu.ru/story/kak_ya_kameshki_v_pochkakh_lechil_63…
Âòîðàÿ ÷àñòü òóò https://pikabu.ru/story/kak_ya_kameshki_v_pochkakh_lechil_ch…
Èòàê, âî ìíå ñòåíò â ìî÷åòî÷íèêå è èç áîëüíèöû âûïèñàëè, ñêàçàëè «èäè äðîáè».
Æèçíü ñî ñòåíòîì — ýòî ïîõîæå íà ìàëåíüêèé ôèëèàë àäà. Íåëüçÿ íàãðóçêè, íåëüçÿ õîäèòü ìíîãî, íåëüçÿ ñïàòü â îïðåäåëåííîé ïîçå. Çàòî ìîæíî è íóæíî — ìî÷èòüñÿ ÷àùå. Òàê ïîëó÷èëîñü, ÷òî íå ïîëó÷àëîñü õîäèòü ìàëî (ïîñòîÿííûå òàñêàíèÿ â ïîëèêëèíèêó äëÿ ñäà÷è àíàëèçîâ, áåç ìàøèíû).
Ëåâàÿ ïî÷êà íûëà ïîñòîÿííî. Ïîñëå íåäîëãèõ ïðîãóëîê (ïîë÷àñà), ìî÷à áûëà öâåòà íàâàðèñòîãî áîðùà îò êðîâè. Ïîçûâ ê ìî÷åèñïóñêàíèþ ïðèõîäèë î÷åíü íåîæèäàííî.  îáùåì, ýòè 2 ìåñÿöà äàëèñü íåëåãêî. Íî íóæíî áûëî äðîáèòü.
Òóò íàäî îãîâîðèòüñÿ, âàðèàíòîâ äðîáëåíèÿ áûëî äâà — â îáë. áîëüíèöå (áåñïëàòíî) è â ÷àñòíîé — ïëàòíî. Âçâåñèâ îáà âàðèàíòà, áåñïëàòíûé áûë íàèáîëåå âûãîäåí, åñëè áû íå îäíî ÍÎ. Î÷åðåäü â ïîëãîäà. Ñåðüåçíî, âû ñ êàìíÿìè â ïî÷êàç õîòèòå èõ âûâåñòè ïóòåì äðîáëåíèÿ? Íó ïîäîæäèòå 5-6 ìåñÿöåâ, ó íàñ î÷åðåäü. Ýòî áûëî â êîíöå èþíÿ, à ìû ñ æåíîé (êóäà ÿ áåç íåå) ñîáèðàëèñü ïåðååçæàòü æèòü çà ãðàíèöó â ñåíòÿáðå, áèëåòû áûëè êóïëåíû óæå.  îáùåì, áåç âàðèàíòîâ — èùåì êâàðòèðó çà áóãðîì àëÿ «ëèøü áû ÷òî-òî», íî äðîáèì â ïëàòíîé (òàê âûõîäèëî äåøåâëå, ïðàâäà). Âûáîð ïàë íà ÍÈÈÒÎ (ïðèâåò, Íîâîñèáèðñê).
Ñíà÷àëà — ñêóêàòèùà. Ïðèåì â ÍÈÈÒÎ, àíàëèçû â ïîëèêëèíèêå, ïðèåì îïÿòü â ÍÈÈÒÎ è òàê äàëåå. Íî ïðèìåðíî ïîñðåäèíå ïðîöåññà îáîçíà÷èëàñü äîâîëüíî ïðèÿòíàÿ âåùü — îïåðàöèÿ ïî êâîòå. Òî åñòü áåñïëàòíî â ïëàòíîé êëèíèêå. Êîíå÷íî æå «äàäà, ÿ ñîãëàñåí, áèëåòû ñäàäèì, ïåðåíåñåì íà ïîïîçæå». È âîò, ÿ ïðîøåë êóðñ ëå÷åíèÿ òàáëåòêàìè, ñäàë âñå àíàëèçû äëÿ ãîñïèàëèçàöèè è æäé óòðà ñëåäóþùåãî äíÿ, ÷òîáû ëå÷ü.
Óòðî íå çàäàëîñü. Ïðè âïèñêå ìíå ñêàçàëè ÷òî îäíîãî àíàëèçà êðîâè íå õâàòàåò, è áåç íåãî ìåíÿ òóïî íå ãîñïèòàëèçèðóþò. Íà âîïðîñ à ãäå îí âàààùå óêàçàí â âàøè æå áóìàãàõ — îòâåòèëè «íà ÿ æå âàì ìåæäó äåëîì íàïîìíèëà». Îôèãåííî. Âðåìÿ 9 óòðà, ãîñïèòàëèçàöèÿ — äî 11. ×èñëî — 19 ñåíòÿáðÿ. À 22 ÿ äîëæåí óëåòåòü. È ìíå ãîâîðÿò, äàâàé äîñäàâàé. Ëå÷ó ê ìàøèíå (äîì â 15 ìèíóòàõ õîäüáû îò ÍÈÈÒÎ), ëå÷ó â ïëàòíóþ êðóãëîñóòî÷íóþ ëàáîðàòîðèþ (íà äðóãîì áåðåãó) è òàì ñäàþ êðîâü â íàäåæäå ïðîñòî óñïåòü ñåãîäíÿ. Ïîâåçëî — àíàëèç ñäåëàëè çà ïîë÷àñà, õîòÿ ñêàçàëè — ÷àñ. Îïÿòü æå îáðàòíî äîìîé ìàøèíó ïîñòàâèòü è áåãîì â ÍÈÈÒÎ. Óñïåë. Âñå ïðèíÿëè, ïîçâàëè â ïàëàòó.
Ïàëàòû (íó åñòåñòâåííî) — íå ñðàâíèòü ñ îáû÷íîé áîëüíèöåé. âñåãî 3 êîéêîìåñòà, òåëåâèçîð, êðîâàòè êîòîðûå ìåíÿþò ôîðìó (ÿ íå çíàþ êàê ïðàâèëüíî íàçûâàåòñÿ — íî åñëè íàäî, òî ãîëîâó âûøå ñäåëàòü, åñëè íåò — íîãè).  ïàëàòå áûëè äâà ìóæèêà — ïîìîëîæå è ïîñòàðøå. Îáîèõ ïðèâåçëè óæå ïîñëå îïåðàöèè (ó êàæäîãî — ñâîÿ áîëåçíü). Òóò ó ìåíÿ îïÿòü íà÷àëî èãðàòü îíî… ñòðàøíî â îáùåì ñòàëî ïåðåä îïåðàöèåé. Âûçâàëà çàâ. îòäåëåíèåì ê ñåáå. Ñêàçàëà, ÷òî áóäåì îïÿòü äåëàòü âñå òî æå, íî ÷óòü ãëóáæå — óäàëèì ñòåíò, íî ïðèáîðîì çàéäåì â ïî÷êó — ïîñìîòðåòü ÷òî òàì è êàê, è áóäåì äàëüøå ïðèíèìàòü ðåøåíèå. Âñå áóäåò ïîä îáùèì íàðêîçîì, òàê ÷òî ÿ íè÷åãî íå ïî÷óñòâóþ. Õà. Êðóòî òàê ðàññóæäàòü, ÷òî áóäåò íå áîëüíî, íî ïîä íàðêîçîì ÿ íå áûë íè ðàçó, ïîýòîìó âîò âàì íîâûé ñòðàõ. ß íå ðàññïðàøèâàë åå ïðî äåòàëè, ñïðîñèë âîîáùå êàê äåéñòâóåò íàðêîç, è ñòðàøíî ëè ýòî. Çàâ. ïîæàëà ïëå÷àìè, ñêàçàëà íå ññàòü è îòïóñòèëà â ïàëàòó æäàòü.
Ïîêà æäàë (÷àñà 2) óñïåë ïîîáùàòüñÿ ñ äðéçüÿìè, êòî óæå ïåðåíîñèë îïåðàöèè. Âñå êàê îäèí ãîâîðèëè, òèïà ðàññëàáüñÿ, ëÿæåøü, äàæå áåç ñíà òóò æå ïðîñíåøüñÿ, à óæå âñå çàêîí÷èëîñü. Îê, æäåì, âåðèì. Ïðèâåçëè êàòàëêó, îïÿòü ïîâåçëè â îïåðàöèîííóþ. Òóò ÿ óæå íå ïðîáîâàë øóòèòü, ïðîñòî æäàë, ïîêà íà÷íåòñÿ è ÿ çàñíó. Ïåðåä îïåðàöèîííîé ìåíÿ îñòàâèëè â ïîìåùåíèè ìèíóò íà 10, ãäå ÿ óñïåë ðàçâèòü â ñåáå íåìíîãî ïàíèêè. Êàê çàâåçëè, ïåðåëåç íà ñòîë (îïÿòü òàêîé æå, ñ ïîäñòàâêàìè ïîä íîãè), íî â ýòîò ðàç âñå áûëî ïî äðóãîìó. Íèêòî íå ëåç ìíå òóäà, àíåñòåçèîëîãî ïîñòàâèë ïðèñîñêè äëÿ êîíòðîëÿ ñåðäöà è ñêàçàë ïîìåíüøå âîëíîâàòüñÿ. Ìåäñåñòðà âñòàâèëà êàòåòåð â âåíó ñ ôèçðàñòâîðîì. Ïîêà íè÷åãî íå ïðîèñõîäèëî, è ÿ ñòàë âîëíîâàòüñÿ, ÷òî íå çàñíó è áóäåò êàê â ïðîøëûé ðàç, à òî è õóæå. Òóò ìåäñåñòðà ñêàçàëà ÷òî íà÷èíàåò ââîäèòü íàðêîç, è ñåé÷àñ áóäåò êðóæèòüñÿ ãîëîâà. Ãîëîâà è ïðàâäà çàêðóæèëàñü, íî ýòî áûëî íå òàê, êàê, íàïðèìåð, âåðòîëåòû ïî ïüÿíè, à êàê òî íå ìåøàÿ ñîçíàíèþ. È äàëüøå — âñå.
Ïðàâäà, íåò íè ñíîâ, íè÷åãî. Êàê áûòî ïðîèçîøåë ÙÅËÊ, è òû ïðîñûïàåøüñÿ.  ñåáÿ ÿ ïðèøåë ïîêà ìåíÿ âåçëè â ðåàíèìàöèþ (ñòàíäàðòíî). Ïî÷óâñòâîâàë òðóáêó â ãîðëå, çàìû÷àë, ïîòîìó ÷òî íè ãëàçà íå ìîã îòêðûòü, íè ðóêîé ïîøåâåëèòü. Àíåñòåçèîëîã ñïðîñèë, âñå ëè îê, ÿ óòâåðäèòåëüíî êèâíóë, íî ïðîäîëæàë ìû÷àòü. ðóêè íå ñëóøàëèñü, íî ïðèøëîñü ñîâåðøèòü êîëîññàëüíîå óñèëèå, ÷òîáû ïîäíÿòü îäíó è ïîêàçàòü íà òðóäêó — ìåøàåò. Ñïðîñèëè, âûòàùèòü — óòâåðäèòåëüíîå «óãó».
Äîâåçëè äî ðåàíèìàöèè, òàì ïðîøåë ÷àñ, çà êîòîðûé ïîëó÷èëîñü îòêðûòü ãëàçà, ïîøåâåëèòü âñåì ÷åì ìîæíî è ïîäóìàòü, ÷å òàê äîëãî òóò äåðæàò. Ñàìûé íåðèÿòíûé ìîìåíò áûë — îñîçíàíèå, ÷òî åùå íè÷åã îíå çàêîí÷èëîñü, è â òåáå êàòåòåð. Ìî÷åèñïóñêàòåëüíûé. Îòâåçëè â ïàëàòó, ñêàçàëè çàâòðà óáåðóò è óæå âûïèøóò. Âñå ïðîøëî õîðîøî.
Íà ñëåäóþùèé äåíü âûòàñêèâàëè êàòåòåð. Ýòî ïðèìåðíî òàê: ëîæèøüñÿ íà êóøåòêó, è èç òåáÿ ïðîñòî Î×ÅÍÜ áûñòðî äîñòàþò âñþ ýòî ïîëóìåòðîâóþ òðóáêó. Áîëü äèêàÿ îò òðåíèÿ. Ïîñëå ïðîöåäóðû õî÷åòñÿ ïîìî÷èòüñÿ — íå ìîæåøü — æãåò íåâîçìîæíî. Ïðèøëîñü ïåðåòåðïåòü ÷àñà äâà, ïîêà âñå óéìåòñÿ, ïîòèõîíüêó ñîáðàòü âåùò è èäòè äîìîé.
Ïî èòîãàì — â ëåâîé ïî÷êå îñòàëñÿ î÷åíü ìàëåíüêèé êàìåíü, à â ïðàâîé — ñóñïåíçèÿ. È òî è òî äðîáèòñÿ ïðåïàðàòàìè, êîòîðûå è âûïèñàëè. Òåïåðü ïðîñòî áëàæåíñòâî — ïåé ïîíåìíîãó òàáëåòêè, õîäè ñêîëüêî óãîäíî, íè÷åãî íå áîëèò. Êðàñîòà. Ìû óñïåøíî ñ æåíîé (êóäà ÿ áåç íåå) è êîøêîé ïåðååõàëè çà ãðàíèöó, è ñåé÷àñ òóò ïðîæèâàåì. Îá îñîáåííîñòÿõ ïåðååçäà — â ñëåäóþùåì ïîñòå.
Ïðîñòèòå, ÷òî àæ íà òðè ïîñòà, ïî äðóãîìó íå îïèñàòü. Âñåì ñïàñèáî.
Источник
Ñòðîìàòåðèàë â ïî÷êàõ. È êàê ÿ ëå÷óñü.
Ñêàç î òîì, êàê ÿ óçíàë, ÷òî ìîè ïî÷êè ðåøèëè ïîñòðîèòü äîì.
Îáû÷íûé óòðåííèé äåíü, âñòàë, óìûëñÿ, ïî÷èñòèë çóáû.  ýòî âðåìÿ êàê ðàç âåðíóëàñü ñóïðóãà, è ïðèíåñëà âêóñíóþ ìèíåðàëüíóþ ãàçèðîâàííóþ âîäó. ß, îäåâøèñü è ñäåëàâ ïàðó ãëîòêîâ ïðåêðàñíîãî íàïèòêà ñîáðàëñÿ íà ðàáîòó.
Ïåðåä âûõîäîì èç äîìà ïî÷óâñòâîâàë ëåãêîå äàâëåíèå â ïðàâîì áîêó, íó îòëåæàë, íàâåðíîå, ïîäóìàë ÿ è ïîøåë.
Èäó ÿ çíà÷èò äî ìåòðî, è áîê íà÷èíàåò âñå áîëüøå è áîëüøå áîëåòü, ñòðàííî äóìàþ ÿ, íå ïîõîæå íà òî, ÷òî îòëåæàë. Áóêâàëüíî ñïóñòÿ 7 ìèíóò ñòàíîâèòüñÿ òàê áîëüíî, ÷òî ìíå ïðèøëîñü ñåñòü.
Äàâÿùàÿ áîëü â ïðàâîì áîêó ïåðåõîäÿùàÿ íà ìî÷åâîé ïóçûðü, ïðèæàâ ðóêó ê áîêó, ïîñèäåë íåìíîãî, ôóõ, âðîäå ÷óòî÷êó ñòàëî ëó÷øå, íå â ïåðâûé ðàç ÷òî-òî áîëèò, ïðîéäåò ïîäóìàë ÿ, è ïîøåë äàëüøå íà ìåòðî. Ñåë â âàãîí, è òóò íà÷àëîñü ñàìîå ïðåêðàñíîå! ÁÀÕ! Õîëîäíûé ïîò, òîøíîòà, íå âîçìîæíîñòü ñèäåòü íà îäíîì ìåñòå, ìîÿ ðóêà ñæèìàåò ïîðó÷åíü òàê êàê íå ñæèìàë ñâîé ìîëîò Áîã ãðîìà Òîð! Ñîçíàíèå ìóòíååò, ÷óâñòâóþ, ÷òî ÿ âîò-âîò ïîòåðÿþ ñîçíàíèå.
Âûáîðà íåò, íàäî åõàòü â áîëüíèöó, âûõîæó èç âàãîíà è ïåðåñàæèâàþò íà îáðàòíûé ïîåçä, äîåõàâ îáðàòíî äî ñâîåé ñòàíöèè ïîøåë â áîëüíèöó, áëàãî îíà íå äàëåêî íàõîäèëàñü.
Ïðèäÿ â ïîëèêëèíèêó, ÿ ïîíÿë, ÷òî äåéñòâóþ àâòîìàòè÷åñêè, ïîëèñ, òåðìèíàë, òàëîí. Àãà, íå òóò-òî áûëî. Äåâóøêà âîçëå òåðìèíàëîâ ñêàçàëà, òàê íåëüçÿ çàïèñûâàòüñÿ, îòïèøèòåñü íà ïðèåì è èäèòå òàê .. ×ÒÎ??? Âû óãîðàåòå? Êàêîãî áëèí ôèãà? Âû íàôèãà ïîñòàâèëè ýòè òåðìèíàëû?
Îê. Äðîæàùèìè ðóêàìè îòäàâ ïîëèñ, ìåíÿ çàïèñûâàþò ê äåæóðíîìó âðà÷ó è ñðàçó æå ïðèíèìàþò, ò.ê. áëåäíîñòü ìîåãî ëèöà ãîâîðèò î òîì, ÷òî ïîìîãàòü ñêîðî áóäåò áåñïîëåçíî.
Äàëåå ñòàíäàðòíûå âîïðîñû ÷òî ñ âàìè, ãäå áîëèò, ëîæèòåñü, à òàê áîëüíî, à òàê, òàê âñòàíüòå ïðèêëàäûâàåò ëàäîøêó ê ìîåìó ïðàâîìó áîêó è óäàðÿåò ïî íåé ñâîåé ïðàâîé ðóêîé èñêðû, ñâåò ïîòóõ, ÿ óâèäåë, êàê ÿ ìàëåíüêèé áåãó íà ðó÷êå ê ìàìå. Ñäåðæèâàÿ áîëü ñîîáùàþ âðà÷ó — ìíå áîëüíî — äà ÿ äóìàþ îíà ýòî, è ñàìà ïîíÿëà, êîãäà óâèäåëà, ÷òî ÿ ÷óòü åå ïîäîêîííèê ñ êîðíÿìè íå âûðâàë.
Âðà÷, ïîíÿëà, åé íåîáõîäèìà ïîäìîãà â âèäå âðà÷à óðîëîãà, ïðèøåäøèé êîòîðûé ïðîâåë òó æå ïðîöåäóðó, è â ýòîò ìîìåíò ó ìåíÿ åùå ðàç ïðîëåòåëè ïàðó ôëåøáýêîâ èç ìîåé æèçíè êëàññíî ïîäóìàë ÿ, íèêàêèõ âèäåîçàïèñåé, ôîòîãðàôèé äàæå íå íóæíî.
Âðà÷è ïîíÿâ, ÷òî äåëî ïàõíåò êàìíÿìè â ïî÷êàõ, âûçâàëè ìíå ñêîðóþ (ñàì óäèâèëñÿ, ìû æå â áîëüíèöå, íàôèãà ìíå ñêîðàÿ? )(òåì êòî íàïèøåò, ÷òî íå ìîãëè ñðàçó çàáðàòü íîâûå ïðàâèëà è âñå òàêîå. Äà ÿ çíàþ, íî åñòü ñïîñîá 😉 )
Ïðèåõàëè áðàâûå òîâàðèùè è çàáðàëè ìåíÿ â äðóãóþ áîëüíèöó, ò.ê. òàì ïîëó÷èòü ïîëíûé ìåä îñìîòð â ðàçû áûñòðåé (Ñïàñèáî çà ýòî âðà÷àì êîòîðûå ìåíÿ ïåðâîíà÷àëüíî îñìîòðåëè)
Äàëåå â äðóãîé áîëüíèöå, îáñëåäîâàâ ìåíÿ, è âçÿâ àíàëèçû, âðà÷è íà êîé òî ôèã ðåøèëè ïðîâåðèòü ìîþ ïðîñòàòó (áëàãî æåíùèíà) ÿ òàêîãî íå îæèäàë. Çà÷åì, ÷òî òû õîòåëà òàì íàéòè, ÿ íå äåðæó òàì íè÷åãî âàì ïîëåçíîãî è æàëîá íå áûëî, ïî÷åìó òû äàæå íå ñïðîñèëà ìîåãî ðàçðåøåíèÿ õíûê õíûê, òû äàæå íå ïðèãëàñèëà ìåíÿ íà óæèí õíûê. Íà ñåêóíäó ÿ ïî÷óâñòâîâàë ñåáÿ ìàðèîíåòêîé. Îê, ãîâîðèò âñå õîðîøî, íó õîòü ÷òî-òî.
Äàëåå óçè: Ïàöàíû íà óçè êëàññíûå ðåáÿòà) Ïîøóòèëè ñ íèìè ïîáîëòàëè, íî ê ñîæàëåíèþ îíè íè÷åãî íå óâèäåëè, íó íåòó ãîâîðÿò íè÷åãî, ïóñòî ..õåðíÿ ïîäóìàë ÿ, ñòðàííî
Ðåíòãåí: òîæå òèøèíà, íåòó êàìíåé äà êàê òàê òî? À ÷òî èç ìåíÿ òîãäà âûõîäèëî, îòêóäà ýòè àäñêèå áîëè êîòîðûå íå ñðàâíèìû ñ óäàðîì ìèçèí÷èêà îá óãîë òóìáî÷êè?
Êðîâü: Äàâàéòå âîçüìåì ó âàñ êðîâü, íó äàâàéòå. Áåðóò êðîâü, îé, à ÷å ó âàñ êðîâü íå èäåò, à äàâàéòå ÿ âàì ïîøåâåëþ â âåíå èãîëêîé, âàì òî ÷òî, âû óæå èñïûòàëè ñàìóþ áîëüøóþ áîëü âî âñåëåííîé Êðóòü. Ñïàñèáî äîáðàÿ äåâóøêà. Îêàçàëîñü, ÷òî ïðîáèðêà ðàçãåðìåòèçèðîâàíàÿ.
 èòîãå ñòàâÿò äèàãíîç ìî÷åêàìåííàÿ áîëåçíü, îòêàçûâàþñü îò ãîñïèòàëèçàöèè, ò.ê. ñòàë ÷óâñòâîâàòü ñåáÿ ê òîìó ìîìåíòó ëó÷øå, äà è çàìåíèòü íà ðàáîòå ìåíÿ íåêîìó. Ïðîïèñàâ ïðåïàðàòû ìåíÿ îòïðàâëÿþò ëå÷èòüñÿ.
Èç ïðåïàðàòîâ ýòî:
Îìíèê, Óðîëåñàí, íàñòîé ïîë ïàëû, è åùå ïðîòèâîâîñïàëèòåëüíûå ëåêàðñòâà.
Óðîëåñàí îòâðàòèòåëüíàÿ øòóêà, áðååå åå íóæíî íàêàïàòü íà ñàõàð è ïîëîæèòü ïîä ÿçûê, ææåò áîëüíî.
Íàñòîé ïîë ïàëû íîðì, êàê ÷àé, ïèòü ìîæíî, íî ëó÷øå ÷åðåç òðóáî÷êó èíà÷å õàíà âàøèì çóáàì.
Íî íà ôîíå âñåõ ýòèõ ëåêàðñòâ âûäåëèëñÿ Îìíèê.
À çíàåòå êàêîå çàáàâíîå ïîáî÷íîå äåéñòâèå ó Îìíèê?
Îîîî áðàòöû ìóæèêè Âû íå ïîâåðèòå, ýòî ýÿêóëÿöèÿ â ìî÷åâîé ïóçûðü . Î_Î Äàààà. Âû íå îñëûøàëèñü, ÷åðò ïîäåðè, âñå òâîå ñåìÿ óõîäèò â ìî÷åâîé ïóçûðü È ëàäíî, êîãäà ýòî ïðîèçîøëî â ïåðâûé ðàç, òû òàêîé, íó áëèí áûâàëî, êîãäà âðîäå ÷óâñòâóåøü, ÷òî çàâåðøèë ïðîöåññ è íè÷åãî íåòó, íî êîãäà ýòî ïðîèçîøëî âî âòîðîé ðàç, òû óæå ïîíÿë, ÷òî òóò ÷òî òî íå òàê è ïîëåç ÷èòàòü èíòåðíåò. Îùóùåíèÿ îòâðàòèòåëüíûå, òû âðîäå âñå, íî ÷åãî-òî íå õâàòàåò, è ìèð óæå íå òîò, è êðàñêè ïëÿøóò ïî-äðóãîìó.
Ïî èòîãó: ïðîäîëæàåì ëå÷èòüñÿ è çàïèñûâàåìñÿ íà ïðèåì ê âðà÷ó, äàáû åùå ðàç îñìîòðåëè. È îáèäíî, ÷òî ãîâîðÿò î òîì, ÷òî ýòî òåïåðü íà âñåãäà, òèïà ðàç áûëè êàìíè, òî åñòü ñíîâà øàíñ, ÷òî îíè ñíîâà ïîÿâÿòüñÿ 🙁 Ãðóñòíî.
Ïåðâûé ïîñò. ß íå ïèñàòåëü, çà îøèáêè è ñóìáóðíîñòü ïîæàëóéñòà íå ðóãàéòå.
Источник


