Клинические рекомендации по краснухе

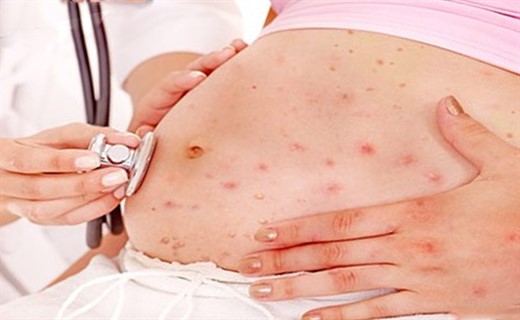
Красная мелкая сыпь на теле у взрослого
Краснуха представляет собой инфекционное заболевание, возбудителем которого является Rubivirus – один из вирусов семейства Togaviridae. Второе название болезни – немецкая корь. Сыпь при краснухе у детей и взрослых сопровождается ухудшением общего состояния. Вероятность заражения значительно повышается весной и зимой, особенно во время оттепели, в другие времена года вирус менее активен. На заре инфектологии, скарлатина и некоторые похожие по симптоматике болезни считались одним заболеванием, в отдельный вид недуг был выделен лишь в 1829 году. В наше время, благодаря вакцинации, данное заболевание встречается достаточно редко.
Особенности заболевания
Заразиться краснухой достаточно легко, при контакте с больным пациентом вероятность заражения стремится к 100%. Исключение составляют лишь те, кто своевременно сделал прививку или перенес данную инфекцию ранее. Переболевшие краснухой приобретают стойкий иммунитет к этому вирусу.
 Важно: краснуха значительно чаще встречается у детей, однако взрослые переносят ее гораздо тяжелее.
Важно: краснуха значительно чаще встречается у детей, однако взрослые переносят ее гораздо тяжелее.
Свойства вируса
Rubivirus достаточно слаб вне живого организма и способен просуществовать при комнатной температуре всего несколько часов. Разрушается при воздействии ультрафиолета и антисептиков, а при кипячении погибает за несколько секунд. Также вирус неустойчив к сухому климату. Однако в замороженном виде способен сохраняться несколько лет, а сразу после размораживания представляет для людей вполне реальную опасность.
Благодаря наличию особых ферментных белков, вирус склеивает и разрушает важные кровяные тела – эритроциты. Кроме того, имеющийся в вирусе элемент нейраминидаза губителен для нервных тканей. Возбудитель размером от 60 до 70 нм закрепляется на клетках тканей посредством неких ворсинок и имеет белковую оболочку.
Пути передачи краснухи и беременность
Чаще всего возбудитель инфекции передается от зараженного человека респираторным путем. Кроме того, опасен непосредственный контакт с зараженным, как и пользование общей посудой. Если заболевание передалось с рождения от матери, то ребенок может оставаться заразным до 3 лет, даже не имея при этом видимых симптомов краснухи. Важно знать, что, во время беременности в первом триместре, вирус может вызвать пороки эмбриона. Возможные последствия воздействия краснухи на плод представлены в таблице.
| Сроки беременности, недели | Органы и системы, на которые может повлиять заболевание |
| 2-9 | Органы слуха |
| 3-11 | Головной мозг |
| 4-7 | Сердце |
| 4-10 | Зрение |
| 10-12 | Твердое нёбо |
 Внимание: краснуха во время беременности приводит к гибели плода и прерыванию беременности в 30% случаев.
Внимание: краснуха во время беременности приводит к гибели плода и прерыванию беременности в 30% случаев.
Виды краснухи
Влияние вируса на организм может проявляться в разных формах. Выделяются 3 основные формы течения болезни.
- Типичная.
- Атипичная.
- Инаппарантная (субклиническая).
При типичной форме присутствуют все характерные симптомы, а проявляться они могут как в легкой, так и в более тяжелой степени. Красная мелкая сыпь на лице у ребенка, которая затем распространяется практически на все тело, может свидетельствовать о наличии типичной формы краснухи или ему подобного инфекционного заболевания. Атипичная форма отличается отсутствием высыпаний на кожном покрове. При инаппарантной краснухе отсутствуют абсолютно все клинические признаки заболевания.
Признаки краснухи
Хотя инкубационный период возбудителя продолжается от 10 дней до 3 недель, носитель вируса уже может заразить окружающих. Симптомы в инкубационный период у больного, даже типичной формы, проявляются не всегда. Но, в некоторых случаях, наблюдаются следующие реакции.
- Интоксикация организма вызывает лихорадку, температура может подскочить до 38˚С. По той же причине больной ощущает общую слабость и повышенную утомляемость.
- Воспаление слизистой оболочки горла сопровождается ее заметным покраснением.
- Воспаление в органах верхних дыхательных путей приводит к насморку.
- Воздействие вируса на конъюнктиву вызывает покраснение глаз.
- Накапливание вируса в лимфатических узлах провоцирует их увеличение.
С окончанием инкубационного периода на теле появляются высыпания. Неделей раньше пациент становится заразным. Кожные высыпания появляются в результате токсического воздействия продуктов жизнедеятельности вируса на мелкие подкожные сосуды.
Чем отличается краснуха от ветрянки
На первый взгляд, эти два заболевания достаточно схожи. Каждое из них сопровождается сыпью на коже и температурой, каждым из них болеют чаще в детском возрасте, приобретая впоследствии стойкий иммунитет. Оба заболевания имеют общие пути передачи. Тем не менее, эти два инфекционных недуга имеют совершенно разное происхождение, поскольку вызываются разными возбудителями. Существует несколько признаков, по которым можно отличить краснуху от ветрянки (ветряной оспы).
| Заболевание | Температура | Высыпания | Инкубационный период | Появление сыпи |
| Ветряная оспа | До 40˚С | Отдельные красные пятна, затем формирующиеся в пузырьки с жидкостью, сильно чешутся | 7-20 дней | Одновременно с повышением температуры |
| Краснуха | До 38˚C | Нечетко ограниченные пятна овально формы, зудят редко. | 15-25 дней | Через 2 дня после начала лихорадки |
Также следует обратить внимание и на появление новых высыпаний. Во время течения ветряной оспы, одни волдыри исчезают, а одновременно, в других местах, появляются другие. При краснухе, высыпания возникают в течение 3-4 дней, а, после их исчезновения, новых не появляется. Кроме того, при ветрянке сыпь начинается, чаще всего, с туловища, переходя затем на лицо и конечности. Для краснухи же характерно появление высыпаний сначала на лице, с постепенным переходом на шею, живот, спину и конечности.
Чем отличается корь от краснухи
Несмотря на внешнюю схожесть, эти два заболевания имеют несколько различий.
- При кори наблюдается более сильная лихорадка, чем при краснухе.
- Корь сопровождается кашлем и покраснением глаз, краснуха – болями в мышцах.
- Высыпания при кори постепенно сливаются, образуя большие красные пятна, которые впоследствии начинают бледнеть и шелушиться. При краснухе высыпания исчезают без обозначенных симптомов.
В общем случае, корь протекает и переносится пациентом тяжелее, нежели краснуха. Однако корь, в отличие от рассматриваемой болезни, не представляет такой опасности при беременности.
Лечение краснухи
Если поставлен диагноз краснуха, клинические рекомендации предполагают амбулаторное лечение, госпитализация необходима только в случае развития осложнений. Специфической борьбы с вирусом не разработано, но организм сам справляется с инфекцией путем формирования иммунитетом антител. Терапия сводится только к улучшению состояния больного.
- Для снятия лихорадки пациенту назначаются жаропонижающие средства (напроксен, аспирин, ибупрофен).
- Облегчить кожные симптомы помогут такие антигистаминные препараты, как Тавегил, Лоратадин и Цетиризин.
- Для уничтожения патогенной микрофлоры на слизистых оболочках используются такие препараты, как Каметон, Тантум Верде и Стрепсилс.
- При возникновении кашля применяется АЦЦ и Бромгексин.
Возможные осложнения при краснухе
Сама по себе краснуха не представляет особой опасности для здоровья, но может повлечь серьезные последствия в результате развившихся осложнений. Кроме упоминавшихся рисков при беременности, заболевание может привести к следующим осложнениям:
- серозному менингиту;
- пневмонии;
- артриту;
- отиту;
- краснушному энцефалиту;
- тромбоцитопенической пурпуре.
Менингит – это воспаление оболочек головного мозга, способное затронуть жизненно важные функции организма в результате паралича нервов. Артрит – серьезное заболевание суставов, нередко приводящее пациента к инвалидному креслу. При пневмонии происходит воспаление одного или обоих легких, прогноз при этом заболевании может быть отрицательным. Отит – тяжелое осложнение, приводящее к частичной или полной потере слуха. Краснушный энцефалит протекает остро, больного беспокоят сильные головные боли, судороги, а впоследствии возможна кома. Тромбоцитопеническая пурпура, или снижение свертываемости крови, случается чаще у девочек и проявляется кровотечением десен и локальными подкожными кровоизлияниями.
Профилактические методы
Заразиться краснухой несколько сложнее, чем, к примеру, той же ветрянкой, в силу ее меньшей контагиозности. Однако заболеванию присущи эпидемические вспышки, особенно в местах тесного общения людей. Чаще всего краснуха посещает такие заведения, как детские сады и школы, поскольку дети более склонны к этой болезни. Однако случаются случаи массового заражения и во взрослых коллективах. Риск заразиться в очаге эпидемии отсутствует только у вакцинированных людей, а также у тех, кто уже перенес этот недуг. Остальным же людям тесно общаться с больными краснухой достаточно опасно.
В комнате больного необходимо регулярное проветривание и обработка дезинфицирующими средствами. Такие меры позволяют снизить концентрацию вирусов в помещении. Но единственным надежным методом защиты от инфекции является своевременная вакцинация.
Прививка от краснухи: когда делают и сколько раз
Первую вакцинацию против краснухи рекомендуется проводить ребенку в возрасте 1 года. Раньше делать этого не стоит, поскольку иммунная система еще находится в фазе формирования. Как правило, малышу вводят прививку, состоящую из 3 компонентов – от краснухи, кори и эпидемического паротита.

Краснуха: симптомы у детей с фото
Поскольку однократное введение вакцины не гарантирует 100% гарантии против заражения, в 6 лет ребенок прививается повторно. Если, по каким-то причинам, первая вакцинация проводилась позже рекомендованного срока, то повторную прививку (ревакцинацию) делают через 6 лет, что считается оптимальным временным промежутком между процедурами вакцинации. Но, при необходимости, данный интервал может быть сокращен.
 Справка: девочкам в возрасте 12-14 лет также желательна прививка, это дает дополнительную защиту в случае будущей беременности через несколько лет.
Справка: девочкам в возрасте 12-14 лет также желательна прививка, это дает дополнительную защиту в случае будущей беременности через несколько лет.
Если в детстве были соблюдены все правила вакцинации, или человек однажды переболел краснухой, то беспокоиться ему не о чем. Но нужна ли прививка от краснухи взрослому, который не прививался и не перенес данное заболевание ранее? С одной стороны, заражение рубивирусом у взрослых считается достаточно большой редкостью. Однако те, кто все же заболели, переносят недуг значительно тяжелее детей. Однозначно можно сказать одно: прививаться от краснухи нужно женщинам, в планах которых значится беременность, как и тем, кто, в силу своей профессии, много общается с детьми. К таковым можно отнести работу в детских садах, школах и другие учреждениях.
Куда делают прививку от краснухи
Годовалым детям препарат вводится в бедро, а всем, кому больше 6 – чуть ниже лопатки или в верхнюю часть плеча. Инъекция может вводиться как подкожно, так и внутримышечно. Ягодичная мышца, частая цель различных видов инъекций, для прививок от краснухи не годится. Это связано с риском образования уплотнений в этой мышце, поскольку она отличается развитой подкожной клетчаткой.
Прививка от краснухи: побочные действия
В общем случае, вакцина против краснухи, как и сама болезнь, взрослыми переносится хуже, чем детьми. Соответственно, и вероятность различных проявлений у взрослых существенно повышается.
- Воспаление места введения инъекции.
- Увеличение лимфатических узлов в области введения инъекции.
- Признаки интоксикации.
- Лихорадка.
- Боль в суставах.
- Недомогание.
Все перечисленные симптомы не требуют лечения и проходят через 2-4 дня. Другое дело, если прививка сделана при существующих противопоказаниях, здесь последствия могут быть совершенно другими. К примеру, при выраженном иммунодефиците, прививка вызовет развитие краснухи. Также следует учитывать индивидуальную непереносимость препарата пациентом, в противном случае возможны различные виды аллергических реакций.
Вывод: краснуха не относится к числу самых страшных заболеваний, но она опасна осложнениями, особенно для взрослых, а во время беременности страдает плод. Переболевшие приобретают иммунитет. Для остальных лучшая защита от болезни – прививка с соблюдением правил вакцинации.
Источник
Хроническая инфекция с трансплацентарным путем передачи, приводящая к гибели плода, раннему выкидышу или тяжелым порокам развития — это врожденная краснуха. В этой статье мы рассмотрим причины появления, симптомы врожденной и приобретенной краснухи.
Причины появления врожденной краснухи у новорожденных
Это серьезное заболевание, сопровождающееся низкой массой тела при рождении, задержкой развития, слепотой, глухотой и пороками сердца. Чем позднее заразилась будущая мать, тем меньше риск развития патологии у плода.
Причина, по которой краснухе уделяется так много внимания, состоит в том, что заражение беременной женщины может привести к развитию врожденных аномалий у плода.
С врожденной краснухой связаны три основные группы врожденных аномалий:
- катаракта — вызывает ухудшение зрения и даже слепоту;
- пороки сердца — особенно стеноз легочного ствола и открытый артериальный проток;
- низкая масса тела при рождении;
- ослабленный слух также часто сопутствует врожденной краснухе.
Клинические рекомендации о врожденной краснухе
После рождения ребенка, у него выявляют множественные пороки развития:
1.
«Малый» краснушный симптом (триада Грегга) включает:
- глухоту,
- катаракту,
- пороки сердца.
2.
«Большой» (расширенный) симптом:
- для синдрома врожденной краснухи наиболее характерно глубокое поражение головного мозга (анэнцефалия, микроцефалия, гидроцефалия), пороки развития сердца и сосудов (открытый артериальный проток, стеноз легочной артерии, дефект межжелудочковой перегородки, дефект межпредсердной перегородки, тетрада Фалло, коарктация аорты, транспозиция магистральных сосудов);
- симптомами поражения глаз (глаукома, катаракта, микрофтальмия, ретинопатия);
- пороками развития скелета (трубчатых костей в области метафиза) и черепа (незаращение твердого неба);
- пороками мочеполовых органов и пищеварительной системы;
- симптомами поражения органа слуха (глухота);
- гепатоспленомегалией, реактивным гепатитом, тромбоцитопенической пурпурой, интерстициальнои пневмонией, миокардитом.
Симптомы заболевания
Инкубационный период — 11 — 21 день, в редких случаях — 23 дня.
Врожденная краснуха у новорожденных начинается постепенно. Вначале поднимается температура (до 37-37,5 °С, реже выше), ребенок становится беспокойным, плохо ест, появляется небольшой кашель и насморк. При осмотре слизистая рта и глотки красная, отечная, на них могут быть мелкие красные пятнышки — кровоизлияния. Одновременно увеличиваются лимфатические узлы шеи, которые можно прощупать в виде плотных образований под кожей. Нередко при ощупывании они болезненны.
Затем появляются такие симптомы, как высыпания, сохраняющиеся от 2 до 4 дней. В первые часы они возникают на лице, но вскоре распространяются по всему телу. Больше всего сыпь выражена на спине, ягодицах, локтях, коленях. В локтевых ямках, в подмышечных впадинах, в паху, напротив, ее может почти не быть либо она менее выражена. Сыпь представляет собой мелкие пятнышки, четко отграниченные от окружающей кожи. Они имеют светлую окраску, не вызывают зуда и других неприятных ощущений.
Чем опасна краснуха во время беременности?
Наибольший риск для плода представляет заражение матери до 8-й недели беременности, особенно в первый месяц. Примерно в половине случаев заражения в это время у плода развиваются врожденные аномалии.
Такие дефекты, как тугоухость, поражение глаз и задержка развития, иногда развиваются и тогда, когда заражение краснухой происходит на более поздних стадиях, например в период между 13-й и 16-й неделями беременности. Однако после 18-й недели беременности риск развития врожденных аномалий практически отсутствует.
В случае заражения беременной женщины необходимо как можно быстрее проверить ее иммунный статус. Если известно, что она обладает иммунитетом, или ее иммунитет подтвержден анализом крови, ее можно успокоить: у будущего ребенка нет никакого риска синдрома врожденной краснухи.
Если женщина не обладает иммунитетом и анализ крови подтверждает факт заражения, ей должны быть даны соответствующие разъяснения и рекомендации. Ее следует проинформировать о степени риска, которому подвергается ее ребенок. Беременным женщинам, не обладающим иммунитетом, при заражении на ранних стадиях беременности может быть рекомендовано ее прерывание.
Во время беременности не рекомендуется делать инъекцию иммуноглобулина (инъекция антител, направленная на «очистку» крови от избыточных вирусных частиц). Объясняется это тем, что, предотвращая или ослабляя болезнь у матери, инъекция, судя по всему, не предотвращает развития врожденной краснухи у инфицированного ребенка.
Приобретенная краснуха
Это острое инфекционное заболевание, вызываемое вирусом, передающееся воздушно-капельным путем, характеризующееся мелкопятнистой сыпью, увеличением периферических лимфатических узлов, преимущественно затылочных и заднешейных, умеренной интоксикацией и незначительными катаральными явлениями.
Клинические проявления: типичная форма характеризуется наличием всех классических симптомов (экзантемы, лимфаденопатии, катарального), цикличностью течения со сменой периодов — инкубационного, продромального, высыпания и реконвалесценции.
Периоды заболевания:
Инкубационный период приобретенной краснухи колеблется от 11 до 21 дня (чаще составляет 16-20 дней).
Продромальный период — непостоянный, продолжается от нескольких часов до 1-2 дней. У больных детей наблюдается повышение температуры тела до субфебрильных цифр, умеренная интоксикация (недомогание, утомляемость, сонливость, головная боль, снижение аппетита), умеренный катаральный симптом (насморк или заложенность носа, першение в горле, сухой кашель), редко — поражение слизистых оболочек (мелкопятнистая энантема на мягком небе, гиперемия дужек и задней стенки глотки), лимфаденопатия (увеличение и болезненность при пальпации заднешейных и затылочных лимфатических узлов).
Период высыпания характеризуется появлением экзантемы на фоне клинических проявлений, наблюдавшихся в продромальном периоде; продолжается 2-3 дня. Сыпь появляется одновременно, в течение суток покрывает лицо, грудь, живот, спину, конечности. Приобретенная краснуха локализуется преимущественно на разгибательных поверхностях рук, боковых поверхностях ног, на спине, пояснице, ягодицах на неизмененном фоне кожи. Вместе с тем сыпь может быть довольно обильной и на сгибательных поверхностях, при этом места естественных сгибов, как правило, остаются свободными от высыпаний. У всех больных отмечается сыпь на лице. Сыпь при приобретенной краснухе мелкопятнистая, с ровными очертаниями, довольно обильная, бледно-розовая, без тенденции к слиянию отдельных элементов. Исчезает бесследно, без пигментации и шелушения кожи. Этапность высыпания отсутствует.
Теперь вам известны основные клинические рекомендации о врожденной краснухе, причины появления синдрома и периоды заболевания. Здоровья вашим детям!
Источник