Колит в животе после родов
Довольно распространенное явление, слышать жалобы женщин на неприятные ощущения в нижней части живота. Они могут возникнуть из-за неполадок мочеполовой системы, желудка, после родов, нарушений опорно-двигательного аппарата, расстройств неврологического характера. Боль внизу живота у женщин случается примерно у каждой седьмой.
Почему появляются болезненные ощущения
Чтобы найти в каком именно месте возникли сложности, нужно знать характер болезненных ощущений и локализацию. Они могут проявляться как справа, так и слева или посередине живота. По характеру приступы могут быть тянущими или острыми, схваткообразными, тупыми. Само заболевание может иметь острое или хроническое течение. Постановка диагноза и адекватное лечение требует консультации специалиста.
Различают патологические (возникновение болезни), или естественные причины, например, наступление беременности. Этиология возникших ощущений бывает следующей:
- состояние после родов или предменструальный синдром;
- оплодотворение и развитие беременности;
- гинекологические заболевания и инфекции мочеполовых путей;
- спаечный процесс и спазмированный кишечник;
- развитие воспалительных заболеваний кишечника, порой связанных с запором;
- хирургическая патология;
- заболевания пояснично-крестцового отдела позвоночника.
Чтобы установить причины боли непосредственно внизу живота понадобится осмотр и лабораторное обследование. Проводится ультразвуковая диагностика (наиболее безопасна для обследования беременных). Показана компьютерная томография – один из современных методов рентгенологической диагностики.
Этиология физиологических болей
Болезненное состояние характерно для предменструального синдрома. Ломота в животе иногда возникает при овуляции. У нерожавших женщин болезненные ощущения встречаются до появления месячных, рожавшие испытывают боль после них. Причины кроются в излишнем растяжении стенок матки и возникают как следствие перенесенных болезней.
Помощь заключается в приеме болеутоляющих средств. Колики могут быть довольно сильными, необходимо исключить перитонит органов брюшной полости.
Беременность и болезненные ощущения – состояние для женщины физиологическое и связано оно с тем, что растущая матка все больше давит на соседние органы – кишечник, почки, мочевой пузырь. Острая боль, отдающая в нижнюю часть спины и поясницу в первом триместре, говорит о неблагополучном течении беременности.
Если появились приступообразные колики внизу живота, нужно немедленно обратиться за помощью. Это опасные симптомы, есть угроза выкидыша или самопроизвольный аборт.
К разряду физиологических относятся боли, возникающие из-за излишнего напряжения мышц пресса или растяжения связок, которые держат матку в определенном положении.
После родов в матке иногда возникает воспалительный процесс из-за проникновения микробов. Может повышаться температура, наблюдаются гнойные выделения из влагалища. Поэтому после родов в обязательном порядке проводят ревизию матки по поводу возможных остатков плаценты и кровяных сгустков.
Восстановительный период после родов у женщин не всегда проходит гладко. Организму необходимо некоторое время на восстановление после такого «стресса». После родов сокращение матки вызывает болевые ощущения. Сильные схваткообразные боли после родов связаны со стимуляцией ребенком соска при кормлении грудью. Также боль усиливается из-за давления расположенных рядом органов, например, переполненный мочевой пузырь.
Вполне объяснима ломота после родов в результате кесарева сечения. Причиной этих болевых ощущений после родов бывает наличие сгустков в матке или травма лобковой кости. Если симптомы нарастают, повышается температура – женщина требует незамедлительной консультации и помощи доктора.
Гинекологические нарушения
Режущие колики в животе, обморочное состояние, шок – симптомы внутреннего кровотечения или беременности вне матки. Такое состояние у женщин требует скорой помощи.
Дискомфорт непосредственно внизу живота – это симптом воспалительного заболевания, растущей опухоли или кисты. Тянущие болезненные ощущения, повышение температуры, гнойные или кровяные выделения из половых органов – сигнал о развитии аднексита. Очень сильные колики с обеих сторон говорят о воспалительных процессах придатков, перекрут ножки кисты, иногда возможен разрыв кисты яичника.
Вначале рост кисты проходит без симптомов. Выявить ее можно на осмотре у гинеколога или с помощью УЗИ. Вовремя поставленный диагноз позволит избежать ее разрыва, следовательно, неприятных и болезненных симптомов.
Эндометриоз
Часто встречающееся заболевание у женщин, приводящее к болям – эндометриоз, патологическое разрастание клеток за пределами матки. Вначале боль возникает периодически, со временем нарастает. Наблюдаются регулярные кровотечения, воспаления близлежащих тканей, как следствие – спаечный процесс, в большинстве случаев бесплодие.
Аднексит
Проявления аднексита (воспаление маточных труб), вызывают боль внизу живота, отдающую в кишечник. Появляются серозно-гнойные выделения, становится болезненным и учащается мочеиспускание, повышается температура. Неприятные ощущения возникают во время полового акта. При отсутствии лечения заболевание переходит в хроническую форму, может длиться несколько лет с периодическими обострениями.
Цистит
Одна из наиболее часто возникающих проблем у женщин – это цистит. Характеризуется режущей болью непосредственно внизу живота и в уретре, ложными позывами на мочеиспускание. Моча при этом становится мутной, приобретает зеленый оттенок.
Боли при нарушениях работы кишечника
Дискомфорт может быть вызван болезнями других органов:
- холецистит;
- гепатит;
- желтуха;
- пиелонефрит.
Все они сопровождаются болевыми ощущениями разной силы и локализации. Много женщин испытывают спазмы, кишечник вздувается, нарушается его работа, присоединяется тошнота, рвота, пропадает аппетит.
Причины болей брюшины, непосредственно справа характерно для аппендикса. При воспалении сигмовидной кишки к болям присоединяются позывы на дефекацию, наблюдается как жидкий стул, так и запор. Болевые ощущения у женщин внизу усиливаются во время ходьбы, отмечается стул с примесью крови и гноя.
Неспецифический язвенный колит поражает кишечник, характеризуется частыми кровавыми испражнениями. Симптомы стихают после акта дефекации, повышается температура, понижается аппетит и масса тела.
Грозное заболевание, при котором страдает кишечник – непроходимость. Появляется внезапно, разлитая боль ощущается непосредственно в области пупка и внизу живота. Сопровождается:
- вздутием;
- рвотой;
- полным или частичным отсутствием стула.
Женщина принимает наиболее щадящую позу эмбриона, необходимо хирургическое вмешательство.
Другие причины – это хронический запор и синдром раздраженного кишечника. Запоры характеризуются чувством распирания, раздраженный кишечник приводит к жидким водянистым испражнениям, сменяясь запорами.
Хирургическая патология
Боль – это сигнал неблагополучия организма. Очень важно ее дифференцировать, определить локализацию и силу. Кишечник может быть полностью воспаленный или страдает некоторый его участок. В пораженной области возникает инфильтрат (болезнь Крона), он воспаляется, образуются язвы. Кишечник может кровоточить, что приводит к разрыву тканей кишки.
Аппендицит и дивертикулит
Причины хирургического характера – это воспаленный аппендикс. Во избежание перитонита ситуация требует немедленной госпитализации пациента. Мезаденит – воспаление лимфоузлов брюшины, следует дифференцировать от аппендицита. Заболевания имеют одинаковые симптомы и локализацию. Иногда правильный диагноз хирург устанавливает только во время операции.
Часто встречается ситуация, когда кишечник изнутри обрастает «карманами». В образовавшиеся карманы (дивертикулы) попадает непереваренная пища. Застойные явления приводят к развитию воспалительного процесса. Боли тянущего характера локализуются в местах возникновения дивертикулита.
Спайки
При развитии спаечного процесса боль может присутствовать как слева, так и справа. Характерна колющая боль, сопровождающаяся вздутием и запорами. Причины образования спаек кроются в не долеченных воспалительных процессах и в ранее проводимых операциях на органах малого таза. Хирургическое вмешательство для избавления от спаек порой спасает жизнь.
Опухоли
Постоянные тянущие боли непосредственно в нижней части брюшной полости могут быть следствием образования опухолей доброкачественного или злокачественного характера. Поэтому не стоит медлить с обследованием и диагностикой, чтобы вовремя начать лечение.
Если боль локализуется в правом боку, одно из объяснений это употребление жирной, острой, жареной пищи. В этом случае страдает печень и поджелудочная железа. Воспаленный желчный пузырь, нарушение оттока желчи, образование камней провоцируют сильные разлитые боли внизу живота, отдающие в спину. Болью в животе дадут о себе знать кишечные инфекции, а также болезни, передающиеся половым путем – гонорея, хламидиоз.
Лечение болей у женщин
Возникновение сильных болей и причины, особенно у беременных или после родов, грозный симптом. Для эффективного лечения следует установить причину появления болезненных ощущений у женщин внизу живота. Для этого необходимо узнать анамнез пациента, причины, силу и характер болей, их локализацию. Далее проводится лабораторное исследование, гинекологический осмотр, УЗИ и другие дополнительные методы.
Если наблюдаются физиологические боли, можно принять таблетку Но-шпы, она снимет спазмы и облегчит состояние. Лечение может назначить специалист после установления диагноза. Если причины боли в нарушениях желудочно-кишечной системы, следует посетить терапевта, при нарушениях мочеполовой системы – к гинекологу. Некоторые состояния считаются неотложными, поэтому нельзя терпеть болезненные симптомы, лучше сразу обратиться к доктору.
Лечение в основном симптоматическое. Когда живот болит и пучит, следует соблюдать диету, исключив копченые продукты, сдобу, полуфабрикаты. Облегчить состояние помогут отвары и настои лекарственных растений (ромашка, календула).
Рекомендуем почитать похожие статьи:
Источник
На протяжении всего периода вынашивания ребенка женский организм приспосабливался к изменяющимся условиям. Матка увеличивалась по мере роста плода, изменялось расположение внутренних органов, сдавливались сосуды и нервные сплетения.
Роды – это внезапное избавление от 4-5 кг, а иногда и значительно большего веса, а также уменьшение объема живота. Органы должны прийти в свое первоначальное состояние, поэтому можно принимать как норму то, что после родов болит низ живота. В большинстве случаев это показатель физиологического течения послеродового периода.
Когда это считать нормой

На протяжении всей беременности главным гормоном женского организма был прогестерон. Он снижал тонус матки до момента родов, подавлял секрецию пролактина. Но к дню родоразрешения его концентрация снизилась, но началась активная выработка окситоцина и пролактина. Окситоцин управляет сократимостью гладкой мускулатуры матки, но он необходим и в послеродовом периоде, а также на протяжении всего времени лактации.
Сокращения мускулатуры матки необходимо во время родов не только для раскрытия шейки и изгнания плода. После отделения плаценты маточные стенки представляют собой сплошную раневую поверхность с кровоточащими сосудами. Для гемостаза только активации свертывающей системы недостаточно. Должен произойти спазм сосудов и уменьшение их просвета. Окситоцин обеспечивает дальнейшее сокращение матки после рождения ребенка, позволяет остановиться кровотечению.
Размеры матки в послеродовом периоде уменьшаются очень быстро. Врач оценивает их ежедневно во время обхода по высоте стояния дня. Нормальными темпами сокращения считаются следующие:
- сразу после родов – на 4 см выше пупка (или 20 недель беременности);
- конец первых суток – на уровне пупка;
- на второй день – на ширину одного пальца ниже пупка;
- на 3 сутки – на 2 пальца ниже пупка;
- 4 сутки – на середине расстояния между лонным сочленением и пупком;
- на 6 сутки – до 9 см выше лобка;
- на 10 сутки – немного выступает над лоном;
- к 6-8 неделе соответствует состоянию до беременности.
Схватки во время родов очень болезненны, но и послеродовые сокращения нельзя назвать приятными. Чаще всего они связаны с кормлением грудью.
В механизме образования и выделения молока участвуют два гормона. Пролактин обеспечивает синтез молока в альвеолах. Его выведение регулируется окситоцином. Во время прикладывания ребенка к груди происходит раздражение сосков, которое стимулирует выброс окситоцина гипофизом. Гормон влияет не только на миоциты молочной железы, его стимулирующее действие распространяется и на миометрий. В первые несколько суток при каждом кормлении грудью женщина испытывает схваткообразные боли, которые напоминают таковые во время родов.
Сколько болит живот после родов?
Это физиологический процесс, он зависит от индивидуальных особенностей и скорости сокращения матки. В большинстве случаев через 2 месяца неприятные ощущения прекращаются.
Также не стоит забывать о тех, кто рожал с помощью операции кесарева сечения. В этом случае физиологическая боль внизу живота будет естественной реакцией на нарушение целостности передней брюшной стенки. Боль является послеоперационной. Но она непродолжительна. В условиях больницы для купирования болевого синдрома используют наркотические анальгетики, т.к. они обладают более выраженным анальгезирующим действием. Примерно через двое суток можно перейти на обезболивание раствором анальгина, который при небольших дозах будет безопасен для ребенка.
Признаки патологического процесса
Если после родов живот болит по естественной причине, для этого состояния не характерны дополнительные признаки. При наличии патологического процесса боль может иметь различный характер и сопровождаться изменениями со стороны общего состояния.
Эндометрит
В течение первых суток выделения из половых путей должны приобретать характер коричневых, слизистых, все меньше напоминающих кровь. Но иногда кровотечение не уменьшается, а внезапно усиливается. Одновременно появляются тянущие боли внизу живота. Дополнительными признаками являются следующие:
- повышение температуры;
- признаки интоксикации;
- гноевидные выделения из половых путей;
- признаки субинволюции матки;
- тахикардия.
Эти симптомы характерны для послеродового эндометрита. Состояние чаще всего развивается после кесарева сечения, но может быть и как результат естественных родов. Эндометрит относится к инфекционным послеродовым осложнениям и требует немедленного реагирования врача.
Причиной эндометрита и субинволюции становится нарушение сократимости, которое связано с задержкой частей плаценты или плодных оболочек. Пока они находятся в матке, она не способна нормально сокращаться, а значит, патологический процесс будет прогрессировать.
Эндометрит угрожает перейти в параметрит – воспаление околоматочной клетчатки, пельвиоперитонит – поражение тазовой части брюшины, перитонит – инфекционно-воспалительный процесс в брюшной полости. Боли в животе в этом случае будут только нарастать.
Симфизит
В отдельных случаях определить, почему низ живота продолжает болеть даже в отдаленном периоде после родов, может только рентгенолог вместе с травматологом. Причиной часто становится симфизит – расхождение костей лонного сочленения.
Предпосылки для появления этой патологии связаны с физиологическими причинами. Виноват все тот же прогестерон, а также гормон релаксин, выделяемый плацентой. Он приводит к размягчению, расхождению сустава лонного сочленения. Это необходимо, чтобы родовой канал мог максимально приспособиться под параметры плода.
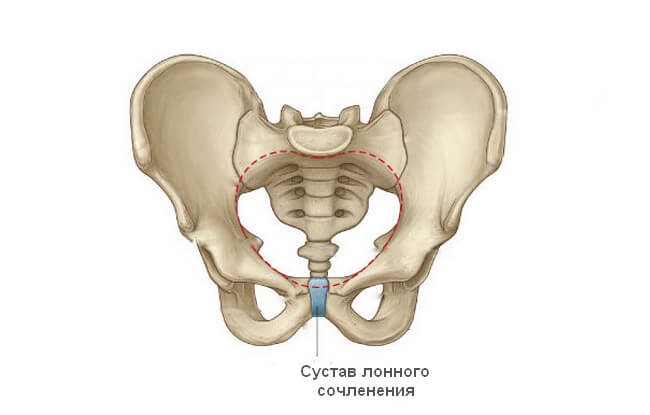
В норме расстояние между двумя костями этого сустава не превышает 1 см. Лонное сочленение относится к полуподвижным соединениям. Это значит, что допускается минимальный объем смещения его поверхностей относительно друг друга. Во время рождения ребенка сустав может расходиться на дополнительных 5-6 мм. Но иногда в дело включаются патологические процессы, тогда смещение достигает критической величины и приводит к появлению боли, локализующейся внизу живота.
Степени расхождения:
- 1 степень – расхождение 5-9 мм;
- 2 степень – 10-20 мм;
- 3 степень – более 20 мм.
Послеродовые боли, спровоцированные симфизитом, чаще всего появляются через 2-3 суток после родов. Женщина, лежа в постели, не может приподнять вверх ноги, боль доставляет ходьба. Точный диагноз можно поставить только после проведения рентгендиагностики.
Запор
Послеродовые боли в животе могут быть связаны с более банальной причиной. Кишечник после беременности и родов не всегда быстро приходит в нормальное состояние. Иногда требуется время, чтобы его завести. Но все это время кал будет накапливаться, расширять сигмовидную кишку и ампулу прямой кишки. Это сопровождается тянущей, ноющей, распирающей болью в животе, проявляющейся примерно через неделю после родоразрешения. Если своевременно не принять меры, то запор перейдет в крайнюю степень.
У некоторых женщин после родов поход в туалет связан с определенным страхом повредить имеющиеся швы на промежности или геморроидальные узлы. При этом застойные процессы в кишечнике усугубляются: жидкость из кала постепенно всасывается обратно в кишечник, он становится сухой и в большей степени может привести к повреждению нижней части кишечника.
Наличие нарушений стула вредит не только пищеварительному тракту. Это приводит к смещению или сдавлению матки, нарушает отток лохий и может привести к субинволюции.
Плацентарный полип
Задержка частей плаценты в полости матки, скорее всего, приведет к кровотечению в раннем послеродовом периоде. Но иногда небольшие части, микроскопические ворсины хориона позволяют полноценно сократиться матке, а признаки патологии появляются через продолжительное время.
Клиническая картина проявляется спустя 4-5 недель. Боль внизу живота не является характерным признаком патологии, на первое место выходят кровотечение, следствием которого является снижение гемоглобина, слабость, головокружение, тахикардия. Маточные боли после родов появляются после присоединения инфекции и развития эндометрита. Дальше клиническая картина будет развиваться по классической схеме воспаления матки.
Остеохондроз
Во время беременности у женщины изменяется осанка. Это связано с увеличением веса и его перераспределением в область живота. Если беременная не использовала специальный поддерживающий бандаж, то болевой синдром будет выраженным.
После родоразрешения не все становится сразу на свои места. Иногда за время беременности происходит сдавление нервных сплетений, а после родов это может проявиться признаками остеохондроза или неврита. Боль внизу живота будет сочетаться с иррадиацией ее в брюшную полость.
Когда нужно к врачу

Длительность периода болевых ощущений зависит от индивидуальных особенностей и скорости инволюции матки. В большинстве случаев в течение первых двух недель физиологический дискомфорт, связанный с кормлением ребенка, постепенно уменьшается. Боль появляется уже не на каждое кормление, ее интенсивность падает. Когда матка сократиться полностью, этот симптом исчезнет.
Но существуют признаки, которые говорят о возможном патологическом процессе. При их появлении не стоит затягивать с визитом к врачу:
- температура, сначала может быть небольшой, а затем повышаться до 39°С;
- нарушение общего самочувствия – слабость, непроходящая после отдыха;
- тянущая боль внизу живота, которая присутствует постоянно;
- озноб как симптом повышения температуры;
- головная боль;
- кровянистые выделения из половых путей (они могут усиливаться, изменять характер из слизистых в более жидкие, напоминающие алую кровь);
- схваткообразная боль, напоминающая спазмы, после чего выделяются сгустки крови;
- отсутствие стула более двух суток;
- неспособность оторвать пятки от постели в положении лежа;
- изменение походки на переваливающуюся, «утиную»;
- внезапное появление кровотечения через продолжительный период после выписки из роддома.
При плацентарном полипе кровотечение обычно интенсивное, начинается через месяц-два после рождения ребенка. При этом его можно дифференцировать от менструации: во время месячных ежедневно изменяется характер кровотечения, оно становится менее интенсивным. В случае плацентарного полипа выделения алого цвета и только усиливаются.
К гинекологу можно обратиться при любых изменениях, которые женщина посчитает отличными от физиологических.
Способы улучшить состояние
При наличии болевого синдрома, напоминающего боли в животе, как при месячных, необходимо установить причину этого состояния. Обязательными этапами являются осмотр врача. Он позволяет оценить размеры матки, насколько они соответствуют сроку, консистенцию, подвижность органа, распространенность болевого синдрома.
Также обязательно проводится УЗИ. С его помощью можно заметить расширенную полость матки, наличие в ней сгустков, остатков плаценты. Если причина в плацентарном полипе, будет заметно объемное образование. Воспалительный инфильтрат вокруг матки говорит в пользу развития воспалительного процесса.
Дополнительная диагностика зависит от сведений, полученных на первых двух этапах. Может потребоваться проведение гистероскопии, лапаротомии, рентгендиагностики.
Улучшить состояние женщины и уменьшить болевой синдром можно в зависимости от причин появления боли.
В послеродовом периоде использовать лекарственные препараты следует с осторожностью, большинство из них проникает в грудное молоко. Тех минимальных концентраций для небольшого веса плода может быть достаточно, чтобы вызвать побочные реакции.

Боли, связанные с естественным процессом инволюции матки не снимают с помощью спазмолитиков или нестероидных противовоспалительных средств. Схватки, напоминающие родовые являются естественным процессом, и появляются только при кормлении ребенка. Они кратковременны и не нарушают общего самочувствия. При их появлении нужно сделать несколько спокойных дыхательных движений. Постепенно эти симптомы исчезнут самостоятельно.
Субинволюция матки, которая еще не привела к появлению эндометрита, лечится с помощью удаления остатков плодного места из маточной полости. Дальнейшая тактика состоит в назначении сокращающих средств, антибиотиков для профилактики инфекции.
Если болевой синдром связан с воспалением, необходимо оценить степень тяжести и назначить соответствующее лечение. При эндометрите проводят антибиотикотерапию, что препятствует инфекционному процессу распространиться дальше, и детоксикацию с помощью внутривенного введения инфузионных растворов.
После купирования острого воспаления, для профилактики спаечного процесса, который приводит к появлению хронических тазовых болей, необходимо назначение физиопроцедур:
- магнитотерапии;
- лазеротерапии;
- диадинамических токов;
- лекарственного электрофореза.
Запор после родов необходимо лечить с помощью диеты и слабительных средств. Рекомендуются средства, которые действуют мягко в просвете кишечника. Иногда для запуска кишечника достаточно ложки касторового масла. Также применяют лактулозу, сладкую по вкусу и без неприятного запаха. Для новорожденных детей она безопасна.
Диета при запорах включает продукты, богатые клетчаткой и обладающие слабительным действием. Нужно съедать в день несколько плодов кураги или чернослива, салат из вареной свеклы или суп-свекольник. Но переусердствовать не стоит, злоупотребление послабляющей диетой приведет к выраженному ускорению перистальтики и спастическим болям в животе.
Расхождение лонного сочленения лечится долго, необходимо соблюдение постельного режима. При возможности, женщина находится не в традиционной постели, а в специальном гамаке, который помогает сближать кости таза. Для обезболивания используют нестероидные противовоспалительные средства.
Чтобы облегчить состояние, необходимо ношение бандажа, для равномерного распределения массы тела используют трость. Хорошо помогают в восстановлении кровообращения и срастания симфиза физиопроцедуры.
Многие считают, что за время вынашивания ребенка организм женщины обновляется и омолаживается. Но это мнение скорее относится к заблуждениям. В период беременности женский организм испытывает колоссальные нагрузки, он перестраивается под нужды ребенка, порой в ущерб матери. После родов ей нужен период для восстановления, который не всегда проходит безболезненно. Но следует отличать физиологически допустимую боль от признаков патологии, чтобы вовремя обратиться к врачу и не допустить развития осложнений.
Источник


