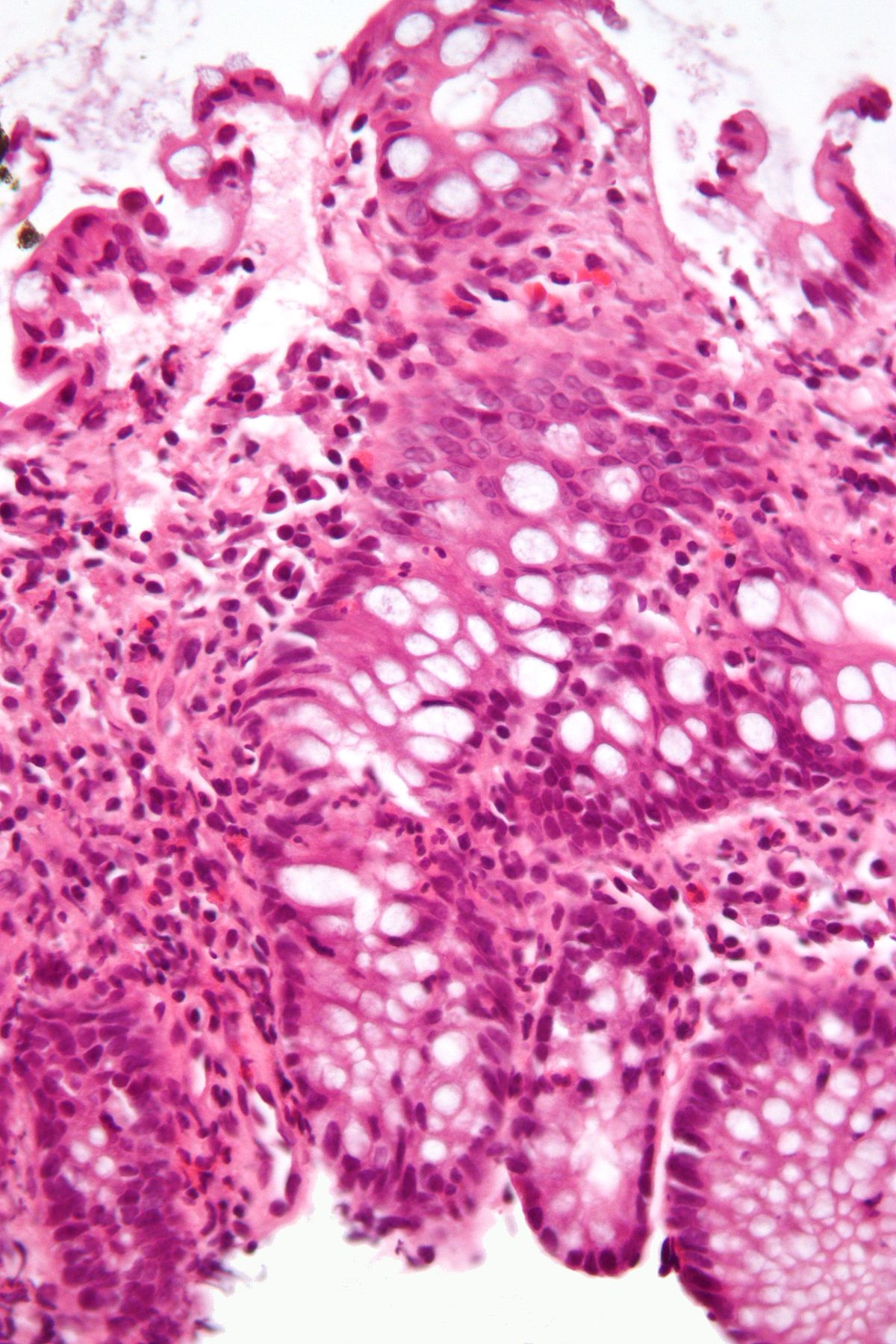
Колит внизу живота больно ходить в туалет
Почему болит низ живота после дефекации у женщин
Регулярное выведение из организма шлаков является одной из жизненно важных функций кишечника. В норме его опорожнение, как всякий нормальный физиологический акт, должно приносить человеку чувство облегчения. Но когда у взрослой женщины после похода в туалет по большому болит низ живота и такая боль возникает систематически, симптом является серьезным поводом для посещения врача-проктолога.
Возможные причины боли
Характер болезненных ощущений, возникающих внизу живота после посещения туалета, может быть различным – тянущим, резким или приступообразным. Иногда боль из нижней части брюшины иррадиирует (отдает) в другие участки – в центр, в правый или левый бок. Акт дефекации вызывает общее напряжение мускулатуры брюшной полости, и если какой-то из ее внутренних органов страдает от хронической или острой патологии, болезненность в такие моменты усиливается. Причиной появления боли в животе после дефекации у женщин может стать:
- Хронический запор – если походы в туалет нерегулярны, каловые массы, скапливаясь в сигмовидной кишке, затвердевают и начинают давить в низ живота. Чем длительнее такой перерыв, тем труднее бывает потом сходить по большому, и после завершения акта дефекации живот заболевает от чрезмерного напряжения мускулатуры кишечника.
- Язвенный колит – недуг, вызывающий воспалительный процесс слизистых тканей кишечника. Его развитие приводит к появлению маленьких язвочек на внутренней поверхности. Фекальные капсулы проходят по кишечным петлям и вызывают травмирование этих язв, из-за чего и возникает болевой синдром. Обычно такая боль носит непродолжительный характер, и спустя какое-то время прекращается.
- Аппендицит – хроническое или острое воспаление аппендикса (червеобразного отростка слепой кишки). Обычно он располагается с правой стороны в средней части брюшины, но может занимать и другую позицию – например, касаться своим окончанием мочевого пузыря. Тогда появляется ощущение, что болит и тянет именно в нижней части брюшины. При этом боль усиливается, если сильно нажать на живот, а затем резко ослабить нажим.
- Проктит – воспаление прямой кишки, которое иногда возникает на фоне запущенного вялотекущего геморроя и хронических запоров. Помимо боли после дефекации, могут наблюдаться выделения из анального отверстия густой слизи, возможно с примесью крови и гноя.
- Анальная трещина, которая у женщин в большинстве случаев является послеродовым осложнением и представляет собой нарушение целостности слизистых тканей прямой кишки.
- Воспалительные патологии женской репродуктивной системы – яичников и матки, которая находится в непосредственной близости от прямой кишки – вот почему прохождение по ней каловых масс провоцирует возникновение болевого синдрома в области детородного органа. Боль в животе после дефекации, имеющая гинекологическую природу, может также иррадиировать в область поясницы.
Снять неприятную симптоматику можно при помощи 1-2 таблеток Ношпы. Если есть подозрение, что боли спровоцированы запором, может помочь прием слабительного. Однако систематические боли в животе после дефекации – достаточно тревожный симптом, характерный и для более опасных заболеваний, вплоть до онкопатологий. Поэтому при их появлении необходимо как можно быстрее проконсультироваться со специалистом.
Методы диагностики
При жалобах на боли после дефекации диагностические процедуры начинаются с пальпации брюшной полости. Если аппендицит и гинекологические патологии как первопричина болевого синдрома исключаются, внимание специалистов сосредоточивается на состоянии кишечника, и пациентку направляют к проктологу, занимающемуся диагностикой и лечением патологий этого органа.
Врач старается определить размеры внутренних органов, их плотность, наличие нехарактерных уплотнений в брюшной полости. Еще один способ – ректальное исследование, при котором в анальное отверстие вводится палец, чтобы на ощупь определить состояние прямой кишки, плотность и структуру ее слизистых тканей. Далее проводятся лабораторные исследования, которые включают анализ каловых масс на предмет содержания в них следов крови, что может свидетельствовать о нарушении целостности слизистой оболочки. В число инструментальных методов обследования при данной симптоматике входит:
- Рентгеноскопия с контрастным веществом – при этом толстая часть кишечника с помощью клизмы заполняется барием, что позволяет увидеть на рентгеновском снимке диаметр просвета кишки, ее форму и рельеф слизистой.
- Колоноскопия – в анальное отверстие вводится гибкий зонд, на конце которого расположена миниатюрная видеокамера. Этот максимально информативный вид обследования дает врачу возможность увидеть на мониторе состояние слизистой оболочки толстого кишечника на всем его протяжении. Также он позволяет взять на анализ микроскопический кусочек ткани слизистой для проведения биопсии – анализа на предмет выявления изменений, ведущих к развитию онкопатологий кишечника.
- Компьютерная томография – неинвазивный способ визуализации толстой кишки, также дающий возможность наблюдать за ее состоянием. С помощью КТ может быть поставлен диагноз и определена ситуация, требующая немедленного хирургического вмешательства.
По завершении всех видов обследования на основе полученных данных устанавливается диагноз. Решение о характере терапевтических процедур, необходимых для коррекции ситуации, принимает лечащий врач.
Методы терапии
При таких видах патологии кишечника, как колит, проктит, энтерит, операционное вмешательство применяется крайне редко – лишь при ишемических колитах, вызванных образованием тромбов в брюшной части аорты и ее ответвлениях. В остальных случаях используется консервативная терапия. Она включает медикаментозное лечение фармацевтическими препаратами перорального и ректального применения:
- Спазмолитические средства – Папаверин, Спазмалгон, Но-шпа – оказывают одновременно и болеутоляющее действие.
- Антимикробные препараты (при выявлении инфекционной природы воспалительного процесса) – Рифаксимин, Цифран, Энтерофурил – назначаются только по рекомендации лечащего врача и применяются под его контролем.
- Средства, корректирующие микрофлору кишечника – Полисорб, Энтеросгель, Полифепан.
- Ректальные свечи, вводимые в анальное отверстие – Проктозан, Фитор, Вибуркол. Суппозитории также следует применять только по назначению врача, поскольку они могут иметь побочные действия и противопоказания, полный список которых известен специалисту.
Большое значение при терапии воспалительных процессов кишечника имеет диетическое питание. Ему следует быть дробным – 6-7 раз в день, при этом пища не должна быть слишком горячей или холодной, а также острой, соленой, консервированной или копченой. Кулинарная обработка блюд подразумевает запекание, отваривание либо приготовление на пару – жарение полностью исключается. Противопоказаны продукты, вызывающие вздутие или брожение – черный хлеб, сырые овощи и фрукты, все виды бобовых, пресное молоко, жирное мясо и рыба.
В качестве профилактических мер рекомендуется регулярное сбалансированное питание. Также важно следить за работой кишечника, не допуская возникновения запоров.
источник
Почему больно ходить в туалет по большому — 6 причин
Если больно ходить в туалет по большому, то данный симптом игнорировать нельзя, ведь он является первым признаком серьезных патологий кишечника, которые необходимо быстро диагностировать и начать лечение.
Причины болезненной дефекации
Вызвать болезненную дефекацию у мужчин и женщин любого возраста могут:
- Функциональные расстройства кишечного тракта, сопровождающиеся запором.
- Запоры на фоне спазма мышц сфинктера или прямой кишки.
- Увеличение матки и повышение давления на прямую кишку с перекрыванием ее просвета при беременности у женщин.
- Различные патологии кишечника (особенно прямой кишки).
- Понос, который раздражает стенки кишечника и вызывает боль.
Боли после похода в туалет или во время дефекации могут возникать с разной частотой и интенсивностью, но если ситуация ухудшается, то значит патология прогрессирует и необходимо немедленно искать пути решения проблемы.
Когда людям тяжело сходить в туалет из-за болей, они подсознательно блокируют у себя данный рефлекс, что в последующем только ухудшает общее самочувствие человека. Тяжелее всего мужчине, так как он стесняется говорить о подобной проблеме и долгое время не пытается узнать, почему так происходит. Но стесняться данной патологии не стоит, нужно обратиться к врачу и выявить причину недуга, это касается абсолютно всех людей.
Симптомы, сопровождающие болезненную дефекацию
Когда больно испражняться долгое время, и причина трудностей с походом в туалет не выясняется, то начинают возникать сопутствующие симптомы, которые помогут уточнить диагноз. К дополнительным признакам, возникающим совместно с болью при опорожнении кишечника относятся:
- Изменение цвета кала и консистенции (при поносе жидкий, при запоре очень плотный).
- Изменение запаха калловых масс — зловонный, гнилостный и т.д.
- Метеоризм.
- Спазмы в животе, внизу кишечника (болит живот в разных частях, но всегда больше низ живота).
- В стуле отмечается слизь и кровь.
- При походе в туалет есть чувство инородного предмета в кишечнике, иногда это чувство есть и в другие моменты.
- После туалета остается чувство незавершённости процесса, даже если человек полностью опорожнил кишечник.
- Пульсация в области заднего прохода (особенно отмечается после запора, когда кишечник наконец-то опорожнили).
- Общее ощущение плохого самочувствия — усталость и сонливость, снижение работоспособности, ведь когда долго не ходишь в туалет начинают скапливаться токсины и отравлять организм.
Если опорожняться очень больно и начали появляться дополнительные симптомы из вышеописанных в различных комбинациях, то следует идти на диагностику и на прием к врачу, чтобы быстро найти причину.
Патологии кишечного тракта
Именно болезни кишечника чаще всего вызывают проблемы в туалете с опорожнением кишечника. Патологии бывают различными, но любую из них лучше выявить на ранней стадии, чтобы лечение не отняло много сил, времени и денег, как это бывает, когда болезнь уже разыгралась не на шутку в организме. Рассмотрим основные патологические состояния, которые могут вызывать боль при опорожнении кишечника.
Источник
Из-за различий в строении мочевыделительной системы мужчин и женщин причины болей в животе и затрудненного мочеиспускания у тех и других разные. У мужчин уретра сдерживает проникновение микробов в мочевой пузырь, так как она длинная и узкая. У женщин наоборот, уретра короткая, поэтому велика вероятность, что бактерии из влагалища попадут в мочеполовую систему и вызовут воспаление.
Причины появления боли внизу живота при мочеиспускании у мужчин
Воспаление простаты приводит к болевым ощущениям при мочеиспускании
Если при мочеиспускании тянет низ живота у мужчин, это свидетельствует о наличии очага воспаления:
- в почках – при этом боль схваткообразная, распространяется на прямую кишку, половые органы, мочеточники;
- в простате – боль носит режущий характер.
Почечная колика – опасное заболевание, которое при двустороннем процессе приводит к отсутствию выделения мочи. Причины колики:
- опухолевые процессы;
- хроническое воспаление простаты;
- врожденные дефекты развития уретры;
- опущение почки и ее травмы;
- мочекаменная болезнь;
- инфекции и, как следствие, сужение просвета мочеточников.
Симптомы, которые могут говорить о начавшемся заболевании – это в первую очередь кровь в моче. Кишечник реагирует на проблемы с мочеполовой системой вздутием и метеоризмом, запором или поносом. Может возникнуть рвота. Из-за воспаленных стенок мочевого пузыря опорожняется он чаще и с болями. Состояние человека беспокойное и требует срочного медицинского вмешательства.
Простатит
 Острый или хронический простатит – часто встречающееся заболевание. Не обязательно воспаление простаты характерно для пожилых людей. При наследственной расположенности болезнь может начаться в молодом возрасте. Чаще всего его причиной является инфекция, попавшая в организм при половом контакте или мигрировавшая в половые органы из других систем.
Острый или хронический простатит – часто встречающееся заболевание. Не обязательно воспаление простаты характерно для пожилых людей. При наследственной расположенности болезнь может начаться в молодом возрасте. Чаще всего его причиной является инфекция, попавшая в организм при половом контакте или мигрировавшая в половые органы из других систем.
Острый простатит переносится мужчинами хуже, так как иммунная система реагирует всеми возможными способами – повышением температуры тела, ознобом, рвотой и кишечными расстройствами. Главный симптом – разлитая боль в нижней части живота и болезненное мочеиспускание. Самолечение в большинстве случаев приводит к переходу острого процесса в хронический.
Камни в почках
Камень, застрявший в мочеточнике, приводит к болевым ощущениям при мочеиспускании
Мочекаменная болезнь связана с нарушением метаболизма, при котором некоторые вещества не усваиваются и не перевариваются, при этом откладываются в почечной лоханке. Кроме нарушения строения почек, а также плохой работы щитовидной железы, причиной может быть инфекция с последующим развитием пиелонефрита или цистита. Если появляются рези внизу живота и больно ходить в туалет по-маленькому, возможно, камень или песчинка застрял в мочеточнике. Чем больше конкремент, тем больше шансов, что самостоятельно он не выйдет и потребуется помощь врачей. Обычно такой процесс происходит только с одной стороны – в правом или левом мочеточнике. Провоцирует выход конкрементов физическая нагрузка, большие объемы алкоголя, в частности пива, мочегонных препаратов. Важно не перепутать отхождение камней с аппендицитом или обострением панкреатита, при которых пациента необходимо срочно доставить в больницу.
Проблемное мочеиспускание у женщин
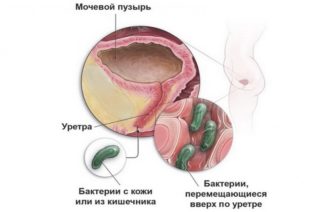
Способ проникновения бактерий и микробов в женскую уретру
Боль внизу живота при мочеиспускании у женщин возникает в следующих случаях:
- Воспалительный процесс при попадании микробов в уретру.
- Через уретру бактерии распространяются на мочевой пузырь и возникает цистит.
- Воспаление почек – пиелонефрит.
- Болезни половых органов – воспаление придатков, эндометрия, яичников.
- Грибковое поражение – кандидоз.
- Нарушения в период менопаузы, например, изменение стенок мочевого пузыря и мочеточников.
- Злокачественные новообразования половых органов.
- Аллергические реакции на синтетическое белье.
- Несоблюдение правил личной гигиены.
- Переохлаждение ног.
Воспаление уретры происходит из-за неправильного подмывания. Иногда кишечные микробы попадают в область влагалища или уретры. Из-за особенностей строения процесс быстро распространяется на внутренние органы.
Цистит считается женской болезнью. Очаг воспаления может находиться в организме, и болезнетворные бактерии заносятся в мочевой пузырь с током крови. Этому предшествует пиелонефрит, заболевание опускается вниз – к мочевому пузырю по мочеточникам. При отсутствии лечения боль становится сильнее, а мочеиспускание чаще и болезненнее. Локализация боли – надлобковый симфиз, в самом низу живота по центру. Иногда к нему присоединяются кишечные расстройства и общее ухудшение состояния.
Пиелонефрит
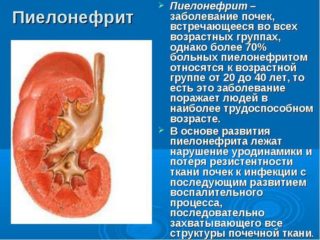 Причина – восходящий цистит или гематогенное проникновение инфекции. При этом заболевании возникает боль в спине на уровне почек. Определяют ее методом постукивания. Опасность пиелонефрита в том, что он приводит к появлению гнойников внутри почки, в результате которых может возникнуть сепсис.
Причина – восходящий цистит или гематогенное проникновение инфекции. При этом заболевании возникает боль в спине на уровне почек. Определяют ее методом постукивания. Опасность пиелонефрита в том, что он приводит к появлению гнойников внутри почки, в результате которых может возникнуть сепсис.
Периодическое воспаление в почках характерно для женщин, которые по роду своей деятельности вынуждены работать на холоде.
Воспалительные заболевания женской половой сферы
Возникают при несоблюдении правил личной гигиены. При этом входными воротами для инфекции является влагалище, откуда бактерии попадают в трубы, матку и яичники. Из-за внутреннего отека мочевой пузырь оказывается в сдавленном положении, и женщина ходит в туалет чаще. Главный симптом – боль с одной или обоих сторон внизу живота, если поражены яичники и трубы, по центру, если воспалительный процесс развивается в матке. Живот при этом напрягается, становится твердым и болезненным. Возможны реакции со стороны кишечника – метеоризм и вздутие.
Работа мочеполовой системы в период климакса
При снижении уровня эстрогена мышцы тазового дна ослабляются. У женщин может возникать такой симптом, как непроизвольное отделение мочи при чихании или даже при смехе. Он характерен для большинства женщин предклимактерического возраста.
В этот период могут появиться тазовые боли. Рецепторы тканей остро реагируют на изменение гормонального фона и колебаний эстрогена и прогестерона. Важно не пропустить начало возникновения опухолевых заболеваний и регулярно обследоваться у врача.
Опухоли внутренних половых органов
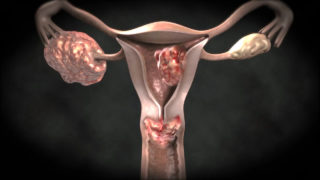
Опухоли в половых органах приводят к болевым ощущениям и застою мочи
Не только во время климакса возникают доброкачественные и злокачественные опухоли. Они появляются в результате деятельности вирусов, в частности вируса папилломы человека онкогенного типа. Боли в животе и учащенное мочеиспускание в этом случае появляются на поздних стадиях – 3 или 4.
Миома, полипы, фиброма – результат неправильной работы гормональной системы женщины. Растущая опухоль может давить на окружающие ткани, в том числе мочевой пузырь, и приводить к застою мочи, режущим болям и почечным проблемам.
Диагностика

Анализ мочи является обязательным для диагностирования причин болей
Для диагностики заболеваний у мужчин и женщин берут анализ крови и мочи. По их результатам можно определить, есть ли очаг инфекции в организме. Имеют значение следующие показатели:
- цвет;
- прозрачность;
- запах;
- плотность – при недостаточном поступлении жидкости в организм этот показатель увеличен;
- белок;
- соли;
- микробы;
- глюкоза.
Присутствие эпителия в моче говорит о том, что есть воспалительный процесс. У женщин большая часть эпителиальных клеток попадает в мочу из влагалища, поэтому рекомендуют на время мочеиспускания закрывать его салфеткой.
Наличие эритроцитов или почечного эпителия говорит о серьезных неполадках в работе почек или присутствия в них камней. Кровь в моче бывает при инфаркте почки – разрыве сосуда и внутреннем кровотечении.
Чтобы получить качественный анализ, накануне нельзя употреблять в пищу острые и соленые продукты, пить алкоголь. Также нельзя принимать мочегонные препараты. Контейнер для анализа должен быть стерильным – его лучше купить в аптеке. После выхода первой порции мочи необходимо подставить емкость и набрать до 100 мл жидкости, затем закрыть крышкой и сразу отнести в лабораторию.
Опухоли женских половых органов часто зависимы от гормонального фона, поэтому для назначения правильного лечения необходимо сдать анализы на количество гормонов в разные фазы цикла.
Отек, опухоль или увеличение в размерах органа определяют методом визуализации – УЗИ, МРТ, КТ. Женщинам рекомендуют ультразвук влагалищным датчиком. Мужчинам необходима консультация уролога и осмотр простаты через анальное отверстие – если железа увеличена, значит есть очаг воспаления.
Методы лечения
Внутренние опухоли удаляют хирургическим путем
Инфекционные процессы лечатся антибиотиками и правильным питанием во время курса терапии. Иммунитет играет большую роль в выздоровлении, но зависит он от питательных веществ, поступающих в организм.
Опухоли гормонального происхождения не всегда поддаются консервативному лечению, поэтому их советуют удалять хирургическим методом. Молодым нерожавшим женщинам рекомендуется делать операцию щадящими методами – лазером, гамма-ножом, чтобы на внутренней поверхности матки не оставалось рубцов, которые могут помешать в будущем выносить ребенка.
Методы народной медицины необходимо использовать вместе с медикаментозными, чтобы повысить вероятность полного излечения.
Профилактика
Воспалительных заболеваний, связанных с инфицированием, можно избежать. Для этого достаточно пользоваться барьерными методами контрацепции при половых контактах с незнакомыми партнерами. Возникающие очаги воспаления в организме необходимо лечить до полного исчезновения симптомов, чтобы бактерии не заносились с током крови в другие органы.
Мужчинам и женщинам старшего возраста необходимо раз в год обследоваться у профильных специалистов, чтобы не пропустить патологических процессов, связанных с застоем крови, гормональными и возрастными изменениями.
Источник