Корь у лиц старше 35 лет
Что такое корь
Корь (см. дополнительную информацию в Базе Знаний) является классическим детским инфекционным заболеванием, вызываемым вирусом. В прежние времена корь встречалась чрезвычайно часто, но теперь заболеваемость снизилась до редких случаев благодаря массовой вакцинации. Корь проявляется кашлем, насморком, конъюнктивитом, болью в горле, лихорадкой и красной пятнистой сыпью на коже.
Корь может иметь тяжелое течение, особенно, у детей раннего возраста и даже приводить к смерти. Глобальная смертность от кори снижается каждый год, поскольку все больше детей получают вакцину, однако до сих пор ежегодно от этого заболевания погибает более 100 000 человек, большинство из них в возрасте до 5 лет.
Корь распространена по всему миру. В довакцинальную эпоху к 15 годам корью переболевало более 90% населения земли. Смертность превышала 2-2,5%
В 2000 году по приблизительным оценкам корю переболело от 31 до 40 млн. человек, смертность составила 773 000 777 000 человек — т.е., 2,1% заболевших. Высокая заболеваемость и контагиозность делают корь пятой причиной детской смертности.
Симптомы кори
Инкубационный период при кори составляет от 10 до 14 дней. Симптомы кори включают в себя:
- Лихорадку
- Сухой кашель
- Насморк
- Боль в горле
- Конъюнктивит
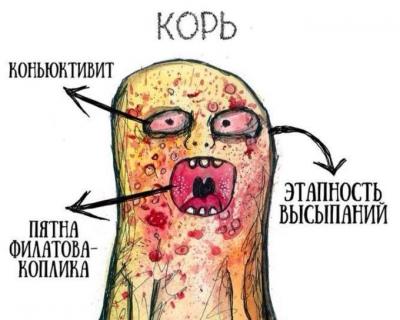
- Маленькие белые пятна с голубовато-белым центром на красном фоне, располагающиеся на слизистой щек (так называемые пятна Коплика-Филатова)
- Кожная сыпь (см. также: Корь. Описание элементов сыпи.), в виде больших плоских пятен, которые часто сливаются; имеет этапность – начинается с лица и далее распространяется постепенно вниз, на туловище и конечности.
Заболевание имеет определенную этапность и занимает 2-3 недели:
- Заражение и инкубационный период: В первые 10 — 14 дней от контакта с зараженным человеком – нет никаких симптомов.
- Период неспецифических симптомов. Первым симптомом кори обычно является легкая или средней интенсивности лихорадка, которая нередко сопровождается постоянным кашлем, насморком, конъюнктивитом и болью в горле. Эта стадия является относительно легкой и продолжается два-три дня.
- Период сыпи. Сыпь состоит из маленьких красных пятен, некоторые из которых слегка приподняты над уровнем кожи (папулы). Скопления пятен и папул при кори придают коже диффузно-гиперемированный внешний вид. Сыпь сначала появляется на лице, особенно много ее за ушами и вдоль линии роста волос.
В течение следующих нескольких дней сыпь распространяется вниз: на руки, туловище, затем на бедра, голени и стопы. Одновременно с появлением сыпи резко нарастает лихорадка, достигая 40-41 градуса. Сыпь длится до шести дней и постепенно исчезает, начиная с лица, затем с рук, туловища и в последнюю очередь – с бедер и стоп.
Больной корью заразен около восьми дней: вирус начинает выделяться в окружающую среду за четыре дня до появления сыпи и заканчивает через четыре дня от появления первых элементов сыпи.
Когда обращаться к врачу
Позвоните своему врачу, если вы считаете, что Вы, или Ваш ребенок были в контакте с больным корью или уже заболели корью. Обсудите с врачом полноценность календаря прививок Вашего ребенка перед его поступлением в начальную школу, в колледж или до предстоящей международной поездки.
Причины заболевания корью
Причиной кори является вирус, который размножается в носу и горле зараженного ребенка или взрослого.
Когда больной корью человек кашляет или чихает, инфицированные капельки распыляются в окружающий воздух, после чего другие люди могут их вдохнуть. Зараженные капельки также могут осесть на поверхностях и оставаться активными на них в течение нескольких часов. Если здоровый человек прикоснется руками сперва к этим поверхностям, а затем потрет свой нос или глаза, он также может заразиться.
Факторы риска
- Отсутствие вакцинации. Если Ваш ребенок не имеет вакцины против кори, его риск заболеть при контакте с больным человеком гораздо выше, чем у привитых детей.
- Международные поездки. Если Вы путешествуете в развивающиеся страны, где корь является более распространенной, Вы подвержены более высокому риску инфицирования.
- Наличие дефицита витамина А. Если Ваш рацион беден витамином А, Вы подвержены более высокому риску заражения, а также более высокому риску тяжелого течения болезни.
Осложнения кори
- Ушная инфекция (средний отит). Одним из самых распространенных осложнений кори является бактериальная инфекция среднего уха.
- Бронхит, ларингит или ложный круп. Корь может привести к воспалению голосовых связок (гортани) или бронхов, так же выделяется коревой круп
- Пневмония. Воспаление легких является частым осложнением кори. Особенному риску подвержены люди с ослабленной иммунной системой. Иногда коревая пневмония приводит к смерти пациента.
- Энцефалит. Это осложнение развивается с частотой примерно 1: 1000 заболевших. Это воспаление вещества головного мозга, которое может вызвать рвоту, судороги, кому или даже смерть. Коревой энцефалит может начаться одновременно с самой корью, а может быть отсроченным на несколько месяцев.
- Проблемы при беременности. Если Вы беременны, Вам нужно проявлять особую осторожность, чтобы избежать кори, потому что это заболевание способно приводить к прерыванию беременности (смерти плода), преждевременным родам, грубым аномалиям развития плода или низкому весу при рождении.
- Снижение содержания тромбоцитов (тромбоцитопения). Корь может привести к снижению тромбоцитов – клеток крови, которые необходимы для свертывания крови.
Частота осложнений кори в развитых странах:
Общая частота осложнений — 22,7%
Диарея — 9,4%
Средний отит — 6,6%
Пневмония — 6,5%
Энцефалит — 0,1%
Смерть — 0,3%
Частота осложнений кори выше в развивающихся странах и странах с высоким процентом отказов от вакцинации.
Подготовка к визиту врача
Готовясь к визиту врача, Вы можете сделать некоторые полезные приготовления:
- Запишите все симптомы, которые испытываете Вы, или Ваш ребенок, включая те, которые не кажутся Вам связанными с этим заболеванием
- Запишите ключевую личную информацию, в том числе — любые недавние поездки
- Составьте список всех лекарств, витаминов и пищевых добавок, которые принимаете Вы или Ваш ребенок
- Составьте список вопросов, которые хотели бы задать своему врачу.
Ваш врач, вероятно, задаст вам ряд вопросов, таких как:
- Вы или Ваш ребенок вакцинированы против кори? Когда и сколько раз вводились вакцины?
- Вы недавно путешествовали за пределы страны?
- Кто еще проживает в вашем доме? Все ли они привиты от кори?
Что Вы можете сделать, в ожидании приема врача?
Убедитесь, что Вы или ваш ребенок получаете достаточно жидкости. Оптимально пить не просто воду, а растворы электролитов, такие как Регидрон, Гидровит, Хумана Электролит и тд.
Если лихорадка доставляет выраженный дискомфорт или достигает высоких цифр (выше 39 градусов), следует принимать парацетамол (15 мг/кг) или ибупрофен (10 мг/кг).
Не давайте детям аспирин для снижения лихорадки, поскольку он может вызывать грозное и опасное для жизни осложнение – синдром Рейе.
Диагностика кори
В большинстве случаев Вашему врачу потребуется лишь осмотр и сбор анамнеза, чтобы безошибочно поставить диагноз кори. При необходимости диагноз может быть подтвержден анализом крови.
Лечение кори
Не существует никакого специфического лечения против кори, противовирусные и антибактериальные препараты неэффективны при этом заболевании. Заболевание проходит самостоятельно, лечение состоит лишь в уменьшении симптомов и своевременном выявлении осложнений. Тем не менее, некоторые меры все же могут быть предприняты у лиц, имеющих высокий риск тяжелого и осложненного течения инфекции:
- Постконтактная иммунизация. Непривитые пациенты, включая младенцев, могут получить прививку от кори в течение 72 часов после контакта с больным человеком. В большинстве случаев это позволяет значительно смягчить тяжесть болезни и улучшить прогноз.
- Внутривенный иммуноглобулин. Беременные женщины, младенцы и люди с ослабленной иммунной системой (например, ВИЧ-инфицированные люди), которые были в контакте с инфицированным пациентом, но не могут получить живую вакцину – обычно получают инъекции иммуноглобулина. Этот препарат должен быть введен в течение шести дней после контакта с вирусом. Донорские антитела, содержащиеся в препарате, могут предотвратить корь или сделать симптомы болезни менее серьезными.
Лекарственные препараты
- Жаропонижающие. Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!
- Антибиотики. Если во время кори развивается вторичное бактериальное осложнение, такое как пневмония или средний отит, Ваш врач может назначить антибактериальный препарат.
- Витамин А. Люди с низким уровнем витамина А, чаще всего, имеют более тяжелое течение кори. Назначение витамина A может уменьшить тяжесть кори. Обычно он вводится в большое дозе (200 000 международных единиц) в течение двух дней.
Изменение образа жизни и домашние средства
Если у Вас или у Вашего ребенка диагностирована корь, Вам следует быть в контакте с врачом, чтобы он мог наблюдать за течением болезни и следить за развитием осложнений. Кроме того, следующие советы помогут вам облегчить симптомы болезни:
- Отдыхайте. Соблюдайте постельный или полупостельный режим
- Пейте много воды, фруктовых соков и травяного чая, чтобы восполнить жидкость, потерянную при лихорадке и активном потоотделении
- Увлажняйте воздух в доме. Используйте для этого увлажнитель воздуха, или мокрые ткани.
- Дайте отдых глазам. Сохраняйте приглушенный свет в комнате или носите солнцезащитные очки. Как можно меньше читайте и смотрите на мониторы (компьютер, телефон и тд). Чтобы заполнить досуг, вы можете, например, слушать аудиокниги.
Профилактика кори
Если кто-то в Вашей семье болеет корью, соблюдайте следующие меры предосторожности:
- Изоляция. Поскольку корь является очень заразной за 4 дня до начала сыпи, и 4 дня после ее начала – больной человек должен находиться в максимальной изоляции в этот период времени. Никаких посещений, визитов и встреч.
- Особенно важно изолировать непривитых людей от зараженного человека
- Вакцинация и введение иммуноглобулина. Задайте своему семейному врачу вопросы о необходимости специфической экстренной защиты каждого члена семьи.
Предотвращение новых инфекций
Если Вы уже переболели корью ранее, то Ваш организм имеет пожизненный иммунитет, и Вы не можете заболеть во второй раз.
Для всех остальных людей введение вакцины имеет крайне важное профилактическое значение. Вакцинация формирует и сохраняет так называемый коллективный иммунитет против кори.
Как только коллективный иммунитет против кори ослабевает, начинает увеличиваться частота заболеваемости.
Вакцина против кори входит в состав дивакцины «корь + эпидемический паротит», или тривакцины «Приорикс» (корь + эпидемический паротит + краснуха). В развитых странах используют тетравакцину Приорикс-тетра (корь + эпидемический паротит + краснуха + ветряная оспа). Согласно российскому нацкалендарю прививок, вакцинация против кори проводится в 1 год (вводится одна доза) и в 6 лет (вводится вторая доза). Дополнительная вакцинация проводится женщинам, планирующим беременность, учителям, медицинским работникам, а также некоторым другим людям, имеющим, по роду своей профессии, высокий риск заражения корью.
Источник

Корь(лат.Morbilli) — крайне заразная вирусная инфекция, болеют которой только люди.
Заболеть может как ребенок, так и взрослый. Чаще корью болеют дети до 5 лет.
Для взрослых, не привитых против кори, также высок риск заражения, причем заболевание у них в большинстве случаев протекает в более тяжелой форме, чем у детей.
Младенцы до 1 года, как правило, сохраняют в крови материнские антитела (если сама мама защищена от кори), но к году их количество уменьшается, соответственно повышая риск развития заболевания.
Корь остается одной из основных причин смерти среди детей раннего возраста во всем мире. Большинство смертельных случаев происходит из-за осложнений кори. Чаще всего осложнения развиваются у детей до 5 лет и у взрослых старше 20.
В 1980 году, до широкого распространения вакцинации, произошло 2,6 миллиона случаев смерти от кори.
В 2013 году произошло 145 700 случаев смерти от кори. В 2014 зарегистрировано 114 900 случаев смерти от кори.
Корь — это острое инфекционное заболевание с высоким уровнем восприимчивости. Индекс контагиозности (заразительности) приближается к 100%. Заболевание характеризуется высокой температурой, воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
Как происходит заражение?
Возбудителем кори является вирус. Передается болезнь воздушно-капельным путем, источником инфекции является только человек, больной корью. Входные ворота инфекции — слизистые оболочки верхних дыхательных путей. Далее вирус разносится по кровяному руслу по всему организму. |  |
Течение кори происходит с последовательной сменой трех периодов: катарального, периода высыпаний, периода реконвалесценции.
Первые признаки заболевания появляются на 8-12 день после заражения и характеризуются лихорадкой, недомоганием, насморком, кашлем, воспалением слизистой глаз. В это время на слизистой оболочке щек появляются белые пятна, окруженные каймой (пятна Филатова-Коплика).
На 4-5 день болезни за ушами и на щеках появляются высыпания, которые распространяются на все лицо и шею. Сначала сыпь появляется на теле, а затем – на руках и ногах.

В период высыпания температура тела поднимается до 39 0С, нарастают симптомы интоксикации, усиливается насморк, кашель, светобоязнь, ухудшается сон. В течение 3-4-х дней сыпь исчезает в той же последовательности, как и появлялась.
Осложнения кори:
Слепота
Коревой энцефалит (приводящий к отеку головного мозга), происходит в 1 из 1000 случаев
Пневмония
Ларингиты и ларинготрахеиты, приводящие к развитию у детей ложного крупа
Корь может активизировать течение туберкулеза
Отит
Корь у беременных женщин ведет к потере плода.
1 ребенок из 300 получает осложнение кори в виде энцефалопатии.
Особенно тяжело корь протекает у часто болеющих, ослабленных детей.
Профилактика кори

Специфического лечения при кори нет, поэтому необходимо своевременно принять меры профилактики данного заболевания. Главным и наиболее эффективным средством профилактики кори является вакцинопрофилактика.
В Российской Федерации применяются вакцины, зарегистрированные на территории страны, которые по своим характеристикам соответствуют всем требованиям ВОЗ.
Вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию всего населения.
Детям прививка делается в возрасте 1 года и в 6 лет.
Если вакцинация не была проведена вовремя или если отсутствуют сведения о прививках против кори, то она проводится взрослым также в 2 этапа с разницей в 3 месяца.
Вакцинация против кори показана взрослым до 35 лет (включительно), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори.
Помимо этого, вакцинацию против кори должны проходить взрослые от 36 до 55 лет (включительно), относящиеся к группам риска (работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори.
После двукратного введения вакцины, так же, как и после переболевания корью, в 95% случаев формируется стойкий длительный иммунитет к этой инфекции.
Иммунизация по эпидемическим показаниям
Проводится лицам, имевшим контакт с больным корью (при подозрении на заболевание), не болевшим корью ранее, не привитым, привитым однократно — без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в первые 72 часа с момента контакта с больным.
Детям, имевшим контакт с заболевшим корью, которые не могут быть привиты против кори по той или иной причине (не достигшим прививочного возраста, не получившим прививки в связи с медицинскими противопоказаниями или отказом родителей от прививок), не позднее 5-го дня с момента контакта с больным вводится нормальный иммуноглобулин человека.
В некоторых случаях, после введения вакцины или человеческого иммуноглобулина, возникает митигированная корь — такая форма заболевания, которая протекает более легко, характеризуется отсутствием ряда симптомов, слабой интоксикацией.
Коревая вакцина является слабореактогенным препаратом, именно поэтому перечень противопоказаний к ее проведению весьма ограничен. К противопоказаниям относятся первичные и вторичные иммунодефицитные состояния, аллергические реакции на предшествующее введение вакцины, содержащей коревой и/или паротитный компоненты, системные аллергические реакции на антибиотики из группы аминогликозидов. При легких формах ОРВИ и кишечных инфекций вакцинацию можно проводить после нормализации температуры.
Аллергические заболевания не являются противопоказанием к вакцинации. Корь у аллергиков может протекать в тяжелой форме.
Если по каким-либо причинам Вы не привили своего ребенка против кори, сделайте это без промедления, ведь корь совсем не безобидная инфекция.
Источник
Особенности диагностики, течения и лечения кори у взрослых
* статья напечатана в сокращенном варианте. Только самое важное для сотрудников 03.
Корь — высококонтагиозная антропонозная вирусная инфекция с аспирационным механизмом передачи возбудителя. Характеризуется лихорадочным, интоксикационным и экзантемным синдромами, наличием катаральных явлений, энантемы и нередко протекает с первичными и/или вторичными осложнениями. Возбудителем кори является РНК-геномный вирус, относящийся к семейству парамиксовирусов. Возбудитель нестойкий в окружающей среде, но он может сохраняться живым в течение нескольких часов в аэрозолях. По своей эпидемиологии корь является типичной капельной инфекцией. Источником инфекции служат больные люди. Наибольшую опасность в плане передачи инфекции представляют пациенты в катаральном периоде (в среднем за 4 дня до появления высыпаний и до 5-го дня от появления сыпи). Инкубационный период при кори составляет чаще всего 10–14 дней.
Одной из самых опасных вирусных инфекций для взрослых является корь, индекс контагиозности (заболеваемость после контакта с возбудителем) которой равен 90–95%, и заболевание переносится взрослыми значительно тяжелее, чем детьми. В начале кори доминирует поражение клеток эпителия дыхательных путей с развитием соответствующих клинических проявлений. Вирус кори, находясь в слизистой оболочке верхних дыхательных путей и в носоглоточной слизи, выделяется из организма при кашле, чихании, разговоре и даже дыхании в форме мельчайших капелек аэрозоля. Симптомы кори проявляются не сразу после заражения. Классическое клиническое течение кори разделяется на периоды: инкубационный (от 7 до 21 дня), катаральный (появляются первые симптомы кори: повышается температура тела, кашель, насморк) и периоды высыпаний, пигментации и выздоровления (реконвалесценции) [3].
Первыми проявлениями кори (продромальная стадия) являются неспецифические симптомы: лихорадка, кашель, насморк, конъюнктивит.
В конце продромального периода на слизистой щек появляются пятна Бельского–Филатова–Коплика, являющиеся специфичными для кори. Они имеют вид серо-белых крупинок, окруженных гиперемией, расположенных на уровне вторых моляров. Эти элементы сыпи сохраняются в течение нескольких дней, они начинают исчезать при появлении высыпаний на коже.
Для высыпаний при кори характерна этапность: сначала сыпь появляется на лице, за ушами, на волосистой части головы, затем переходит на туловище и руки, после чего распространяется на ноги. Морфологически высыпания имеют эритематозный, пятнисто-папулезный вид. Сыпь сохраняется до 5 дней, затем она угасает, оставляя после себя пигментации, исчезающие в течение 2–3 недель. Одновременно с пигментацией появляется отрубевидное шелушение, наиболее выраженное на лице и туловище.
Корь может иметь типичные или атипичные проявления. К атипичным относят:
- Стертую форму. В этом случае заболевание проходит в очень легкой форме, без выраженных специфических клинических проявлений. Пациенты отмечают небольшое повышение температуры тела, симптомы простуды (першение в горле, кашель, слабость). Иногда стертая форма заболевания возникает после прививки от кори или введения гамма-глобулина.
- Геморрагическую форму, когда заболевание сопровождается множественными кровоизлияниями на кожных покровах, примесью крови в моче и стуле. Вследствие геморрагической формы нередко случается летальный исход из-за большой потери крови. При своевременной госпитализации в стационар и правильном лечении прогноз заболевания благоприятный.
- Гипертоксическую форму, которая возникает на фоне выраженной интоксикации организма и проявляется температурой до 40 °C и выше, симптомами менингоэнцефалита, сердечной и дыхательной недостаточности [3].
Атипичные проявления у взрослых встречаются чаще. Течение кори у взрослых имеет свои особенности: более выражен интоксикационный синдром (слабость, потливость, сонливость, заторможенность); из катаральных явлений (заложенность носа, явления конъюнктивита, кашель, першение и дискомфорт в горле) преобладает чаще сухой кашель и имеет место нарушение этапности высыпаний.
Особенностью взаимодействия вируса кори и иммунной системы организма человека является развитие транзиторного вторичного иммунодефицита [5], что предполагает высокий риск возникновения тяжелых осложнений (бактериальной и/или вирусной этиологии), которые могут носить деструктивный характер. Чаще возникают острые и хронические заболевания ЛОР-органов, наиболее частым из которых является средний отит, встречающийся у 7–9% заболевших; поражения пищеварительной системы (энтероколит, диарея, гепатит, панкреатит) и мочевыделительной системы (пиелонефрит, цистит, гломерулонефрит), а также заболевания центральной нервной системы, чаще протекающие в виде острых инфекционных и постинфекционных энцефалитов с частотой 0,01–0,02%. Наблюдаются осложнения в виде инфекционной патологии нижних дыхательных путей, где пневмонии имеют место у 1–6% пациентов и могут быть как вирусной, так и бактериальной этиологии. Такие симптомы, как постоянная немотивированная слабость, головные боли, наличие сухого кашля, изменения аускультативной картины, длительная лихорадка и повторное повышение температуры позволяют насторожиться в отношении наличия воспаления легких.
Специфического лечения кори не существует, поэтому терапия этого инфекционного заболевания направлена на облегчение состояния больного и борьбу с вторичными инфекциями, осложнениями. Пациенту назначают жаропонижающие лекарственные препараты для снижения температуры, устранения симптомов интоксикации и воспаления.
Для этиотропной терапии рекомендуется применять интерфероны (интерферон-альфа) и иммуноглобулин человека нормальный при тяжелых формах инфекции. Для дезинтоксикационной терапии при среднетяжелых и тяжелых формах показаны растворы электролитов, для легкого течения используется оральная регидратация. Симптоматическая терапия направлена на купирование симптомов (деконгестанты, противокашлевые и отхаркивающие средства, жаропонижающие средства, антигистаминная терапия).
При развитии осложнений проводится терапия, направленная на их предотвращение, в т. ч. антибактериальная терапия [6]. Такие группы антимикробных препаратов, как макролиды и фторхинолоны III и IV поколений, являются предпочтительными в отношении пневмоний, вызванных микоплазменной и хламидийной инфекциями, в то время как бактериальные пневмонии (стрептококковая, стафилококковая и др.) при кори успешно поддаются лечению бета-лактамными антибиотиками [6, 7].
При изоляции больного на дому обязательна ежедневная влажная уборка, по возможности, максимальное ограничение контакта больного с членами семьи, запрет на посещение больного родственниками или знакомыми. Все контактные подлежат медицинскому наблюдению до 21 дня с момента выявления больного [10].
Госпитализация больных проводится в случае тяжелого течения заболевания и по эпидемическим показаниям (лица, проживающие в общежитиях, гостиницах, хостелах и др., декретированные группы лиц). Больные госпитализируются в отдельный бокс и подлежат строгому постельному режиму. Лица, госпитализированные в стационар, подлежат выписке не ранее чем через 5 дней с момента появления сыпи. Медперсонал, контактирующий с больным корью, обязан перед посещением бокса соблюдать все меры безопасности: быть привитыми либо иметь высокий защитный титр антител, обязательно ношение шапочки, перчаток, масок и специальной медицинской одежды.
После выписки из стационара либо лечения в условиях изоляции дома, больные подлежат обязательному диспансерному учету по месту прикрепления к поликлинике сроком на 1 месяц. Кратность обязательных контрольных обследований врачом составляет 1 раз в две недели.
Общеизвестно, что самым важным и эффективным способом профилактики кори является прививка. Главным и единственно правильным методом профилактики заболевания является активная иммунизация. Качественная вакцинация, проведенная по срокам Национального календаря прививок с соблюдением всех норм, и регулярная ревакцинация, нарастание защитных титров антител приводят к невозможности заражения инфекцией, а лица, привитые однократно, как правило, переносят легкую или атипичную форму заболевания [11, 12].
Вакцину прививают детям, не болевшим корью, с 12-месячного возраста. Ревакцинацию проводят однократно в 6 лет, перед поступлением в школу. Иммунизации против кори подлежат также подростки и взрослые до 35 лет, не болевшие, не привитые и привитые однократно, не имеющие сведений о профилактических прививках против кори. Продолжительность поствакцинального иммунитета до 8–10 лет [13]. Рекомендуется проводить каждые 10 лет ревакцинацию пациентам с низким титром защитных антител.
В Российской Федерации разрешено применение ЖКВ Рувакс («Авентис-Пастер», Франция), комплексной вакцины против кори, краснухи и паротита М-М-Р II («Мерк Шарп Доум», США), Приорикс («ГлаксоСмитКляйн», Англия) и др.
Пассивная профилактика кори у взрослых осуществляется введением иммуноглобулина, который получают из плазмы доноров. Для наибольшей эффективности препарат вводят не позднее чем через 72 часа после контакта с больным. Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным в течение первых 72 часов с момента выявления больного (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках.
И. А. Иванова*, 1
Ж. Б. Понежева*, доктор медицинских наук
М. С. Козлова**
Е. Т. Вдовина**, кандидат медицинских наук
Н. А. Цветкова**, доктор медицинских наук, профессор
* ФБУН ЦНИИЭ Роспотребнадзора, Москва
** ГБУЗ ИКБ № 2 ДЗМ, Москва
Источник


