Краснуха симптомы у ребенка
Загрузка…
Симптомы краснухи у детей на начальной стадии аналогичны признакам ОРВИ, и выражены слабостью, головной болью, повышением температуры и сыпью, с локализацией по всему телу. Фото высыпаний, представленных ниже, позволят ознакомиться с главным проявлением болезни и провести дифференциацию относительно других патологий с похожей симптоматикой.
Что такое краснуха
Краснуха – это острая вирусная инфекция, вызванная специфическим вирусом, которая сопровождается характерными высыпаниями, признаками интоксикации, а также респираторными проявлениями и лимфоаденопатией. Инфекция проникает в организм через слизистые оболочки носа, в некоторых случаях – через повреждения на коже. Инкубационный период болезни составляет 14-21 день.
Виды краснухи у ребенка
Различают 2 вида краснухи: врожденная и приобретенная. Врожденная форма выражена инфекцией, передающиеся от зараженной матери к плоду через плацентарный кровоток. Вирус поражает плацентарные клетки и приводит к гибели участков тканей, что провоцирует нарушения питания плода. Последствия заражения зависят от срока беременности, на котором женщина заразилась болезнью.
Перенесенное заболевание в первый триместр беременности наносит плоду вред, несовместимый с жизнью. Если заражение произошло на более поздних сроках – ребенок рождается с синдромом врожденной краснухи. Приобретенная краснуха – инфекция, которая проникла в организм воздушно-капельным путем от человека, пораженного вирусом.

Выделяют 3 типа приобретенной краснухи:
- Типичная – характеризуются стандартным набором симптомов и протекает в легкой или тяжелой форме.
- Атипичная – выражена отсутствием высыпаний, но сопровождается увеличением лимфатических узлов и повышением температуры.
- Иннапарантная – отличается полным отсутствием симптомов.
Стадии и степени краснухи у ребенка
Приобретенная форма краснухи у детей имеет 3 стадии развития:
- Продромальная стадия – начинается после завершения инкубационного периода и продолжается от 2 часов до нескольких дней.
- Стадия появления сыпи – длится 3-4 дня и характеризуется распространением красных точечных прыщей по всему телу.
- Стадия реконвалесценции – бесследное исчезновение высыпаний и выздоровление ребенка.
Также выделяют 3 степени поражения организма болезнью:
- легкая;
- средняя;
- тяжелая.
Врожденная краснуха, в зависимости от характера поражения плода инфекцией, проявляется двумя синдромами:
- малый синдром врожденной краснухи – единичное поражение определенного органа.
- расширенный синдром – характеризуется множественными пороками нервной и сердечно-сосудистой системы.
Симптомы краснухи у ребенка
Симптомы краснухи у детей (фото начальной стадии помогают определить характер высыпаний) имеют отличия в зависимости от стадий заболевания.
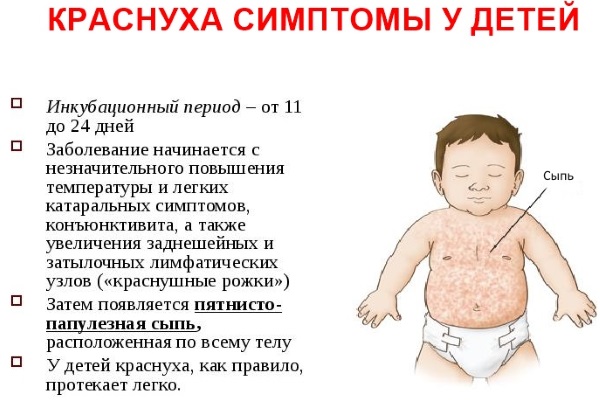 Симптомы краснухи у детей. Фото показывает, как она выглядит.
Симптомы краснухи у детей. Фото показывает, как она выглядит.
| Продромальный период |
|
| Стадия высыпаний |
|
Симптомы врожденной краснухи проявляются в первые дни после рождения ребенка и выражены:
- поражением слухового аппарата;
- катарактой;
- различными нарушениями в работе сердца: поражение клапана аорты, стеноз;
- микроцефалия, гидроцефалия;
- дисплазия тазобедренных суставов.
Основным признаком врожденной инфекции является наличие пурпуры – ярко-красной сыпи с локализацией по всему телу, которая исчезает спустя 10-14 дней после появления.
Причины появления краснухи у ребенка
Причиной заражения приобретенной краснухой у ребёнка становится РНК-содержащий вирус, проникающий в организм воздушно-капельным путем от носителя инфекции. Вирус выделяется из носоглотки во второй половине инкубационного периода.
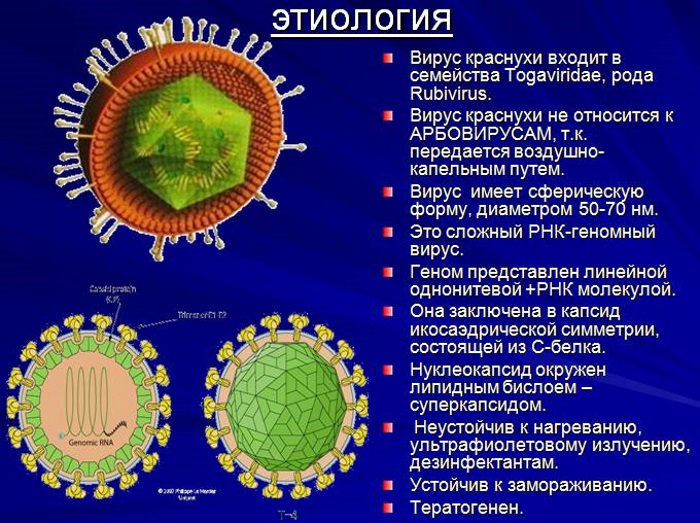
Через 4-5 дней с момента появления сыпи в крови начинают вырабатываться специфические антитела, вырабатывающиеся против вируса. Размножение и накопление вирусной инфекции происходит в лимфатических узлах, которые способствуют ее распространению через кровоток.
Факторами, провоцирующими заражение ребенка краснухой, являются:
- отсутствие вакцинации против заболевания;
- ослабленный иммунитет;
- тесный телесный контакт ребенка с источником инфицирования (общее использование игрушек, бытовых принадлежностей, посуды).
Заражение врожденной краснухой происходит трансплацентарным способом от заболевшей матери. У ребенка с врожденной формой заболевания возбудитель выделяется со слизью из носоглотки, мочой и в некоторых случаях – с фекалиями.
Диагностика краснухи у ребенка
Симптомы краснухи у детей (фото начальной стадии демонстрируют наличие мелкой красной сыпи) не позволяют сразу диагностировать болезнь, так как схожи с проявлениями многих экзантемных заболеваний.
Диагноз выставляют на основании:
- специфической симптоматики (высыпания, лимфаденит, повышение температуры тела):
- результатов лабораторных исследований;
- данных о контакте с инфицированным человеком.
На начальном этапе проводится визуальный осмотр ребенка и составление анамнеза. При отсутствии визуальных проявлений инфекции диагностика болезни может быть затруднена, так как ее часто дифференцируют с ОРВИ. Более информативной считается осмотр, проводимый в период наличия характерных высыпаний.
Основными методами определения инфекции считаются лабораторные исследования, для которых используются материалы:
- сыворотка крови;
- моча;
- слизь из носоглотки;
- ликвор.
Лабораторные методы включают:
- иммунологические исследования (иммуноферментный анализ);
- полимеразная цепная реакция (ПЦР);
- серологическое исследование;
- общий и биохимический анализ крови.
Серологический метод выявляет антитела наличию инфекции в крови ребенка, но не информирует о типе данных антител. Для анализа используется венозная кровь пациента. Проводится исследование дважды с периодичностью 10 дней для того, чтобы определить динамику заболевания и проследить за увеличением количества связей между антителами и антигенами.
Результаты становятся известны спустя 1-3 дня. Стоимость анализа – 500-900 руб.
Иммуноферментный анализ отличается более высокой чувствительностью, показывает факт наличия антител и устанавливает их тип. Основным материалом для проведения исследования является сыворотка венозной крови. Результат сдачи анализа однозначен и констатирует либо отсутствие антител, либо их наличие. Стоимость исследования – 450-500 руб.
Полимерная цепная реакция – один из самых чувствительных и современных методов, позволяющий в короткий срок определить наличие вируса на начальном этапе заражения до возникновения первых симптомов.
В качестве пробы служит различный биологический материал: кровь, моча, слюна, слизь из носоглотки. Метод исследования предполагает многократное увеличение количества молекул ДНК с дальнейшей расшифровкой и дифференциацией. Стоимость анализа – от 600 руб.
Неспецифические исследования включают сдачу общего и биохимического анализа крови, которые позволяют определить:
- количество лейкоцитов, увеличение которых свидетельствует о наличии воспалительного процесса;
- показатели СОЭ, СРВ, сиаловых кислот;
- показатели билирубина и щелочной фосфатазы, которые повышаются в 80% случаев заболевания у детей в период острой фазы.
Когда необходимо обратиться к врачу
Обратиться за врачебной помощью нужно при первых симптомах развития заболевания у ребенка:
- при повышении температуры;
- общем недомогании, выраженном сонливостью, повышенной капризностью;
- при увеличении лимфоузлов;
- наличии красной точечной сыпи на лице и теле.
Симптомы краснухи у детей (фото начальной стадии не всегда достаточно для постановки диагноза) схожи с другими опасными инфекционными заболеваниями и требуют незамедлительного обращения к педиатру. Отсутствие своевременного лечения может привести к развитию вторичной бактериальной инфекции, что повлечет за собой ряд осложнений.
Профилактика краснухи у ребенка
Для профилактики краснухи у ребенка необходимо проводить плановую вакцинацию в возрасте 1 года и 6 лет, а также 13 лет для девочек, которые не переносили данное заболевание.
Для того, чтобы снизить риск заражения инфекцией от ее носителя, нужно:
- изолировать больного ребенка на 14 суток с момента появления высыпаний;
- соблюдать правила личной гигиены – часто мыть руки, менять пастельное и нательное белье;
- пользоваться личными средствами ухода, бытовыми предметами, игрушками;
- кипятить одежду и пастельное белье зараженного при стирке;
- ежедневно проводить влажную уборку и проветривать комнату, где пребывает носитель инфекции.
Методы лечения краснухи у ребенка
При лечении краснухи у детей не существует специфического лечения. Применяется ряд медикаментозных препаратов для улучшения и поддержания стабильного состояния ребенка и устранения сопутствующих симптомов.
Лекарственные препараты
Медикаментозное лечение подразумевает использование противовирусных, жаропонижающих, антигистаминных, иммуномодулирующих средств, а также муколитиков, в случае наличия кашля.
Противовирусные препараты назначаются при наличии осложнений в виде отита или пневмонии, и включают:
- Амизон – препарат в виде таблеток, снижающий острые симптомы вирусной интоксикации и повышающий сопротивляемость организма к вирусным инфекциям. Принимать средство необходимо по 0.5 г 3 раза в день на протяжение недели. Средняя цена – от 300 руб.

- Арбидол – противовирусное средство, уменьшающее продолжительность болезни и снижающее риски развития осложнений. Режим дозировки: 100 мг вещества 4 раза в день в течение 1 недели. Применяется для детей от 2 лет. Средняя стоимость – от 150 руб.
Жаропонижающие средства используют при повышении температуры тела выше 38С.
К ним относятся:
- Нурофен – препарат в виде суспензии или свечей, оказывающий жаропонижающее, анальгезирующее и противовоспалительное действие. Для детей до 1 года и весом до 10 кг разовая доза составляет 50 мг 3-4 раза в сутки. Детям от 1 года – 100 мг не более 3 раз в сутки. Стоимость суспензии – от 180 руб., свечей – от 98 руб.
- Цефекон – препарат на основе парацетамола в виде ректальных суппозиторий, понижающий температуру тела. Предназначен для детей от 3 мес. до 12 лет. Режим дозирования назначается индивидуально в зависимости от возраста ребенка. Длительность приема – от 3 до 5 дней. Цена – от 50 руб.
- Ибупрофен – жаропонижающий и противовоспалительный препарат. Особенности дозировки и длительность курса назначаются индивидуально. Средняя стоимость – от 40 руб.
Антигистаминные средства предназначены для снятия неприятных ощущений или зуда, связанных с высыпаниями, а также при мышечных болях:
- Супрастин – противоаллергический препарат. Применяется по ½ таблетки 2 раза в сутки для детей от 3 до 6 лет, и по ½ таблетки 3 раза в сутки – для детей от 6 до 12 лет. Цена – от 140 руб.
- Фенистил – средство с антигистаминным и противозудным действием. Оказывает незначительный седативный эффект. Режим дозировки зависит возраста и веса ребенка: детям от 1 мес. до 12 лет по 2 капли на 1 кг. Суточную дозу необходимо разделять на 3 приема. Продолжительность лечения определяется индивидуально. Стоимость препарата – от 330 руб.
Иммуномодуляторы при краснухе назначают для усиления защитной реакции организма в борьбе с вирусной инфекцией.
К ним относятся:
- Циклоферон – низкомолекулярный индуктор интерферона. Предназначен для детей, старше 4 лет. Препарат принимается курсами с периодичностью в 2-3 недели. Стоимость – от 190 руб.
- Виферон – препарат в виде свечей, обладающий иммуномодулирующими свойствами. Детям до 7 лет назначают по 1 суппозиторию 2 раза в сутки в течение 5 дней. Цена средства – от 300 руб.
Симптомы краснухи у детей (фото начальной стадии представлены для наглядного примера течения заболевания) иногда осложняются наличием осложнений в виде пневмонии, отита, ангины.
В таких случаях назначаются антибиотики:
- Амоксиклав – антибактериальное средство широкого спектра действий. Режим дозирования определяют индивидуально. Длительность лечения от 5 до 14 дней в зависимости от степени тяжести болезни. Стоимость таблеток – от 200 руб., раствора для внутривенного введения – от 450 руб.
- Амоксициллин – оказывает бактерицидное действие. Режим дозирования для детей от 5 до 10 лет составляет 250 мг, от 2 до 5 – 125 мг. Принимается 2 раза в день. Цена препарата – от 80 руб.
- Флемоксин – антибиотик широкого спектра действий в виде таблеток. Режим дозирования и курс приема зависит от тяжести течения болезни и устанавливается индивидуально. Стоимость средства – от 230 руб.
При наличии сопутствующих симптомов в виде кашля, насморка и болей в горле назначают:
- Промывание полости носа морской водой: Африн, Аквамарис.
- Прием муколитиков от кашля: Мукалтин, Геделикс, АЦЦ.
- Спреи от болей в горле: Мирамистин, Ингалипт.
Народные методы
Использование рецептов народной медицины выступает дополнительным компонентом в составе комплексного лечения. Для улучшения состояния ребенка и ускорения его выздоровления можно приготовить витаминные чаи, а также настои для промывания слизистой полости носа.
Народные способы:
- Настой из шиповника и трав для снятия воспаления в носоглотке. Соединить 1 ст. ложку ягод шиповника с засушенными цветами ромашки и календулы (по 1 ч. л.). Залить сухие ингредиенты 1 л. кипятка и потомить на огне четверть часа, дать настояться в течение 1 часа. Принимать по 50 мл 3-4 раза в сутки.
- Настой из трав. Смешать по 1 ст. л. березовых почек, тысячелистника, полыни, клевера и корней одуванчика. Взять 20 г полученной смеси и залить 300 мл кипятка, настоять около 2 часов. Давать ребенку по 100 мл 2 раза в день.
- Настой для промывания носа. Взять по 1 ч. л. календулы, шалфея и подорожника и смешать в отдельной емкости. 1 ч. л. полученной смеси залить 200 мл кипятка и настоять в течение 40 минут. Процедить настой через марлю и закапывать в полость носа по 2-3 капли несколько раз в сутки.
- Чай из шиповника для укрепления иммунитета и снятия жара. Смешать 2 ст. л. ягод шиповника, 1 ст. л. ягод черной смородины и 2 ст. л. листьев крапивы. Залить смесь 500 мл кипятка и настоять в течение 60 мин. Давать ребенку в виде чая в течение дня.

- Средство для обработки слизистой носа. 20 г сушеных цветков ромашки растолочь до состояния порошка и залить 250 мл горячей воды. Прокипятить смесь на медленном огне около 10-15 минут и процедить. Закапывать в нос по 2 капли 3-4 раза в сутки. Ромашка обладает выраженным антисептическим и бактерицидным действием.
Прочие методы
К другим методам лечения краснухи у детей можно отнести соблюдение пастельного режима и обильное питье в случае повышенной температуры, а также сбалансированное питание с ограничением жирной, жареной, тяжелой пищи.
Пастельный режим рекомендуют соблюдать первые 3-5 дней с момента появления сыпи, в оставшиеся дни болезни достаточно просто ограничить чрезмерную физическую активность ребенка. Лечение краснухи не требует соблюдения строгой диеты, но для поддержки полноценной работы организма необходимо полноценное питание с большим количеством овощей и фруктов.
Для понижения температуры тела и облегчения симптомов, а также во избежание обезвоживания нужно предлагать ребенку обильное питье в виде травяных чаев, морсов, компотов или простой воды.
Симптомы краснухи у детей беспокоят ребенка на начальном этапе до появления сыпи (фото характерных высыпаний можно увидеть в этой статье), а затем ослабевают.
Течение болезни у детей отличается благоприятным прогнозом и не требует соблюдения особых методов лечения. Госпитализация показана в случае развития осложнений.
Возможные осложнения
Осложнения при краснухе у детей возникают из-за развития вторичной бактериальной инфекции.
Так происходит:
- при несвоевременно начатом лечении;
- при несоблюдении рекомендаций и назначений врача;
- при ослабленном иммунитете ребенка.
Наиболее частыми осложнениями являются:
- синусит;

- ангина;
- бронхит;
- пневмония;
- конъюнктивит;
- в очень редких случаях – менингоэнцефалит, паралич и парезы.
Симптомы краснухи у детей на начальной стадии могут носить скрытый характер и аналогичны проявлениям простудных заболеваний или гриппа. Наиболее характерным признаком заболевания становится появления мелкой красной сыпи, фото которой позволяют определить ее тип и характер.
Избежать заражение ребенка поможет плановая вакцинация. В случае, когда заражение уже произошло – важно обратиться за помощью к врачу и начать своевременное лечение.
Оформление статьи: Лозинский Олег
Видео о симптомах краснухи у детей
Краснуха симптомы лечение в домашних условиях:
Источник
13 июня 201713116 тыс.
Что такое краснуха
Краснуха, также называемая коревой краснухой, трехдневной корью, немецкой корью — это заразная вирусная инфекция, отличительным симптомом которой является яркая красная сыпь.
Краснуха во многом похожа на корь, однако это два совершенно разных заболевания с разными возбудителями, разным периодом заразности, и разными прогнозами. Обычно краснуха течет легче кори и реже приводит к осложнениям.
Для защиты от этой инфекции используется вакцина против кори, эпидемического паротита и краснухи (measles-mumps-rubella, MMR) которая вводится всем детям дважды до их поступления в школу. Вакцина является весьма эффективным способом профилактики краснухи. Благодаря массовой иммунизации против краснухи, во многих развитых странах мира объявлено о полной ликвидации краснухи на их территории. Однако, это не означает, что жители этих стран не могут заболеть краснухой, например, во время поездки за границу.
Симптомы краснухи
Симптомы краснухи часто настолько незначительны, что их трудно заметить, особенно у детей. С момента заражения до появления первых симптомов проходит обычно от двух до трех недель (инкубационный период)
Симптомы болезни длятся обычно около двух — трех, дней и включают в себя:
- Умеренную лихорадку (до 38,9 С)
- Головную боль
- Насморк или заложенность носа
- Воспаленные, красные глаза
- Увеличенные, болезненные лимфатические узлы на затылке, в заушной области и задней части шеи.
- Яркую розовую сыпь, которая сначала появляется на лице, а затем быстро распространяется на туловище, руки и ноги; исчезает сыпь в той же последовательности
- Боли в суставах (особенно часто — у молодых женщин)
Когда обращаться к врачу
Обратитесь к врачу, если Вы думаете что Вы или Ваш ребенок были в контакте с больным краснухой или уже имеете симптомы краснухи.
Если Вы планируете беременность, убедитесь, что Вы получили все необходимые дозы вакцины MMR. Контакт беременной женщины с вирусом краснухи, особенно во время первого триместра беременности, может привести к смерти плода или серьезным врожденным дефектам. Краснуха во время беременности является наиболее распространенной причиной врожденной глухоты. При сомнениях в полноценности вакцинации до беременности желательно ввести еще одну дозу вакцины.
Если Вы беременны, Ваш врач, вероятно, предложит Вам пройти рутинный скрининг на иммунитет к краснухе. Если Вы никогда не получали вакцину и думаете, что могли подвергнуться контакту с вирусом краснухи, немедленно обратитесь к врачу. Если анализ крови подтвердит наличие у Вас иммунитета к краснухе, то этот контакт ничем не повредит Вашему будущему ребенку, в противном случае врач предложит решить вопрос о прерывании беременности. Причины
Возбудителем краснухи является вирус, который передается от человека к человеку. Вирус краснухи распространяется при чихании и кашле от инфицированного человека, а также при непосредственном контакте с его слюной или мокротой. От беременной женщины к ее плоду — вирус передается через кровь. Больной краснухой заразен для окружающих за 10 дней до появления сыпи, и 1-2 недели после ее исчезновения. Таким образом, инфицированный человек может распространять болезнь задолго до того, как поймет, что болеет краснухой.
В настоящее время в Российской Федерации краснуха встречается редко, поскольку подавляющее большинство детей вакцинированы против этой инфекции в раннем возрасте. Тем не менее, случаи краснухи иногда встречаются — особенно, среди невакцинированных взрослых людей, приехавших из неблагополучных стран.
Заболевание все еще широко распространено во многих регионах мира. Поэтому перед выездом за рубеж Вам следует навестить своего врача, особенно если в это время Вы беременны.
Осложнения краснухи
Краснуха обычно протекает довольно легко и не дает осложнений. После перенесенной краснухи обычно формируется пожизненный иммунитет. Однако у некоторых женщин после перенесенной краснухи развиваются артриты в пальцах рук, запястьях и коленях, которые длятся около одного месяца. В редких случаях краснуха может вызвать инфекцию среднего уха (отит) или воспаление вещества мозга (энцефалит).
Однако наиболее тяжелыми осложнения от краснухи бывают при беременности. При заболевании краснухой в первые 11 недель беременности у 90% плода развивается синдром врожденной краснухи. Это может проявляться одной или несколькими проблемами, в том числе:
- Замедление роста
- Катаракта
- Глухота
- Врожденные пороки сердца
- Дефекты в других органах
- Умственная отсталость
Наибольший риск для плода краснуха представляет в первом триместре беременности, однако воздействие вируса на более поздних сроках беременности тоже является опасным.
Подготовка к визиту врача
В ожидании времени, на которое вы записаны к врачу, Вы можете записать ключевые моменты — это может помочь Вам структурировать свои мысли, и сэкономить время во время визита.
Например, запишите заранее ответы на типовые вопросы врача при подозрении на краснуху:
- Вы (или Ваш ребенок) привиты против краснухи? Сколько раз, какие даты прививок?
- Когда Вы впервые почувствовали себя больным? Когда впервые появились сыпь или боли в суставах?
- Вы были в контакте с кем-либо, больным краснухой?
- Вы выезжали за рубеж недавно? В какие страны?
- Что, на Ваш взгляд, облегчает симптомы болезни?
- Что, на Ваш взгляд, ухудшает течение болезни?
- С кем Вы были в контакте в последние недели, есть ли среди них беременные женщины или непривитые люди?
Составьте заранее список вопросов, которые хотите задать врачу. Не стесняйтесь задавать вопросы, возникающие по ходу разговора с врачом.
Не забудьте сказать регистратору (и по телефону, и при входе в клинику), что Вы подозреваете у себя (своего ребенка) заразное заболевание. Вам постараются выделить бокс и проводят туда сразу, чтобы снизить риск заражения других посетителей клиники.
Диагностика краснухи
Сыпь при краснухе может быть похожей на сыпи при многих других вирусных заболеваниях.
Поэтому врачу может потребоваться проведение лабораторных анализов: вирусологического анализа крови на краснуху или иммуноферментного анализа (ИФА) на антитела к вирусу краснухи. Антитела могут быть в крови не только по причине болезни, но и по причине вакцинации; Ваш врач сможет определить происхождение антител по анамнезу, клинической картине и типу/динамике антител.
Лечение краснухи
Лечение не сокращает длительность краснухи, а ее симптомы настолько легки, что даже симптоматическое лечение требуется довольно редко. Тем не менее, врач порекомендует полную изоляцию больного на срок до 2-4 недель, особенно от беременных женщин. Кроме того, больной нуждается в наблюдении врачом на предмет развития осложнений, которые, в случае возникновения, потребуют активного лечения.
Если Вы беременны и заболели краснухой, Вам следует обсудить с Вашим врачом все риски этой непростой ситуации. Если Вы, все же, захотите сохранить эту беременность, врач может назначить Вам специальный иммуноглобулин, который поможет Вашему организму бороться с инфекцией и несколько снизит риски для плода. Однако следует понимать, что нет лекарственного препарата, введение которого полностью исключило бы развитие синдрома врожденной краснухи у плода в такой ситуации.
Лечение новорожденного с синдромом врожденной краснухи зависит от характера и тяжести проблем. Дети с несколькими осложнениями могут нуждаться к лечении в отделении интенсивной терапии многопрофильной командой специалистов.
Домашние способы лечения краснухи
В случае плохого самочувствия больному краснухой требуются:
- Постельный режим
- Парацетамол (Эффералган и др), чтобы облегчить дискомфорт от лихорадки и болей.
- Сообщите друзьям, семье и коллегам, особенно беременных женщинам, о Вашем диагнозе, если они, возможно, были с Вами в контакте накануне вашего заболевания.
- Оставайтесь дома, не посещайте работу, учебу и общественные заведения до истечения сроков заразности. Особенно оберегайте от контакта с Вами беременных женщин и лиц с дефицитом иммунитета (ВИЧ-инфекция и др)
- Сообщите врачу детского сада или школы о том, что Ваш ребенок болеет краснухой.
Профилактика краснухи
Вакцина против краснухи обычно вводится в составе комбинированного препарата против кори-паротита-краснухи (measles-mumps-rubella, MMR), это является безопасным и эффективным способом защититься от трех этих инфекций.
Обычно новорожденные младенцы защищены от краснухи в течение первых шести-восьми месяцев после рождения, благодаря иммунитету (антителам), передаваемому от матерей трансплацентарно. Поэтому введение вакцины в возрасте до 1 года не дает стойкого иммунитета — вирус подавляется циркулирующими материнскими антителами. В некоторых ситуациях (поездка за рубеж, риск контакта в семье и тд) вакцина может быть введена и до 1 года, однако по достижению возраста 1 год такие дети вакцинируются заново, как и все остальные.
Нужно ли Вам сейчас вакцинироваться препаратом MMR (Приорикс)?
Вам не нужно вводить вакцину, если Вы:
- Получили две дозы препарата в возрасте после 12 месяцев.
- По анализам крови имеете антитела против кори, эпидемического паротита (свинки) и краснухи
Вам необходимо ввести вакцину, если Вы не соответствуете указанным выше критериям, а также:
- Вы небеременная женщина детородного возраста
- Посещаете школу, училище или ВУЗ
- Работаете в больнице, медицинском учреждении, образовательном учреждении или ухаживаете за детьми
- Планируете поездку за границу.
Вакцина противопоказана:
- Беременным женщинам, или женщинам, которые планируют забеременеть в течение следующих четырех недель
- Людям, которые имели жизнеугрожающие аллергические реакции на желатин, неомицин или на предыдущую дозу вакцины MMR
Если Вы больны раком, или иным заболеванием, снижающим иммунитет , поговорите со своим врачом прежде, чем вводитьп репарат MMR.
Побочные эффекты вакцины от кори, паротита, краснухи
Большинство людей не испытывают никаких побочных эффектов от этой вакцины. Примерно у 15% вакцинированных развиваются: умеренная лихорадка от 7 до 14 дней после вакцинации, и у 5% вакцинированных развивается легкая сыпь (спустя 2-4 недели от вакцинации). Некоторые подростки и взрослые женщины испытывают временную боль в суставах после введения вакцины. Тяжелые аллергические реакции развиваются с частотой 1:1 000 000.
В последние годы вокруг вакцинации вообще, и вакцинации против кори — эпидемического паротита — краснухи в частности, возникло множество мифов, отталкивающих родителей от вакцинации и рождающих у них опасения. Одним из самых известных — был миф о том, что MMR провоцирует аутизм у детей. В настоящее время все эти мифы аргументированно развенчаны современной наукой, и не должны беспокоить родителей при принятии решения о вакцинации этим препаратом.
Источник


