Краснуха у детей эпидемиологии
В клинических проявлениях типичной краснухи выделяют 4 периода: инкубационный, катаральный, период экзантемы и период реконвалесценции.
Проявляется ринитом, слезотечением, светобоязнью, першением в горле, иногда сухим кашлем. Температура тела повышена (в тяжелых случаях – до высоких цифр). Интоксикация проявляется недомоганием, головной болью, миалгиями, снижением аппетита. Возможны артралгии.
Увеличиваются и становятся болезненными при пальпации лимфатические узлы, как правило, затылочные, околоушные, заднешейные. Лимфаденопатия сохраняется до 2-3 недель, но возможно и ее отсутствие.
Продолжительность катарального периода – 1-3 дня.
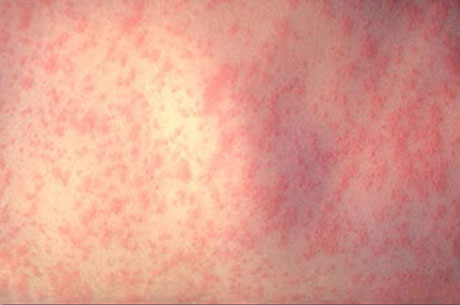
Сыпь вначале появляется на лице, за ушами, на волосистой части головы и в течение 10-12 часов распространяется на все тело, причем к моменту появления на туловище, на лице сыпь уже угасает. Сыпь расположена на разгибательных поверхностях конечностей, ягодицах, спине. На других участках тела сыпь более скудная, на подошвах и ладонях сыпь отсутствует. Экзантема наблюдается не более 4 дней, исчезает бесследно.
На твердом небе и слизистой оболочке ротовой полости возможно появление энантемы в виде мелких единичных пятнышек (пятна Форхгеймера). Возможны гепатомегалия и спленомегалия.
Температура тела в периоде экзантемы, как правило, нормальная или субфебрильная.
Мелкопятнистая сыпь у больного краснухой.
Протекает гладко. Сыпь угасает бесследно. Нормализуется температура тела.
Клинические проявления краснухи у беременной женщины отличия не имеют, но заболевание во время беременности приводит к инфицированию плода. В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью формируются множественные пороки развития. В I триместре вероятность этого достигает 90%, во втором — до 75%, в третьем — 50%.
Заражение в первые 2-3 месяца беременности часто приводит к нарушению эмбриогенеза, уродствам, смерти плода и выкидышу. Если ребенок рождается, у него определяется множество аномалий. В классический «малый краснушный синдром» включают триаду Грета: катаракту, пороки сердца и глухоту.
К типичным проявлениям краснухи в неонатальном периоде относятся тромбоцитопеническая пурпура, гепатоспленомегалия, гепатит с желтухой и высоким содержанием билирубина в крови, гемолитическая анемия с характерным ретикулоцитозом и деформированными эритроцитами, увеличение родничка, интерстициальная пневмония, поражение трубчатых костей с чередованием участков разрежения и уплотнения. Большая часть неонатальных проявлений исчезает в течение первых 6 месяцев жизни.
Пороки сердца встречаются в 98% случаев врожденной краснухи. Наиболее часто наблюдается незаращение артериального протока в сочетании со стенозом легочной артерии или без него. Встречаются поражения аортального клапана, стеноз аорты, дефект межжелудочковой и межпредсердной перегородок, транспозиция крупных сосудов. Большая часть пороков сердца выявляется уже после периода новорожденности.
В 84,5% случаев обнаруживается поражение органов зрения. Чаще всего это катаракта. Она может быть одно — или двусторонней, часто сопровождается микрофтальмией, может отсутствовать при рождении и развиваться позже. Глаукома встречается реже, она может прогрессировать в период новорожденности.
Глухота разной степени выраженности часто встречается в сочетании с вестибулярными расстройствами.
Практически 71,5% детей с врожденной краснухой имеют те или иные поражения нервной системы. Частыми аномалиями бывают микроцефалия и гидроцефалия. Хронические менингоэнцефалиты протекают с длительным сохранением вируса в ликворе. В первые месяцы жизни заметны нарушения мышечного тонуса, изменения поведения — сонливость, или, наоборот, повышенная возбудимость, двигательные нарушения различной степени, в том числе гиперкинезы, судороги, параличи. Позднее наблюдается снижение психического развития и интеллекта вплоть до идиотии.
Поражение нервной системы не всегда диагностируется при рождении, и может проявляться гораздо позже в виде судорог, умственного недоразвития.
Инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии.
В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
Источник
Краткое описание
Краснуха — острая инфекционная болезнь, характеризующаяся точечной или пятнистой сыпью, гиперплазией затылочных и шейных лимфатических узлов, умеренной общей интоксикацией, гематологической реакцией.
Этиология
Возбудитель — РНК-содержащий вирус, чувствительный к действию химических агентов и температуры.
Патогенез
Возбудитель проникает аэрогенно в слизистую оболочку верхних дыхательных путей, затем в кровь, обусловливая развитие вирусемии. Он обладает тропизмом к эмбриональной ткани, вызывая в первые 3 месяцев беременности хроническую инфекцию эмбриона, нарушение его внутриутробного развития (эмбриопатию). В постнатальный период проявляет тропизм к лимфатической ткани с характерным поражением лимфатических узлов. Перенесенное заболевание оставляет стойкий иммунитет.
Эпидемиология
Источник — больной человек. Механизм заражения — воздушно-капельный. Болеют не только дети, но и взрослые. Вспышки часто встречаются среди взрослых, особенно в организованных коллективах. Имеет место также трансплацентарный путь передачи инфекции.
Клиника
Внутриутробная краснуха приводит к возникновению эмбриопатии (пороков развития мозга, органа зрения и слуха, сердца, скелета). Возможны микроцефалия, синдром Грегга (катаракта, глухота, пороки сердца) и др. Инфицирование плода в более поздние периоды беременности обусловливает формирование фетопатии: гемолитической анемии, тромбоцитопенической пурпуры, гепатита, поражений костей, легких.
Инкубационный период при постнатальном заражении — 15—21 день Заболевание начинается постепенно с продромального периода продолжительностью от нескольких часов до 1—2 суток. Его проявления: чувство общей разбитости, недомогание, умеренная головная боль, слабые катаральные явления.
Типичный симптом краснухи — припухание заднешейных, затылочных и других лимфатических узлов, которые увеличиваются до размеров крупной горошины, плотноваты, болезненны на ощупь. Иногда продромальный период остается незамеченным.
В этих случаях заболевание начинается с высыпания. Сыпь при краснухе бывает кореподобной (макуло-папулезной) и скарлатиноподобной (мелкоточечной).
Она появляется на лице, шее и через несколько часов распространяется по всему телу. Сыпь наиболее обильна на разгибательных поверхностях конечностей, на спине и ягодицах, ее появление может сопровождаться зудом.
У части больных отмечается энантема в зеве. Температура тела умеренно повышена или остается нормальной.
Общее состояние, как правило, нетяжелое. У части больных заболевание протекает без клинических симптомов или субклинически (эфемерная сыпь, кратковременная гиперплазия лимфатических узлов).
У взрослых заболевание может протекать тяжелее, температура тела иногда достигает 39 °С, у части больных отмечается сильная головная боль, боль в мышцах. Сыпь при краснухе держится 2—3 дня, после исчезает без пигментации и шелушения.
В крови в инкубационный период обнаруживается небольшой нейтрофильный лейкоцитоз, в стадии высыпания — лейкопения, лимфоцитоз и значительное количество плазматических клеток.
Кроме эмбриопатии и фетопатии, самопроизвольных выкидышей и мертворождений, которые могут рассматриваться как осложнение краснухи у беременных женщин, иные осложнения исключительно редки.
Среди них наиболее тяжелым является краснушный энцефалит и энцефаломиелит.
Дифференциальный диагноз
Наиболее часто краснуху приходится дифференцировать с корью. Краснуха отличается менее выраженными катаральными явлениями в верхних дыхательных путях, отсутствием пятен Вельского — Филатова — Коплика и этапности высыпания, увеличением затылочных, заднешейных и других лимфатических узлов, меньшей яркостью сыпи, имеющей слабую склонность к слиянию и не оставляющей пигментации и шелушения.
Скарлатина в отличие от краснухи характеризуется ангиной, «пылающим зевом», наличием бледного носогубного треугольника, «малиновым» языком, крупнопластинчатым шелушением кожи, лейкоцитозом и эозинофилией.
Инфекционному мононуклеозу и листериозу свойственны тонзиллит, лихорадка, гепатолиенальный синдром при универсальной лимфаденопатии, лейкоцитоз с повышенным содержанием мононуклеаров.
Макулезная сыпь при токсико-аллергических дерматозах возникает в связи с приемом медикаментов, применением биопрепаратов (сыворотки, гамма-глобулина, вакцины и др.
), контактом с другими аллергизирую-щими веществами (химическими, пищевыми и др.), характеризуется проявлениями аллергии (зуд кожи, отеки, поражение суставов, эозинофилия крови и др.).
Клещевые риккетсиозы сопровождаются обильной макулопапулезной сыпью, однако отличаются от краснухи лихорадочной реакцией, наличием первичного аффекта в виде темного инфильтрированного пятна на месте укуса клеща, своеобразием эпидемиологического анамнеза (природно-очаговые инфекции).
Специфические серологические методы имеют существенное диагностическое значение.
Профилактика
Вакцинация живой вакциной (может входить в состав комплексных препаратов) у детей в возрасте 12—15 месяцев, ревакцинация в 6-летнем возрасте. Желательна вакцинация неиммунных женщин детородного возраста.
При возникновении случаев заболевания в детских коллективах — карантин в течение 7 дней. Разобщение контактных лиц не проводят. При высокой вероятности инфицирования плода рекомендовано прерывание беременности.
Диагностика
Классический вирусологический метод с изоляцией вируса при посеве биологического материала слизи носа
Наибольшее значение в диагностике врождённой краснухи имеют противокраснушные IgM и стабильно высокое содержание IgG в течение нескольких месяцев
Лабораторные методы используют обычно для диагностики стёртых, субклинических форм и для подтверждения диагноза краснухи у беременных и новорождённых.
Лечение
Лечение краснухи симптоматическое: при повышении температуры тела более 38 градусов — жаропонижающие (парацетамол), при насморке — нафтизин, санорин, назонекс и др, при кашле — противокашлевые (стоптуссие, глауцин, глаувент и др.), при болях в горле — степсилс, себидин, динстрил и др.
При врождённой форме краснухи — хирургическая коррекция дефектов развития.
Внимание! Описаное лечение не гарантирует положительного результата. Для более надежной информации ОБЯЗАТЕЛЬНО проконсультируйтесь у специалиста.
Отзывы Краснуха
Вы можете оставить комментарии от своего имени, через сервисы представленные ниже:
Источник
КРАСНУХА
Краснуха (В06) — острое вирусное заболевание, проявляется мелкой пятнисто-папулезной сыпью, генерализованной лимфаденопатией, умеренно выраженной лихорадкой. Возможно поражение плода у беременных. По МКБ-10 различают:
В06.0 — краснуха с неврологическими осложнениями (краснушный энцефалит, менингит, менингоэнцефалит);
B06.8 — краснуха с другими осложнениями (артрит, пневмония);
B06.9 — краснуха без осложнений.
Этиология. Вирус относится к роду Rubivirus семейства Togaviridae. Вирусные частицы диаметром 60-70 нм, содержат РНК. Имеется один антигенный тип вируса. Вирус чувствителен к эфиру, инактивируется при температуре 56 °С в течение 1 ч. В замороженном состоянии сохраняет инфекционную активность годами.
Вирус размножается в первичной культуре клеток амниона человека, перевиваемых культурах клеток почек кролика. В зараженных клетках образуются цитоплазматические ацидофильные включения. Вирус патогенен для макак.
Эпидемиология. Краснуха — широко распространенная инфекция. Заболеваемость имеет периодические подъемы каждые 3-5 лет и сезонные колебания. Максимальная заболеваемость наблюдается в холодное время года. В детских дошкольных коллективах и даже среди взрослых (казармы для новобранцев) возможны эпидемические вспышки краснухи.
Восприимчивость детей к краснухе высокая, но менее высока, чем к кори. Краснухой заболевают люди любого возраста, но чаще дети в возрасте от 1 года до 7 лет. Дети до 6 мес болеют очень редко в связи с наличием врожденного иммунитета. Если мать не болела краснухой, ребенок может заболеть в любом возрасте.
Источником инфекции является больной, который опасен не только в период выраженных клинических проявлений краснухи, но и в инкубационном периоде, и в периоде реконвалесценции. В эпидемиологическом отношении опасны также и здоровые вирусоносители. Выделение вируса из носоглотки начинается за 7-10 дней до начала высыпания и продолжается 2-3 нед после начала высыпания. У детей с врожденной краснухой вирус может выделяться в течение 1,5-2 лет после рождения. Заражение происходит воздушно-капельным путем. После перенесенного заболевания остается стойкий иммунитет.
Патогенез. Вирус передается воздушно-капельным путем. Проникая в организм через слизистую оболочку верхних дыхательных путей, вирус краснухи первично размножается в лимфатических узлах, откуда еще в инкубационном периоде (через 1 нед после заражения) попадает в кровь. Через 2 нед появляется сыпь. За 7-9 дней до появления сыпи вирус можно обнаружить в отделяемом носоглотки и в крови, при появлении сыпи — в моче и кале. Через 1 нед после появления сыпи вирус исчезает из крови.
Клиническая картина. Инкубационный период при краснухе составляет 15-24 дня, наиболее часто заболевание начинается через 16-18 дней после контакта. Первым симптомом обычно является сыпь, так как остальные симптомы, как правило, слабо выражены.
Общее состояние ребенка нарушается незначительно. Температура тела редко повышается до 38 °С, обычно она остается субфебрильной (37,3-37,5 °С), нередко не повышается в течение всей болезни. Отмечаются вялость, недомогание, дети старшего возраста и взрослые иногда жалуются на головную, мышечную и суставную боль. Сыпь появляется сначала на лице, затем в течение нескольких часов распространяется по всему телу, преимущественно локализуется на разгибательных поверхностях конечностей вокруг суставов, на спине и на ягодицах (см. рис. 23, 24, 25 на цв. вклейке). Сыпь пятнистая, иногда папулезная, розового цвета, появляется на неизмененной коже (см. рис. 26, 27, 28 на цв. вклейке). Краснушная сыпь значительно более мелкая, чем коревая, без тенденции к слиянию отдельных элементов. Только у некоторых больных отмечаются более крупные элементы сыпи, но и в этих случаях экзантема отличается от коревой тем, что величина отдельных элементов сыпи примерно одинакова и они имеют круглую или овальную форму. Сыпь при краснухе обычно необильная, нередко имеется всего несколько мелких бледно-розовых элементов. Сыпь держится 2-3 дня, исчезая, не оставляет пигментации, шелушения также не бывает.
Катаральные явления в верхних дыхательных путях в виде небольшого насморка и кашля, а также конъюнктивит появляются одновременно с высыпанием. Иногда катаральные явления отмечаются за 1-2 дня до появления сыпи. В зеве могут быть небольшая гиперемия и рыхлость миндалин. Обычно при краснухе наблюдается энантема на слизистых оболочках мягкого неба и щек. Это мелкие, с булавочную головку или несколько крупнее, бледно-розовые пятнышки. Энантема на слизистой оболочке рта появляется, как и катаральные явления, перед высыпанием. Симптома Филатова-Коплика не бывает. Конъюнктивит при краснухе обычно выражен очень слабо, отмечаются легкая гиперемия век и незначительная их припухлость, гнойного отделяемого нет.
Патогномоничный симптом для краснухи — увеличение периферических лимфатических узлов, особенно затылочных и заднешейных. Лимфатические узлы увеличены до размеров крупной горошины или фасоли, сочные, иногда чувствительны при пальпации. Увеличение лимфатических узлов появляется до высыпания и держится некоторое время после исчeзнoвeния сыпи. В периферической крови отмечаются лейкопения, относительный лимфоцитоз и появление плазматических клеток (до 10-30%), иногда увеличено количество моноцитов. Нередко краснуха протекает стерто и даже бессимптомно.
Течение и исход краснухи благоприятные. Осложнений обычно не бывает. Описаны единичные наблюдения энцефалитов и энцефаломиелитов.
Более тяжело краснуха протекает у взрослых. У них отмечаются высокая температура тела, сильные головные боли, боли в мышцах, более резкое, чем у детей, увеличение лимфатических узлов.
Врожденная краснуха. Синдром врожденной краснухи в виде триады наиболее часто встречающихся аномалий развития — катаракты, пороков сердца и глухоты — впервые описал австралийский офтальмолог Gregg (1942). Позднее были описаны поражения ЦНС с умственной отсталостью, микрофтальмией, низкой массой тела при рождении, дерматитом и др. Некоторые дефекты развития, обусловленные вирусом краснухи, не обязательно проявляются в раннем возрасте, они могут возникнуть и позже. Поражения некоторых органов в первые дни жизни не всегда легко диагностировать. Особенно трудно распознать дефекты развития органа слуха, ретинопатию, близорукость высокой степени, врожденную глаукому. Дефекты развития сердечно-сосудистой системы также не всегда можно распознать в первые дни жизни ребенка. Поражение мозга плода вирусом краснухи нередко ведет к развитию хронического менингоэнцефалита, но клинические проявления у новорожденного могут быть выражены очень слабо в виде сонливости, вялости или, наоборот, повышенной возбудимости. Иногда возникают судороги. В этих случаях постепенно выявляется микроцефалия, помутнение роговицы, катаракта, глаукома (см. рис. 29, 30, 31 на цв. вклейке).
Из ранних неонатальных проявлений врожденной краснухи характерны множественные геморрагии, сопровождающие тромбоцитопению (см. рис. 32 на цв. вклейке). Высыпания держатся 1-2 нед, иногдадольше. Бывают гепатиты с желтухой, увеличение селезенки, гемолитическая анемия, интерстициальная пневмония, поражение трубчатых костей (при рентгеновском исследовании выявляются участки разрежения и уплотнения костей).
Реже встречаются пороки развития скелета и черепа, органов мочеполовой, пищеварительной системы и др. Данные о частоте аномалий плода при краснухе у матери, приводимые в литературе, весьма разноречивы. Несомненно, что их частота связана со сроком беременности, на котором женщина заболела краснухой. Так, установлено, что аномалии развития зависят от времени воздействия вируса на плод: он наиболее уязвим в первые 3 мес гестации.
По данным Cooper и сотрудников, почти все дети, матери которых болели краснухой в первые 8 нед беременности, имели те или иные дефекты. При заболевании в последующие сроки частота аномалий значительно снижается. Однако тератогенное действие вируса проявляется и на 4-м и даже 5-м мес беременности. Кроме того, при краснухе беременность нередко заканчивается выкидышем или мертворождением.
При врожденной краснухе возникает хроническая инфекция с персистированием вируса от нескольких месяцев до 1 года и дольше. Такие дети представляют эпидемиологическую опасность для окружающих.
Патогенез врожденной краснухи сложен. Вирус попадает в плод через кровоток матери в период вирусемии, который продолжается 7-10 дней до появления сыпи и некоторое время в период высыпания. Предполагается, что вирус краснухи поражает эпителий ворсин хориона и эндотелий капилляров плаценты и оттуда в виде мельчайших эмболов заносится в кровоток плода и диссеминирует в ткани. Возникает хроническая инфекция, которая и становится причиной формирования врожденных уродств.
Цитодеструктивное действие не свойственно вирусу краснухи, оно проявляется только в хрусталике глаза и улитке внутреннего уха. Вирус краснухи угнетает локальную митотическую активность клеток, что приводит к замедленному росту клеточных популяций, которые не способны к участию в дифференциации и мешают правильному развитию органа.
Поражая эмбрион в разные сроки гестации, вирус краснухи вызывает разные пороки развития в зависимости от того, какой орган в данный период развивается. Причины, способствующие возникновению хронической инфекции плода при врожденной краснухе, пока окончательно не изучены.
Важно определить показания к прерыванию беременности при заболевании беременной краснухой в первые 3 мес беременности. При контакте беременной с больным краснухой необходимо повторное серологическое обследование с интервалом 10-20 дней для выявления бессимптомной инфекции.
Применение иммуноглобулина для профилактики краснухи у беременных малоэффективно.
Диагностика. Краснуху диагностируют на основании характерной сыпи, появляющейся почти одновременно на всей поверхности кожи, слабо выраженных катаральных явлений и увеличения периферических лимфатических узлов. Изменения крови (лейкопения, лимфоцитоз и появление плазматических клеток) в значительной степени подтверждают диагноз краснухи. Большое значение имеют эпидемиологические данные. Решающее значение следует придавать появлению специфических антител класса IgM в ИФА или нарастанию титра антител в РПГА.
Дифференцировать краснуху в первую очередь следует с корью, энтеровирусными экзантемами и медикаментозной сыпью.
Лечение. Больным краснухой рекомендуют постельный режим в период высыпания. Лекарственные средства не назначают.
Профилактика. Заболевших краснухой изолируют в домашних условиях на 5 дней с момента высыпания. Дезинфекция не проводится. Детей, бывших в контакте с больным краснухой, не разобщают. У беременных, не болевших краснухой и имевших контакт с больным в первые месяцы беременности, следует решать вопрос о прерывании беременности.
Активная иммунизация. Вакцинация против краснухи регламентируется национальным календарем профилактических прививок. Проводится как моновакцинами (рудивакс), так и комбинированными препаратами (приорикс, MMR). Первую дозу вводят в возрасте 12 мес, вторую (ревакцинирующую) — в 6 лет. Кроме того, рекомендуется прививать не болевших краснухой женщин фертильного возраста.
Источник