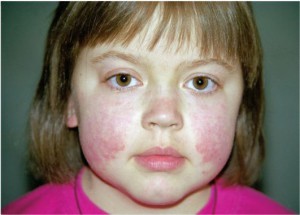
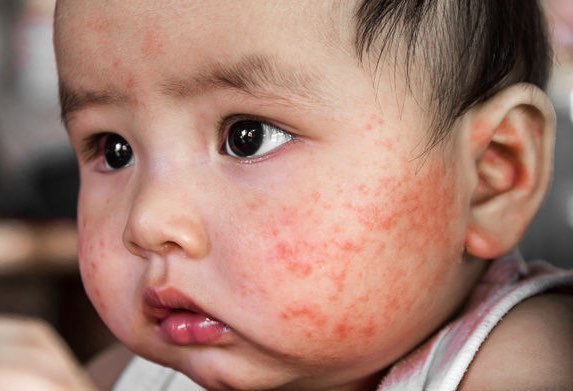
Краснуха высокая температура у ребенка
Краснуха — острая вирусная болезнь. Помимо температуры, которая обычно поднимается до значений 37-38℃, симптомы краснухи у детей включают также боль в горле и сыпь, причём, последняя — наиболее яркий и известный признак болезни.
Хотя заболевание часто связывают и ещё чаще путают с корью, краснуха — это не то же самое, хотя оба недуга имеют общие симптомы, в том числе красную сыпь. Однако, краснуха вызвана другим вирусом, чем корь, и не является такой тяжёлой, как последняя. Но прививку детям делают при них одну и ту же, которая защищает одновременно от обеих болезней.

Краснуха распространяется через контакт со слизью из носа и горла инфицированного. Лучший способ защититься от краснухи — вакцинация.
У младенцев и детей младшего возраста (до 4-5 лет), заразившихся краснухой, симптомы обычно протекают мягко касательно сыпи и других сопутствующих. Но температура при краснухе реже зависит от возраста ребёнка. Но краснуха может быть очень опасная для ребёнка в утробе матери. Так, она может привести к выкидышу или врождённым дефектам.
Краснуха вызвана вирусом. Вирус распространяется через жидкость из носа и горла инфицированного человека. Она также может распространяться от беременной матери к её нерожденному ребенку. Вспышки краснухи чаще всего встречаются в конце зимы и ранней весной.
Температура при краснухе: самое важное
Какая температура?37-38℃, в тяжёлых случаях может быть до 39,5℃. | Сколько держится?2-3 дня, реже в тяжёлых случаях — до 5 дней. |
Сбивается или нет?Да. Но температуру до 38,5℃ не нужно сбивать, если нет других показаний к этому. | Как начинается?Часто до появления сыпи или сразу с ней. |
Какие ещё симптомы?Самый распространённый и основной симптом краснухи — сыпь (см. фото выше). Другие первоначальные симптомы краснухи:
| Нужно вызывать скорую?Только, если есть риск сопутствующих обострений при повышенной температуре при краснухе. |
Особенности температуры у ребёнка при краснухе
Какая температура?
При краснухе температура субфебрильная — в диапазоне значений от 37,2 до 37,9℃. Такие значения на градуснике бывают в подавляющем большинстве случаев при средней степени тяжести вируса. Но в тяжёлых случаях температура редко может подниматься до 39,5℃ и немного выше. Бывает и лёгкая степень течения болезни — тогда краснуха без температуры, но с сыпью — типичный случай.
В случае прививки от краснухи температура повышается также незначительно — до 37,5 градусов.
| Степень краснухи | Температура |
|---|---|
| Лёгкая | Протекает чаще всего без температуры или с незначительным повышением (до 37,3-37,6). |
| Средней тяжести | 37,2-37,9℃. |
| Тяжёлая | До 39,5℃. Температуру выше 38,5 нужно сбивать. |
Сколько держится?
При средней степени тяжести заболевания — 2-4 дня. В редких и тяжёлых случаях может длиться до 5 дней.
При вакцинации небольшой жар может подняться только по истечении 2-3 недель.
Как начинается?
У краснухи, как и любой любого другого вируса, есть период инкубации. Он длится 2-3 недели.
После этого наступают первые симптомы, среди которых, как правило, у ребёнка медленно равномерно повышается температура (часто), появляется насморк (не всегда), боли в горле (не всегда), лёгкий конъюнктивит (не всегда), увеличиваются лимфоузлы (часто).

Какие другие симптомы?
Инкубационный период краснухи составляет 2-3 недели — то есть, вирус заражает ребёнка за 2-3 недели до появления первых симптомов.
Краснуха начинается с мягкого озноба, небольшой температуры, больного горла и опухших лимфатических узлов (чаще всего на шее).
Сыпь появляется обычно почти сразу после проявления первых симптомов, но может показать себя и через 2-3 дня. Поначалу на лице формируются бледно-розовые пятна, и затем они распространяются на грудь, живот и спину. Постепенно эти пятна сливаются, образуя большие пятна.
Сыпь длится всего 2-4 дня, а затем уходит, забирая с собой остальные признаки краснухи, в том числе температуру.
Итого болезнь длится в среднем 2-3 дня.
Нужно вызывать скорую?
При краснухе вызов скорой как обязательное действие не предусмотрен. Но в любом случае нужно показать ребёнка врачу, чтобы тот подтвердил, что это краснуха.
Вызов скорой помощи желателен, если у ребёнка есть сопутствующие тяжёлые или опасные заболевания, обостряющиеся даже при небольшом повышении температуры или лихорадка выше 39℃ переносится очень болезненно, и есть риск ухудшения состояния.
Источник
Рейтинг: Нет рейтинга
Детское вирусное заболевание краснуха имеет несколько синонимов: коревая или скарлатинозная краснуха, немецкая корь, «третье заболевание». Это связано с тем, что заболевание может протекать под маской других инфекций, и поставить окончательный диагноз может только специалист.
А еще потому, что патологию с выраженной сыпью на кожных покровах у детей изучали во многих странах и в разные периоды. Третьим заболеванием краснуху поставили в список инфекций с сыпью при первой их классификации. Какова вероятность, что этой детской инфекцией заболеют ваши дети? Как помочь больному ребенку? И насколько опасно это заболевание? Разберем все по порядку.
Знаете ли вы? Первое заблуждение родителей: краснуха и корь – одно и то же заболевание. Да, это вирусные детские инфекции, но они вызываются разными возбудителями. Течение болезней очень похоже, кстати, как и лечение. Но в эпидемиологическом плане следует знать, какое заболевание перенес ваш ребенок.
Причина и механизмы развития клинических проявлений краснухи
Заболевание вызывает РНК-содержащий вирус. Он нестоек в окружающей среде, разрушается под воздействием дезинфицирующих средств и УФО.
Пути заражения
Вирусом заражаются воздушно-капельно. Причем заразиться можно от детей без клинических проявлений краснухи. Ведь больной ребенок становится контагиозным еще за неделю до развития типичной сыпи и в течение первых 3 недель от начала заболевания. А что говорить об атипичных стертых формах инфекции.
Другим путем заражения является внутриутробный.
Вирус, занесенный из крови беременной женщины, обладает тератогенным эффектом. Находясь в утробе матери, плод болеет «хронической» краснухой и после рождения становится источником заражения.
Действие вируса на организм
Как и любой другой вирус, попадая в организм, он реплицируется внутри клеток. Зараженные клетки продолжают жить, а на их органеллах вирус штампует себе подобных. Пока живет больная клетка, иммунитет не распознает чужака. Ведь собственные клетки для организма – «свои». Этим и обусловлен инкубационный период краснухи у детей. Его длительность зависит от первоначального состояния ребенка и может составлять 1-3 недели.
Зараженный ребенок выглядит здоровым, могут быть только местные проявления поражения входных ворот – верхних дыхательных путей, конъюнктивы.
Когда вирусов в клетке становится много, она погибает, и «чужаки» попадают в кровь. Вот в этот период вирусы оказывают общее токсическое действие, которое проявляется раздражением нервной системы.
С током крови вирусы заносятся в лимфатические узлы – главные иммунные фильтры. В лимфоузлах начинается размножение клеток, вырабатывающих антитела против инфекционного агента. Увеличение их количества приводит к разбуханию узлов.
А так как первично вирусом поражаются верхние дыхательные пути, то и увеличение лимфоузлов наблюдается в области шеи, в основном – задней ее поверхности. Это и есть первые признаки краснухи у ребенка.
Но «пропускная способность» лимфатических узлов ограничена. Вирус снова попадает в кровь и поражает микроциркуляторное русло. В первую очередь это проявляется кожной сыпью – вторым обязательным признаком классической краснухи.
Знаете ли вы? На протяжении первых 6 месяцев жизни в крови у ребенка сохраняются антитела, полученные от матери, когда-то переболевшей краснухой. Эти дети редко заболевают, а клиническое течение инфекции в подобных случаях стертое.
Течение заболевания
Зная о пути передвижения вируса по организму, можно определиться с последовательностью появления симптомов краснухи у детей.
- Период инкубации проявляется изменениями со стороны входных ворот: насморк, покраснение слизистой оболочки гортаноглотки, конъюнктивит, возможен кашель, неприятные ощущения при глотании.
- Продромальный период характеризуется недомоганием, слабостью, повышенной утомляемостью. Возможны головные боли, гипертермия, как центрального генеза, так и в результате ответной реакции иммунной системы на инфекцию. Как проявляется краснуха у детей? Сначала появляются слегка болезненные увеличенные лимфатические узлы, которые легко прощупываются под кожей ребенка.
- Повреждение кожных капилляров проявляется молниеносно «сползающей» сыпью. Сначала она появляется на коже лица и шеи, затем захватывает остальные участки кожных покровов. Излюбленной локализацией сыпи являются задняя поверхность туловища и разгибательные поверхности крупных суставов. Предвесником кожных высыпаний может быть похожая сыпь в полости рта, только на красном фоне слизистой оболочки она выглядит бледной. Ладони и стопы никогда не поражаются, что является дифференциально диагностическим критерием краснухи.
Появление и исчезновение сыпи может быть настолько быстрым, что родители и не заметят никаких изменений. Например, в ночное время. А под утро кожа ребенка будет уже чистая.
Кожные морфологические элементы краснухи
Всегда разрозненная сыпь представлена мелкими (до 5 мм) бледно-розовыми пятнами, не возвышающимися над неизмененной кожей. Они имеют округлую форму и четкие ровные края. Инфильтрат в области высыпаний вызывает раздражение нервных окончаний, что проявляется зудом. Максимальная «жизнеспособность» сыпи – 5 суток. После себя кожные проявления краснухи не оставляют никаких следов.
Краснуха у детей: фото
Классификация по степени тяжести
- Легкая степень краснухи протекает без температуры у детей с крепким неспецифическим иммунитетом или своевременно вакцинированных. Характеризуется слабыми катаральными явлениями, незначительным увеличением лимфоузлов, двухдневной сыпью.
- Средняя степень тяжести отличается симптомами умеренной интоксикации (головной болью, слабостью), субфебрилитетом (до 38°), увеличением болезненных лимфоузлов, катаральными явлениями, трехдневной сыпью.
- Тяжелая степень краснухи характеризуется подъемом температуры до 39°, выраженными признаками эндогенной интоксикации, тяжелым катаром, пятидневной сыпью. При тяжелой степени заболевания часты осложнения, такие как судорожный синдром, бактериальная суперинфекция.
Атипические формы
- Стертая форма протекает без одного из основных проявлений краснухи: отсутствует сыпь или увеличений лимфоузлов.
- Бессимптомная форма определяется по наличию антител в крови ребенка. Так может протекать краснуха у привитых детей.
Предполагаемые осложнения краснухи у детей
Основными осложнениями при краснухе могут быть геморрагический синдром (множественные кровоизлияния) или присоединение бактериальной инфекции. Последняя становится причиной воспаления легких, уха, небных миндалин, суставов, оболочек головного мозга. Отдаленным последствием перенесенной краснухи у мальчиков является бесплодие.
Внутриутробная краснуха
Влияние вируса на системы органов плода зависит от того, в каком сроке беременности женщина заболела. При краснухе в I триместре возникают пороки развития плода, часто не совместимые с жизнью.
Поражается головной мозг, сердце, сетчатая оболочка глаз, среднее ухо. Если плод выжил, он рождается с триадой Грега: гипотрофией, помутнением хрусталика и глухотой, разнообразными пороками сердца. Возможны пороки развития ликворной системы головного мозга, костного скелета, глухота, слепота. Такие дети впоследствии склонны к развитию гипотиреоза и сахарного диабета I типа.
Наиболее восприимчив к инфекции плод в I и III триместре беременности.
Диагностические критерии
При классическом течении заболевания диагноз становится ясен на основании сбора анамнеза, в т.ч. эпидемиологического, жалоб и физикального обследования. Диагностика краснухи у детей с атипическими формами требует проведения серологических проб (выявление специфических антител в сыворотке крови).
Лечение краснухи у детей
Если вы спросите, как лечить краснуху у детей, любой специалист ответит: симптоматически. Конкретных схем терапии не предусмотрено. Все зависит от состояния ребенка, т.е. от степени тяжести заболевания. В первую очередь обеспечивают ребенку постельный режим.
Проводят двукратную влажную уборку и проветривание помещения. Независимо от формы и тяжести назначают щадящую диету и обильное питье. Детей изолируют от остальных членов семьи и обязательно оповещают дошкольные учреждения и школу о случае краснухи.
Можно ли купать ребенка при краснухе? Купание в теплой воде с добавлением марганцовки, настоев календулы, шиповника, ромашки, чистотела успокоит зуд и предотвратит бактериальную суперинфекцию кожи. Но при повышенной температуре эта процедура запрещена.
- Сбивать температуру у детей рекомендуется только после 38°, потому что гипертермия свидетельствует о самостоятельной борьбе организма с инфекцией. Но если ребенок плохо переносит даже незначительное повышение температуры, необходимо применить жаропонижающие средства: Нурофен, Парацетамол, Убупрофен.
- Зуд снимают антигистаминными препаратами: Диазолин, Алерон, Кларитин. При возникновении более сложных осложнений требуется госпитализация в стационар.
- Реактивность организма повышают интерфероном и витаминными комплексами.
- При присоединении бактериальной инфекции назначают антибиотики.
Врожденная краснуха лечится только в условиях медицинского учреждения. Терапия также носит симптоматический характер.
Принципы профилактики краснухи у детей
Несмотря на негативное отношение многих родителей к прививкам, вакцинация детей от краснухи остается главным профилактическим мероприятием. Согласно стандартному календарю, прививку от краснухи детям проводят в 1 год и в 6 лет.
Иммунитет после прививки стойкий, но бывают редкие случаи заболевания и у привитых детей. Обычно они протекают в бессимптомной или стертой форме.
В качестве препарата используют тройную вакцину, предупреждающую заболевание корью, краснухой и паротитом. Но есть и моновалентная вакцина только против краснухи.
Важно! Для профилактики внутриутробной краснухи женщинам репродуктивного возраста рекомендуется вакцинация, но только не беременным.
Как и при любой вакцинации, прививка от краснухи может вызвать реакцию у 1-2% детей. Местная реакция в виде уплотнения, покраснения и болезненности может развиться уже на следующие после прививки сутки. Она стихает за несколько дней и проходит бесследно.
Общие отсроченные реакции развиваются через 1-2 недели. Они связаны с образованием антител к ослабленному вирусу вакцины и симулируют эту инфекцию.
Особенности краснухи у грудничков: видео
Узнайте более подробно о клинических проявлениях инфекции. Врач высшей категории рассказывает о типичных и атипичных симптомах. А также уточняет отличия течения заболевания у грудничков.
Краснуха находится на первых позициях в списке детских инфекций, проявляющихся кожной сыпью. Заболевание не так уж и безобидно, особенно во внутриутробном периоде, когда вирус вызывает множественные врожденные пороки.
При развитии краснухи у детей с типичными и атипичными симптомамиспецифического лечения не требуется. Важен правильный уход, а медикаментозную симптоматическую терапию назначит специалист.
А вы болели в детстве краснухой? Какой метод лечения применялся на то время? Расскажите нам об этом в комментариях.
Источник
Содержание:
- Ветрянка, или ветряная оспа
- Простой герпес
- Синдром «рука-нога-рот»
- Розеола
- Краснуха
- Корь
- Инфекционная эритерма, или пятая болезнь
- Скарлатина
Сыпь! С температурой или без, мелкая и крупная, зудящая и не очень, «пузырьками»; или «бляшками» — она всегда одинаково пугает родителей, ведь найти причину «высыпаний» порой бывает непросто. Неожиданно покрывшийся красными пятнами ребенок и сам напоминает ожившего монстра, и жизнь родителей превращает в фильм ужасов. Бояться не надо, надо лечиться!
Ветрянка, или ветряная оспа
Возбудитель: вирусварицелла-зостер (Varicella-Zoster virus, VZV).
Способ передачи: воздушно-капельный. Передается от больного человека здоровому при разговоре, кашле, чихании.
Иммунитет к ветрянке: пожизненный. Вырабатывается либо в результате болезни, либо после вакцинации. У детей, чьи матери болели ветрянкой или были привиты от нее, иммунитет к ветряной оспе передается от матери внутриутробно и сохраняется первые 6-12 месяцев жизни.
Инкубационный период: от 10 до 23 дней.
Заразный период: весь период сыпи +5 дней после последнего высыпания.
Проявления: красные точки появляются одновременно с подъемом температуры. Впрочем, иногда температура может оставаться нормальной или повышаться незначительно. Пятнышки очень быстро превращаются в одиночные пузырьки-везикулы, наполненные прозрачной желтоватой жидкостью. Вскоре они подсыхают и покрываются корочками. Отличительная особенность ветрянки — сыпь на голове под волосами и на слизистых (во рту на веке и т.д.). Очень часто эта сыпь чешется.
Лечение: ветряная оспа проходит самостоятельно, поэтому лечение может быть только симптоматическим: сбить температуру, обработать зудящую сыпь зеленкой (для того чтобы, расчесывая пузырьки, ребенок не занес туда дополнительную инфекцию), дать антигистаминный препарат, чтобы чесалось меньше. Купаться при ветрянке можно! Но при этом нельзя растирать пораженные места — вместо этого нужно аккуратно промакивать их полотенцем.
Важно: использовать зеленку или другие красители (фукорцин и т.д.) нужно и для того, чтобы не пропустить очередные высыпания, — ведь намазанными будут только старые пятнышки. Так же проще отследить и появление последнего очага сыпи.
Простой герпес
Возбудитель: вирус простого герпеса. Бывает двух типов: вирус простого герпеса I типа вызывает высыпания в области рта, II типа — в области половых органов и заднего прохода.
Способ передачи: воздушно-капельный и контактный (поцелуи, общие предметы обихода и т.д.).
Иммунитет: не вырабатывается, болезнь протекает с периодическими обострениями на фоне стресса или других инфекций (ОРВИ и т.д.).
Инкубационный период: 4-6 дней.
Заразный период: все время высыпаний.
Проявления: за несколько дней до появления сыпи могут отмечаться зуд и болезненность кожи. Потом в этом месте появится группа тесно расположенных пузырьков. Температура поднимается крайне редко.
Лечение: специальные противовирусные мази, например с ацикловиром и т.д.
Важно: мазь использовать сразу после возникновения зуда и болезненности еще до появления пузырьков. В этом случае высыпания могут и вовсе не возникнуть.
Синдром «рука-нога-рот»
(от английского названия Hand-Foot-and-Mouth Disease, HFMD), или энтеровирусный везикулярный стоматит с экзантемой.
Возбудитель: энтеровирусы.
Способ передачи: фекально-оральный и воздушно-капельный. Вирус передается от человека к человеку при общении, разговоре, использовании общих предметов обихода (посуда, игрушки, постель и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Инкубационный период: от 2 дней до 3 недель, в среднем — около 7 дней. Заразный период: с начала заболевания.
Проявления: вначале повышается температура и начинается стоматит: высыпания на слизистой рта, боль при приеме пищи, обильное слюноотделение. Температура держится 3-5 дней, нередко на ее фоне отмечается понос, в некоторых случаях появляются насморк и кашель. На второй-третий день болезни появляется сыпь в виде одиночных пузырьков или небольших пятнышек. Название болезни идет от мест дислокации сыпи: она располагается на кистях, стопах и вокруг рта. Сыпь держится 3-7 дней, после чего бесследно исчезает.
Лечение: специфического лечения нет, используются симптоматические средства для снижения температуры и облегчения боли при стоматите. Заболевание проходит самостоятельно, осложнения возможны только в случае присоединения бактериальной или грибковой инфекции в полости рта.
Поставить диагноз энтеровирусного везикулярного стоматита нелегко, т.к. сыпь проявляется не сразу и очень часто ее расценивают как проявление аллергии.
Важно: несмотря на активное использование в лечении стоматита различных обезболивающих средств, первые несколько дней ребенку может быть очень больно есть. В таких случаях хорошо использовать максимально жидкую пищу (молоко, кисломолочные продукты, молочные коктейли, детское питание для малышей, супы и т.д.) и давать ее через соломинку. Обязательно следите за температурой пищи: она не должна быть ни холодной, ни слишком горячей — только теплой.
Розеола
(внезапная экзантема, шестая болезнь)
Возбудитель: еще один представитель славного семейства герпесвирусов — вирус герпеса 6-го типа.
Способ передачи: воздушно-капельный. Инфекция распространяется при разговорах, общении, чихании и т.д.
Иммунитет: после перенесенного заболевания — пожизненный. У детей до 4 месяцев есть иммунитет, полученный внутриутробно, от матери. Инкубационный период: 3-7 дней.
Заразный период: все время заболевания.
Проявления: внезапный подъем температуры и через 3-5 дней ее самопроизвольное снижение. Одновременно с нормализацией температуры появляется розовая мелко- и среднепятнистая сыпь. Располагается она преимущественно на туловище и, как правило, не вызывает зуда. Проходит самостоятельно через 5 дней.
Лечение: только симптоматическая терапия — обильное питье, снижение температуры и т.д.
Вирус герпеса обостряется на фоне стресса или инфекций, например ОРВИ.
Заболевание проходит самостоятельно, осложнений практически нет.
Розеолу нередко называют псевдокраснухой, т.к. кожные проявления этих болезней очень похожи. Отличительной чертой розеолы является появление высыпаний после падения температуры.
Важно: как и в случае с энтеровирусным стоматитом, сыпь, появившуюся не в первый день болезни, часто расценивают как аллергическую, Иногда их действительно сложно отличить, но аллергическая сыпь, как правило, довольно сильно чешется, при розеоле же зуда быть не должно.
Краснуха
Возбудитель: вирус краснухи (Rubella virus)
Способ передачи: воздушно-капельный. Вирус передается при общении, кашле, разговоре.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели краснухой или были привиты от нее, иммунитет к краснухе передается внутриутробно и сохраняется первые 6-12 месяцев жизни.
Инкубационный период: от 11 до 24 дней.
Заразный период: с 7-го дня от заражения и до полного исчезновения сыпи + еще 4 дня.
Проявления: повышается температура. На лице, конечностях, туловище появляется мелкая, бледно-розовая, не зудящая сыпь, и одновременно с этим увеличиваются заднешейные лимфоузлы. Температура держится не больше 2-3 суток, а сыпь проходит на 2-7-й день от возникновения.
Лечение: только симптоматическая терапия: обильное питье, при необходимости снижение температуры и т.д. Дети переносят болезнь легко, а вот у взрослых часто бывают осложнения. Краснуха особенно опасна в первом триместре беременности: вирус проникает через плаценту и вызывает у ребенка врожденную краснуху, в результате которой у новорожденного могут быть глухота, катаракта или порок сердца. Поэтому всем, особенно девочкам, настоятельно рекомендуется проводить курс вакцинации от этого заболевания.
Корь
Возбудитель: вирус кори (Polinosa morbillarum)
Способ передачи: воздушно-капельный. Необычайно заразный и очень летучий вирус кори может не только передаваться при непосредственном общении с больным человеком, но и, например, распространяться по вентиляционным трубам, заражая людей в соседних квартирах.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели корью или были привиты от нее, иммунитет к кори передается внутриутробно и сохраняется первые 6-12 месяцев жизни.
Инкубационный период: 9-21 день.
Заразный период: С двух последних дней инкубационного периода до 5-го дня высыпаний/
Проявления: повышение температуры, кашель, осиплость голоса, конъюнктивит. На 3-5-й день болезни появляются яркие, крупные иногда сливающиеся пятна на лице, при этом температура сохраняется. На 2-й день сыпь появляется на туловище, на 3-й — на конечностях. Примерно на четвертые сутки от момента возникновения высыпания начинают угасать в таком же порядке, как и появились.
Лечение: симптоматическая терапия: обильное питье, затемненная комната (т.к. конъюнктивит сопровождается светобоязнью), жаропонижающие. Детям до 6 лет назначают антибиотики для предотвращения присоединения бактериальной инфекции. Благодаря вакцинации корь стала сейчас довольно редким заболеванием.
Инфекционная эритерма, или пятая болезнь
Возбудитель: парвовирус В19
Способ передачи: воздушно-капельный. Чаще всего инфекция встречается у детей в организованных детских коллективах — яслях, детских садах и школах.
Иммунитет: после перенесенного заболевания — пожизненный.
Инкубационный период: 6-14 дней.
Заразный период: инкубационный период + весь период болезни.
Проявления: все начинается как обычное ОРВИ. В течение 7-10 дней ребенок ощущает некоторое недомогание (болит горло, небольшой насморк, головная боль), но стоит ему «поправиться», как на фоне полного здоровья, без всякого повышения температуры, появляется красная, сливающаяся сыпь на щеках, больше всего напоминающая след от пощечины. Одновременно с этим или через несколько дней возникают высыпания на туловище и конечностях, которые образуют «гирлянды» на коже, но при этом не чешутся. Красный цвет сыпи быстро сменяется синевато-красным. На протяжении последующих двух-трех недель держится невысокая температура, а сыпь то появляется, то исчезает, в зависимости от физических нагрузок, температуры воздуха, контакта с водой и т.д.
Лечение: специфического лечения нет, только симптоматическая терапия. Заболевание проходит самостоятельно, осложнения бывают крайне редко.
Скарлатина
Возбудитель: бета-гемолитический стрептококк группы А.
Способ передачи: воздушно-капельный. Возбудитель передается при разговоре, кашле, использовании общих предметов обихода (посуда, игрушки и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Инкубационный период: 1-7 дней.
Заразный период: первые несколько дней заболевания.
Проявления: болезнь начинается так же, как и обычная ангина (боль в горле, температура). Характерные для скарлатины высыпания появляются на 1-3-й день от начала заболевания. Сыпь мелкая, ярко-розовая, располагается в основном на щеках, в паху и по бокам туловища и через 3-7 дней проходит. Носогубный треугольник остается бледным и свободным от сыпи — это отличительный признак скарлатины. После исчезновения сыпи на ладонях и стопах начинает активно шелушиться кожа.
Лечение: только антибиотиками широкого спектра действия. Очень важно начать лечение как можно раньше, т.к. скарлатина может спровоцировать развитие таких аутоиммунных заболеваний, как ревматизм, гломерулонефрит, аутоиммунное поражение головного мозга.
Иногда болезнь протекает в стертой форме, без выраженного повышения температуры, воспалений в горле и сыпи. В таких случаях родители замечают только внезапно начавшееся шелушение на ладонях. Если это произошло — надо обязательно консультироваться с врачом.
Важно: так как скарлатина может провоцировать развитие серьезных аутоиммунных заболеваний, то для ранней диагностики возможных осложнений врачи рекомендуют делать анализы крови и мочи. В первый раз их сдают во время болезни, а потом повторяют через две недели после выздоровления, Тогда же рекомендуется сделать и электрокардиограмму.
Ликбез
Инкубационный период — период, когда заражение уже произошло, но болезнь еще не развилась.
Заразный период — время, когда заболевший человек может заразить окружающих.
Принято различать шесть «первичных» заболеваний с сыпью: первая болезнь — корь, вторая болезнь — скарлатина, третья болезнь — краснуха, четвертая болезнь — инфекционный мононуклеоз, пятая болезнь — инфекционная эритема, шестая болезнь — детская розеола (внезапная экзантема).
Суламифь Вольфсон, врач-педиатр,
сотрудник Клиники питания НИИ питания РАМН
Источник