Кровотечение при язвенном колите
Неспецифический язвенный колит – это хроническое воспалительное заболевание слизистой толстой кишки, сопровождающееся ее отеком, образованием язвенных поражений и присутствием крови в кале. Неспецифический язвенный колит относится к группе воспалительных аутоиммунных заболеваний.
1
Неспецифический язвенный колит

2
Консультация проктолога в МедикСити

3
Консультация проктолога в МедикСити
Пациенты с колитом подвержены высокому риску развития рака толстой кишки. Поэтому при колите необходимо постоянное диспансерное наблюдение у врача-гастроэнтеролога и врача-проктолога. Это поможет предотвратить рецидивы и развитие осложнений заболевания.
Отмечают 2 возрастных пика заболеваемости неспецифическим язвенным колитом — в 20-25 и в 50-65 лет, однако болезнь может развиться и в любом другом возрасте. Неспецифический язвенный колит чаще всего встречается в развитых странах и крупных городах. Эту болезнь с таким сопутствующим признаком, как стул с кровью, еще называют «болезнью цивилизации». По данным эпидемиологических исследований, с этим заболеванием пациентов-женщин на 30% больше, чем пациентов-мужчин.
Причины и симптомы неспецифического язвенного колита
Как и при Болезни Крона, до сих пор не существует однозначной теории возникновения неспецифического язвенного колита. Однако аутоиммунная теория возникновения заболевания является ведущей и представляется как возникновение патологического ответа организма на различные неблагоприятные факторы (чаще всего экзогенные, например, инфекционные). Существует также и генетическая теория, в основе которой рассматривается роль наследственного фактора.
В зависимости от формы заболевания (острая, молниеносная, хроническая и др.), различаются симптомы заболевания, но в любом случае они разделяются на кишечные проявления неспецифического язвенного колита и общие.
Общие симптомы колита:
- похудение;
- тошнота, рвота;
- повышение температуры тела;
- общая слабость;
- плохой аппетит.
Кишечные симптомы неспецифического язвенного колита:
- массивные кровотечение (примесь крови в кале);
- диарея (частота стула может превышать 10 раз в сутки);
- другие патологические примеси в кале (например, обильное количество слизи);
- схваткообразные боли в животе;
- чувство неполного опорожнения кишечника;
- запоры (встречаются значительно реже).
При болях в животе, продолжающихся в течение нескольких часов, появлении крови в кале необходимо незамедлительно обратиться за медицинской помощью — важно исключить острую хирургическую патологию. Возникновение крови в кале является одним из самых тревожных признаков в заболевании кишечника. Это первый признак о нарушении целостности сосудов кишечника и слизистой оболочки.
Однако без установления причины кровотечения из ануса не следует принимать болеутоляющие препараты, поскольку это может исказить клиническую картину заболевания и затруднить постановку диагноза!

1
Анализ кала на наличие крови

2
Консультация проктолога в МедикСити
3
Консультация проктолога в МедикСити
Причины крови в кале
Причины крови в кале могут быть самыми разнообразными.
Различные повреждения:
- трещина анального отверстия;
- геморрой;
- разрыв тканей в результате образования после запора камнеобразного твердого кала;
- инородное тело в кишечнике.
Многочисленные инфекции кишечного тракта:
- дизентерия (вызывается бактериями Shigella, поражает нижние отделы толстой кишки, нарушая слизистую оболочку, ведет к появлению жидкого стула с примесью крови в кале);
- амебиаз (вызывается амебой, повреждает толстый кишечник, проявляется жидким стулом с кровью);
- Полипы в кишечнике (могут привести к частому стулу с вкраплениями крови в кале).
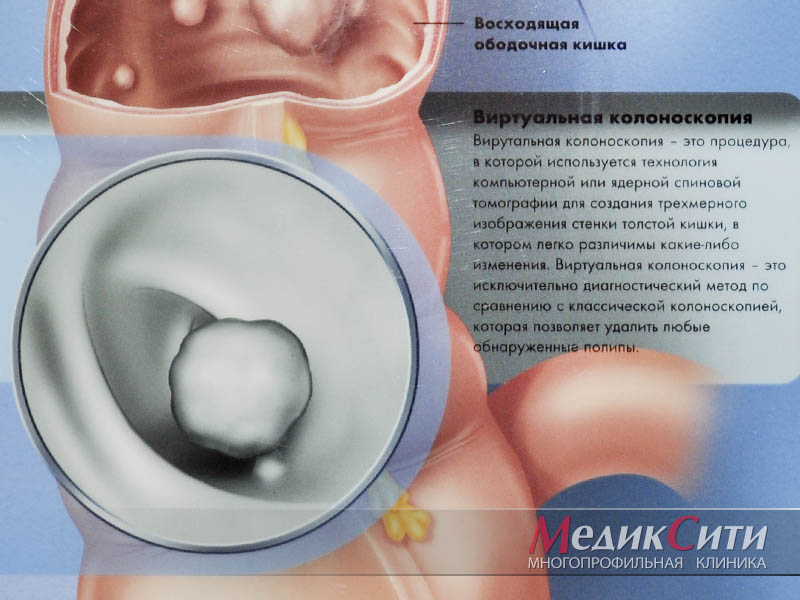

3
Обследование у проктолога в МедикСити
Непроходимость кишечника
Возникает при попадании кишечной петли в одну из частей кишечника, что тоже может привести к образованию крови в кале.
Различные заболевания:
- воспаление и выпячивание стенок прямой кишки;
- язва и различные другие заболевания желудка;
- болезнь Крона.
К счастью, стул красноватого оттенка – это не всегда кровотечение из ануса. Это может быть результатом употребления в пищу овощей, окрашенных в красный цвет (свекла, напр.).
Диагностика
Чтобы узнать настоящие причины крови в кале, надо посетить врача-проктолога и пройти обследование. Диагностика неспецифического язвенного колита и других проктологических заболеваний основана на оценке клинических проявлений заболевания, на использовании инструментальных методов исследования (ректороманоскопия, колоноскопия, ирригоскопия), а также на изучении иммунного статуса пациента и трактовке результатов общеклинических анализов (ОАК, биохимический анализ крови).


2
Подготовка к колоноскопии

3
Подготовка к колоноскопии
Лечение
Лечение зависит от течения заболевания. Начинается с консервативной медикаментозной терапии, которая включает специфические противовоспалительные, гормональные препараты, иммуномодуляторы и др. Об эффективности выбранной схемы лечения свидетельствуют отсутствие симптомов (например, исчезновение крови в кале), улучшение эндоскопической картины и лабораторных показателей.
Хирургическое лечение показано при осложнениях неспецифического язвенного колита. Наиболее грозные из них — токсическая дилятация толстой кишки, перфорация органа, кровотечения, рак толстой кишки. По статистике, оперативное лечение требуется в среднем 20% пациентов с неспецифическим язвенным колитом.
Диета при неспецифическом язвенном колите
Чтобы поддержать здоровье больного, нужно придерживаться правильной диеты. При этом заболевании диета должна, с одной стороны, содержать большое количество белков, калорий и витаминов, с другой – быть щадящей. Рекомендуется употребление вареной или печеной пищи в теплом виде, регулярное 5-разовое питание.
Нужно употреблять:
- супы;
- каши;
- нежирные сорта рыбы и мяса;
- печень;
- сыр;
- бананы, яблоки;
- овощи;
- нежирные молочные продукты.
Следует исключить из употребления:
- алкогольные напитки;
- жареные и соленые кушанья;
- различные газировки;
- крепкий чай, какао, кофе, шоколадные изделия;
- кетчуп, горчицу, пряности;
- грибы;
- бобовые;
- овощи в сыром виде;
- орехи, семечки, кукурузу.
В многопрофильной клинике «Медиксити» работают квалифицированные специалисты более 30 различных направлений: врачи-проктологи, урологи, кардиологи, хирурги, эндокринологи и др. Мы поможем вам решить даже любые проблемы здоровья с тактом и мастерством. Отзывы о работе наших врачей вы можете прочитать или оставить здесь.
Источник
 Рис. 1. Отделы толстой кишки. Язвенный колит поражает только толстую кишку.
Рис. 1. Отделы толстой кишки. Язвенный колит поражает только толстую кишку.
Типичные проявления язвенного колита
Язвенный колит – одна из форм воспалительных заболеваний кишечника.
При язвенном колите воспаление возникает в толстой кишке — последних 1,5 метрах пищеварительного тракта. В отличие от тонкой кишки, где всасываются питательные вещества, в толстой кишке впитывается преимущественно вода. По этой причине одним из наиболее частых проявлений язвенного колита является диарея, то есть частый жидкий стул (понос), почти всегда — с кровью. Воспаление приводит к повышенной проницаемости кровеносных сосудов, расположенных под слизистой оболочкой толстой кишки, так что вода не только не всасывается, но еще и избыточно выделяется в просвет кишки. Помимо обезвоживания, диарея при язвенном колите сопровождается потерей электролитов — важных микроэлементов, таких как натрий, хлор и калий. Обезвоживание и тяжелый дефицит электролитов не только вызывают плохое самочувствие, но способны привести и к нарушению сердечного ритма. Потеря калия во время выраженного воспаления кишки повышает вероятность токсической дилатации — одного из опасных осложнений язвенного колита. При тяжелых обострениях язвенного колита врачи восстанавливают соотношение электролитов и объем жидкости в организме, вводя растворы внутривенно.
Далеко не всегда при каждом позыве к опорожнению кишки у человека, страдающего язвенным колитом, выделяется обильный жидкий стул. Чаще возникают ложные позывы: желание сходить в туалет появляется, но вместо стула выделяется небольшое количество слизи и крови практически без каловых масс. Нередко такие позывы становятся императивными: человеку приходится бежать в туалет, а у людей с ослабленными мышцами заднего прохода, удерживающими стул в прямой кишке, может появиться недержание кала. Причина этих частых позывов — воспаление рефлексогенной зоны в прямой кишке. В норме желание опорожнить кишку возникает при накоплении кала в расширенной части прямой кишки — ампулы. При воспалении сигнал в головной мозг о наполнении ампулы часто возникает при минимальном количестве стула в кишке, которое у здорового человека не вызвало бы дополнительных ощущений.
 Рис. 2. Виды поражения при язвенном колите. Проктитом называют воспаление только прямой кишки (последние 10 см толстой кишки). Левостороннее поражение ограничивается левым изгибом ободочной кишки (как бывает, например, при проктосигмоидите — воспалении прямой и сигмовидной кишки). Воспаление, распространяющееся далее левого изгиба, называют тотальным.
Рис. 2. Виды поражения при язвенном колите. Проктитом называют воспаление только прямой кишки (последние 10 см толстой кишки). Левостороннее поражение ограничивается левым изгибом ободочной кишки (как бывает, например, при проктосигмоидите — воспалении прямой и сигмовидной кишки). Воспаление, распространяющееся далее левого изгиба, называют тотальным.
Самым частым проявлением язвенного колита, заставляющим обращаться к врачам, является выделение крови со стулом. Выделение крови при язвенном колите по своей природе отличается от классического кровотечения из поврежденного сосуда (как, например, после удаления полипа или при нарушении кровоснабжения кишки). Клетки крови при язвенном колите просачиваются через стенку кровеносных сосудов из-за увеличения их проницаемости: это следствие действия различных молекул (например, гистамина), выделяемого иммунными клетками, атакующими кишку. По этой причине при язвенном колите неэффективны традиционные способы остановки кровотечения: клипирование (установка зажима) кровоточащей поверхности кишки, коагуляция (прижигание) и использование кровоостанавливающих средств. Поскольку выделение крови усиливается постепенно, у людей с обострением язвенного колита анемия (уменьшение гемоглобина — белка крови, переносящего кислород) появляется постепенно. Организм при такой постепенной кровопотере нередко успевает адаптироваться к анемии, в то время как у здорового человека при внезапном кровотечении из поврежденного сосуда резкая потеря крови может вызвать шок — тяжелую защитную реакцию организма на снижение давления в сосудах.
Анемия — частое проявление язвенного колита. Анемией (малокровием) называют уменьшение концентрации гемоглобина. Во-первых, красные клетки крови (эритроциты), теряются со стулом. Во-вторых, воспалительные молекулы (например, фактор некроза опухоли альфа, поддерживающий воспаление) подавляют образование гемоглобина. При анемии органы и ткани человека получают недостаточное количество кислорода, переносчиком которого и является гемоглобин. Симптомами анемии являются общая слабость и сонливость, головная боль, бледность кожи и одышка при физической активности. Выраженная анемия (концентрация гемоглобина менее 90 граммов в литре) во время обострения язвенного колита считается показанием к госпитализации.
Частота стула и тяжесть диареи зависят от площади воспаления кишки. При тотальном колите (воспалении всей толстой кишки) вода не успевает всасываться, и жидкий стул выделяется очень часто. При этом быстрее теряются кровь и белок и появляются общие проявления заболевания (такие как слабость и отёки). При язвенном колите с поражением только последних 10 см толстой кишки (язвенном проктите) у человека возникает парадоксальный запор: несмотря на частые ложные позывы с кровью, собственно стул не выделяется. Так нервная система кишечника реагирует на воспаление прямой кишки: участки, расположенные выше зоны воспаления, начинают плохо сокращаться.
Выделение слизи при язвенном колите — одна из защитных реакций кишечника на повреждение его стенки. Слизь выделяется бокаловидными клетками (они действительно напоминают по форме «чашки», «бокалы», в которых накапливается вязкое вещество). Слизь при язвенном колите может выделяться со стулом долго, уже после того, как воспаление стихло.
Разрушение тканей кишки из-за воспаления и потеря крови приводят к дефициту белка в организме (гипопротеинемии). Белки крови (протеины), наиболее важным из которых является альбумин, не только являются основным строительным материалом для тканей организма, но и удерживают в просвете сосудов воду. При потере белка вода из сосудов устремляется в межклеточное пространство, скапливаясь в полостях тела и нижней его половине. При затянувшемся тяжелом обострении язвенного колита нередко возникают отёки, чаще всего ног. При тяжелой гипопротеинемии жидкость накапливается в грудной полости (возникает гидроторакс) или брюшной полости (асцит).
Обострение язвенного колита сопровождается попаданием в кровь многочисленных медиаторов воспаления — молекул, привлекающих новые иммунные клетки в кишечник и влияющих на регуляцию температуры тела. Повышение температуры тела — лихорадка — частое показание к госпитализации, поскольку она свидетельствует или о тяжелом воспалении, или о присоединившейся инфекции, например, размножении бактерии Clostridium difficile.
Боль в животе при язвенном колите — нечастый симптом. При язвенном колите в большинстве случаев воспаляется только слизистая оболочка — внутренний тонкий слой кишечной стенки, в котором нет болевых рецепторов. По этой причине при биопсии (взятии кусочка слизистой оболочки) человек ничего не ощущает. Чаще всего боль при язвенном колите возникает перед опорожнением кишки вследствие спазма — сокращения мышц, из которых состоит кишечная стенка. Эти приступы боли становятся реже и постепенно исчезают по мере уменьшения воспаления в кишке. Очень сильная боль в животе при очень частом стуле и обильном выделении крови может быть проявлением тяжелого и опасного осложнения язвенного колита — перфорации кишки. Перфорация кишки является показанием к экстренной операции.
Наконец, язвенный колит, как и другое воспалительное заболевание кишечника — болезнь Крона, может вызывать внекишечные проявления, при которых в кишечнике образуются циркулирующие иммунные комплексы, вместе с кровью попадающие в другие органы. Типичными внекишечными проявлениями язвенного колита являются первичный склерозирующий холангит (воспаление желчных протоков в печени), узловатая эритема и гангренозная пиодермия (воспаление кожи), ирит и иридоциклит (воспаление глаз) и различные артриты (воспаление суставов).
Важно понимать, что даже при наличии перечисленных симптомов, язвенный колит не предрешен. Для установления диагноза требуется ряд обследований и тестов.
*Не заменяет консультацию врача. Для постановки диагноза и назначения лечения необходимо обратиться к специалисту.
Источник
30 января 20181033,7 тыс.
Воспалительные заболевания толстого кишечника обобщены собирательным названием «колиты». В зависимости от типа течения, локализации, клиники, этиологии различают множество вариантов колита: острый и хронический; инфекционный, лучевой, ишемический, медикаментозный, токсический; катаральный, эрозивный, язвенный, атрофический, спастический; сигмоидит, проктит, трансверзит, тифлит, панколит, а также распространенный на желудок и тонкий кишечник гастроэнтероколит.
Неспецифический язвенный колит (НЯК) и болезнь Крона (БК) – заболевания разные, и различия между ними принципиальны. Например, болезнь Крона нельзя с полным правом назвать колитом, поскольку в рамки этого диагноза она не укладывается по критерию локализации. Однако сегодня НЯК и БК все чаще рассматривают именно в паре, поскольку не только различия, но и общие их черты достаточно значимы и очевидны.
Оба заболевания являются воспалительными и поражают желудочно-кишечный тракт. Оба проявляются аналогичными или близкими симптомами. Оба пока остаются этиологически неясными. Оба каким-то образом связаны с антропогенными факторами (техногенными, экологическими, алиментарными и т.д.). И оба буквально за несколько десятилетий из категории редких, известных преимущественно академической медицине болезней перешли в разряд «проблем человечества», причем проблемы эти продолжают усугубляться в эпидемиологическом аспекте и «молодеют» в плане среднего возраста манифестации. В какой-то мере, – далеко не решающей, – это объясняется тем, что современные колопроктологи и гастроэнтерологи гораздо лучше подготовлены к распознанию и доказательной диагностике НЯК и БК (как нозологической, так и дифференциальной), чем это было, скажем, еще пятьдесят лет назад, и располагают качественно другими диагностическими средствами. Иными словами, правомерно предполагать, что сегодня эти заболевания просто чаще диагностируются. Однако и ежегодная заболеваемость, и, соответственно, распространенность в общей популяции действительно растут быстрыми темпами.
В совокупности все это привлекает к проблеме пристальное внимание и специалистов, и всех тех, кто интересуется вопросами современной медицины.
Причины
Как указано выше, причины развития обоих воспалительных процессов являются объектом непрекращающихся исследований и предметом жарких дискуссий. Известно, что европеоиды страдают НЯК и БК чаще, чем представители других рас, и что в особенности это касается евреев: по сравнению с прочими нациями, заболеваемость среди семитских колен до шести раз выше (что давало бы повод предполагать влияние, скажем, национальной кухни, не будь еврейская кухня одной из самых диетических на земном шаре). Регионы наивысшей распространенности – крупные города Северной Америки, Западной и Северной Европы: 70-150 больных на 100 тыс населения. Много? Мало? Если представить себе большой квадратный двор, по периметру ограниченный крупными многоэтажными жилыми зданиями, то, как минимум, один человек в каждом из этих домов страдает неспецифическим язвенным колитом или болезнью Крона. Заболевания тяжелые, среднюю продолжительность жизни больных они сокращают существенно. Иными словами, даже один случай на тысячу, или четыре случая в подобном петербургском дворе, – это весьма и весьма много…
В пересчете на душу населения НЯК пока распространен шире, но рост заболеваемости в несколько раз выше у БК.
В числе предполагаемых причин обоих заболеваний рассматриваются инфекционные (бактериальные и вирусные), наследственные, аутоиммунные, психоэмоциональные, токсические факторы; обсуждается также полиэтиологическая гипотеза. Все они находят свои подтверждения, и ни одно из подтверждений не является достаточным.
Неспецифический язвенный колит чаще связывают с вредоносным влиянием внешней среды, алиментарным фактором (питание), длительным приемом медикаментов и аутодеструктивными привычками.
Болезнь Крона более «подозрительна» в аутоиммунном плане: ряд признаков указывает на то, что агрессором в отношении ЖКТ является собственная иммунная система больного.
Симптоматика
Клиническая картина обоих заболеваний чрезвычайно вариативна и полиморфна. К наиболее распространенным и общим симптомам относятся частые диареи и другие диспептические проявления, исхудание, астенический синдром, абдоминальные боли, нарушения аппетита, недомогание по типу лихорадки. Жидкий стул и/или примесь крови в кале более присущи НЯК; запоры, отрыжка, изжога и внекишечные проявления (например, артриты, остеопороз, различные воспаления глаз, мочекаменная болезнь и мн.др.), несколько чаще обнаруживаются в клинике БК, что является одним из главных аргументов в пользу аутоиммунной гипотезы.
Следует, однако понимать, что и перечисленные, и множество других симптомов встречаются как при язвенном колите, так и при болезни Крона, причем в самых разных сочетаниях. Кроме того, каждая болезнь значительно повышает онкологический риск и приводит к тяжелым осложнениям (напр., кишечные свищи и перфорации, перитонит, непроходимость, парапроктит и пр.).
Дифференциальная диагностика
Главные отличия между НЯК и БК заключаются в следующем. По определению, язвенному колиту присуще изъязвление слизистой кишечника (напомним, язва представляет собой длительно не заживающий воспаленно-раневой участок, проникающий в подлежащие слои, – в отличие от поверхностной эрозии, – и обусловливающий необратимую утрату того или иного объема «разъеденных» язвой тканей. В отличие, опять же, от эрозии, язва не может зарубцеваться без следа, она всегда оставляет фиброзный дефект). Болезнь Крона патоморфологически проявляется гранулемами – сконцентрированными очагами воспаленной соединительной ткани.
Важным дифференциально-диагностическим моментом является то, что при язвенном колите гранулематоз не встречается никогда, в то время как при болезни Крона зачастую обнаруживаются и язвы, и гранулемы. Иными словами, присутствие трансмуральных (на всю глубину кишечной стенки) гранулем является доказательным признаком в пользу БК, а наличие язв и т.н. крипт-абсцессов дифференциально-диагностическим признаком в пользу НЯК может служить лишь отчасти.
Далее, важнейшим критерием является локализация. Если воспаление кишечника ограничено толстым его отделом – это может быть и НЯК, и БК, причем язвенный колит с гораздо большей вероятностью. Если же воспаление распространяется и/или преимущественно локализуется в других отделах – это однозначно болезнь Крона, которая может поражать абсолютно любой участок ЖКТ, начиная от полости рта и внутренних поверхностей щек и заканчивая анусом.
Прямокишечные кровотечения вдвое чаще встречаются при НЯК, чем при БК. Похудание больше присуще болезни Крона в ее тонкокишечной локализации. Малигнизация (озлокачествление), напротив, чаще встречается при язвенном колите, и в этом случае запуск опухолевого процесса происходит, как правило, при менее длительном течении, чем в случае болезни Крона.
Фиброзные процессы, утолщение стенок кишечника за счет разрастания рубцовой ткани при болезни Крона обнаруживаются всегда, а при неспецифическом язвенном колите – изредка.
Окончательный диагноз устанавливается путем тщательного клинического, анамнестического, медико-генетического, лабораторного и инструментального обследования. Наиболее информативны в данном случае эндоскопические методы (колоноскопия, ФГДС, диагностическая лапароскопия), рентгенография с контрастным усилением, биопсия (гистологический анализ). Иногда дополнительно назначается УЗИ с ректальным доступом, МРТ или иные исследования.
Лечение
Терапия обоих воспалительных процессов обязательно включает специальную диету и отказ от вредных привычек, в первую очередь от курения. В обоих случаях применяют кортикостероидные гормональные препараты. У ряда больных (чаще при болезни Крона) положительный эффект вызывается назначением иммуносупрессоров, – что было бы важным аргументом в пользу аутоиммунной этиологии, если бы не многочисленные прочие случаи, когда иммунотерапия результатов не приносит. Дополнительно применяют, как и в терапии других колитов, антибиотики, пробиотики, ферментативные препараты, сорбенты для дезинтоксикации и т.д.
В начале лечения предпочтительным является именно консервативный подход, однако прогрессирование воспалительного процесса со временем может привести к развитию жизнеугрожающих осложнений и состояний, поэтому рано или поздно ставится вопрос о хирургическом вмешательстве (чаще при БК, которая и рецидивирует чаще).
В заключение следует отметить, что и субъективные жалобы, и объективные морфологические признаки, и критерии дифференциальной диагностики НЯК и БК – в действительности значительно сложнее и обширнее, чем это можно отразить в короткой научно-популярной статье. Однако составить себе общее представление об этих тяжелых, во многом пока непонятных, но все более распространенных заболеваниях, безусловно, сто́ит.
Хотя бы для того, чтобы исключить те факторы риска, которые мы сами можем устранить без особого труда.
Источник