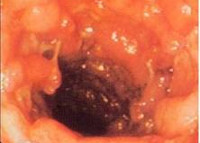
Лечение на радиационен колит
Лучевой энтероколит — это воспалительное поражение кишечника, связанное с радиационными воздействиями. Проявляется диареей, запорами, другими диспепсическими явлениями, патологическими примесями в кале, болями в животе, снижением веса, астенией. Диагностируется с помощью рентгеноконтрастного исследования тонкой, толстой кишки, колоноскопии, копрограммы, дыхательных тестов. Для лечения используют кортикостероиды, препараты 5-АМК, прокинетики, ингибиторы опиатных рецепторов, анионообменные смолы, антибиотики, пробиотики, ферментные средства, регенеранты в сочетании с диетотерапией. Оперативное лечение проводится при возникновении хирургических осложнений.
Общие сведения
Впервые характерные изменения кишечника после проведенной радиотерапии злокачественного новообразования были описаны в 1917 г. К.Францем и Дж.Ортом. По мере расширения показаний к проведению лучевой терапии, как радикального и паллиативного метода лечения онкологических заболеваний, совершенствования применяемых методик, число пациентов, получающих радиотерапию, увеличилось до 60% всех онкобольных. По результатам наблюдений специалистов в сфере практической проктологии, гастроэнтерологии и онкологии, у 3-17% больных, получивших радиационную нагрузку, развиваются ранние (острые) и поздние (хронические) формы лучевого энтероколита. Неятрогенное повреждение кишечника ионизирующими излучениями в настоящее время фиксируется крайне редко.
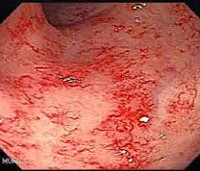
Лучевой энтероколит
Причины лучевого энтероколита
Пострадиационное воспаление кишечника обычно развивается у пациентов, принимающих радиотерапию по поводу злокачественных новообразований брюшной полости, забрюшинного пространства, малого таза. Прямое повреждающее воздействие на различные участки тонкой и толстой кишки возникает вследствие лучевого лечения рака желудка, поджелудочной железы, шейки матки, яичников, предстательной железы, яичек, мочевого пузыря, прямой кишки, почечных карцином, опухолей надпочечников, ретроперитонеальных лимфом и пораженных метастазами лимфоузлов. Радиационная толерантность тонкого кишечника достигает 35 Гр, толстого — 40 Гр. При более высокой лучевой нагрузке наступают отсроченные патологические изменения. Острая обратимая реакция в процессе терапии ионизирующим излучением может развиться и при меньших дозах.
Вероятность возникновения радиационного энтероколита повышается при наличии воспалительных заболеваний кишечника, послеоперационных спаек, ограничивающих подвижность петель тонкой кишки, у лиц пожилого возраста, пациентов, которым назначена химиотерапия. Дополнительными факторами риска являются сопутствующие заболевания (артериальная гипертензия, сахарный диабет), астеническое телосложение, использование устаревшей радиационной техники, неправильный расчет лучевой нагрузки, несоблюдение техники облучения. Развитие клиники радиационного энтероколита возможно в рамках острой лучевой болезни при равномерном внешнем облучении дозой более 20 Гр во время ядерных катастроф, при халатном отношении к технике безопасности во время работы с источниками ионизирующих излучений.
Патогенез
Механизм развития лучевого энтероколита зависит от времени возникновения заболевания. Раннее радиационное поражение, возникающее непосредственно в процессе радиотерапии или в течение первых трех месяцев после курса лечения, основано на цитотоксическом действии ионизирующего излучения. Десквамация, преходящая атрофия, гибель энтероцитов и колоноцитов сочетаются с неспецифической воспалительной реакцией. Укорочение ворсинок, отек, гиперемия, выраженная нейтрофильная инфильтрация собственной пластинки кишки нарушают пристеночное пищеварение, процессы расщепления нутриентов, всасывания воды, усиливают или угнетают перистальтику кишечника. Благодаря быстрому делению оставшихся эпителиальных клеток слизистая кишки полностью восстанавливается, явления энтероколита купируются.
При сверхвысоких дозах лучевой нагрузки развиваются стойкие поздние поражения, обусловленные патоморфологическими изменениями мелких подслизистых сосудов. Нарушение кровообращения в кишечной стенке, вызванное микротромбированием и гиалинозом артериол, приводит к развитию хронической ишемии и связанной с ней гипорегенераторной атрофии кишечных эпителиоцитов. При значительном истончении слизистой уплощается ее рельеф, повышается кишечная проницаемость, замедляется моторика, нарушается абсорбция основных питательных веществ, желчных кислот, возникают участки язв и эрозий, в тяжелых случаях происходит некротическая деструкция. Ситуацию усугубляет гипоксический реактивный фиброз мышечного слоя, осложняющийся рубцовым стенозированием просвета кишечника.
Классификация
Систематизация форм лучевого энтероколита учитывает время возникновения расстройства, выраженность и локализацию патоморфологических изменений кишечной стенки. Такой подход позволяет более точно спрогнозировать исход и подобрать адекватное лечение. Выделяют следующие варианты лучевого повреждения кишечника:
- По времени возникновения: ранние и поздние поражения кишечника. Острые формы лучевого воспаления возникают во время курса радиотерапии или на протяжении 3 месяцев после завершения лечения. В большинстве случаев они полностью обратимы. Для позднего лучевого повреждения, развивающегося спустя 4 и более месяцев после облучения, характерны хроническое течение, выраженные деструктивные изменения кишечника, менее благоприятный прогноз.
- По характеру патологических изменений: при оценке варианта энтероколита учитывается глубина повреждения кишечной стенки. Наиболее легкой формой является поверхностное катаральное воспаление. Для эрозивно-десквамативного и инфильтративно-язвенного лучевого воспалительного процесса, часто осложняющегося кишечными кровотечениями, характерен дефект слизистой вследствие полной атрофии эпителиоцитов. Самым тяжелым считается некротическое воспаление.
- По локализации воспаления: радиационный энтерит, колит. Хотя тонкая кишка более чувствительна к лучевой нагрузке, благодаря высокой мобильности она реже подвергается повреждению. Однако энтериты протекают тяжелее, чем колиты, и соответственно имеют более серьезный прогноз. При воспалении толстой кишки чаще возникают осложнения, требующие хирургического лечения. Заболевание протекает более тяжело при поражении обоих отделов кишечника.
Симптомы лучевого энтероколита
Клиническая картина острой формы заболевания сходна с признаками кишечного воспаления инфекционной этиологии. У пациентов наблюдается тошнота и рвота, потеря аппетита, учащенный стул с примесями слизи, боли в животе различной локализации. Значительное нарушение всасывания жиров проявляется выделением зловонных каловых масс светлого цвета с жирным блеском. При прогрессировании лучевой воспалительной реакции боли усиливаются, могут присоединяться ложные болезненные позывы к дефекации, в кале появляется кровь. Поздние радиационные энтероколиты характеризуются дискомфортом и умеренными болями в левой подвздошной области, других участках живота, чередованием запоров и диареи, потерей массы тела. Отмечаются нарушения общего состояния — головные боли, головокружения, слабость, снижение трудоспособности.
Осложнения
При язвенно-некротическом варианте лучевого энтероколита возникают потери крови с калом, которые со временем провоцируют формирование тяжелой железодефицитной анемии. Иногда развиваются профузные кровотечения, представляющие опасность для жизни больного. При лучевом энтероколите может происходить некроз всех слоев кишечной стенки, что приводит к перфорации и развитию местного или разлитого перитонита.
В случае хронического течения заболевания формируются рубцовые стриктуры, которые могут осложняться динамической или механической кишечной непроходимостью. Нарушение всасывания витаминов группы В сопровождается возникновением В12-дефицитной анемии, периферической полинейропатии. Ретиноловая недостаточность проявляется нарушением сумеречного зрения, слепотой, сухостью кожи и слизистых. При значительном недостатке эргокальциферола возможны остеопороз, кариес.
Диагностика
Постановка диагноза лучевого энтероколита не представляет затруднений при наличии в анамнезе сведений о радиационных воздействиях. Диагностический поиск направлен на тщательное обследование органов пищеварения с целью исключения других причин поражения кишечника. Наиболее информативными являются следующие инструментальные и лабораторные исследования:
- Рентгенологические методы. Рентгенография тонкого кишечника и ирригоскопия визуализируют признаки, характерные для лучевого поражения. Выявляются отсутствие гаустраций, сглаженность крипт слизистой, наличие язв или свищей, рубцовое сужение кишки. В сложных случаях выполняется МСКТ, МРТ брюшной полости.
- Колоноскопия. Введение эндоскопа через прямую кишку позволяет врачу осмотреть весь толстый кишечник. При энтероколите обнаруживаются очаги катарального воспаления слизистой, язвенные дефекты, точечные кровоизлияния, участки атрофии. Дополнительно выполняет биопсия кишечной стенки для гистологического анализа.
- Копрограмма. При анализе кала определяются типичные признаки лучевого воспаления: слизь, большое количество эритроцитов и лейкоцитов, примеси нейтральных жиров, непереваренных частиц пищи. Диагностика может дополняться бактериологическим посевом, который используется для выявления патогенной микрофлоры.
При хроническом воспалении с помощью мезентериальной ангиографии определяется поражение артериол, приводящее к ишемии. Для исключения других возможных причин энтероколита (непереносимости лактозы, СИБР) применяют функциональные Н2-дыхательные тесты. Для лучевого энтероколитического синдрома типично снижение количества гемоглобина и эритроцитов, микроцитоз, уменьшение содержания ретикулоцитов в клиническом анализе крови.
Дифференциальная диагностика проводится с воспалительными заболеваниями кишечника (терминальным илеитом, неспецифическим язвенным колитом), энтероколитами вирусной или бактериальной этиологии, амебиазом, целиакией, спру, первичной лактазной недостаточностью, синдромом избыточного бактериального роста (СИБР), злокачественными новообразованиями пищеварительного тракта. Кроме наблюдения у врача-проктолога или гастроэнтеролога, пациенту может потребоваться консультация онколога, радиолога, инфекциониста, гематолога, общего хирурга.
Лечение лучевого энтероколита
Терапевтическая тактика в целом напоминает схему ведения пациентов с болезнью Крона, язвенным колитом. Независимо от варианта энтероколитического лучевого синдрома, проводится коррекция питания. Больным рекомендован рацион с высоким содержанием белка (100-120 г/сут.), достаточным количеством углеводов, жиров, макро- и микроэлементов, витаминов. При тяжело протекающих поздних энтероколитах возможен перевод пациента на энтерально-зондовое и парентеральное питание. При умеренно выраженной симптоматике достаточным оказывается симптоматическое лечение. Пострадиационную диарею эффективно купируют анионообменные смолы и блокаторы опиоидных рецепторов.
Для стимуляции моторики применяют прокинетики, которые для редукции возросшего количества микроорганизмов комбинируют с нитроимидазолами и тетрациклинами. Слабительные могут назначаться при отсутствии кишечной обструкции. Чтобы стимулировать восстановление эпителия, используют нестероидные анаболики, регенеранты и репаранты. Назначение антагонистов H2-рецепторов или ингибиторов протонной помпы позволяет ускорить заживление участков с эрозиями и язвами. При нарушении процессов пищеварения показаны ферментные препараты. Для профилактика возможного дисбиоза используются пробиотики. При среднетяжелом и тяжелом течении оправдано проведение патогенетической медикаментозной терапии, включающей:
- Кортикостероиды. Противовоспалительная терапия глюкокортикоидами позволяет блокировать образование арахидоновой кислоты и некоторых других медиаторов воспаления, затормозить пролиферацию Т-хелперов, уменьшить содержание в крови моноцитов и за счет этого сократить количество тканевых макрофагов. Пациентам с энтероколитом обычно назначают прием преднизолона или метилпреднизолона.
- Производные 5-аминосалициловой кислоты. Их эффект основан на блокировании циклооксигеназного и липооксигеназного механизмов образования медиаторов воспаления — простагландинов, тромбоксанов, лейкотриенов. Лекарственные средства с 5-АСК угнетают продукции миофибробластами белка, тормозящего разрушение рубцовой ткани, что позволяет замедлить или предотвратить возникновение фиброза.
Терапевтическую резистентность тяжелого энтероколита позволяет снизить проведение гипербарической оксигенации. До 20-30% пациентов с поздним радиационным воспалением, выраженными стриктурами и стенозом нуждаются в оперативном лечении. В зависимости от ситуации проводятся сегментарная резекция тонкой кишки, энтероэнтеростомия, энтероколостомия, энтеростомия (еюностомия или илеостомия), резекции ободочной кишки, стомирование толстого кишечника, наложение различных типов толстокишечных анастомозов.
Прогноз и профилактика
У большинства больных с острым воспалением наблюдается полное выздоровление с восстановлением целостности слизистой оболочки. У 70-80% пациентов с хроническим процессом удается добиться стойкой клинической ремиссии консервативными методами. Прогностически неблагоприятной является язвенно-некротическая форма лучевого энтероколита, которая может приводить к серьезным осложнениям и ограничению трудоспособности пациентов. Профилактика радиационных поражений кишечника заключается в индивидуальном подборе курсовой и разовой дозы облучения, соблюдении перерывов между сеансами лучевой терапии, применении радиопротекторов.
Источник
Что такое радиационный колит?
Радиационный колит — это поражение толстого кишечника, обусловленное воздействием на организм ионизирующего излучения.
Лучевое поражение кишечника наиболее часто встречается у больных, подвергающихся лучевой терапии при опухолях органов малого таза (матки, цервикального канала, предстательной железы, яичек, прямой кишки, мочевого пузыря) или лимфатических узлов.
При лучевых колитах поражается прямая или сигмовидная кишка, вследствие своего фиксированного положения в пределах таза и непосредственной близости к месту лучевого воздействия.
Какие бывают лучевые поражения толстого кишечника?
Лучевое поражение кишечника возникает, либо в течение первых 3 месяцев, сразу после завершения лучевой терапии или в процессе ее проведения (ранние лучевые поражения), либо развиваются через 4-12 месяцев после завершения облучения.
Ранние лучевые поражения обусловлены непосредственным воздействием ионизирующего облучения на слизистую оболочку кишечника, в результате чего возникает ее воспаление и атрофия, нарушаются процессы всасывания воды и моторика кишечника. Как правило, острое лучевое поражение купируется лекарственными средствами, иногда и самопроизвольно, и сопровождается полным восстановлением слизистой оболочки толстой кишки.
Поздние лучевые поражения связаны преимущественно с повреждением мелких сосудов подслизистого слоя кишечника, в которых возникают микротромбы, что сопровождается хронической ишемией (нарушением кровоснабжения и как следствия питания) слизистой оболочки и подслизистого слоя. В результате нарушенного кровоснабжения постепенно развиваются атрофия слизистой оболочки, появляются эрозии и язвы, являющиеся причиной кишечных кровотечений. Дальнейшее прогрессирование заболевания может приводить к образованию некрозов (омертвлению слизистой и подслизистого слоя) и перфорации кишечной стенки, формированию межкишечных свищей и абсцессов. Поздние лучевые повреждения кишечника часто имеют упорное течение, с периодами обострения и ремиссии, т.е. носят хронический характер, медикаментозное лечение является длительным и неоднократным.
Факторы риска развития лучевых поражений кишечника
Наиболее высокий риск развития лучевых поражений кишечника имеют:
- пожилые (из-за наличия хронической ишемии слизистой оболочки толстой кишки на фоне атеросклероза);
- пациенты, которым проводится сопутствующая химиотерапия;
- пациенты с сахарным диабетом;
- пациенты, перенесшие хирургические вмешательства на органах брюшной полости или малого таза.
Риск лучевого колита также зависит от дозы и длительности облучения, а также индивидуальной чувствительности организма пациента к ионизирующему воздействию.

Как проявляются лучевые поражения кишечника?
Клиническая картина лучевых поражений кишечника сходна с таковой при язвенном и ишемическом колите.
Симптомами лучевого поражения толстой кишки являются:
- постоянные боли в левой половине живота и прямой кишке;
- частый жидкий стул с ложными позывами (тенезмы);
- наличие слизи и крови в кале (в тяжелых случаях – кишечные кровотечения);
- снижение аппетита и массы тела.
Во время проведения лучевой терапии возможны следующие острые преходящие симптомы: боли в животе, тенезмы и диарея. Как правило, эти проявления стихают после окончания курса лечения и остаются только минимальные признаки атрофии слизистой прямой кишки.
Некоторые исследователи придерживаются точки зрения, что начальную острую фазу проходит каждый пациент, у которого впоследствии развиваются постоянные остаточные изменения.
Как диагностировать?
«Золотым стандартом» диагностики лучевого поражения кишечника является эндоскопическое исследование (ректосигмоидоскопия и колоноскопия). Эндоскопическая картина обычно характеризуется различными сочетаниями изъязвления, воспалительных изменений, атрофии слизистой оболочки, сужения просвета кишки.
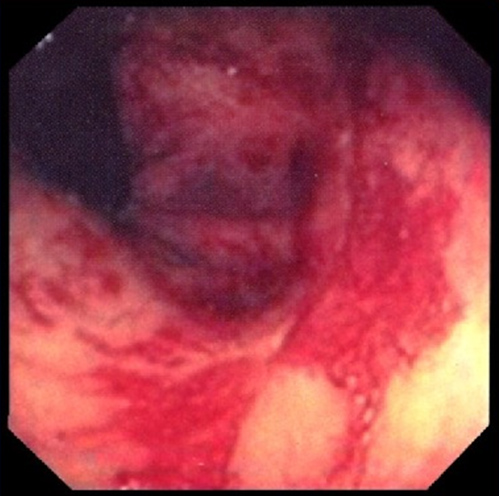
Более подробно об эндоскопическом исследовании толстой кишки – колоноскопии и о том, как правильно к ней подготовиться можно узнать на специальных интернет-сайтах: www.colonoscopy.ru, www.endofalk.ru
Как лечат лучевые поражения кишечника?
Стандартная терапия радиационного колита не разработана. Выбор лечения основывается на характере и тяжести симптомов.
Рекомендуется исключить молоко и молочные продукты (кроме йогурта, сыра, пахты), хлеб с отрубями и злаки, орехи, сухофрукты, семечки, жареные или жирные продукты, свежие фрукты и сырые овощи, жареную кукурузу, чипсы, специи, шоколад, кофе, чай, газированные напитки, а также напитки, содержащие кофеин или алкоголь.
Медикаментозная терапия включает противовоспалительные средства (препараты 5-аминосалициловой кислоты, стероидные гормоны), которые вводятся как местно (в прямую кишку) в виде свечей и клизм, так и принимаются в виде таблеток или гранул, а также симптоматическую терапию (антидиарейные, средства, стимулирующие регенерацию слизистой и т.д.)
Применение масляной кислоты при лучевых поражениях кишечника
Одним из перспективных методов медикаментозного лечения и профилактики лучевых поражений толстой кишки является применение в составе комплексной терапии препарата масляной кислоты и инулина – Закофалька.
Применение Закофалька для профилактики лучевых реакций и для лечения поздних лучевых повреждений кишечника обосновано основными эффектами масляной кислоты в отношении слизистой оболочки толстой кишки:
1. Антиатрофическое действие — восстановление трофики слизистой оболочки толстой кишки.
2. Противовоспалительное действие. Восстановление барьерных функций толстой кишки.
3. Регуляция процессов нормального созревания и развития клеток слизистой толстой кишки.
4. Антидиарейное действие – регуляция водно-электролитного баланса в толстой кишке.
5. Пребиотическое действие – создание благоприятной среды для роста собственной полезной микрофлоры.
В исследовании, проведенном в ФГБУ Медицинском радиологическом научном центре Минздрава России в г. Обнинске, было показано, что включение Закофалька в схему профилактики ранних лучевых поражений кишечника приводило к снижению их выраженности и длительности (не более 5 дней). Добавление Закофалька в схему лечения поздних лучевых повреждений приводит к уменьшению боли и дискомфорта в животе, метеоризма, нормализации стула. По данным колоноскопии отмечается уменьшение отека и кровоточивости слизистой толстой кишки.
Для профилактики ранних лучевых поражений кишечника Закофальк применяется по 1 т 3-4 раза в день, минимальный курс 1 месяц, возможна поддерживающая терапия 1 т 2 раза в день длительно.
Для лечения поздних лучевых поражений кишечника Закофальк применяется по 1-2 таблетки 4 раза в день, минимальный курс 1 месяц, возможна поддерживающая терапия 1 т 2-3 раза в день длительно.
Источник