Можно умереть от колита
Ожидаемая продолжительность язвенного колита
Язвенный колит — это пожизненное условие, которое вам нужно управлять, а не опасное для жизни заболевание. Тем не менее, это серьезное заболевание, которое может вызвать некоторые опасные осложнения, особенно если вы не получите правильное лечение.
Язвенный колит является одной из форм воспалительного заболевания кишечника (IBD). Болезнь Крона — это другой тип IBD. Язвенный колит вызывает воспаление во внутренней подкладке вашей прямой кишки и толстой кишки, также известной как ваша толстая кишка. Это происходит, когда ваша иммунная система ошибочно атакует ваш кишечник. Приступ иммунной системы вызывает воспаление и язвы в кишечнике.
Язвенный колит очень поддается лечению. Большинство людей с этим состоянием могут иметь полную продолжительность жизни. Однако осложнения могут увеличить риск ранней смерти. Очень тяжелый язвенный колит может повлиять на вашу продолжительность жизни, особенно в течение первых двух лет после вашего диагноза.
AdvertisementAdvertisement
Осложнения
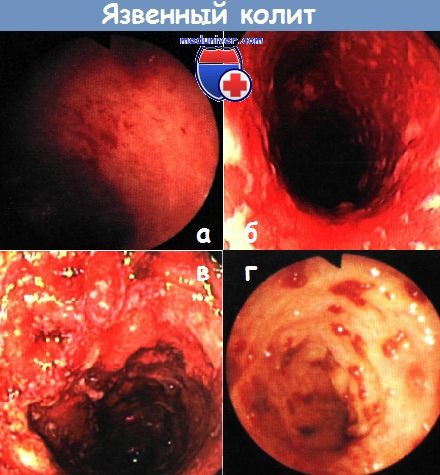
Язвенные осложнения колита
Хотя язвенный колит сам по себе не является фатальным, некоторые из его осложнений могут быть.
Возможные осложнения от язвенного колита включают:
- сгустки крови
- колоректальный рак
- желудочно-кишечная перфорация или отверстие в вашей толстой кишке
- первичный склерозирующий холангит
- сильное кровотечение
- токсический мегаколон > истончение костей, также известный как остеопороз, из стероидного лекарства, которое вы можете принимать для лечения язвенного колита
Самым серьезным осложнением является токсический мегаколон. Это опухоль толстой кишки, которая может привести к ее разрыву. Он поражает до 10 процентов людей с язвенным колитом. Смертность от токсического мегаколона колеблется от 19 до 45 процентов. Риск смерти выше, если кишечник разрывается и сразу же не лечится.
Отверстие в кишечнике также опасно. Бактерии из кишечника могут попасть в ваш живот и вызвать опасную для жизни инфекцию, называемую перитонитом.
Первичный склерозирующий холангит — еще одно редкое, но серьезное осложнение. Это вызывает отек и повреждение желчных протоков. Эти протоки несут пищеварительную жидкость из печени в кишечник. Шрамы образуют и сужают желчные протоки, что в конечном итоге может привести к серьезному повреждению печени. Со временем у вас могут развиться серьезные инфекции и печеночная недостаточность. Эти проблемы могут быть опасными для жизни.
Колоректальный рак также является серьезным осложнением. Между 5 и 8 процентами людей с язвенным колитом развивается колоректальный рак в течение 20 лет после их язвенного колита. Это немного выше, чем риск колоректального рака среди людей без язвенного колита, который составляет от 3 до 6 процентов.Колоректальный рак может быть фатальным, если он распространяется на другие части вашего тела.
Реклама
Можно ли вылечить?
Является ли язвенный колит излечим?
Язвенный колит может отличаться от человека к человеку, но обычно это пожизненное состояние. Симптомы приходят и уходят со временем. У вас будут вспышки симптомов, а затем периоды без симптомов, называемые ремиссиями. Некоторые люди идут годами без каких-либо симптомов. Другие испытывают вспышки чаще.
В целом, около половины людей с язвенным колитом будут иметь рецидивы, даже если их лечат. Если вы не следуете рекомендованному врачу, ваш показатель рецидива может достигать 70 процентов.
У вас будет лучший прогноз, если воспаление будет только в небольшой области вашей толстой кишки. Язвенный колит, который распространяется, может быть более тяжелым и тяжелым для лечения.
Один из способов лечения язвенного колита — операция по удалению толстой кишки и прямой кишки. Это называется проктокомэктомия. После удаления толстой кишки и прямой кишки у вас также будет более низкий риск осложнений, таких как рак толстой кишки.
Вы можете улучшить свой собственный взгляд, тщательно позаботившись о язвенном колите и регулярно проводите осмотры, чтобы искать осложнения. Как только у вас был язвенный колит в течение примерно восьми лет, вам также нужно будет начать регулярные колоноскопии для наблюдения за раком толстой кишки.
Советы
Возьмите лекарства, которые ваш врач прописал для управления вашим состоянием.
- Имейте операцию, если вам это нужно.
- Спросите своего врача, какие скрининговые тесты вы должны получить.
Источник
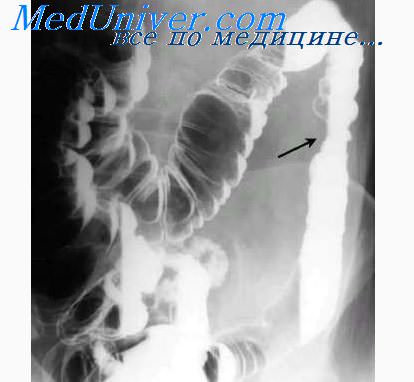
Виды язвенного колита. Течение язвенного колита.Кратко рассмотрим клиническое течение неспецифического язвенного колита в зависимости от трех основных его форм: острой, подострой и хронической. Нарушается водно-солевой баланс. Тахикардия, гипотония. Живот умеренно вздут, выраженно болезнен по ходу толстой кишки. Сфинктер зияет. При ректороманоскопии можно видеть значительное количество слизисто-гнойно-геморрагического отделямого, гиперемию, отечность, легкую ранимость слизистой оболочки на всем доступном осмотру протяжении кишки, свежие язвы. У 6 больных, страдавших острым язвенным колитом, С. А. Гинзбург при обзорной рентгенографии брюшной полости обнаружил токсическое расширение толстой кишки. У всех больных наиболее резко — до 11 см в диаметре — расширялась поперечноободочная кишка. Клинические наблюдения показали, что вздутие остро воспалительной и глубоко изъязвленной кишки связано с реальной угрозой перфорации. Своевременное обнаружение этого осложнения путем простой и необременительной для больных процедуры, каковой является обзорная рентгенография брюшной полости, и последующее срочное хирургическое вмешательство являются, по мнению С. А. Гинзбурга, необходимыми мероприятиями для предупреждения смертельно опасной перфорации.
Консервативное лечение острого неспгцифического язвенного колита редко приносит пользу. Больные умирают на протяжении ближайших недель или 3—4 месяцев от одного из осложнений — кишечного кровотечения, перфорации кишки или от быстро нарастающих явлений общей интоксикации. Подострая форма составляет 30—40% общего числа заболеваний неспецифическим язвенным колитом. Начало может быть острым, подострым или постепенным. Первый признак — кровь в оформленном стуле, может в ближайшие дни или через более длительный срок смениться частым, 20—25 раз в сутки жидким стулом с примесью слизи и крови. Температура повышайся умеренно. Боли в брюшной полости, явления интоксикации, изменения морфологического и биохимического состава крови, а также в слизистой оболочке при ректороманоскопии выражены не так резко, как при острой, скоротечной, форме. Консервативное лечение при этой форме может дать кратковременное улучшение. Заболевание переходит в скрытую форму, с мало выраженными симптомами, но почти всегда в последующем дает новые обострения. Иногда наблюдается сезонность повторных атак (весна, осень) и зависимость от провоцирующих моментов — интеркуррентные заболевания, диетические нарушения, психические и эмоциональные расстройства, переутомление, охлаждение, беременность. Хроническая форма неспецифического язвенного колита начинается постепенно или переходит из острой и подострой форм после стихания первых выраженных явлений заболевания. Частота этой формы среди общего числа заболеваний составляет 50—60%. Протекает длительно, в течение нескольких или многих лет. Обнаруживается кровь в каловых массах, отмечается неустойчивость стула — понос до 6—8 раз в сутки, сменяющийся запором; боли в животе, иногда субфебрильная температура — главные признаки заболевания. Изменения крови могут длительное время отсутствовать. В дальнейшем, с развитием заболевания, нарастают морфологические и биохимические изменения состава крови. А. А. Васильев выделяет в хронической форме два типа: непрерывный и рецидивирующий. Непрерывный тип — с медленным, обычно неуклонно прогрессирующим течением. Рецидивирующий тип — с волнообразным течением, с явлениями умеренного обострения, с более или менее длительными ремиссиями под влиянием лечения. Болевые ощущения часто беспокоят больных, постоянные расстройства кишечника также волнуют и расстраивают их. Они становятся нервными, раздражительными. Б. А. Черногубов следующим образом характеризовал психическое состояние этих больных: «Это вечно усталые и утомленные, чрезвычайно чувствительные и часто депрессивно настроенные, полубольные, полуздоровые люди». При длительном хроническом течении язвенного колита изменения в слизистой оболочке становятся необратимыми, принимают вид обширных, трофических язв. Здоровая слизистая оболочка почти отсутствует. Вся стенка кишки отечна,, ригидна, инфильтрирована. Выпуклости ее — гаустры, совершенно исчезают. При рентгенологическом исследовании можно видеть плотную, нерастяжимую кишку, напоминающую резиновую трубку или водопроводную трубу. Уплотненная, ригидная, обычно болезненная кишка хорошо пальпируется через истонченную брюшную стенку. Для определения формы и стадии заболевания Т. Н. Забелина применяла аспирационную биопсию, которую она рекомендует как ценный метод исследования. Гистологические изменения слизистой оболочки толстой кишки, полученные при использовании этого метода, характеризуются параллелизмом с клиническим течением неспецифического язвенного колита. При хронической форме неспецифического язвенного колита возможны различные осложнения: псевдополипоз, кишечные кровотечения, перфорации кишки, злокачественные перерождения от 3 до 8—10% и более, по разным авторам, стриктуры, метаболический цирроз печени, склероз поджелудочной железы.
— Также рекомендуем «Лечение неспецифического язвенного колита. Консервативное лечение язвенного колита.» Оглавление темы «Неспецифический язвенный колит.»: |
Источник
В России все больше людей, которые получают статус «выздоровевших» после коронавирусной инфекции. На самом деле о полном выздоровлении можно говорить не всегда. COVID-19 бьет по самым разным органам и системам организма и может вызывать серьезные последствия. Академик РАН, хирург и реабилитолог Константин Лядов рассказал, как часто нужно обследоваться таким пациентам, на какие изменения в здоровья обращать самое пристальное внимание и как самостоятельно понять, что нужна помощь.
— Константин Викторович, вы уже рассказывали, что перенесенная коронавирусная инфекция может вылиться в серьезную патологию легких. Какие еще «сюрпризы» может принести перенесенный COVID-19 ?
— COVID-19 способен вызывать тяжелые поражения легких, сердца, сосудов и других жизненно-важных систем и органов человека. Последствия коронавирусной инфекции не менее опасны, чем сам вирус. Если их упустить, они могут привести к серьезным осложнениям.
В принципе, все вирусные пневмонии могут приводить к отдаленным осложнениям. Из основных хочется выделить легочный фиброз, приводящий к значительной потере трудоспособности, вплоть до инвалидности. И второе — поражения миокарда, к которым относится вирусный миокардит.
Кроме того, новый коронавирус может вызвать поражения почек, и вирусные поражения мозговых оболочек. К сожалению, многие осложнения развиваются достаточно долго, и чтобы не упустить их, необходимо проходить регулярные обследования.
Коронавирус очень коварен. Сегодня мы наблюдали такие ситуации: онкологический пациент готовится к плановой операции. И вот пациент перед операцией обследуется, ему выполнена КТ (никаких изменений); мазки из ротоглотки никакого вируса не обнаруживают. Он идет на операцию, и после нее ему становится хуже. Делаем КТ и видим «матовое стекло».
— То есть мазок по-прежнему не информативен?
— Мазок показывает некий вирус в слизистых верхних дыхательных путей, но вирус может быть и в крови, и в разных местах, поэтому методы диагностики не всегда позволяют определить его наличие.
— Иными словами, всем нам сейчас надо тщательно следить за здоровьем?
— Да, в ближайшие месяцы нам всем надо относиться к себе очень внимательно. И особенно тем, кто перенес вирусную пневмонию. Участки уплотнения легочной ткани могут со временем превратиться в очаги фиброза — плотную ткань, которая не дышит.
В течение года после COVID-19 людям нужно сделать как минимум три контрольных КТ с измерением плотности легочной ткани. При выписке из стационара пациент должен попросить выполнить ему такой углубленный анализ. Если по итогам обследования выяснится, что участки уплотнений сохраняются или расширяются, нужно действовать.
У таких пациентов нужно подключать не только дыхательную гимнастику, но и физиотерапию, например, процедуры фореза, позволяющие с помощью электричества или ультразвука доставлять лекарственные вещества к легкому. Если уплотнения находятся ближе к центру легких, нужна небулайзерная терапия и специальные ингаляции. Ну и, разумеется, умеренная двигательная активность и комплекс специальных упражнений.
— Какие обследования, кроме КТ, должны пройти пациенты, перенесшие COVID-19 ?
— Нужно делать ЭКГ, раз в три месяца сдавать анализ мочи. Кроме того, необходимо исследовать функцию внешнего дыхания (спирометрию) с обязательным параметром, который оценит эластичность легочной ткани (если нормальная – то и хорошо, если снижена – необходима реабилитация). Необходимо следить за иммунологическим статусом, желательно повторить анализы крови: С-реактивный белок покажет сохранение воспаления в организме, лечащий врач подскажет набор необходимых для пациента набор иммунологических показателей.
Ситуация пока сложная, мы все в неком поиске, возможно, список рекомендаций будет дополняться, но это те вещи, которые делать нужно. Через 3 месяца, а потом через 6 месяцев после выписки надо обратиться в поликлинику для проведения дополнительного обследования. Если выявятся проблемы, то где-то можно ограничиться физкультурой, ингаляциями, а где-то потребуется терапия для остановки аутоиммунного процесса. К сожалению, с выпиской из больницы история таких пациентов еще не закончилась.
— У некоторых пациентов, которые прошли лечение весьма серьезными и нередко опасными с точки зрения развития нежелательных эффектов препаратами начинаются проблемы со здоровьем, вызванные именно с лечением. Например, с кишечником…
— Да, у ряда пациентов развивается псевдомембранозный колит, это последствия терапии, от которой истощается кишечник. Мы не можем предугадать, как организм отреагирует на лечение, иногда флора кишечника не может справиться с нагрузкой. Поэтому надо быть внимательными к мельчайшим изменениям в своем состоянии и сразу обращаться к врачу.
Никто в мире не представлял, что вирус оказывает такое воздействие на легкие и способен вызывать такую летальность. Сегодня наша задача — не снижать настороженность у человека. Страдают и кишечник, и почки, теоретически нельзя исключать влияние на репродуктивность.
— Что может указывать на проблемы с почками?
— Нужно пройти простейшую диагностику – сдать общий анализ мочи и сделать ультразвуковое исследование. Если вы замечаете у себя отеки, задержку жидкости, если держится субфебрильная температура, эти симптомы могут указывать и на почечные патологии, и на начинающийся миокардит, который может проявиться и через две недели, и через месяц, и через полгода после заболевания. Если держится слабость – это тоже повод обратиться к врачу для более подробного обследования
— Что еще может говорить о миокардите?
— Прежде всего, необъяснимая слабость. Эпизоды незначительного повышения температуры, сердцебиение и нарушение ритма сердца (оно то «замирает», то «бежит»). Симптомы не очень выраженные, на них многие и внимания-то не обращают, не то что «скорую» вызывают. Многие думают: ну, поднялась температура до 37,1; ну, немотивированная слабость; ну, снижение работоспособности. Но я же болел! Это может произойти и через три месяца, и через полгода.
Поэтому если у человека была подтвержденная коронавирусная инфекция, минимум год надо наблюдать за своим здоровьем. И не нужно бояться проходить КТ каждые три месяца! Сейчас выполняется низкодозовая КТ, которая абсолютно безопасна с точки зрения лучевой нагрузки и практически равна бытовому фону.
Помните о том, что COVID-19 дает осложнения на многие органы. После этой инфекции крайне важна реабилитация. И регулярная самопроверка.
— Если болезнь прошла в легкой форме, дает ли это основание не беспокоиться?
— Увы, нет. Даже если симптомы были легкими, пациенту долгое время необходим щадящий двигательный режим. Даже при легком течении это серьезное вирусное заболевание, способное нести неприятные последствия для здоровья. Не надо торопиться входить в прежний ритм жизни, надо щадить себя. Это касается всех пациентов с таким диагнозом.
Многие устают после больницы, это тяжело и физически, и морально. Их можно понять: больница, изоляция, посещение запрещено, никто не хочет там долго лежать. Однако если что-то беспокоит, тяжело дышать, есть даже легкая одышка, не отмахивайтесь от себя – обратитесь к врачу. Вам могут назначить курс физиотерапии или кислородотерапии.
Терапия воздухом с пониженным содержанием кислорода стимулирует лечебную гипоксия (подобную той, что возникает когда человек находится на высоте и в таких условиях лучше работает система кроветворения) и тренирует организм работать в дозированном режиме. Сегодня у нас большой арсенал средств реабилитации. Впереди долгая жизнь, подумайте о себе. И не стесняйтесь обращаться к врачу!
— Сегодня часть людей не делает этого из-за страха оказаться в карантине…
— Мы никогда не верим, что с нами случится что-то плохое. Но? когда на чаше весов ваши жизнь и здоровье или две недели, думаю, выбор очевиден. Многие измаялись сидеть дома. Многим кажется, что заболели те, кому не повезло. Это человеческое свойство – мы хотим не знать или забыть все плохое. Но сейчас тот момент, когда нужно сознательно отнестись к своему здоровью.
Читайте материал «Коронавирус пришел в Москву в январе»
Источник