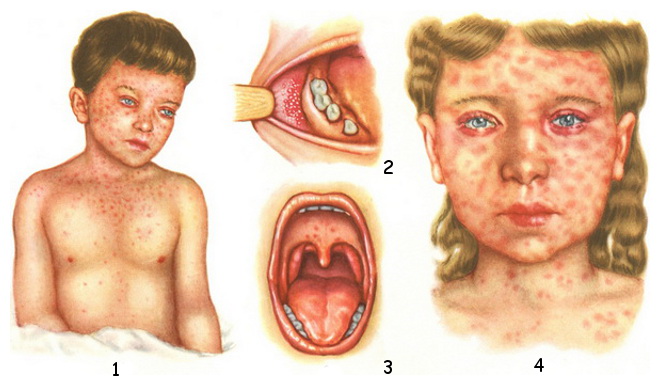
Назовите патогномоничные признаки при кори
1. Этиологический фактор: вирус кори.
2. Патогенез: вирус проникает в эпителиальные клетки верхних дыхательных путей и конъюнктивы → изначально размножается в регионарных лимфатических узлах и лимфоидной ткани → поступает в кровь, вызывает виремию и заражает клетки лимфатической системы в целом организме, а также эпителий дыхательных путей.
3. Резервуар и пути передачи: люди — единственный резервуар; заражение происходит воздушно-капельным путем, а также через контакт с зараженными выделениями (напр. мокротой).
4. Инкубационный период и контагиозность: инкубационный период до появления продромальных симптомов 8–12 дней (сред. 10), до периода появления высыпания — сред. 14 дней (7–18 дней); высокая контагиозность — очень большой риск инфицирования после контакта у восприимчивых лиц. Больной заражает окружающих от момента появления продромальных симптомов до 3–4 дней после появления сыпи. Вирус сохраняет патогенные свойства в воздухе и на зараженных поверхностях до 2 ч.
КЛИНИЧЕСКАЯ КАРТИНА наверх
Инфекция характеризуется клиническими симптомами, появляющимися поэтапно:
1) продромальные симптомы (длятся несколько дней):
а) высокая температура, вплоть до 40 °C (1–7 дней);
б) сухой кашель (может сохраняться 1–2 нед.), тяжелой ринит;
в) конъюнктивит (светобоязнь) — может иметь значительную интенсивность (особенно у взрослых), с отеком век; проходит вместе со снижением температуры;
2) пятна Бельского-Филатова-Коплика →рис. 18.1-3 — множественные серовато-белые папулы на слизистой оболочке щек вблизи премоляров; появляются за 1–2 дня перед появлением сыпи и сохраняются до 1–2 дней после ее исчезновения. Патогномоничный симптом, но его отсутствие не исключает кори.
Рисунок 18.1-3. Корь — пятна Бельского-Филатова-Коплика на слизистой оболочке щеки
3) период высыпания (пятнисто-папулезная сыпь) — пятна и папулы цветом от темно-красного до фиолетового, диаметром 0,1–1 см, появляются в течение 2–4 дней: часто в первую очередь на голове (на лбу, ниже линии волос, за ушами; сыпь не захватывает волосистую кожу головы), затем постепенно распространяется на туловище и конечности →рис. 18.1-4. Отдельные изменения обычно сливаются вместе. Сыпь начинает бледнеть и исчезать после 3–7 дней в той же очередности, в которой появилась, оставляя буроватые пигментные пятна и шелушение эпидермиса.
4) другие симптомы (появляются реже) — анорексия, диарея, генерализованная лимфаденопатия.
ДИАГНОСТИКА наверх
Дополнительные методы исследования
Следует провести в каждом случае при подозрении кори. Необходимо обеспечить забор биологического материала для вирусологических и молекулярных исследований.
Идентификация этиологического фактора:
1) серологическое исследование (ИФА, ELISA): специфические антитела класса IgM к вирусу кори у невакцинированного человека в течение последних 2–3 мес. Появляются в течение 2–3 дней от момента появления сыпи и исчезают после 4–5 нед. Клинический материал (кровь) следует забрать после >7 дня от появления сыпи (самая высокая концентрация специфических IgM). Если забор материала был произведен раньше и результат был отрицательный, следует повторить исследование. Если определение IgM невозможно, диагноз подтверждает четырехкратное нарастание титра антител IgG в сыворотке на протяжении 4 нед. (в острой стадии болезни и периоде реконвалесценции).
2) выделение другого, чем вакцинированный тип вируса (культивирование): клинический материал (лучше забрать в течение 1–4 дней от появления сыпи) — мазок из горла, моча, цельная гепаринизированная кровь. Клинический материал (лучше всего образец мочи или мазок из горла) следует хранить в морозильнике и отправить в Федеральный центр гигиены и эпидемиологии в Москве.
Диагностические критерии
Заболевание подозревают на основе клинической картины; диагностика спорадического заболевания только на основании лабораторных исследований. В случае типичной клинической картины корь также можно диагностировать у пациента, побывавшего в контакте с больным корью, которая подтверждена лабораторно.
Дифференциальная диагностика
Другие болезни с генерализированной сыпью:
1) инфекции — скарлатина, краснуха, инфицирование энтеровирусами, аденовирусами, парвовирусом B19, ВЭБ (EBV) (особенно после приема ампициллина и амоксициллина), герпесом 6 типа, микоплазмой;
2) неинфекционные заболевания — аллергические сыпи, лекарственные сыпи.
ЛЕЧЕНИЕ Исключительно симптоматическое — жаропонижающие, отдых, затемнение комнаты (светобоязнь), правильная гидратация и питание больного. Дополнительный прием витамина А имеет положительное влияние у детей с недостаточным питанием. При бактериальных осложнениях — антибиотикотерапия. наверх
ОСЛОЖНЕНИЯ Более высокому риску подвержены младенцы и взрослые (особенно с недостаточностью питания и недостаточностью клеточного иммунитета): наверх
1) средний отит (7–9 %), пневмония (1–6 %; высокая смертность), энцефалит (0,1 %; смертность 15 %, у 25 % больных стойкие неврологические последствия) и эндокардит, судороги (0,5 %), потеря зрения (ретробульбарный неврит);
2) вторичные бактериальные инфекции и усиление симптомов скрытого туберкулеза (корь вызывает значительную проходящую иммуносупрессию) — часто тяжело протекающего, могут приводить к летальному исходу; постоянная лихорадка в течение нескольких дней или ее повторное появление указывает на осложнения;
3) летальный исход 0,1–1/1000 заболеваний (но даже 20–30 % у детей первого года жизни в развивающихся странах);
4) подострый склерозирующий панэнцефалит (SSPE) — редкое (1–4/100 000, но 1/8000 если корь в возрасте <2 лет), прогрессирующие нейродегенеративные изменения, приводящие в итоге к смерти; обычно развивается несколько или более лет после заболевания корью (медиана 7 лет).
ПРОГНОЗ Обычно болезнь с легким или умеренно тяжелым течением. После перенесенного заболевания развивается стойкий иммунитет. Особенно тяжелое течение и высокий уровень риска осложнений у детей с недостаточностью питания (особенно с недостатком витамина А) или у пациентов с иммунодефицитом. Смерть редко, в основном вследствие осложнений (особенно у лиц с недостаточностью питания и клеточным иммунодефицитом — энцефалит с включением телец кори, гигантоклеточная пневмония). наверх
ПРОФИЛАКТИКА
Специфические методы наверх
1. Вакцинация →разд. 18.11 — основной метод профилактики. наверх
2. Пассивная иммунопрофилактика →разд. 18.11 — иммуноглобулин в особых случаях у восприимчивых лиц после контакта с больным.
Неспецифические методы 1. Изоляция больных в течении 4 дней после появления сыпи (в случае пациентов с иммунодефицитом на протяжении всей болезни), а восприимчивых лиц (невакцинированных) после контакта с больным — в течение целого инкубационного периода. В случае осложнений при кори, больной не заразен для контактирующих с ним лиц и не требует изоляции.
2. Обязанность сообщения в органы исполнительной власти региона в сфере здравоохранения и управления Роспотребнадзора по субъекту Федерации: в каждом случае при подозрении кори.
Источник
I вариант.
1. Назовите механизм передачи вируса кори:
а) Фекально-оральный
б) Трансмиссивный
в) Воздушно-капельный+
г) Парентеральный
д) Воздушно-капельный, фекально-оральный
2. Возбудителем кори является:
а) Бактерия
б) Вирус+
в) Риккетсия
г) Вибрион
д) Хламидия
3. Для вируса кори характерно:
а) Высокая устойчивость в окружающей средд)
б) Длительно сохраняется на предметах обихода)
в) Низкая устойчивость в окружающей средд)+
г) Длительно сохраняется в воде
д) Длительно сохраняется на продуктах питания
4. Все перечисленные периоды являются периодами кори, кроме:
а) Инкубационный
б) Катаральный период
в) Период высыпания
г) Период пигментации сыпи
д) Период шелушения сыпи.+
5. Выберите патогномоничный симптом кори :
а) Симптом Мурсона
б) Симптом Пастиа
в) Симптом Филатова-Коплика+
г) Симптом Горнера
д) Патогномоничных симптомов нет
6. Для катарального периода кори характерны все симптомы, кроме :
а) Конъюнктивит
б) Фарингит
в) Ринит
г) Повышение t тела
д) Регионарное увеличение заднешейных и затылочных лимфоузлов+
7. Инкубационный период кори имеет продолжительность:
а) 7-20 дней
б) 9-21 дней+
в) 4-14 дней
г) 11-21 день.
д) 5-7 дней
8. С каким из перечисленных заболеваний необходимо прежде всего дифференцировать корь в катаральный период:
а) Аденовирусная инфекция+
б) Грипп.
в) Скарлатина
г) Краснуха
д) Коклюш
9. Назовите характерную сыпь при кори:
а) Везикулезная
б) Пятнисто-папулезная+
в) Мелкоточечная
г) Пятнисто-везикулезная
д) Геморрагическая
10. Назовите характерную особенность сыпи при кори:
а) Высыпает одновременно на всем теле
б) Сгущается на разгибательных поверхностях
в) Имеет этапность высыпания сверху вниз+
г) После себя не оставляет пигментации
д) Высыпает на гиперемированном фоне кожи
11. Корь может осложниться всем перечисленным, кроме:
а) Пневмония
б) Нейротоксикоз
в) Энцефалит
г) Стенозирующий ларингит
д) Нефрит+
12. Коревую сыпь следует дифференцировать со всеми заболеваниями кроме:
а) Краснуха
б) Энтеровирусная экзантема
в) Лекарственная аллергия
г) Менингококцемия
д) Со всеми перечисленными сыпями+
13. Больной корью заразен до:
а) 5-го дня с момента последнего высыпания
б) 5-го дня с момента появления сыпи+
в) Появления пигментации сыпи
г)10-го дня с момента появления сыпи
д) 5-го дня от начала заболевания
14. При каком осложнении кори удлиняется заразный период :
а) Энцефалите
б) Стоматите
в) Заразный период не удлиняется
г) Энтероколите
д) Пневмонии+
15.Назовите контингент не восприимчивых к возбудителю кори людей:
а) От 1-го года до 3-х лет жизни
б) Первые 3 месяца жизни+
в) Восприимчивы все
г) Взрослые старше 50-ти лет
д) Дети 3-5-и летнего возраста
16. Сколько дней длится катаральный период кори:
а) 1-2 дня
б) 3-4 дня
в) До 7-ми дней+
г) 8-10 дней
д) 10-14 дней
17. Пятна Филатова-Коплика появляются:
а) В инкубационный период
б) В первый день катарального периода
в) За 1-2 дня до высыпания+
г) В период высыпания
д) В период пигментации
18. Выберите атипичную форму кори :
а) Митигированная
б) Гипертоксическая
в) Геморрагическая
г) Стертая
д) Все перечисленные+
19. Назовите показания для обязательной госпитализации детей, больных корью:
а) Повышение Т тела до 38 С
б) Ребенок из семьи, где есть дети младшего возраста
в) Наличие осложнений+
г) Госпитализируются все больные дети, возрастом до 5 лет
д) Митигированная корь
20. Против кори вакцинируют:
а) В возрасте 3-мес
б) В 12 мес+
в) В 3-летнем возрасте
г) В 6-летнем возрасте
д) Вакцина не разработана
II вариант.
1. Какие противоэпидемические мероприятия необходимо провести в очаге кори?
а) Текущая дезинфекция
б) Ежедневный осмотр контактных детей
в) Введение противокоревого иммуноглобулина контактным не привитым и не болевшим ранее
г) Раннее выявление и изоляция больных
д) Все перечисленное+
2. Какие противоэпидемические мероприятия необходимо проводить в очаге кори?
а) Заключительная дезинфекция+
б) Профилактическое лечение контактных детей антибиотиками
в) Профилактическое лечение контактных детей сульфаниламидами
г) Введение контактным детям иммуноглобулина
д) Все перечисленное
3. Кому с профилактической целью вводят противокоревой иммуноглобулин:
а) Всем контактным
б) Контактным не привитым ранее и не болевшим+
в) Контактным с неблагоприятным преморбидным фоном
г) Контактным с катаральными явлениями
д) Серопрофилактика кори не проводится
4. Что из нижеперечисленного характерно для вируса кори?
а) Длительно сохраняется в воде
б) Длительно сохраняется на продуктах питания
в) Низкая устойчивость в окружающей среде +
5. Какой из данных вспомогательных методов диагностики кори наиболее информативен:
а) РСК
б) РНГА +
в) Вирусологический
6. Митигированная корь развивается:
а) у детей, которым проведена иммунопрофилактика +
б) у детей раннее болевших корью
в) у детей старше 5-и летнего возраста
7. Какой из представленных вспомогательных методов диагностики кори наиболее информативен :
а) Вирусологический
б) РНГА+
в) Иммунофлюоресцентный
г) РСК
д) Гематологический
8. Митигированная корь развивается у:
а) Детей, которым проведена иммунопрофилактика+
б) Детей старше 5-и летнего возраста
в) Детей с неблагоприятным преморбидным фоном
г) Детей раннее болевших корью
д) Взрослых
9. Основной метод диагностики митигированной кори :
а) Клиническо-эпидемиологический+
б) Гематологический
в) Вирусологический
г) Серологический
д) Рентгенологический
10. Участковый педиатр на вызове диагностирует у 4-х летнего ребенка не осложненную форму кори, врач :
а) Обязательно госпитализирует больного
б) Проводит лечение ребенка на дому+
в) Обследует вирусологически всех контактных
г) Вводит всем членам семьи иммуноглобулин
д) Накладывает карантин на всех членов семьи
11. В план лечения больного корью входит все, кроме:
а) Антигистаминные препараты
б) Витамины группы В, С
в) Обильное питье
г) Обязательное назначение антибиотиков+
д) Жаропонижающие
12. Особенностями течения митигированной кори являются все перечисленные, кроме:
а) Легкое течение
б) Отсутствие осложнений
в) Отсутствие катаральных явлений
г) Отсутствие этапности высыпания+
д) Отсутствие пятен Филатова-Коплика
13. Антибиотики больным корью обязательно назначаются:
а) При осложнении пневмонией+
б) Всем больным детям
в) Переносящим митигированную корь
г) При осложнении энцефалитом
д) При наличии геморрагических высыпаний
14. Ревакцинация против кори проводится:
а) В 3 года
б) В препубертатном возрасте
в) В 5 летнем возрасте
г) В 6-7 лет+
д) Не проводится
15. Каков механизм передачи вируса кори?
а) Воздушно-капельный +
б) Трансмиссивный
в) Парентеральный
16. Что из данного является возбудителем кори?
а) Вибрион
б) Вирус +
в) Бактерия
17. Определите основной метод диагностики митигированной кори:
а) Гематологический
б) Рентгенологический
в) Клиническо-эпидемиологический +
18. Выберите атипичную форму кори:
а) Токсическая
б) Супертоксическая
в) Гипертоксическая +
19. Отметьте показания для обязательной госпитализации детей, больных корью:
а) Госпитализируются все больные дети, возрастом до 5 лет
б) Наличие осложнений +
в) Повышение Т тела до 38 С
20. Против кори вакцинируют:
а) В 12 мес +
б) В возрасте 3-мес
в) В 6-летнем возрасте
Источник
Дата публикации 27 марта 2018 г.Обновлено 20 июля 2019 г.
Корь (Morbilli) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Paramyxoviridae
Род — Morbillivirus
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости).[2][5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Привитая (переболевшая) и имеющая иммунитет мать передаёт его своему ребёнку (до 3-х месяцев), то есть у таких детей имеется врожденный иммунитет, который постепенно снижается и к 10 месяцам исчезает – дети становятся восприимчивыми к заболеванию. Болеют преимущественно дети (переносящие заболевание относительно благоприятно), однако в последнее время всё чаще поступают сообщения о развитии кори у взрослых, у которых заболевание протекает крайне тяжело (причины — массовый отказ от профилактических прививок).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори.[1][3]
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
Синдромы кори:
- синдром выраженной общей инфекционной интоксикации;
- синдром патогномоничной энантемы (пятна Бельского-Филатова-Коплика);
- синдром макуло-папулёзной экзантемы;
- синдром конъюнктивита (выраженный);
- синдром поражения респираторного тракта (фарингит, трахеобронхит);
- синдром генерализованной лимфаденопатии (ГЛАП);
- гепатолиенальный синдром.
Описана так называемая ранняя диагностика кори, включающая:
- затруднение носового дыхания;
- покраснение правого века;
- субфебрилитет (лихорадка постоянного типа).
Характерные жалобы больных: нарастающие слабость, вялость, снижение аппетита, нарушения сна, «песок в глазах», отёчность нижних век, иногда насморк, повышенная температура тела (до 39°С). Далее присоединяется першение в горле, появляется сухой кашель, одышка, могут быть боли в животе, диарея (наслоение вторичной флоры), появляется сыпь (с её появлением усиливаются синдромы общей инфекционной интоксикации и поражения респираторного тракта).
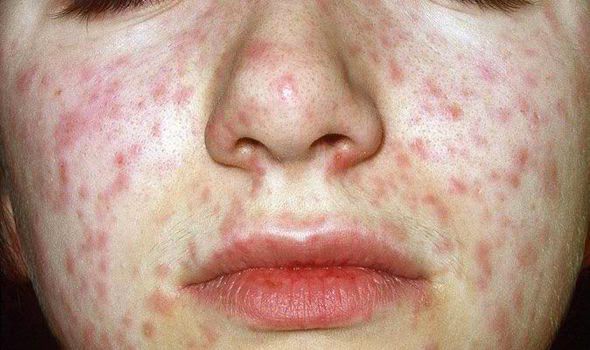
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
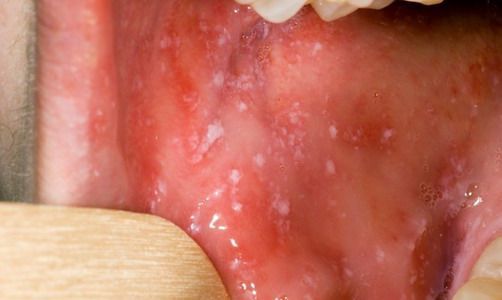
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4][5]
Дифференциальный диагноз
| признаки | корь | краснуха | псевдотуберкулёз | аллергическая сыпь |
|---|---|---|---|---|
| инк. период | 9-11 дней | 11-24 дня | 3-18 дней | до суток |
| эпидемиологические предпосылки | контакт с больным | контакт с больным | употребление сырых овощей | контакт с аллергеном |
| воспалительные изменения ВДП | выражены | умеренно выражены | умеренны или отсутствуют | нет |
| конъюнктивит | выражен | слабо выражен | слабо выражен | нет |
| ГЛАП (ув. лимфоузлов) | выражена | выражена (затылочные и заднешейные) | умеренно (мезаденит) | нет |
| характер сыпи | макуло-папулёзная | мелкопятнистая | точечная, скарлатиноподобная, макуло-папулёзная | макуло-папулёзная, зудящая |
| время появления сыпи | 3-4 день | 1 день | 2-4 день | до суток |
| этапность высыпаний | выражена | нет | нет | нет |
| патогномоничные признаки | пятна Бельского- Филатова-Коплика | пятна Форхгеймера | симптомы «перчаток и носков» | нет |
Источник