Некротизирующего колита у новорожденных что
Некротический энтероколит новорожденных (НЭК) – это неспецифическое заболевание воспалительного характера, которое вызывается инфекционными агентами на фоне повреждения слизистой оболочки кишечника или ее функциональной незрелости. Симптомы включают соматические реакции и абдоминальные проявления. При длительном течении наблюдаются признаки перфорации кишечника и клиника перитонита. Диагностика НЭК сводится к физикальному обследованию, оценке симптомов по шкале Walsh и Kliegman и рентгенографии. Лечение зависит от стадии заболевания, может быть как консервативным, так и хирургическим.
Общие сведения
Некротический энтероколит новорожденных или «болезнь выживших недоношенных» – это гетерогенная патология, которая характеризуется развитием язв и некрозов стенки кишечника с дальнейшей перфорацией. Более 90% больных детей – недоношенные, с массой тела до 1500г. Общая заболеваемость составляет 0,5-3 на 1000 новорожденных. Прогноз, как правило, неясен, т. к. для НЭК характерно резкое ухудшение состояния на фоне мнимого благополучия. Часто требуется хирургическое вмешательство. Летальность в зависимости от формы колеблется от 25 до 55%. Даже после успешного проведения операции показатель смертности составляет свыше 60%. При условии выживания ребенка наблюдается тяжелый период реабилитации, остается высокий риск послеоперационных осложнений.
Некротический энтероколит новорожденных
Причины НЭК новорожденных
Некротический энтероколит новорожденных – полиэтиологическое заболевание. Основными патогенетическими факторами являются гипоксия и ишемия в перинатальном периоде, нерациональное питание новорожденного и заселение кишечника аномальными микроорганизмами. К способствующим факторам относятся преждевременные роды, эклампсия, травмы ЦНС при родах, иммунодефицитные состояния у ребенка, аномалии развития кишечника, отягощенный семейный анамнез.
Ишемия кишечника может быть обусловлена внутриутробной асфиксией плода, при которой наблюдается централизация кровообращения, постановкой катетера в пупочную артерию, влекущей за собой спазм артерий и их тромбоэмболию, явлением «сгущения крови» и артериальной гипотензией, при которых нарушается ток крови и поступление питательных веществ. К алиментарным причинам развития некротического энтероколита новорожденных относят питание ребенка искусственными смесями и их резкую смену, использование гипертонических растворов, повреждающих слизистую оболочку кишечника, врожденную непереносимость молока, непосредственную инвазию патогенных агентов через ЖКТ. Наиболее часто причиной НЭК становятся Kl. pneumonia, E. coli, клостридии, стафилококки, стрептококки и грибы рода Candida.
Классификация НЭК новорожденных
По скорости развития выделяют следующие формы некротического энтероколита новорожденных:
- Молниеносная. Перфорация стенки кишечника возникает на протяжении 36-48 часов после проявления первых симптомов – незначительного нарушения общего состояния ребенка. Характерна для доношенных детей с аномалиями развития ЖКТ (гастрошизис), гемолитической анемией, травмами ЦНС.
- Острая. Дебют характеризуется абдоминальными симптомами. Как правило, спустя 8-16 часов присоединяются соматические проявления, резко ухудшается общее состояние ребенка. Без соответствующего лечения НЭК быстро переходит в 3 стадию. Наблюдается у детей с массой тела при рождении свыше 1500 г.
- Подострая. Первичные абдоминальные проявления имеют перемежающийся характер, возникают поэтапно. Соматические расстройства развиваются медленно. Для этой формы характерно рецидивирующее течение. Обычно возникает у глубоко недоношенных детей с массой тела менее 1500 г.
В зависимости от массивности поражения различают следующие варианты НЭК:
- Локальный. Патологические изменения наблюдаются на ограниченном отрезке кишечника.
- Полисегментарный. Характерно поражение сразу нескольких участков.
- Паннекроз или тотальный. В патологический процесс втягивается весь кишечник.
Симптомы и осложнения НЭК новорожденных
Некротический энтероколит новорожденных может возникать в первые 24 часа после родов (ранняя форма) или после 1 месяца жизни (поздняя форма), средний возраст детей на момент появления симптомов – 1-2 недели. Все проявления данной патологии можно разделить на 3 группы: соматические, абдоминальные, генерализованные. Первыми, как правило, появляются абдоминальные симптомы, которые почти сразу дополняются соматическими. Генерализованные проявления НЭК отмечаются при прогрессировании заболевания и возникновении перфорации кишечника, что, в зависимости от формы, может происходить через 1-3 дня.
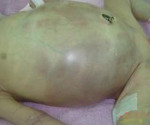
В группу соматических симптомов входят патологические реакции организма на развитие НЭК: приступы апноэ, респираторный дистресс, олигурия, ухудшение микроциркуляции (позитивный симптом «белого пятна»). К абдоминальным признакам НЭК относятся симптомы раздражения брюшной полости и дисфункция ЖКТ: потеря аппетита, метеоризм, рвота желчью и кровью, отсутствие перистальтических шумов, мелена, асцит, покраснение кожи, отечность подкожной жировой клетчатки и резкое напряжение мышц передней брюшной стенки. Нарушения в организме ребенка, возникшие в результате прогрессирования некротического энтероколита новорожденных, объединяют в группу генерализованных проявлений. Сюда входят гипертермия, переходящая в гипотермию, артериальная гипотония, бледность и диффузный цианоз, выраженная вялость и сонливость, ДВС-синдром, дыхательная и сердечно-сосудистая недостаточность.
Большинство осложнений некротического энтероколита новорожденных, как правило, развиваются после проведенного хирургического лечения. Наиболее часто после оперативного вмешательства возникает кишечный свищ, синдром «укороченной кишки», хроническая диарея, демпинг-синдром, обезвоживание, синдром мальабсорбции, стриктура толстого кишечника, абсцесс, задержка физического развития. Также при НЭК могут встречаться патологические состояния, вызванные полным парентеральным питанием: дефицит витамина D (рахит), поражение печени (гепатит) и костей (деминерализация).
Диагностика НЭК новорожденных
Диагностика некротического энтероколита новорожденных включает в себя сбор анамнеза, клиническое, лабораторное и инструментальное обследование. Анамнестические данные могут помочь педиатру и детскому хирургу установить возможную этиологию, проследить за динамикой заболевания. При объективном осмотре выявляются присутствующие на данный момент клинические симптомы – абдоминальные, соматические и генерализованные проявления. Специфических лабораторных тестов для подтверждения НЭК не существует. Информативными являются следующие данные, полученные при проведении лабораторных исследований: лейкоцитоз со сдвигом формулы влево, лейкопения и тромбоцитопения в ОАК, ацидоз и гипоксемия при определении газового состава крови, гиперкалиемия и гипонатриемия в электролитном спектре, диспротеинемия и выявления С-реактивного протеина в белковом спектре, обнаружение крови в кале при пробе Грегерсена. С целью выявления инфекционного возбудителя проводится бактериальный посев, ИФА и ПЦР.
Ведущую роль в диагностике некротического энтероколита новорожденных играют инструментальные методы: рентгенография, УЗИ, КТ и МРТ. Они дают возможность визуализировать отек стенок кишечного тракта, плюс-ткань, наличие воздуха в брюшной полости, в просвете портальной или печеночной вен, а также отсутствие перистальтики на серии последовательных снимков. В педиатрии для подтверждения диагноза «некротический энтероколит новорожденных» и определения стадии заболевания применяется шкала Walsh и Kliegman. При использовании данной шкалы учитываются присутствующие у ребенка соматические симптомы, проявления со стороны желудочно-кишечного тракта и рентгенологические признаки. В зависимости от количества и выраженности проявлений выделяют подозреваемый НЭК (1а и 2а ст.), явный НЭК (2а и 2б ст.), прогрессирующий НЭК (3а и 3б ст.). Это имеет существенное значение при выборе тактики лечения.
Дифференциальная диагностика некротического энтероколита новорожденных проводится с такими патологиями как неонатальный сепсис, пневмония, пневмоперитонеум, кишечная непроходимость различного генеза, аппендицит новорожденного, бактериальный перитонит и спонтанная перфорация кишечника.
Лечение НЭК новорожденных
Тактика лечения некротического энтероколита новорожденных зависит от тяжести состояния ребенка и стадии заболевания. Детям с 1а, 1б и 2а стадиями показана консервативная терапия. С момента постановки диагноза отменяется энтеральное питание и проводится постановка назо- или орогастрального зонда с целью декомпрессии. Ребенок переводится на полное парентеральное питание (TPN) в соответствии с клиническими протоколами. Параллельно назначаются антибактериальные препараты из групп пенициллинов (ампициллин) и аминогликозидов II поколения (гентамицин) в комбинации с медикаментами, действующими на анаэробную микрофлору (метронидазол). При неэффективности выбранной антибиотикотерапии применяют цефалоспорины III-IV поколения (цефтриаксон) в сочетании с аминогликозидами III поколения (амикацин). Таким детям рекомендованы пробиотики и эубиотики для нормализации кишечной микрофлоры. Также проводят СВЧ-терапию, вводят иммуномодуляторы и гамма-глобулины.
Детям с 2б, 3а и 3б стадиями показано хирургическое вмешательство. Объем операции зависит от распространенности поражения кишечника. Как правило, проводится экономная резекция пораженного участка с формированием энтеростомы или колостомы. При локальных формах НЭК возможно наложение анастомоза по типу «конец в конец». После операции назначается инфузионная терапия и медикаментозное лечение, аналогичное более ранним стадиям.
Прогноз и профилактика НЭК новорожденных
Исход НЭК зависит от тяжести общего состояния ребенка и стадии заболевания. Так как данные показатели почти всегда отличаются нестабильностью, прогноз считается сомнительным даже на фоне полноценного лечения. Профилактика некротического энтероколита новорожденных включает в себя антенатальную охрану здоровья плода, рациональное ведение беременности, грудное вскармливание в физиологических объемах. Согласно некоторым исследованиям, риск развития заболевания снижается при использовании эубиотиков, пробиотиков и IgA у детей из группы риска. При высоком риске преждевременных родов применяют глюкокортикостероиды с целью профилактики РДС.
Источник
Некротический колит у новорожденных очаговый или диффузный некроз слизистой оболочки или подслизистого слоя в разных отделах кишечника, который может приводить к перфорации стенки кишечника и развитию перитонита.
Некротический колит у новорожденных может быть:
- 1) первичным поражением не поврежденного до этого ЖКТ и рассматриваться в этих случаях как основное заболевание;
- 2) развиваться на фоне уже имеющейся местных изменений (врожденные пороки развития кишки, энтерит, энтероколит), являясь осложнением этих заболеваний;
- 3) одним из проявлений генерализованной инфекции.
В патогенезе некротического колита у новорожденных основную роль играют две причины: местные циркуляторно-ишемические расстройства и инфекционный фактор.
Особое место в развитии и течении некротического колита у новорожденных принадлежит инфекционному фактору, роль которого в патогенезе этого состояния очень велика и разнообразна. Это может проявляться:
- 1) первичным развитием местного воспалительного процесса (энтерит или энтероколит);
- 2) вторичным наслоением инфекции на различные по степени ишемические нарушения стенки кишечника, не связанные непосредственно с инфекцией;
- 3) опосредованно, вначале на фоне вяло текущей или остро возникшей инфекции, расположенной вне кишечника, в последнем развиваются дистрофические или ишемические нарушения с поражением стенки кишечника и уже вторично на этом месте возникает воспалительный процесс.
Развитию энтероколита способствует выраженный дисбактериоз как следствие массивной антибактериальной терапии, проводимой в отделениях реанимации и постах интенсивной терапии, который активирует условно патогенные микроорганизмы и усиливает их токсогенность.
Симптомы
Можно выделить 3 стадии болезни.
1 стадия это период от возникновения участков некроза до перфорации кишечника (желудка), если последняя наступает, или ограничивается только некротически-язвенным поражением, если процесс дальше не прогрессирует.
Симптомы в этой стадии неоднотипны, зависят от распространенности процесса и фона, на котором они развиваются.
У младенцев с весом после рождения до 1250 г клинические проявления некротический колит в этой стадии может развиваться на фоне тяжелых патологических состояний: ВЖК III степени, интранатальной инфекции или других заболеваний, свойственных этому контингенту детей, или их состояние на первой неделе в основном соответствует весу при рождении и сроку гестации и до начала появления НЯПК имеется «светлый промежуток».
В типичных случаях первыми и основными признаками НЯПК являются вздутие или подвздутие живота, срыгивания, реже рвота, застой в желудке молока, несколько позже — заброс в него темно-зеленой желчи и изменения характера стула: учащенный, немного разжиженный или с тенденцией к запору. Со стороны живота отмечается вздутие от умеренного до выраженного, при этом он чаще всего поначалу остается мягким в боковых отделах и редко болезненным и напряженным. По мере развития процесса симптоматика со стороны живота нарастает и достигает апогея к моменту перфорации.
Одним из характерных признаков язвенного процесса, является наличие в фекальных массах явной или скрытой крови, особенно если это сочетается с вздутием живота.
Появлению желудочно-кишечных симптомов может предшествовать или появляться одновременно с ними ухудшение общего состояния в виде вялости и снижения сосательной активности у «сосущих» детей, изменение цвета кожи (бледность, серый колорит), уплощение весовой кривой, у некоторых детей, наоборот, отмечается беспокойство и повышенная двигательная активность.
Среди многих клинических вариантов некротического колита у новорожденных можно выделить два. При первом доминируют симптомы динамической кишечной непроходимости. Эта форма чаще наблюдается у младенцев с весом при рождении до 1300 г в возрасте 7-12 дней. Одной из ее причин является форсированное увеличение объема питания, особенно при применении концентрированных смесей, и парез кишечника.
При второй на первый план выходит учащенный, разжиженный стул, т. е. имеются первичные проявления энтерита или энтероколита, которые предшествуют развитию некротически-язвенного поражения. Эта форма сразу привлекает внимание у недоношенных с весом после рождения до 1300-1500 г, находящихся на искусственном вскармливании с применением концентрированных смесей, так как если для детей, вскармливаемых материнским молоком такой стул вполне объясним, то для «искусственников» более характерен оформленный, «крутой» стул.
Своевременно принятые меры, в том числе полное прекращение энтерального питания, дают возможность не только предотвратить перфорацию кишечника, но и вообще появление некротически-язвенного процесса.
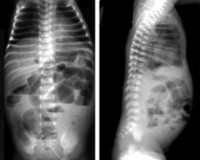
При рентгенисследовании можно найти пневматоз кишечной стенки (наличие в ней мелких пузырьков) — патогномоничный признак некротического колита у новорожденных, неравномерное вздутие кишечных петель, отдельные горизонтальные уровни в кишечнике.
1 стадию некротического колита у новорожденных можно рассматривать как ключевую, так как она во многом определяет течение и прогноз болезни. Различают молниеносное, острое, подострое течение.
Молниеносная, или фатальная, форма возникает обычно в первые 2-5 дней жизни и затрагивает как кишечник, так и желудок. Для нее характерно очень быстрое развитие процесса с ранней перфорацией полого органа через 1-2 дня от начала болезни.
Молниеносная форма наблюдается у «крупных» доношенных детей, у которых стрессовая реакция на остро наступившую гипоксию в виде местных циркуляторно-ишемических нарушений выражена более резко, но может быть и у маловесных недоношенных.
Для острой формы некротического колите у новорожденных характерен быстрый переход от язвенно-некротического процесса к перфорации, в течение 3-5 дней. Эта форма некротического колита у недоношенных может выявляться в возрасте 7 дней — 3 нед и обычно затрагивает только область кишечника.
Подострая форма некротического колита у новорожденных развивается постепенно, чаще отмечается у глубоко недоношенных старше 2 недель на фоне вяло текущей инфекции. Симптомы могут носить перемежающийся характер. Исходом ее может быть перфорация кишечника, наступившая через 7-30 дней от начала первых клинических проявлений болезни, или обратное развитие процесса.
2 стадия болезни начинается с перфорации кишечника (желудка) и длится до начала калового перитонита. Ее начальные проявления во многом определяются клинической картиной предыдущего периода. При скудной симптоматике в I стадии болезни перфорация кишечника (желудка) протекает более остро и более ярко, и наоборот.
Острая картина перфорации обычно характеризуется резким ухудшением состояния, нарастанием или первичным появлением «желудочно-кишечных» симптомов: вздутия живота, срыгиваний, рвоты, задержки стула. Живот при перфорации обычно отличается резким вздутием, болезненностью и напряжением. Вместе с тем у некоторых больных живот в первые часы после перфорации может быть вздутым, но мягким и безболезненным при пальпации. Такая картина более свойственна перфорации желудка.
Стертая форма перфорации может наблюдаться у детей с выраженными проявлениями некротически-язвенного процесса, которые могут смазывать начало перфорации, или при прикрытой перфорации, Встречаются и «бессимптомные» проявления перфорации, к которым можно отнести случаи, когда ребенку но поводу подозрения или исключения 1 стадии некротического колита назначают обзорный снимок живота, на котором неожиданно выявляется свободный воздух над печенью — патогномоничный признак перфорации полого органа.
3 стадия характеризуется каловым перитонитом. На фоне интоксикации и тяжелого общего состояния изменяется внешний вид живота: брюшная стенка становится пастозной, может появиться гиперемия кожи с усилением и расширением венозного рисунка. При пальпации живот болезненный и напряжен. Сохраняется рвота застойного характера.
Профилактика
Профилактика некротического колита у новорожденных с весом после рождения до 1300 г начинается с первых дней путем увеличения объема питания.
У детей с проблемами энтерального питания (избыточный застой в желудке, срыгивания, парез кишечника) объем питания уменьшается или оно полностью прекращается.
При появлении изолированной дисфункции кишечника (разжиженный, учащенный стул), особенно у младенцев, находящихся на искусственном вскармливании, для которых характерен «крутой» стул, или в сочетании с подвздутием живота проводится разгрузка питания или его полная отмена, до нормализации стула.
Лечение
При подозрении на возможное развитие некротического колита у новорожденных назначают антибактериальную терапию (гентамицин или нетромицин), при клинических поражениях 1 стадии болезни — фортум, меронем, иногда в сочетании с метронидазолом, а также трехкратное введение пентаглобина в разовой дозе 500 мг/кг.
Возникли вопросы или что-то непонятно? Спросите у редактора статьи —
здесь
.
На время острого периода болезни ребенок находится на полном парентеральном питании.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Видео:
Полезно:
Источник

