Неспецифический язвенный колит каншина
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Климентов М.Н.
1
1 БУЗ УР «Первая республиканская клиническая больница» Министерства здравоохранения
Воспалительные заболевания толстой кишки — язвенный колит и болезнь Крона представляют собой актуальную хирургическую проблему. В работе представлен анализ оперативных вмешательств при язвенном колите и болезни Крона за последние 12 лет по материалам Первой республиканской клинической больницы г. Ижевска. Разработаны показания к одноэтапным и многоэтапным радикальным операциям при неспецифическом язвенном колите и болезни Крона. Уточнены показания к экстренным, срочным и плановым показаниям при воспалительных заболеваниях толстого кишечника. Выполнение радикальных многоэтапных операций при язвенном колите и болезни Крона позволяет снизить летальность, улучшить результаты лечения, прогноз и качество жизни.
воспалительные заболевания толстой кишки
язвенный колит
болезнь Крона.
1. Адлер Г. Болезнь Крона и язвенный колит. — М. : Гэотар-Мед, 2001. – 528 с.
2. Белоусова Е.А. Язвенный колит и болезнь Крона. – Тверь : Триада, 2002. — 128 с.
3. Воробьев Г.И. Хирургическое лечение осложнений неспецифического язвенного колита / Г.И. Воробьев, Н.В. Костенко, Т.Л. Михайлова, Л.Л. Капуллер, В.В. Веселов // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2003. — Т. 13, № 1. — С. 73-80.
4. Каншина О.А. Неспецифический язвенный колит у детей (и взрослых) / О.А. Каншина, Н.Н. Каншин. — М. : Биоинформсервис, 2002. — 212 с.
5. Фарелл Р. Язвенный колит / Р. Фарелл, М. Пепперкорн // Междунар. мед. журн. 2003. — Т. 6, № 1. — С. 73-80.
6. Gassull M., Esteve M. Steroid unresponsiveness in inflammatory bowel disease // Advanced therapy of inflammatory bowel disease (ed. by Bayless T.M., Hanauer S.B.). — London: B.C. Decker, 2001. – P. 133—137.
Введение.
Воспалительные заболевания толстой кишки (ВЗК) — язвенный колит (ЯК) и болезнь Крона (БК) являются одними из самых тяжелых и опасных заболеваний желудочно-кишечного тракта, представляют собой актуальную клиническую проблему, связанную с увеличением числа больных, сложностью выбора оптимальной тактики лечения, возрастанием экономических затрат на лечение [1; 2; 5].
Распространенность неспецифического язвенного колита (численность больных) составляет 40-117 больных на 100 000 жителей. Распространенность болезни Крона 30-50 случаев на 100 000 жителей. Наибольшее число случаев приходится на возраст 20-40 лет, то есть на социально и экономически продуктивную часть населения. Наивысшее показатели смертности отмечаются в течение первого года болезни вследствие случаев крайне тяжелого молниеносного течения заболевания и через 10 лет после его начала из-за развития колоректального рака [4].
Безусловно, оперативное вмешательство при НЯК и БК является главным и наиболее ответственным моментом в борьбе за жизнь пациента при тяжелом течении заболеваний. Выбор оперативного вмешательства во многом определяет исход и прогноз дальнейшей жизни больных.
Первое сообщение о хирургическом лечении язвенного колита в России принадлежит В.А. Оппелю, который в 1907 г. на заседании Общества русских врачей сделал доклад на тему: «К вопросу о хирургическом лечении хронических язвенных колитов». Выполняли в основном цекостомию и аппендикостомию. После работ Brook, предложившего способ формирования илеостомы, Koch внедрил в практику резервуарную илеостому [1; 2].
За последние десятилетия взгляд на оказание хирургической помощи больным с язвенным колитом претерпел значительное эволюционное развитие [3; 6].
Цель исследования. Уточнить показания к оперативным вмешательствам при воспалительных заболеваниях толстой кишки.
Материалы и методы
Работа выполнена в клинике факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, в отделении колопроктологии БУЗ УР «Первая республиканская клиническая больница МЗ УР». В работе анализируются результаты лечения 110 больных с ВЗК, находящихся на лечении за последние 12 лет (2000-2012), из них 20 пациентам выполнены оперативные вмешательства. Возраст пациентов колебался от 16 до 75 лет. Средний возраст наблюдения составил 40±9,8 года. Мужчин было 62 человека, женщин 48. Давность заболевания колебалась от 2 до 25 лет и составляла в среднем 15,4±3,2 года. Частота обострений варьировала до 1-2 раз в год. В комплекс лечебных мероприятий были включены медикаментозные и оперативные методы. При консервативном лечении назначали: глюкокортикоиды (преднизолон, метипред, солу-медрол и др.), сульфасалазин, салофальк, месалазин, азатиоприн, инфликсимаб, антибактериальная и антимикотическая терапия, витаминотерапия. По показаниям назначались препараты, улучшающие реологические свойства крови (курантил, пентоксифиллин); метаболическая терапия (солкосерил, актовегин, алоэ); ферменты (вобэнзим, мезим-форте). Оперативные вмешательства выполнены 20 пациентам.
Проведен анализ оперативных вмешательств в проктологическом отделении 1-й РКБ с 2000 по 2012 год и разработаны показания к экстренным, срочным и плановым оперативным вмешательствам при ВЗК.
Показания к экстренным операциям:
1) перфорация кишки, перитонит;
2) кишечная непроходимость.
Показания к срочным операциям:
1) профузное толстокишечное кровотечение;
2) абсцессы брюшной полости;
3) острая токсическая дилятация толстой кишки.
Показания к плановым операциям:
1) гормонорезистентные, резистентные к цитостатикам и инфликсимабу формы;
2) высокая и средняя степень дисплазии кишечного эпителия при длительности заболевания больше 10 лет;
3) перерождение в рак.
При ЯК операцией выбора является колпроктэктомия с формированием илеостомы на передней брюшной стенке. Но отвечающей велению времени, техническим и анестезиологическим возможностям, задачам социальной реабилитации должна считается операция — колпроктэктомия с илеоанальным анастомозом и формированием резервуара из тонкой кишки. Всегда ли возможно данную операцию выполнить одномоментно и надо ли к этому стремиться? Да, такие операции выполняются, при большом накопленном опыте, в специализированных центрах, при строго выверенном состоянии больного. Но если имеются какие-то, даже минимальные сомнения, операцию выполняют в несколько этапов.
Радикальные операции:
- одноэтапные с илеоанальным анастомозом и формированием резервуара;
- одноэтапные с илеостомой на передней брюшной стенке;
- программируемые многоэтапные (гемиколэктомия по типу операции Гартмана, колэктомия с илеостомой на передней брюшной стенке, затем проктэктомия с формированием резервуара).
Показания к одноэтапной колпроктэктомии с илеостомой на передней брюшной стенке:
длительность заболевания больше 10 лет;
старшая возрастная группа;
высокая степень дисплазии эпителия прямой кишки.
Выполнялись в двух вариантах:
Вариант 1. Лапаротомия→колпроктэктомия→илеостомия.
Вариант 2. Видеолапароскопическая колпроктэктомия.
Показания к многоэтапной операции:
этапы по экстренным и срочным показаниям;
молодой возраст, тяжелая степень тяжести заболевания;
отказ от постоянной илеостомы на передней брюшной стенке с предупреждением больного о высоком риске осложнений;
длительность заболевания меньше 10 лет;
низкая степень дисплазии эпителия толстой кишки.
Многоэтапные операции предполагают несколько вариантов операций, и в первую очередь в зависимости от состояния больного.
Вариант 1:
I этап (экстренная) – левосторонняя гемиколэктомия по типу операции Гартмана;
II этап (плановая санация) – правосторонняя гемиколэктомия с наложением концевой илеостомы;
III этап (плановая) – проктэктомия с формированием резервуара и наложением превентивной илеостомы;
IV этап (плановая) – закрытие илеостомы.
Вариант 2:
I этап (экстренная) – левосторонняя гемиколэктомия по типу операции Гартмана;
II этап (плановая) – правосторонняя гемиколэктомия, проктэктомия с формированием резервуара и наложением превентивной подвесной илеостомы;
III этап (плановая) – закрытие илеостомы.
Результаты
Пациенты были оперированы после предоперационной подготовки, направленной на коррекцию нарушений функций жизненно важных органов. Выполненные оперативные вмешательства у пациентов являются одноэтапными и многоэтапными, что обеспечило положительные ближайшие и отдаленные результаты. Летальных послеоперационных исходов не было. Оперативные вмешательства показаны в таблице 1.
Таблица 1. Оперативные вмешательства у пациентов с неспецифическим язвенным колитом
Операции | Число оперированных больных | |
Абс. | % | |
Одноэтапная колпроктэктомия, илеостомия | 8 | 40 |
Видеолапароскопическая колпроктэктомия, илеостомия | 1 | 5 |
Многоэтапная колпроктэктомия | 9 | 45 |
Многоэтапная колпроктэктомия с резервуаром | 2 | 10 |
Всего | 20 | 100 |
В процессе послеоперационного лечения больных соблюдался принцип комплексного подхода. Все пациенты получали адекватную инфузионно-трансфузионную терапию, антибиотикотерапию, витаминно-энергетический комплекс, преднизолон, сульфасалазин, нутритивную поддержку, антибактериальные препараты.
Выполнение радикальных оперативных вмешательств при воспалительных заболеваниях толстого кишечника позволило снизить летальность с 10% до 1,6%.
Приведем клинический пример.
У больного Ш., 33 года, с 14 лет установлен диагноз — неспецифический язвенный колит. Многократно лечился в колопроктологическом отделении с НЯК, тотальным поражением, тяжелой степени тяжести. Всегда при поступлении предъявлял жалобы на выраженную слабость, жидкий стул до 12-15 раз в сутки с примесью крови. Состояние тяжелое, бледный, кахексичный. Проводилась базисная терапия с кратковременным эффектом. От неоднократно предложенной операции больной категорически отказывался. При очередном поступлении состояние тяжелое. При пальцевом исследовании определяется бугристое, плотное, циркулярное образование, нижний край которого на 6-7 см. Результат биопсии – высокодифференцированная аденокарцинома (малигнизированная ворсинчатая опухоль). Опухолевые железы в сосудисто-стромальном стержне опухоли. Выполнена ирригоскопия – признаки НЯК, тотальное поражение; BL прямой кишки; долихосигма, дилатация ободочной кишки. С диагнозом: высокодифференцированная аденокарцинома прямой кишки; хронический неспецифический язвенный колит, тотальное поражение, тяжелое течение; деформирующий остеоартроз III ст. обоих коленных суставов, недостаточность функции суставов III ст., остеопороз бедренных и б/берцовых костей; остеопороз колено-феморальных суставов; мочекаменная болезнь, камень нижней трети правого мочеточника, гидронефротическая трансформация правой почки, афункционирующая правая почка; хронический необструктивный бронхит вне обострения, дыхательная недостаточность — 0; миокардиодистрофия, хроническая сердечная недостаточность — 0; анемия III ст.; кахексия, пациент был оперирован. Выполнено: колпроктэктомия, наложение концевой илеостомы, правосторонняя нефрэктомия. При осмотре вся толстая кишка плотная, с отсутствием складок, укороченная. В 6 см от анального канала и на протяжении 15 см – циркулярная бугристая опухоль (рис. 1).
Рисунок 1. Рак прямой кишки у больного НЯК
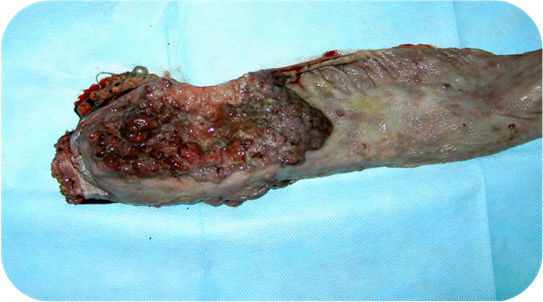
Метастазы не выявлены. При гистологическом исследовании препаратов – муцинозная аденокарцинома прямой кишки с прорастанием всех слоев стенки органа, формированием имплантационных метастазов по серозной оболочке. В ткани почки картина хронического пиелонефрита с исходом в нефросклероз, кистозная трансформация лоханки. Послеоперационный период протекал без осложнений. Выписан в удовлетворительном состоянии. При контрольном осмотре через 1,5 года чувствует себя удовлетворительно, увеличилась масса тела.
Выводы
1. Показаниями к плановым радикальным оперативным вмешательствам при воспалительных заболеваниях толстой кишки являются: гормонорезистентные, резистентные к цитостатикам и инфликсимабу формы, высокая и средняя степень дисплазии кишечного эпителия при длительности заболевания больше 10 лет, перерождение в рак.
2. Выполнение многоэтапных оперативных вмешательств при воспалительных заболеваниях толстой кишки позволило снизить летальность, улучшить результаты лечения, прогноз и качество жизни.
Рецензенты:
Варганов Михаил Владимирович, д.м.н., доцент кафедры факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, г. Ижевск.
Ситников Вениамин Арсеньевич, д.м.н., профессор кафедры факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, г. Ижевск.
Библиографическая ссылка
Климентов М.Н. ОПЕРАТИВНОЕ ЛЕЧЕНИЕ НЕСПЕЦИФИЧЕСКОГО ЯЗВЕННОГО КОЛИТА // Современные проблемы науки и образования. – 2013. – № 3.;
URL: https://science-education.ru/ru/article/view?id=9361 (дата обращения: 06.04.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник
30 января 20181237,1 тыс.
Воспалительные заболевания толстого кишечника обобщены собирательным названием «колиты». В зависимости от типа течения, локализации, клиники, этиологии различают множество вариантов колита: острый и хронический; инфекционный, лучевой, ишемический, медикаментозный, токсический; катаральный, эрозивный, язвенный, атрофический, спастический; сигмоидит, проктит, трансверзит, тифлит, панколит, а также распространенный на желудок и тонкий кишечник гастроэнтероколит.
Неспецифический язвенный колит (НЯК) и болезнь Крона (БК) – заболевания разные, и различия между ними принципиальны. Например, болезнь Крона нельзя с полным правом назвать колитом, поскольку в рамки этого диагноза она не укладывается по критерию локализации. Однако сегодня НЯК и БК все чаще рассматривают именно в паре, поскольку не только различия, но и общие их черты достаточно значимы и очевидны.
Оба заболевания являются воспалительными и поражают желудочно-кишечный тракт. Оба проявляются аналогичными или близкими симптомами. Оба пока остаются этиологически неясными. Оба каким-то образом связаны с антропогенными факторами (техногенными, экологическими, алиментарными и т.д.). И оба буквально за несколько десятилетий из категории редких, известных преимущественно академической медицине болезней перешли в разряд «проблем человечества», причем проблемы эти продолжают усугубляться в эпидемиологическом аспекте и «молодеют» в плане среднего возраста манифестации. В какой-то мере, – далеко не решающей, – это объясняется тем, что современные колопроктологи и гастроэнтерологи гораздо лучше подготовлены к распознанию и доказательной диагностике НЯК и БК (как нозологической, так и дифференциальной), чем это было, скажем, еще пятьдесят лет назад, и располагают качественно другими диагностическими средствами. Иными словами, правомерно предполагать, что сегодня эти заболевания просто чаще диагностируются. Однако и ежегодная заболеваемость, и, соответственно, распространенность в общей популяции действительно растут быстрыми темпами.
В совокупности все это привлекает к проблеме пристальное внимание и специалистов, и всех тех, кто интересуется вопросами современной медицины.
Причины
Как указано выше, причины развития обоих воспалительных процессов являются объектом непрекращающихся исследований и предметом жарких дискуссий. Известно, что европеоиды страдают НЯК и БК чаще, чем представители других рас, и что в особенности это касается евреев: по сравнению с прочими нациями, заболеваемость среди семитских колен до шести раз выше (что давало бы повод предполагать влияние, скажем, национальной кухни, не будь еврейская кухня одной из самых диетических на земном шаре). Регионы наивысшей распространенности – крупные города Северной Америки, Западной и Северной Европы: 70-150 больных на 100 тыс населения. Много? Мало? Если представить себе большой квадратный двор, по периметру ограниченный крупными многоэтажными жилыми зданиями, то, как минимум, один человек в каждом из этих домов страдает неспецифическим язвенным колитом или болезнью Крона. Заболевания тяжелые, среднюю продолжительность жизни больных они сокращают существенно. Иными словами, даже один случай на тысячу, или четыре случая в подобном петербургском дворе, – это весьма и весьма много…
В пересчете на душу населения НЯК пока распространен шире, но рост заболеваемости в несколько раз выше у БК.
В числе предполагаемых причин обоих заболеваний рассматриваются инфекционные (бактериальные и вирусные), наследственные, аутоиммунные, психоэмоциональные, токсические факторы; обсуждается также полиэтиологическая гипотеза. Все они находят свои подтверждения, и ни одно из подтверждений не является достаточным.
Неспецифический язвенный колит чаще связывают с вредоносным влиянием внешней среды, алиментарным фактором (питание), длительным приемом медикаментов и аутодеструктивными привычками.
Болезнь Крона более «подозрительна» в аутоиммунном плане: ряд признаков указывает на то, что агрессором в отношении ЖКТ является собственная иммунная система больного.
Симптоматика
Клиническая картина обоих заболеваний чрезвычайно вариативна и полиморфна. К наиболее распространенным и общим симптомам относятся частые диареи и другие диспептические проявления, исхудание, астенический синдром, абдоминальные боли, нарушения аппетита, недомогание по типу лихорадки. Жидкий стул и/или примесь крови в кале более присущи НЯК; запоры, отрыжка, изжога и внекишечные проявления (например, артриты, остеопороз, различные воспаления глаз, мочекаменная болезнь и мн.др.), несколько чаще обнаруживаются в клинике БК, что является одним из главных аргументов в пользу аутоиммунной гипотезы.
Следует, однако понимать, что и перечисленные, и множество других симптомов встречаются как при язвенном колите, так и при болезни Крона, причем в самых разных сочетаниях. Кроме того, каждая болезнь значительно повышает онкологический риск и приводит к тяжелым осложнениям (напр., кишечные свищи и перфорации, перитонит, непроходимость, парапроктит и пр.).
Дифференциальная диагностика
Главные отличия между НЯК и БК заключаются в следующем. По определению, язвенному колиту присуще изъязвление слизистой кишечника (напомним, язва представляет собой длительно не заживающий воспаленно-раневой участок, проникающий в подлежащие слои, – в отличие от поверхностной эрозии, – и обусловливающий необратимую утрату того или иного объема «разъеденных» язвой тканей. В отличие, опять же, от эрозии, язва не может зарубцеваться без следа, она всегда оставляет фиброзный дефект). Болезнь Крона патоморфологически проявляется гранулемами – сконцентрированными очагами воспаленной соединительной ткани.
Важным дифференциально-диагностическим моментом является то, что при язвенном колите гранулематоз не встречается никогда, в то время как при болезни Крона зачастую обнаруживаются и язвы, и гранулемы. Иными словами, присутствие трансмуральных (на всю глубину кишечной стенки) гранулем является доказательным признаком в пользу БК, а наличие язв и т.н. крипт-абсцессов дифференциально-диагностическим признаком в пользу НЯК может служить лишь отчасти.
Далее, важнейшим критерием является локализация. Если воспаление кишечника ограничено толстым его отделом – это может быть и НЯК, и БК, причем язвенный колит с гораздо большей вероятностью. Если же воспаление распространяется и/или преимущественно локализуется в других отделах – это однозначно болезнь Крона, которая может поражать абсолютно любой участок ЖКТ, начиная от полости рта и внутренних поверхностей щек и заканчивая анусом.
Прямокишечные кровотечения вдвое чаще встречаются при НЯК, чем при БК. Похудание больше присуще болезни Крона в ее тонкокишечной локализации. Малигнизация (озлокачествление), напротив, чаще встречается при язвенном колите, и в этом случае запуск опухолевого процесса происходит, как правило, при менее длительном течении, чем в случае болезни Крона.
Фиброзные процессы, утолщение стенок кишечника за счет разрастания рубцовой ткани при болезни Крона обнаруживаются всегда, а при неспецифическом язвенном колите – изредка.
Окончательный диагноз устанавливается путем тщательного клинического, анамнестического, медико-генетического, лабораторного и инструментального обследования. Наиболее информативны в данном случае эндоскопические методы (колоноскопия, ФГДС, диагностическая лапароскопия), рентгенография с контрастным усилением, биопсия (гистологический анализ). Иногда дополнительно назначается УЗИ с ректальным доступом, МРТ или иные исследования.
Лечение
Терапия обоих воспалительных процессов обязательно включает специальную диету и отказ от вредных привычек, в первую очередь от курения. В обоих случаях применяют кортикостероидные гормональные препараты. У ряда больных (чаще при болезни Крона) положительный эффект вызывается назначением иммуносупрессоров, – что было бы важным аргументом в пользу аутоиммунной этиологии, если бы не многочисленные прочие случаи, когда иммунотерапия результатов не приносит. Дополнительно применяют, как и в терапии других колитов, антибиотики, пробиотики, ферментативные препараты, сорбенты для дезинтоксикации и т.д.
В начале лечения предпочтительным является именно консервативный подход, однако прогрессирование воспалительного процесса со временем может привести к развитию жизнеугрожающих осложнений и состояний, поэтому рано или поздно ставится вопрос о хирургическом вмешательстве (чаще при БК, которая и рецидивирует чаще).
В заключение следует отметить, что и субъективные жалобы, и объективные морфологические признаки, и критерии дифференциальной диагностики НЯК и БК – в действительности значительно сложнее и обширнее, чем это можно отразить в короткой научно-популярной статье. Однако составить себе общее представление об этих тяжелых, во многом пока непонятных, но все более распространенных заболеваниях, безусловно, сто́ит.
Хотя бы для того, чтобы исключить те факторы риска, которые мы сами можем устранить без особого труда.
Источник

