Неспецифический язвенный колит научные статьи
Энциклопедия / Заболевания / Желудочно-кишечный тракт / Неспецифический язвенный колит (НЯК)
Неспецифический язвенный колит (НЯК) – хроническое воспалительное заболевание толстого кишечника, характеризующееся прогрессирующим течением и образованием язвенных дефектов.
По протяженности патологического процесса выделяют:
- проктит – легкая форма заболевания, воспалительные изменения затрагивают только прямую кишку;
- проктосигмоидит – средняя степень тяжести, заболевание прямой и сигмовидной кишки;
- тотальный колит – тяжелая форма, характеризующаяся поражением всей толстой кишки.
По течению выделяют острое, хроническое непрерывное и хроническое рецидивирующее течение болезни.
Причины заболевания до сих пор не установлены, хотя исследования постоянно ведутся. В разное время предположительными факторами развития НЯК считались различные бактерии, вирусы, токсины, психогенные факторы, влияние окружающей среды (жители сельской местности болеют реже, чем горожане), аутоиммунные механизмы, генетическая предрасположенность.
Следует отметить, что курение снижает риск развития данного заболевания.
Симптомы неспецифического язвенного колита зависят от протяженности патологического процесса и выраженности воспалительных изменений.
Местные симптомы:
- появление примеси крови на оформленном кале,
- ложные позывы на дефекацию (особенно по ночам),
- диарея при распространенном процессе (частота стула в тяжелых случаях может достигать 10 – 20 раз в сутки),
- наличие слизи и гноя в стуле,
- запоры (в случае поражения только прямой кишки),
- боли в животе.
При распространенном НЯК характерно присоединение общих симптомов:
- интоксикация,
- общая слабость,
- похудение,
- отсутствие аппетита,
- тошнота,
- выраженная эмоциональная неустойчивость.
Возможно появление системных проявлений:
- узловая эритема,
- полиартрит,
- поражения глаз, печени,
- стоматит, глоссит, гингивит.
В случае тяжелого течения болезни возможно развитие осложнений:
- кишечные кровотечение,
- разрыв стенки кишки,
- образование свищей и абсцессов,
- формирование рубцовых сужений кишечника с развитием непроходимости.
При подозрении на наличие у пациента неспецифического язвенного колита необходимо провести ряд обследований:
- общеклинические: общий анализ крови и мочи, ЭКГ, флюорография, измерение артериального давления, пульса, определение группы крови и резус-фактора
- развернутый биохимический анализ крови (глюкоза, билирубин+фракции, общий белок+фракции, мочевина, креатинин, АЛТ, АСТ, ГГТФ, ЩФ, железо, СРБ, калий, натрий)
- рентгенологические исследования: обзорный снимок органов брюшной полости и малого таза, рентгенография толстой кишки с контрастированием
- эндоскопические методы: колоноскопия с биопсией, ректороманоскопия, гастроскопия
- анализ кала на скрытую кровь и его клинический анализ (копрограмма)
Дифференциальная диагностика проводится с такими заболеваниями, как
- болезнь Крона,
- хронический (неязвенный) колит,
- синдром раздраженного кишечника,
- заболевания печени, поджелудочной железы, желчевыводящих путей.
*свериться с Федеральными рекомендациями по лечению и диагностике >>>
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечением НЯК занимается гастроэнтеролог и хирург при осложнениях.
Питание
Важную роль в терапии играет диета с механический и химическим щажением, с увеличением потребления белка, снижением жира до 60-80 г в сутки, с максимальным ограничением клетчатки.
Медикаментозная терапия
Основными группами препаратов для лечения неспецифического язвенного колита являются:
сульфаниламиды:
препараты 5-аминосалициловой кислоты (5-АСК):
- салофальк для перорального применения, а также в свечах и растворе для клизм;
- пентаса
глюкокортикостероиды:
будесонид для местного применения,
- преднизолон в виде свечей,
- при неэффективности и большой протяженности патологического процесса преднизолон используется системно (перорально или парентерально)
антибиотики и противопротозойные средства:
в тяжелых случаях при неэффективности ГКС и 5-АСК к лечению подключают цитостатики:
- азатиоприн,
- циклоспорин
новые препараты – селективные иммуносупрессоры:
вспомогательные средства:
- антациды,
- ферменты
Хирургическое лечение
Удаление части толстого кишечника проводят при осложнениях и неэффективности консервативной терапии.
Современные методы лечения оказываются эффективными у 85% больных с легким или среднетяжелым течением неспецифического язвенного колита.
У большинства пациентов удается достичь полной ремиссии.
Умеренно выраженные клинические проявления сохраняются у 10% больных.
Раздел по диагностике и лечению неспецифического язвенного колита написана в соответствии с Федеральными рекомендациями.
Источник: diagnos.ru
Источник
(íå ìîå.)
 ñâÿçè ñî ñòðàøíîé è âíåçàïíîé ñìåðòüþ Þëèè Íà÷àëîâîé õî÷åòñÿ ïðîäîëæèòü ðàçãîâîð î âðà÷àõ, òåì áîëåå, ÷òî òåìà âûçûâàåò òàêîé èíòåðåñ. Ïîæàëóé, ðàññêàæó ÷óòü áîëåå ïîäðîáíî èñòîðèþ ïðî ñïàñåíèå ìàìû îò åå æóòêèõ òðîôè÷åñêèõ ÿçâ íà íîãàõ õîòÿ áû â ïàìÿòü î òîì íàñòîÿùåì Âðà÷å, êîòîðûé ýòî ñäåëàë.
 îáùåì, ïîñëå òîãî, êàê íàñ ñ ìàìîé áóêâàëüíî âûãíàëè èç «ïðåñòèæíîé» Âîëûíñêîé áîëüíèöû, ïîñòàâèâ íåâåðíûé ñìåðòåëüíûé äèàãíîç è íå îêàçàâ íèêàêîé ïîìîùè, ìû îêàçàëèñü, ñîáñòâåííî, íà òîì æå ìåñòå, ñ êîòîðîãî íà÷àëè. Äà, äèàãíîç «ãàíãðåíà» îïðîâåðã âåñåëûé âðà÷ «Ñêîðîé» ïî òåëåôîíó, íî ÿçâû-òî âñå ðàâíî îñòàâàëèñü, è ÿçâû áûëè æóòêèå. Ïîñëå ýòîãî ìû åùå íåñêîëüêî íåäåëü ïîìîòàëèñü ïî áîëüíèöàì, â îäíó ìàìó äàæå ïîëîæèëè íî íå ëå÷èëè.
Âðà÷è öîêàëè ÿçûêàìè, ðàçâîäèëè ðóêàìè íî, â îáùåì, äàæå äèàãíîç ïîñòàâèòü òàê è íå óäîñóæèëèñü. Ñîáñòâåííî æå «ëå÷åíèå» îãðàíè÷èâàëîñü ïîñòàíîâêîé êàïåëüíèö ñ ãëþêîçîé èëè äàæå ñ ôèçðàñòâîðîì ÷òî, êîíå÷íî, òîæå èìåëî ñìûñë, ïîñêîëüêó ÿçâû ïîñòîÿííî «òåêëè», è ìàìà òåðÿëà ìíîãî æèäêîñòè. Îäíàêî òàêîå «ëå÷åíèå» áûëî ìàêñèìóì ïîääåðæèâàþùèì, à íàäåæäà íà òî, ÷òî â êàêîé-òî ìîìåíò îíè íàêîíåö-òî íà÷íóò ëå÷èòü ïî-íàñòîÿùåìó, òàÿëà ñ êàæäûì äíåì.
Çà ýòî æóòêîå âðåìÿ ìû, ìîæíî ñêàçàòü, ïðîøëè âñþ íàøó ìåäèöèíó è ïëàòíóþ, è áåñïëàòíóþ. Ðàçíèöó ÿ çàìåòèë òîëüêî îäíó: â ïëàòíûõ êëèíèêàõ òàìîøíèå õèðóðãè, êàê ïðàâèëî, ñðàçó ÷ðåçâû÷àéíî ðàçäðàæàëèñü âèäîì ìàìèíûõ ÿçâ è íà÷èíàëè îðàòü êàê æå, ìîë, ìàìà «òàê ñåáÿ çàïóñòèëà».  ïðèíöèïå, õàðàêòåðíàÿ ðåàêöèÿ äëÿ Ðîññèè ó íàñ æå ëþáÿò «îáâèíÿòü æåðòâó», õîòÿ ñàìî ïîíÿòèå «âèêòèìáëåéìèíã» — íå ðîññèéñêîå. Íó äà, ñìîòðåòü íà òðîôè÷åñêèå ÿçâû ìàëîïðèÿòíî ýòî æ, ïî ñóòè, îòêðûòûå ðàíû, ïî êîòîðûì ê òîìó æå ïîñòîÿííî òå÷åò êðîâü è ñóêðîâèöà; íî, êàçàëîñü áû, óæ õèðóðã-òî ïî ñïåöèàëüíîñòè «ÃÍÎÉÍÀß õèðóðãèÿ» äîëæåí áûë áû âåñòè ñåáÿ ïîñäåðæàííåå? Íî íåò îíè íàòóðàëüíî îáèæàëèñü, áóêâàëüíî çà òî, ÷òî èì ïðèâîëîêëè «òàêóþ ãàäîñòü». Ïðàâäà, òîëüêî ïëàòíûå.
À âîò áåñïëàòíûå, â îáû÷íûõ ãîñóäàðñòâåííûõ êëèíèêàõ, îòíîñèëèñü ê ýòîìó ìíîãî ñïîêîéíåå íó, ÿçâû è ÿçâû. Õîòÿ åäâà ëè â ñèëó ñâîåé áîëüøåé âîñïèòàííîñòè èëè ÷åëîâå÷íîñòè ñêîðåå ïîòîìó, ÷òî îò îáùåé çàìîðäîâàííîñòè èì áûëî â ïðèíöèïå íà âñ¸ íàêëàñòü.
Íî íå ëå÷èëè íè òå, íè äðóãèå. À âåäü ñèòóàöèÿ óõóäøàëàñü ñ êàæäûì äíåì. Ïîñòîÿííî «òåêóùèå» ðàíû ýòî âåäü ñåðüåçíûé «ïðîáîé». Ìàìà ñëàáåëà ñ êàæäûì äíåì, ÷åðåç ïàðó íåäåëü ïîñëå âèçèòà ê ñòåðâå èç Âîëûíñêîé áîëüíèöû îíà óæå ïî÷òè íå ìîãëà õîäèòü. È ãëàâíîå áîëè íàðàñòàëè è ñòàíîâèëèñü íåñòåðïèìûìè ïðè òîì, ÷òî ìàìà ó ìåíÿ áûëà âñåãäà ÷ðåçâû÷àéíî òåðïåëèâîé, ñïîêîéíîé è ìóæåñòâåííîé, ñ ìÿãêèì è âåñåëûì õàðàêòåðîì, íî æåëåçíîé âîëåé. È âîò îíà óæå íå âûäåðæèâàëà íà÷àëà ñòîíàòü. Áîëåóòîëÿþùèå ïîìîãàëè ïëîõî.
Ó íàñ ïðèíÿòî ðóãàòü è îñóæäàòü âðà÷åé-ðâà÷åé, êîòîðûå âûìîãàþò äåíüãè ó ïàöèåíòîâ, ïîëüçóÿñü èõ áåñïîìîùíûì ïîëîæåíèåì, è òðåáóþò ïëàòèòü çà êàæäîå èõ âðà÷åáíîå äåéñòâèå. Íî â òî âðåìÿ ÿ ïîíÿë íåîæèäàííóþ âåùü: ïîæàëóé, åùå õóæå, êîãäà âðà÷ óæå è äåíåã íå áåðåò. «Ìû çàïëàòèì! Ñäåëàéòå ÷òî-íèáóäü!!» Íî âðà÷è îäèí çà äðóãèì, ïëàòíûå è áåñïëàòíûå òîëüêî ïîæèìàþò ïëå÷àìè áåçðàçëè÷íî è óõîäÿò ïðî÷ü. Ìàêñèìàëüíûé ñîâåò «Íó, ïîñòàâüòå åé êàïåëüíèöó ñ ôèçðàñòâîðîì îíà æå òåðÿåò ìíîãî æèäêîñòè».
Âîò òóò è íàñòóïàåò ñîñòîÿíèå òîé ñàìîé «âûó÷åííîé áåñïîìîùíîñòè», ïðî êîòîðîå ÿ ÷èòàë â ó÷åáíèêàõ ïî ïñèõîëîãèè, íî ñ êîòîðûì äîâåëîñü ïîçíàêîìèòüñÿ íà ïðàêòèêå. ×òî íè äåëàåøü âñå ïîëó÷àåòñÿ òîëüêî õóæå. Ìàìà ñòîíåò óæå â ãîëîñ, ìíå åùå è íà ðàáîòó íàäî õîäèòü, õîòÿ êàêàÿ òóò ðàáîòà  öåíòðå Ìîñêâû, â îêðóæåíèè, êàçàëîñü áû, âðà÷åé âñåõ ïðîôèëåé, êîòîðûå, îäíàêî, çà ãîä íå ñóìåëè äàæå äèàãíîç ïîñòàâèòü! («òðîôè÷åñêàÿ ÿçâà» — ýòî âåäü ïî áîëüøîìó ñ÷åòó íå äèàãíîç, ýòî îïèñàíèå ñèìïòîìà).
(òåïåðü ÿ äóìàþ, ÷òî îòãàäêà ïàññèâíîñòè âðà÷åé áûëà äî óæàñà ïðîñòà îíè ðåàëüíî íå çíàëè, ÷òî äåëàòü. Ïðîñòî íå çíàëè, è âñ¸. Íà íåò è ñóäà íåò. Òî ëè âñå ïëîõî ó÷èëèñü, òî ëè òàêîå ó íàñ ñîñòîÿíèå ìåäèöèíû)
Ìåæäó òåì ìàìà ÷åëîâåê ðåøèòåëüíûé è ìóæåñòâåííûé, êàê ÿ óæå ñêàçàë. Áóäó÷è èíæåíåðîì-ôèçèêîì ïî ïðîôåññèè, çàêîí÷èâøåé ñîâñåì íå æåíñêèé ÌÈÔÈ, îíà, êàê ÿ óçíàë óæå ïîòîì, çàäóìàëà ðåøèòü ïðîáëåìó ðàäèêàëüíî (åñòåñòâåííî, ñî ìíîé ñîâåòîâàòüñÿ ïî òàêîìó âîïðîñó îíà íå ñòàëà).  ïåðèîä íåêîòîðîãî ïðîñâåòëåíèÿ îíà «ïîñìîòðåëà íà ïðîáëåìó òðåçâî»: ñîñòîÿíèå ïîñòîÿííî óõóäøàåòñÿ, íîãè áîëÿò âñå íåñòåðïèìåé, âðà÷åé îáîøëè óæå ïîëòîðà äåñÿòêà, ÿñíî, ÷òî ëå÷èòü åå íèêòî íå áóäåò è íå ñîáèðàåòñÿ, «îäíà áîëòîâíÿ». ×òî îñòàåòñÿ? Íàäî óõîäèòü.
 îáùåì, îíà ðåøèëà ïîêîí÷èòü æèçíü ñàìîóáèéñòâîì. Äîæäàëàñü, ïîêà â êâàðòèðå íèêîãî íå áûëî, ñîáðàëà âñå òàáëåòêè, êîòîðûå íàêîïèëèñü ðÿäîì ñ íåé áîëåóòîëÿþùèå, ïðîòèâîâîñïàëèòåëüíûå, ñíîòâîðíûå, âñÿêèå, âñåãî øòóê 50 è âñå ðàçîì ïðîãëîòèëà. È çàêðûëà ãëàçà.
Ïðîñíóëàñü ÷àñà ÷åðåç 4. Ñ ãðóñòüþ îáíàðóæèâ, ÷òî âñå åùå æèâà, òîëüêî êî âñåìó ïðî÷åìó ïðèáàâèëàñü åùå è ñòðàøíàÿ ãîëîâíàÿ áîëü (÷òî áûëî ñòðàííî ó ìàìû, êàê, êñòàòè, è ó ìåíÿ, ãîëîâà íå áîëåëà íèêîãäà, òàê ìû óñòðîåíû). Ôåíîìåíàëüíî, êîíå÷íî åå äàæå íå ñòîøíèëî.
 èòîãå è ýòîò «ðåöåïò» îêàçàëñÿ íåðàáî÷èì
Êàêàÿ-òî ñîâñåì áåçíàäåæíàÿ ñèòóàöèÿ. È âîò â ýòîò ìîìåíò ñàìîãî ãëóõîãî îò÷àÿíèÿ ëó÷ íàäåæäû áëåñíóë ñ ñàìîé íåîæèäàííîé ñòîðîíû. Ïðÿìî ïî Ñòàíèñëàâó Åæè Ëåöó «Èç ëþáîé áåçâûõîäíîé ñèòóàöèè åñòü ïî êðàéíåé ìåðå îäèí âûõîä òàì, ãäå áûë âõîä»).
Íà âõîäå â ëþáóþ áîëåçíü, ïî èäåå, ó êàæäîãî ðîññèéñêîãî ÷åëîâåêà ñòîèò (äîëæíà ñòîÿòü) ðàéîííàÿ ïîëèêëèíèêà. È ïîëó÷èëîñü òàê, ÷òî ê íàì èç ýòîé ïîëèêëèíèêè åæåäíåâíî õîäèë äåëàòü ïåðåâÿçêè ìåäáðàò ìîëîäîé ïàðåíü ïî èìåíè Âîëîäÿ. Ìàìà çâàë åãî ïðîñòî «ìàëü÷èê». Õîäèë, åñòåñòâåííî, ÷àñòíûì îáðàçîì, çà êýø åãî ìàìå ïîäðóãè ïîñîâåòîâàëè. Ñòàäèþ «îáðàùåíèÿ â ïîëèêëèíèêó ïî ìåñòó æèòåëüñòâà» ìàìà â ñâîå âðåìÿ ïðîåõàëà ñî ñâèñòîì, òàê êàê íèêîãäà íå ëþáèëà «õîäèòü ïî âðà÷àì» è âîîáùå ñ÷èòàëà ýòî ïîñòûäíûì ñòàðóøå÷üèì çàíÿòèåì. Ìàìå-òî áûëî ÷óòü çà 60, è îíà ñåáÿ ñòàðóøêîé íèêàê íå ñ÷èòàëà, îíà è ïåíñèþ-òî äîëãî íå õîòåëà îôîðìëÿòü. Òàê ÷òî ïåðâîå âðåìÿ, ïîêà ÿçâà ðàñøèðÿëàñü (ïîðàíèëà íîãó, âûõîäÿ èç ðæàâûõ «Æèãóëåé» êàêîãî-òî áîìáèëû, îá äâåðöó) îíà ëåãêîìûñëåííî ñ÷èòàëà, ÷òî «ñàìî ïðîéäåò» — à êîãäà óæå ñòàëî ÿñíî, ÷òî íå ïðîõîäèò, ñîñòîÿíèå ðàíû áûëî òàêîå, ÷òî âðîäå êàê â ïîëèêëèíèêó èäòè ïîçäíî, è ìû ïîøëè ïî «ñâåòèëàì» è ïî áîëüíèöàì.
Òàê âîò ýòîò Âîëîäÿ ðàáîòàë â íàøåé ïîëèêëèíèêå ïîìîùíèêîì â êàáèíåòå õèðóðãèè. Õîäèë ñíà÷àëà ðàäè ïîäðàáîòêè, ïîòîì îíè ñ ìàìîé ïîäðóæèëèñü ìàìà îáëàäàëà äàðîì ðàñïîëàãàòü ê ñåáå âñåõ, êòî ñ íåé ïîîáùàëñÿ õîòÿ áû 10 ìèíóò. È äàæå ñòðàäàÿ îò íåïðåðûâíîé èçìàòûâàþùåé áîëè, íå óòðàòèëà ýòó ñïîñîáíîñòü.  îáùåì, îíà åãî íè î ÷åì íå ïðîñèëà (äà îíà óæå íèêîìó è íå âåðèëà) íî Âîëîäÿ ïî ñîáñòâåííîé èíèöèàòèâå ðàññêàçàë î «áîëüíîé ïàöèåíòêå» ñâîåìó, ìîæíî ñêàçàòü, íà÷àëüíèêó õèðóðãó ýòîé ïîëèêëèíèêè. Åãîðîâó Åâãåíèþ Ïàâëîâè÷ó.
È õèðóðã íåîæèäàííî çàèíòåðåñîâàëñÿ. È ïîïðîñèë ðàçðåøåíèÿ çàéòè.
Ñïîêîéíûé, ðàçìåðåííûé ÷åëîâåê ëåò 50. ßâíî ïîìÿòûé æèçíüþ. Ìàìèíû ïîäðóãè, êîòîðûå ñèäåëè ó åå ïîñòåëè, òóò æå çàïèñàëè åãî â «çàâÿçàâøèå àëêîãîëèêè», ìàìà ìàõíóëà ðóêîé è ñêàçàëà, ÷òî åé âñå ðàâíî.  îáùåì, ÷òî ãîâîðèòü: åñëè ÷åëîâåê â 50 ëåò «ïðèçåìëèëñÿ» íà äîëæíîñòü õèðóðãà â ðàéîííîé ïîëèêëèíèêå íà ñàìîé îêðàèíå Ìîñêâû, êîòîðûå òîãäà (äà è ñåé÷àñ) ïîëó÷àëè êîïåéêè ìîæíî ñêàçàòü ñìåëî, ÷òî êàðüåðû â ìåäèöèíå îí íå ñäåëàë.
À íàñ äîêòîðà è êàíäèäàòû íàóê èç «ýëèòíûõ êëèíèê» íå ïî ðàçó óæå ïîñûëàëè íàõðåí, ïðåçðèòåëüíî îòêàçûâàÿñü îò äåíåã ÷òî íàì êàêîé-òî ðàéîííûé õèðóðã? ×åì îí ïîìîæåò? «Äà ó íåãî, ïîäè, è ðóêè äðîæàò» (øåïòàëè ìàìèíû ïîäðóãè).
Òåì íå ìåíåå èìåííî Åâãåíèé Ïàëû÷ ñêàçàë, ÷òî îí âðîäå áû çíàåò ñïîñîá, êàê ìàìå ìîæíî ïîìî÷ü. Åãî, äåñêàòü, ýòîìó ó÷èë îäèí ñòàðèê-ïðîôåññîð, êîãäà îí åùå ñàì ó÷èëñÿ â ÂÓÇå. È ÿêîáû â ïðåæíèå âðåìåíà ýòîò ñïîñîá äîâîëüíî ÷àñòî ïðèìåíÿëè à ñåé÷àñ, íàñêîëüêî îí çíàåò, çàáðîñèëè, ñî÷òÿ îïàñíûì è ìàëîýôôåêòèâíûì.
Íàäî æå ïåðâûé ðàç âñòðåòèëñÿ ÷åëîâåê, êîòîðûé õîòÿ áû ñêàçàë, ÷òî çíàåò ñïîñîá!! Äî ñèõ ïîð âñå âðà÷è, êîòîðûå íàì âñòðå÷àëèñü, íè÷åãî áîëåå óìíîãî, ÷åì «ñòàâüòå êàïåëüíèöó è ïðîìûâàéòå ðàíó», ïðåäëîæèòü íå ìîãëè. ß, ïðàâäà, íå î÷åíü ïîâåðèë. À ïîòîì è íàñòîðîæèëñÿ.
Åâãåíèé Ïàëû÷, íàäî îòäàòü åìó äîëæíîå, íå ñòàë îò íàñ íè÷åãî ñêðûâàòü. Ïî åãî ñëîâàì, áûë ëèøü ñëàáûé øàíñ. ×òî òàêîå òðîôè÷åñêàÿ ÿçâà? Áóêâàëüíî ýòî îòêðûòàÿ ðàíà, â êîòîðîé ïëîòü áóêâàëüíî ãíèåò, à îðãàíèçì íå ìîæåò åå âûëå÷èòü è ðàíó çàòÿíóòü, ïîòîìó ÷òî íàðóøåíî ïèòàíèå (òðîôèêà) ýòîãî ó÷àñòêà òåëà ñãíèëè è ðàçðóøèëèñü ñîñóäû è ñîñóäèêè, ïî êîòîðûì äîëæíà ïîñòóïàòü êðîâü. Ìàçàòü ñâåðõó áåñïîëåçíî, ìàçü íå ïðîíèêàåò ãëóáîêî. Ãëîòàòü òàáëåòêè èëè ñòàâèòü êàïåëüíèöû áåñïîëåçíî, äî ðàíû äîõîäèò íè÷òîæíîå êîëè÷åñòâî ëåêàðñòâà.
Íî åñòü ðàäèêàëüíàÿ âîçìîæíîñòü óêîë ïðÿìî â áåäðåííóþ àðòåðèþ. Òóäà, ãäå ñàìûé ñòðåìèòåëüíûé êðîâîòîê, ïðè÷åì êðîâü èäåò êàê ðàç òóäà, êóäà íóæíî ê íîãàì. Òîãäà ëåêàðñòâî íå «ïîòåðÿåòñÿ» ïî äîðîãå, à ïðÿìî ïðèáóäåò òóäà, êóäà íàäî.
Âðîäå âñå ïðåêðàñíî. Ïî÷åìó æ íàì òàêîå íå ïðåäëàãàëè??
È Ïàëû÷ îáúÿñíèë òàê æå ñïîêîéíî, îáñòîÿòåëüíî è äàæå, ïîæàëóé, ÷óòü çàòîðìîæåííî, êàê îí äåëàë âîîáùå âñ¸. Äåëî â òîì, ÷òî ñàì ïî ñåáå óêîë â áåäðåííóþ àðòåðèþ ñìåðòåëüíî îïàñíîå ìåðîïðèÿòèå.
Äëÿ îáúÿñíåíèÿ, ïî÷åìó, äîñòàòî÷íî âñïîìíèòü õîòÿ áû íàøóìåâøåå ïðèìåðíî â òî æå âðåìÿ «äåëî Èâàííèêîâîé» — êîãäà äåâèöà íåâçíà÷àé óáèëà ñâîåãî íàñèëüíèêà. Ïîìíèòå? Äåâèöó Èâàííèêîâó ïîõîòëèâûé øîôåð òàêñè âìåñòî äîìà çàâåç êóäà-òî çà ãàðàæè, ãäå è ïîòðåáîâàë íà÷àòü äîñòàâëÿòü åìó ïëîòñêèå óòåõè äëÿ ÷åãî äàæå óñïåë ñíÿòü ñ ñåáÿ øòàíû. Äåâèöà äîñòàâëÿòü óòåõè íå çàõîòåëà, à âìåñòî ýòîãî íàùóïàëà ó ñåáÿ â êàðìàíå ìàëåíüêèå íîæíè÷êè è, çàæàâ èõ â êóëàêå, íàíåñëà øîôåðó óäàð â îáëàñòü ïàõà. È, íàäî æå òàê ñëó÷èòüñÿ ïîïàëà íå â ïàõ, à êàê ðàç â áåäðåííóþ àðòåðèþ! Øîôåð çàêðè÷àë, îíà âûðâàëàñü è óáåæàëà.
Ïîïàäè îíà â ëþáîå äðóãîå ìåñòî íè÷åãî á íå ñëó÷èëîñü, êðîìå ïîðåçà. Íî áåäðåííàÿ àðòåðèÿ ýòî «òðóáà», ïî êîòîðîé êðîâü èäåò ñ ìàêñèìàëüíûì íàïîðîì è ìàêñèìàëüíîé ñêîðîñòüþ; íåçàäà÷ëèâûé íàñèëüíèê íå óñïåë íè÷åãî ñäåëàòü è óìåð ïîëíîñòüþ èñòåê êðîâüþ çà 15 ìèíóò. Àíåêäîòè÷åñêàÿ ñìåðòü äåâóøêà ïî ôàêòó çàðåçàëà åãî ìàíèêþðíûìè íîæíèöàìè!
Íî îòñþäà âû âèäèòå, ïî÷åìó óêîë â áåäðåííóþ àðòåðèþ òàê îïàñåí. Ìàëåéøàÿ îøèáêà è êðîâü ìîæåò áèòü áóêâàëüíî ôîíòàíîì. Ñîáñòâåííî, ïîýòîìó äåëàòü òàêèå óêîëû âíå ñòàöèîíàðà ñòðîæàéøå çàïðåùåíî è ýòîãî îáñòîÿòåëüñòâà Ïàëû÷ òîæå îò íàñ íå ñêðûë. Îíî è ïîíÿòíî: åñëè ÷òî íèêàêàÿ «Ñêîðàÿ», ñêîðåå âñåãî, ïðèåõàòü ïðîñòî íå óñïååò.
Êîðî÷å: Ïàëû÷ ïðåäëîæèë, ÷òî îí ýòè óêîëû ñäåëàòü ìîæåò. Íàäî øåñòü: òðè â îäíó íîãó è òðè â äðóãóþ. Öåíà (òóò îí ñëåãêà ïîìîðùèëñÿ) äîðîãàÿ: ïî 100 áàêñîâ çà óêîë. Íà âñå ïî âñå, òàêæå ïðåäóïðåäèë îí òðè äíÿ: îäèí äåíü ïî óêîëó â êàæäóþ íîãó. Ðåøàéòå.
ß áûë â ñîìíåíèÿõ (è äåëî, êîíå÷íî, íå â äåíüãàõ). Ðèñêè î÷åâèäíû. Íî ìàìà ñîãëàñèëàñü ñðàçó, íå ðàçäóìûâàÿ íè ìèíóòû. Âîëîäÿ ñîãëàñèëñÿ àññèñòèðîâàòü îí ÿâíî áåçãðàíè÷íî äîâåðÿë ñâîåìó íà÷àëüíèêó.
Êòî-òî ñêàæåò, ÷òî Ïàëû÷ íàøåë ñåáå «õàëÿâó»: îáà óêîëà âìåñòå ñ ïîäãîòîâêîé ê íèì ãäå-òî ïîë÷àñà; 30 ìèíóò â äåíü è 200 áàêñîâ â êàðìàíå, îòëè÷íûé áèçíåñ! Íî íà ñàìîì äåëå ÿ è ñåé÷àñ âîñõèùàþñü ýòèì ÷åëîâåêîì, è äàæå ñ êàæäûì ãîäîì âñå áîëüøå.
Îí âåäü æèë ðàçìåðåííîé æèçíüþ, äîì, ñåìüÿ, íîðìàëüíàÿ, õîòÿ è ìàëîîïëà÷èâàåìàÿ ðàáîòà. Êàê îí íà ýòî ðåøèëñÿ?? 600 áàêñîâ äåíüãè õîðîøèå, íî åãî ðèñêè áûëè âåäü îãðîìíû. Äðîãíóëà áû ðóêà, ÷óòü íå òàê íàïðàâèë, îòêðûëîñü áû êðîâîòå÷åíèå áûë áû êðàõ âñåìó. Ìîãëè áû âïàÿòü «õàëàòíîñòü», à ìîãëè á è «ñìåðòü ïî íåîñòîðîæíîñòè» — âåðíàÿ òþðüìà. È âñå èç-çà íåçíàêîìîé åìó æåíùèíû, îò êîòîðîé è òàê óæå âñå áëàãîïîëó÷íî îòêàçàëèñü.
Êàêàÿ äîëæíà áûòü âåðà â ñåáÿ è æåëàíèå ïîìî÷ü, ñäåëàòü ìàêñèìóì òîãî, ÷òî ÌÎÆÅØÜ. Îí ðåøèëñÿ áåç âñÿêîãî ïàôîñà. Øåñòü óêîëîâ. Øåñòü ïîïûòîê ïðîéòè ïî êàíàòó íàä ïðîïàñòüþ.
Óêîëû äåëàëè â ìàëåíüêîé êîìíàòå òîé, ãäå ìàëåíüêèì ñïàë ÿ. Õèðóðã ñêàçàë, ÷òî òàì áîëüøå ñâåòà. Êîå-êàê ïåðåòàùèëè òóäà ìàìó îíà óæå ñîâñåì íå ìîãëà ïåðåäâèãàòüñÿ.
Áîëü óøëà â êîíöå óæå ïåðâîãî äíÿ. Ìàìà ñ óäèâëåíèåì âäðóã ïî÷óâñòâîâàëà, ÷òî áîëüøå ÍÅ ÁÎËÈÒ. Â ïåðâûé äåíü!
Ïîñëå âòîðîãî äíÿ ñ ðàí ïî÷òè ïåðåñòàëà ñòåêàòü ýòà ìåðçêàÿ ïîëóïðîçðà÷íàÿ æèæà ëèìôà. È êàê-òî âñå ïîøëî íà ïîïðàâêó. ×åðåç òðè ìåñÿöà ïîñëå óêîëîâ ÿçâû (ÿ èõ âñåãäà âîñïðèíèìàë êàê ðàíû ïî÷åìó-òî) ïî÷òè ïîëíîñòüþ çàòÿíóëèñü, íà èõ ìåñòå ïîÿâèëàñü ðîçîâàÿ, òîëñòàÿ, ðóáöåâàòàÿ, íî êîæà.
Åñëè á ÿ ïèñàë ñêàçêó ÿ áû íàïèñàë, ÷òî ïîñëå ÷óäîäåéñòâåííûõ óêîëîâ ìàìà ïîëíîñòüþ ñòàëà íà íîãè, ïîñòóïèëà â Áîëüøîé òåàòð è äîëãî ïëÿñàëà òàì â êîðäåáàëåòå. Íî ÿ ïèøó áûëü ïîýòîìó ñêàæó òîëüêî, ÷òî ýòè óêîëû îáåñïå÷èëè ìàìå Î×ÅÍÜ ÄËÈÍÍÓÞ ðåìèññèþ. Îíà ïðîæèëà ïîñëå íèõ åùå 10 ëåò!
È ÷óäîì â ýòîé èñòîðèè ÿâëÿþòñÿ, êîíå÷íî, íå óêîëû îíè, óâû, âîâñå íå ïàíàöåÿ. ×óäî ÷òî âñå-òàêè íàõîäÿòñÿ ó íàñ ëþäè, ñïîñîáíûå âçÿòü íà ñåáÿ îòâåòñòâåííîñòü.
ß íèêîãäà íå ïèñàë îá ýòîé èñòîðèè ðàíüøå çíàë, ÷òî òóò ìàòåðèàë, â îáùåì-òî, íà óãîëîâíîå äåëî. Íî ñåé÷àñ ìîæíî. Åâãåíèé Ïàâëîâè÷ óìåð âñêîðå ïîñëå ìàìû. Îò ðàêà. Äðóãèå õèðóðãè åãî íå ñïàñëè.
Источник
Неспецифический
язвенный колит (НЯК) — заболевание
неизвестной этиологии, характеризующееся
развитием некротизирующего воспалительного
процесса слизистой оболочки толстого
кишечника с образованием язв, геморрагии
и гноя.
Этиология и
патогенез
Этиология НЯК
неизвестна. Предположительными
этиологическими факторами являются
инфекция (вирусы, бактерии), нерациональное
питание (диета с низким содержанием
пищевых волокон). Многими последний
фактор рассматривается как предрасполагающий
к развитию болезни.
Основными
патогенетическими факторами являются:
• дисбактериоз
кишечника — нарушение нормального
состава микрофлоры в толстом кишечнике,
что оказывает местное токсическое и
аллергизирующее влияние, а также
способствует развитию неиммунного
воспаления толстой кишки;
• нарушение
нейрогуморальной регуляции функции
кишечника, обусловленное дисфункцией
вегетативной и гастроинтестинальной
эндокринной системы;
• значительное
повышение проницаемости слизистой
оболочки толстой кишки для молекул
белка и бактериальных антигенов;
• повреждение
кишечной стенки и образование аутоантигенов
с последующим образованием аутоантител
к стенке кишечника. Антигены некоторых
штаммов Е.
Соli индуцируют
синтез антител к ткани толстой кишки;
• образование
иммунных комплексов, локализующихся в
стенке толстой кишки, с развитием в ней
иммунного воспаления;
• развитие
внекишечных проявлений болезни вследствие
многогранной аутоиммунной патологии.
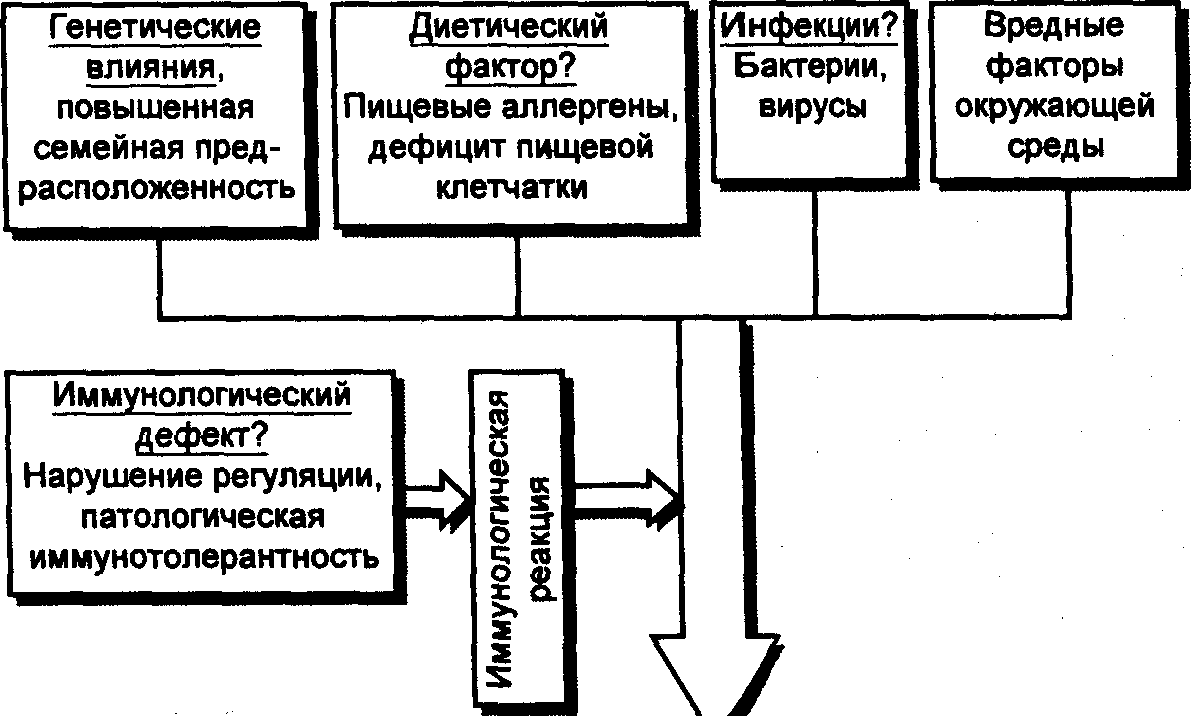
Этиопатогенез НЯК
представлен на рис. 13.
Патоморфология
При НЯК развивается
выраженный воспалительный процесс в
слизистой оболочке толстой кишки.
Прогрессирующая деструкция эпителия
и слияние воспалительных инфильтратов
обусловливают развитие язв слизистой
оболочки.
У 70-80% больных
развивается характерный признак НЯК —
микроабсцессы крипт толстой кишки. При
хроническом течении отмечаются дисплазия
кишечного эпителия и фиброз стенки
кишки.
Наиболее часто при
НЯК поражаются дистальные участки
обойной кишки и прямая кишка, причем
последняя вовлекается в патологический
процесс почти в 100% случаев. У 25% больных
наблюдается развитие панколита.
Классификация
Классификация
неспецифического язвенного колита
приведена в табл. 25.
Табл. 25. Классификация
неспецифического язвенного колита
(В. Д. Федоров, М. X.
Левитан, 1982; Ю. В. Балтайтис и соавт.,
1986; Г. А. Григорьева, 1996)
Течение | Степень | Распространенность | Активность | Наличие |
Молниеносное | Легкая | Тотальный | Минимальная | Местные |
Клиническая картина
Хроническое воспаление слизистой оболочки толстой кишки
Рис. 13. Этиопатогенез
неспецифического язвенного колита
(Falk, 1998).
Частота возникновения
(первичная заболеваемость) составляет
4-10 заболеваний на 100 000 жителей в год,
встречаемость (численность больных) —
40-117 больных на 100000 населения. У большинства
больных заболевание впервые диагностируется
в возрасте 15-30 лет.
Основными симптомами
НЯК являются следующие.
1. Диарея
с кровью, слизью и гноем.
При выраженной клинической картине
заболевания характерен частый жидкий
стул с примесью крови, слизи, гноя. Стул
до 20 раз в сутки, а при тяжелом течении
до 30-40, преимущественно ночью и утром.
У многих больных количество крови в
кале бывает весьма значительным, иногда
дефекация происходит почти чистой
кровью. Количеств во крови, теряемой
больными в течение суток, может составить
от 100 до 300 мл. Каловые массы содержат
большое количество гноя и могут иметь
зловонный запах.
Начало заболевания
может быть различным в зависимости от
времени появления крови в кале; возможны
следующие варианты:
• вначале появляется
диарея, а через несколько дней слизь и
кровь;
• заболевание
сразу начинается с ректального
кровотечения, при этом стул может быть
оформленным или кашицеобразным;
• одновременно
начинаются диарея и ректальное
кровотечение, при этом у больных выражены
остальные симптомы заболевания (боли
в животе, интоксикация).
Диарея и кровотечение
считаются основными клиническими
проявлениями НЯК. Диарея обусловлена
обширным воспалительным поражением
слизистой оболочки толстой кишки и
резким снижением ее способности
реабсорбировать воду и натрий. Кровотечение
является следствием изъязвления
слизистой оболочки толстой кишки и
развития рыхлой соединительной ткани
с обильно развитой сосудистой сетью.
2. Боли
в животе.
Постоянный симптом НЯК. Боли носят
схваткообразный характер и локализуются
преимущественно в проекции отделов
толстой кишки, чаще всего в области
сигмовидной, поперечной ободочной,
прямой кишки, реже — в области слепой
кишки, в околопупочной области. Обычно
боли усиливаются перед дефекацией и
успокаиваются или ослабевают после
стула. Возможно усиление боли после
еды.
Следует заметить,
что чрезвычайно сильные боли и симптомы
перитонита для НЯК нехарактерны, так
как воспалительный процесс при этом
заболевании ограничивается слизистой
оболочкой и подслизистым слоем. При
осложненном течении НЯК воспалительный
процесс распространяется на глубокие
слои кишечной стенки (см. далее).
3. Болезненность
живота при пальпации.
Характерный признак НЯК. При пальпации
определяется четко выраженная
болезненность в области сигмовидной,
поперечной ободочной и слепой кишки.
Чем сильнее выражен воспалительный
процесс в толстом кишечнике, тем
значительнее боль при пальпации его
отделов. Симптомов раздражения брюшины,
мышечного напряжения при неосложненном
течении заболевания, как правило, не
наблюдается, однако при тяжелом течении
возможно появление резистентности мышц
передней брюшной стенки.
4. Интоксикационный
синдром.
Характерен для тяжелого течения НЯК и
острых молниеносных форм заболевания.
Синдром интоксикации проявляется резкой
слабостью, адинамией, повышением
температуры тела (нередко до высоких
цифр), похуданием, снижением или даже
полным отсутствием аппетита, тошнотой,
состоянием депрессии, выраженной
эмоциональной лабильностью, плаксивостью,
раздражительностью.
5. Синдром
системных проявлений.
Системные проявления НЯК характерны
для тяжелого течения заболевания и в
некоторых случаях встречаются при форме
средней тяжести. К типичным системным
проявлениям относятся:
• полиартрит —
обычно поражаются голеностопные,
коленные, межфаланговые суставы,
интенсивность боли и степень ограничения
движений в суставах, как правило,
невелики. С наступлением ремиссии
суставные изменения полностью исчезают,
деформаций и нарушений функции суставов
не развивается. У некоторых больных
развиваются преходящий спондилоартрит
и сакроилеит. Сакроилеит встречается
чаще и протекает тяжелее при более
обширных и тяжелых поражениях толстого
кишечника. Симптомы сакроилеита могут
предшествовать за много лет клиническим
проявлениям НЯК;
• узловатая эритема
— развивается у 2-3% больных, проявляется
множественными узлами, чаще на
разгибательной поверхности голени.
Кожа над узлами имеет багрово-фиолетовую
окраску, затем становится зеленоватой,
желтоватой и далее приобретает нормальный
цвет;
• поражение кожи
— возможно развитие гангренозной
пиодермии (при тяжелом септическом
течении заболевания); изъязвлений кожи;
очагового дерматита; постулезных и
уртикарных высыпаний. Особенно тяжело
протекает гангренозная пиодермия;
• поражения глаз
— отмечены у 1.5-3.5% больных, характерно
развитие ирита, иридоциклита, увеита,
эписклерита, кератита и даже панофтальмита;
• поражения печени
и внепеченочных желчных протоков имеют
большое значение для оценки течения
заболевания, тактики лечения и прогноза.
При НЯК наблюдаются следующие формы
поражения печени: жировая дистрофия,
портальный фиброз, хронический активный
гепатит, цирроз печени. По данным Ю. В.
Балтайтис и соавт. (1986), поражения печени
практически не изменяются под влиянием
консервативной терапии НЯК, а при тяжелых
формах прогрессируют и приводят к
развитию цирроза печени. После колэктомии
изменения в печени регрессируют.
Характерным поражением внепеченочных
желчных путей является склерозирующий
холангит.
— поражение слизистой
оболочки полости рта характеризуется
развитием афтозного стоматита, глоссита,
гингивита, протекающих с очень сильными
болями; возможен язвенный стоматит;
— нефротический
синдром — редкое осложнение НЯК.
— аутоиммунный
тиреоидит.
— аутоиммунная
гемолитическая анемия.
Развитие синдрома
системных проявлений обусловлено
аутоиммунными нарушениями и отражает
активность и тяжесть патологического
процесса при язвенном колите.
6. Дистрофический
синдром.
Развитие дистрофического синдрома
характерно для хронической формы, а
также острого течения НЯК. Дистрофический
синдром проявляется значительным
похуданием, бледностью и сухостью кожи,
гиповитаминозами, выпадением волос,
изменениями ногтей.
Клинические
формы течения
Большинство
гастроэнтерологов различает следующие
формы течения НЯК: острую (включая
молниеносную) и хроническую (рецидивирующую,
непрерывную).
Острое течение
Острая форма
заболевания характеризуется быстрым
развитием клинической картины, тяжестью
общих и местных проявлений, ранним
развитием осложнений, вовлечением в
патологический процесс всей толстой
кишки. Острое течение язвенного колита
характеризуется тяжелой диареей,
значительным кишечным кровотечением.
При выраженной диарее выделения из
прямой кишки почти не содержат кала, из
прямой кишки выделяются кровь, слизь,
гной, тканевой детрит каждые 15-20 минут.
Развивается тяжелое истощение (потеря
массы может достигать 40-50%). Больные
адинамичны, бледны, резко выражены
симптомы интоксикации (сухость кожи и
слизистой оболочки полости рта;
тахикардия; повышение температуры тела;
отсутствие аппетита; тошнота). При
пальпации живота отмечается выраженная
болезненность отделов толстого кишечника.
Для острого течения заболевания
характерны осложнения (токсическая
дилатация толстой кишки, перфорация,
перитонит ).
Молниеносная
форма (фульминантная) —
является самым тяжелым вариантом течения
НЯК и обычно требует хирургического
лечения. Она характеризуется внезапным
началом, бурным развитием клинической
картины (иногда в течение нескольких
дней или 1-2 недель). При молниеносной
форме наблюдаются резко выраженная
диарея, значительное кишечное кровотечение,
высокая температура тела, тяжелая
интоксикация, часто развиваются опасные
для жизни осложнения. При молниеносной
форме НЯК отмечается тотальное поражение
толстой кишки и быстрое развитие
системных проявлений заболевания.
Хронические формы
Хроническая
непрерывная форма
диагностируется, если через 6 месяцев
после первоначальных проявлений не
наступает ремиссии процесса (Ю. В.
Балтайтис и соавт., 1986). При этой форме
обострения следуют друг за другом часто,
ремиссии очень нестабильные,
кратковременные, быстро формируются
системные проявления заболевания, часто
развиваются осложнения.
Хроническая
рецидивируюшая форма
встречается наиболее часто и характеризуется
ремиссиями продолжительностью 3-6 месяцев
и более, сменяющимися обострениями
различной степени выраженности.
Степени тяжести
При НЯК тяжесть
заболевания обусловлена степенью
вовлечения в патологический процесс
отделов толстого кишечника. Наиболее
часто встречается проктосигмоидит (70%
больных), изолированное поражение прямой
кишки регистрируется у 5% больных,
тотальный колит — у 16% пациентов.
В табл. 26 представлены
степени тяжести НЯК.
Осложнения
1. Перфорация
толстой кишки.
Одно из наиболее тяжелых осложнений
НЯК, наблюдается у 19% больных с тяжелым
течением заболевания. Перфорировать
могут язвы толстой кишки, возможны также
множественные перфорации перерастянутой
и истонченной толстой кишки на фоне ее
токсической дилатации.
Перфорации происходят
в свободную брюшную полость и могут
быть прикрытыми.
Основными симптомами
перфорации толстой кишки являются:
• появление
внезапной резкой боли в животе;
• появление
локального или распространенного
напряжения мышц передней брюшной стенки;
• резкое ухудшение
состояния больного и усугубление
симптомов интоксикации;
• выявление
свободного газа в брюшной полости при
обзорной рентгеноскопии брюшной полости;
• появление или
усиление тахикардии;
• наличие токсической
зернистости нейтрофилов;
• выраженный
лейкоцитоз.
Перитонит может
развиться без перфорации вследствие
транссудации кишечного содержимого
через истонченную стенку толстой кишки.
Уточнить диагноз перфорации толстой
кишки и перитонита можно с помощью
лапароскопии.
2. Токсическая
дилатация толстой кишки.
Очень тяжелое осложнение, характеризующееся
чрезмерным ее расширением. Развитию
этого осложнения способствуют сужение
дистальных отделов толстой кишки,
вовлечение в патологический процесс
нервно-мышечного аппарата кишечной
стенки, гладкомышечных клеток кишки,
потеря мышечного тонуса, токсемия,
изъязвление слизистой оболочки кишки.
Развитию этого
осложнения могут также способствовать
глюкокортикоиды, холинолитики,
слабительные средства.
Основными симптомами
токсической дилатации толстой кишки
являются:
• усиление болей
в животе;
• уменьшение
частоты стула (не считать это признаком
улучшения состояния больного!);
• нарастание
симптомов интоксикации, заторможенность
больных, спутанность сознания;
• повышение
температуры тела до 38-39°С;
• снижение тонуса
передней брюшной стенки и прощупывание
(пальпировать осторожно!) резко
расширенного толстого кишечника;
• ослабление или
исчезновение перистальтических кишечных
шумов;
• выявление раздутых
участков толстой кишки при обзорной
рентгенографии брюшной полости.
Токсическая
дилатация толстого кишечника имеет
неблагоприятный прогноз. Летальность
при этом осложнении 28-32%.
3. Кишечное
кровотечение.
Примесь крови в кале при НЯК является
постоянным проявлением этого заболевания.
О кишечном кровотечении как осложнении
НЯК следует говорить, когда из прямой
кишки выделяются сгустки крови. Источником
кровотечения являются:
• васкулиты на дне
и краях язв; эти васкулиты сопровождаются
фибриноидным некрозом стенки сосудов;
• флебиты стенки
кишки с расширением просвета вен
слизистой, подслизистой и мышечных
оболочек и разрывы этих сосудов (В. К.
Гусак, 1981).
4. Стриктуры
толстой кишки.
Это осложнение развивается при
длительности течения НЯК более 5 лет.
Стиктуры развиваются на небольшом
протяжении кишечной стенки, поражая
участок длиной 2-3 см. Клинически они
проявляются клиникой кишечной
непроходимости различной степени
выраженности. В диагностике этого
осложнения важную роль играют ирригоскопия
и фиброколоноскопия.
5. Воспалительные
полипы. Это
осложнение НЯК развивается у 35-38% больных.
В диагностике воспалительных полипов
большую роль играет ирригоскопия, при
этом выявляются множественные дефекты
наполнения правильной формы по ходу
толстой кишки. Диагноз верифицируется
с помощью колоноскопии и биопсии с
последующим гистологическим исследованием
биоптатов.
6. Рак
толстой кишки.
В настоящее время сформировалась точка
зрения, что НЯК является предраковым
заболеванием. Г. А. Григорьева (1996)
указывает, что наибольший риск развития
рака толстой кишки имеют пациенты с
тотальными и субтотальными формами
язвенного колита с длительностью
заболевания не менее 7 лет, а также
больные с левосто?


