Обязательная госпитализация при кори
Госпитализация больных корью проводится:
- в случаях тяжелой осложненной кори;
- при неблагоприятных бытовых условиях, когда невозможно организовать правильное обслуживание больного;
- по эпидемическим показаниям.
При содержании больных корью в больничном отделении должна быть обеспечена достаточная площадь и кубатура; больных по возможности размещают в боксированных палатах. Больной должен широко пользоваться свежим, чистым воздухом: комнату или палату, в которой он находится, нужно усиленно проветривать; проводить прогулки у открытого окна или на веранде (не допуская охлаждения больного). Необходимо обеспечить гигиеническое содержание кожи.
С этой целью следует делать частые обмывания кожи лица и рук, позже — регулярные общие ванны. Ежедневно систематически проводить туалет видимых слизистых оболочек: промывание глаз, освобождение носа от слизи и корок, смазывание губ жиром. С целью поддержания в чистоте полости рта следует заставлять больного чаще пить.
Дети более старшего возраста должны регулярно полоскать рот. Диета больного должна быть полноценной, легко усвояемой и не обременяющей кишечник излишними шлаками. Пищу лучше давать в жидком или полужидком виде.
При неосложненной кори в случае необходимости применяют симптоматические средства. Антибиотики назначают при наличии осложнений, обычно имеющих бактериальную природу, или при наличии условий, особо благоприятствующих их развитию.
Так, при коревом крупе антибиотики, помимо воздействия на воспалительный процесс в гортани, который, как правило, поддерживается бактериальной флорой, предупреждают возникновение пневмонии; нарушение вентиляции легких, связанное с гортанным стенозом, благоприятствует развитию этого осложнения. Кроме того, при крупе, рекомендуются те же меры консервативной терапии, которые применяются при стенозирующих ларингитах дифтерийной, гриппозной и другой этиологии: тепловые процедуры (ножные ванны, парафино- и озокеритотерапия), умеренные дозы снотворных, при необходимости — отсасывание слизи и др.
При глубоком расстройстве газообмена (при III степени гортанного стеноза) показана трахеостомия.
Лечение коревой пневмонии проводится по общим правилам, принятым в педиатрии: антибиотики, оксигенотерапия, сердечнососудистые средства, внутривенные вливания плазмы, растворов глюкозы, при тяжелом течении — кортикостероиды и др.
При затяжных пневмониях применяют стимулирующую терапию, физиотерапию, лечебную гимнастику.
«Детские инфекционные болезни»,
С.Д. Носов
С улучшением состояния больного параллельно исчезновению клинически определяемых изменений сердца происходит нормализация и данных электрокардиограммы. При кори, осложненной, пневмонией, электрокардиографические изменения более выражены и более стойки. Со стороны желудочно-кишечного тракта у грудных детей нередко наблюдается диспепсия. На высоте лихорадки обычно отмечается олигурия, иногда — небольшая протеинурия. Лимфатические узлы различных областей обычно несколько припухают. Со стороны…
В зависимости от тяжести различают легкую, среднетяжелую и тяжелую форму кори. Выделяют также атипичные формы, к которым относят корь со злокачественным течением, абортивно, или рудиментарно, протекающую корь. Тяжелая форма проявляется выраженными симптомами интоксикации: гипертермией, поражением нервной системы с расстройством сознания, адинамией и острой сердечно-сосудистой слабостью. Абортивная, или рудиментарная, форма кори у непривитых наблюдается относительно редко….
Некоторые авторы указывают, что лечение преднизолоном, проводимое в инкубационном периоде кори, обусловливает ослабление ее проявлений, что объясняется антивоспалительным и антиаллергическим действием этого препарата. При наличии тяжелой дистрофии и у ослабленных детей корь также может протекать со скудной сыпью, при слабой выраженности некоторых других симптомов. Однако в этих случаях болезнь протекает тяжело, часто сопровождается осложнениями и…
Вирусоносительство при кори отсутствует. Передача инфекции при кори осуществляется воздушно-капельным путем. Вирус кори выделяется из организма больного с секретом слизистых оболочек носа, носоглотки, верхних дыхательных путей. Распространению инфекции способствуют кашель, чиханье. Опыт показывает, что внутри жилого помещения воздушно-капельная передача кори может происходить на относительно значительное расстояние: через коридоры и лестничные клетки в соседние комнаты и…
Частота осложнений при кори тем больше, чем моложе больной; она особенно велика у детей в возрасте до 2 лет. Развитию осложнений благоприятствуют сопутствующие хронические заболевания и патологические состояния (рахит, экссудативный диатез, дистрофия, гиповитаминоз и др.), а также присоединение вторичных инфекций. Негигиенические условия содержания больных, скученность в помещении, в котором они находятся, пребывание в общих палатах…
Источник
Своевременная диагностика кори позволяет назначить ранее лечение и уберечь пациентов от коревых осложнений. Диагностика несложная, поскольку клиника кори в 90% однообразная. Остальные 10 процентов заболевших могут иметь смазанную или бессимптомную форму.
Основная проблема в диагностике и лечении – дифференциация кори от похожих заболеваний, которые могут принести не меньше вреда.
Диагностика
В первую очередь обращают внимание на клинические симптомы, подробней о которых вы можете прочитать в этой статье. Важно уточнить инкубационный период, поскольку корь имеет две волны высыпаний и вторая волна, как правило, тяжелее переносится больными.

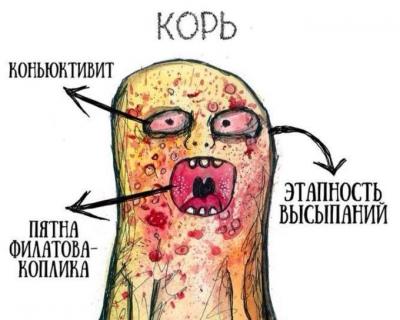
В период разгара диагноз ставят по наличию пятен Бельского-Филатова-Коплика и появлению специфической сыпи: сначала на верхней части туловища, а потом в паху и стопах. Обращают внимание на наличие конъюнктивита и увеличения лимфатических узлов, появления прозрачных и водянистых выделений из носа.
ВАЖНО! при корьевом конъюнктивите часто происходит отёк нижнего века.
Клинические исследования
После подозрения на наличие кори, в стационаре назначают такие анализы:
- Общеклинический анализ крови. При кори имеет место уменьшение количества лейкоцитов, повышение уровня лимфоцитов и эозинофилов на 15-30%. Иногда снижается количество тромбоцитов до 150-130 и ниже. Для лучшей оценки состояния пациента анализ крови нужно делать в динамике.
- Микроскопическое исследование. После забора мазков из полости рта, глотки – выделяют типичные многоядерные клетки, которые в норме не встречаются. Такой метод называется цитоскопия или мазок-отпечаток.
- Серологические методы диагностики. В основном используют РТГА и РПГА. При кори возникает увеличение количества антител более чем в 4-5 раз.
- Иммуноферментные методы. При помощи ИФА можно увидеть появление специфических антител М и увеличение антител G в 3-5 раз.
Антитела класса G свидетельствуют о перенесенном заболевании, ранней вакцинации или о приёме антикоревых антител.
Дифференциальная диагностика
Дифференциацию проводят с краснухой, энтеровирусном, эритемой Розенберга, аллергическими реакциями на лекарства или другие аллергены, мононуклеозом.
[table id=2 /]
Лечение
Лечить корь можно в домашних условиях всем, за исключением следующих больных:
- дети до 1 года;
- пациенты с тяжёлыми формами с высокой интоксикацией;
- пациенты с наличием осложнений на другие органы;
- в случаях невозможности изоляции от других людей, которые корью не болели.
Корь без осложнений и протекающая в легкой форме не требует приёма медикаментозных средств. Лечить нужно осложнения кори, которые появляются из-за снижения иммунного ответа.

Чтоб ускорить выздоровление при легких формах кори необходимо:
- соблюдать постельный режим в периоды повышения температуры;
- полоскать рот антисептиками типа фурацилина, слабого раствора марганцовки (слабо-розового);
- проветривание помещения;
- лечение заложенности носа, подробней о том, как избавится от насморка, читайте здесь;
- проводить дезинтоксикацию при помощи обильного питья;
- принимать витамина А и С.
Тяжёлые случаи кори чаще бывают у людей с иммунодефицитами или у детей до 1 года.
Для закапывания носа можно использовать Нафтизин, Галазолин. Это препараты можно всем за исключением детей до 12 лет. Капли для лечения конъюнктивита лучше всего брать на основе 20% сульфацила натрия и закапывать по 1-2 капли в глаз 2-3 раза в день.
Если возникает кашель, используют обычное противокашлевые – Стоптуссин, Туспрекс.
Подробней о том, что делать после контакта с больным корью читайте в этой статье.
При развитии тяжёлых форм с выраженными воспалительными изменениями назначают глюкокортикостероиды: Дексаметазон и Преднизолон.
При повышении температуры при кори используют Парацетамол или Ибупрофен в дозе 10-15 мг на кг, или 200 мг Ибупрофена 1-2 раза в день. Подробную информацию о том, как бороться с повышением температуры у детей, читайте в этой статье.
Если возникают осложнения, назначают лечение конкретной болезни. Лечение комбинируют с дезинтоксикационной терапией. Для лечения бактериальных осложнений кори используют антибиотики Ампициллины, Цефалоспорины.
Dr.Kavetskiy
Хирург, блогер. Доказательная медицина, информация без границ.
Источник
Особенности диагностики, течения и лечения кори у взрослых
* статья напечатана в сокращенном варианте. Только самое важное для сотрудников 03.
Корь — высококонтагиозная антропонозная вирусная инфекция с аспирационным механизмом передачи возбудителя. Характеризуется лихорадочным, интоксикационным и экзантемным синдромами, наличием катаральных явлений, энантемы и нередко протекает с первичными и/или вторичными осложнениями. Возбудителем кори является РНК-геномный вирус, относящийся к семейству парамиксовирусов. Возбудитель нестойкий в окружающей среде, но он может сохраняться живым в течение нескольких часов в аэрозолях. По своей эпидемиологии корь является типичной капельной инфекцией. Источником инфекции служат больные люди. Наибольшую опасность в плане передачи инфекции представляют пациенты в катаральном периоде (в среднем за 4 дня до появления высыпаний и до 5-го дня от появления сыпи). Инкубационный период при кори составляет чаще всего 10–14 дней.
Одной из самых опасных вирусных инфекций для взрослых является корь, индекс контагиозности (заболеваемость после контакта с возбудителем) которой равен 90–95%, и заболевание переносится взрослыми значительно тяжелее, чем детьми. В начале кори доминирует поражение клеток эпителия дыхательных путей с развитием соответствующих клинических проявлений. Вирус кори, находясь в слизистой оболочке верхних дыхательных путей и в носоглоточной слизи, выделяется из организма при кашле, чихании, разговоре и даже дыхании в форме мельчайших капелек аэрозоля. Симптомы кори проявляются не сразу после заражения. Классическое клиническое течение кори разделяется на периоды: инкубационный (от 7 до 21 дня), катаральный (появляются первые симптомы кори: повышается температура тела, кашель, насморк) и периоды высыпаний, пигментации и выздоровления (реконвалесценции) [3].
Первыми проявлениями кори (продромальная стадия) являются неспецифические симптомы: лихорадка, кашель, насморк, конъюнктивит.
В конце продромального периода на слизистой щек появляются пятна Бельского–Филатова–Коплика, являющиеся специфичными для кори. Они имеют вид серо-белых крупинок, окруженных гиперемией, расположенных на уровне вторых моляров. Эти элементы сыпи сохраняются в течение нескольких дней, они начинают исчезать при появлении высыпаний на коже.
Для высыпаний при кори характерна этапность: сначала сыпь появляется на лице, за ушами, на волосистой части головы, затем переходит на туловище и руки, после чего распространяется на ноги. Морфологически высыпания имеют эритематозный, пятнисто-папулезный вид. Сыпь сохраняется до 5 дней, затем она угасает, оставляя после себя пигментации, исчезающие в течение 2–3 недель. Одновременно с пигментацией появляется отрубевидное шелушение, наиболее выраженное на лице и туловище.
Корь может иметь типичные или атипичные проявления. К атипичным относят:
- Стертую форму. В этом случае заболевание проходит в очень легкой форме, без выраженных специфических клинических проявлений. Пациенты отмечают небольшое повышение температуры тела, симптомы простуды (першение в горле, кашель, слабость). Иногда стертая форма заболевания возникает после прививки от кори или введения гамма-глобулина.
- Геморрагическую форму, когда заболевание сопровождается множественными кровоизлияниями на кожных покровах, примесью крови в моче и стуле. Вследствие геморрагической формы нередко случается летальный исход из-за большой потери крови. При своевременной госпитализации в стационар и правильном лечении прогноз заболевания благоприятный.
- Гипертоксическую форму, которая возникает на фоне выраженной интоксикации организма и проявляется температурой до 40 °C и выше, симптомами менингоэнцефалита, сердечной и дыхательной недостаточности [3].
Атипичные проявления у взрослых встречаются чаще. Течение кори у взрослых имеет свои особенности: более выражен интоксикационный синдром (слабость, потливость, сонливость, заторможенность); из катаральных явлений (заложенность носа, явления конъюнктивита, кашель, першение и дискомфорт в горле) преобладает чаще сухой кашель и имеет место нарушение этапности высыпаний.
Особенностью взаимодействия вируса кори и иммунной системы организма человека является развитие транзиторного вторичного иммунодефицита [5], что предполагает высокий риск возникновения тяжелых осложнений (бактериальной и/или вирусной этиологии), которые могут носить деструктивный характер. Чаще возникают острые и хронические заболевания ЛОР-органов, наиболее частым из которых является средний отит, встречающийся у 7–9% заболевших; поражения пищеварительной системы (энтероколит, диарея, гепатит, панкреатит) и мочевыделительной системы (пиелонефрит, цистит, гломерулонефрит), а также заболевания центральной нервной системы, чаще протекающие в виде острых инфекционных и постинфекционных энцефалитов с частотой 0,01–0,02%. Наблюдаются осложнения в виде инфекционной патологии нижних дыхательных путей, где пневмонии имеют место у 1–6% пациентов и могут быть как вирусной, так и бактериальной этиологии. Такие симптомы, как постоянная немотивированная слабость, головные боли, наличие сухого кашля, изменения аускультативной картины, длительная лихорадка и повторное повышение температуры позволяют насторожиться в отношении наличия воспаления легких.
Специфического лечения кори не существует, поэтому терапия этого инфекционного заболевания направлена на облегчение состояния больного и борьбу с вторичными инфекциями, осложнениями. Пациенту назначают жаропонижающие лекарственные препараты для снижения температуры, устранения симптомов интоксикации и воспаления.
Для этиотропной терапии рекомендуется применять интерфероны (интерферон-альфа) и иммуноглобулин человека нормальный при тяжелых формах инфекции. Для дезинтоксикационной терапии при среднетяжелых и тяжелых формах показаны растворы электролитов, для легкого течения используется оральная регидратация. Симптоматическая терапия направлена на купирование симптомов (деконгестанты, противокашлевые и отхаркивающие средства, жаропонижающие средства, антигистаминная терапия).
При развитии осложнений проводится терапия, направленная на их предотвращение, в т. ч. антибактериальная терапия [6]. Такие группы антимикробных препаратов, как макролиды и фторхинолоны III и IV поколений, являются предпочтительными в отношении пневмоний, вызванных микоплазменной и хламидийной инфекциями, в то время как бактериальные пневмонии (стрептококковая, стафилококковая и др.) при кори успешно поддаются лечению бета-лактамными антибиотиками [6, 7].
При изоляции больного на дому обязательна ежедневная влажная уборка, по возможности, максимальное ограничение контакта больного с членами семьи, запрет на посещение больного родственниками или знакомыми. Все контактные подлежат медицинскому наблюдению до 21 дня с момента выявления больного [10].
Госпитализация больных проводится в случае тяжелого течения заболевания и по эпидемическим показаниям (лица, проживающие в общежитиях, гостиницах, хостелах и др., декретированные группы лиц). Больные госпитализируются в отдельный бокс и подлежат строгому постельному режиму. Лица, госпитализированные в стационар, подлежат выписке не ранее чем через 5 дней с момента появления сыпи. Медперсонал, контактирующий с больным корью, обязан перед посещением бокса соблюдать все меры безопасности: быть привитыми либо иметь высокий защитный титр антител, обязательно ношение шапочки, перчаток, масок и специальной медицинской одежды.
После выписки из стационара либо лечения в условиях изоляции дома, больные подлежат обязательному диспансерному учету по месту прикрепления к поликлинике сроком на 1 месяц. Кратность обязательных контрольных обследований врачом составляет 1 раз в две недели.
Общеизвестно, что самым важным и эффективным способом профилактики кори является прививка. Главным и единственно правильным методом профилактики заболевания является активная иммунизация. Качественная вакцинация, проведенная по срокам Национального календаря прививок с соблюдением всех норм, и регулярная ревакцинация, нарастание защитных титров антител приводят к невозможности заражения инфекцией, а лица, привитые однократно, как правило, переносят легкую или атипичную форму заболевания [11, 12].
Вакцину прививают детям, не болевшим корью, с 12-месячного возраста. Ревакцинацию проводят однократно в 6 лет, перед поступлением в школу. Иммунизации против кори подлежат также подростки и взрослые до 35 лет, не болевшие, не привитые и привитые однократно, не имеющие сведений о профилактических прививках против кори. Продолжительность поствакцинального иммунитета до 8–10 лет [13]. Рекомендуется проводить каждые 10 лет ревакцинацию пациентам с низким титром защитных антител.
В Российской Федерации разрешено применение ЖКВ Рувакс («Авентис-Пастер», Франция), комплексной вакцины против кори, краснухи и паротита М-М-Р II («Мерк Шарп Доум», США), Приорикс («ГлаксоСмитКляйн», Англия) и др.
Пассивная профилактика кори у взрослых осуществляется введением иммуноглобулина, который получают из плазмы доноров. Для наибольшей эффективности препарат вводят не позднее чем через 72 часа после контакта с больным. Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным в течение первых 72 часов с момента выявления больного (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках.
И. А. Иванова*, 1
Ж. Б. Понежева*, доктор медицинских наук
М. С. Козлова**
Е. Т. Вдовина**, кандидат медицинских наук
Н. А. Цветкова**, доктор медицинских наук, профессор
* ФБУН ЦНИИЭ Роспотребнадзора, Москва
** ГБУЗ ИКБ № 2 ДЗМ, Москва
Источник


