Показания к операции при неспецифическом язвенном колите
Показания к операции при неспецифическом язвенном колите. Виды операций при язвенном колите.
Среди хирургов есть некоторые разногласия в определении показаний к хирургическому лечению при неспецифическом язвенном колите, но в основном эти показания сводятся к следующим основным пунктам.
1. Острая, скоротечная форма при безуспешности консервативного лечения на протяжении 2—4 недель.
2. Заболевания с подострым, рецидивирующим, прогрессирующим течением при безуспешности консервативного лечения на протяжении 6 месяцев.
3. Хроническая форма заболевания с периодическими обострениями, прогрессирующим течением при наличии необратимых изменений в толстой кишке.
4. Наличие тяжелых, угрожающих жизни осложнений в любой стадии заболевания — перфорация кишки, массивные, нередко повторные кишечные кровотечения, абсцессы в клетчатке около толстой кишки, сужения кишки, малигнизация.
Многочисленные методы и их варианты хирургического лечения неспецифического язвенного колита можно собрать в три основные группы.
Первая группа — паллиативные вмешательства на вегетативной нервной системе. Они столь мало и кратковременно эффективны, что оставлены почти всеми авторами.
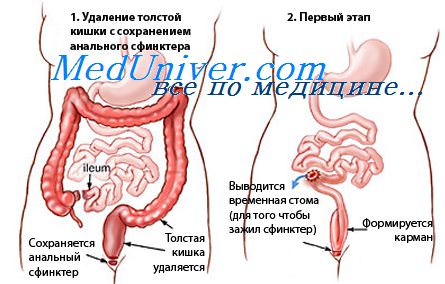
Вторая группа — паллиативные вмешательства типа илеостомии или колостомии выше места поражения для выключения из процесса пищеварения той части толстой кишки, которая захвачена патологическим процессом. Операции второй группы производятся обычно как первый этап для дальнейшего радикального хирургического лечения больных.
Третья группа — радикальные операции — удаление части или всей толстой кишки, пораженной заболеванием.
Если обдумать, обсудить и сравнить, что лучше делать для выключения патологического процесса — илеостомию или колостомию, то большинство хирургов на клиническом опыте убедилось, что нужно делать илеостомию.
При наложении колостомии в последующем может оказаться и действительно наблюдается, что проксимально от колостомического отверстия расположенные участки толстой кишки оказываются также пораженными. Колостомия, произведенная с использованием пораженной кишки, будет совершенно неэффективной.
С другой стороны, большинство хирургов, изучающих этот вопрос, убедились, что частичное удаление толстой кишки при видимом благополучии остающейся части толстой кишки также неэффективно. Обычно в оставшейся части толстой кишки вновь появляется или прогрессирует ранее в скрытой форме имевшийся неспецифический язвенный колит. Оперативное лечение должно быть повторено для удаления всей оставшейся части толстой кишки.
Илеостомическое отверстие в гигиеническом отношении менее благоприятно для больного по сравнению с колостомическим отверстием. Из илеостомы постоянно вытекает жидкое содержимое тонкой кишки и нередко раздражает окружающую кожу. Этого не бывает при колостомии, где выходят чаще всего уже сформировавшиеся каловые массы, не раздражающие кожу. Но зато при илеостомии выключается вся толстая кишка. Через колостомическое отверстие можно промывать медикаментозными средствами всю толстую кишку.
Применявшаяся в прежние годы с этой целью аппендикостомия почти не делается в настоящее время.
Очень редко промывание толстой кишки растворами антибиотиков и антисептиков через илео- или колостому дает стойкое улучшение или полное выздоровление. После выздоровления больного илео- или колостомическое отверстие может быть ликвидировано. Но если временное или даже длительное улучшение будет принято за стойкое выздоровление, колостомическое отверстие будет ликвидировано, а окажется, что язвенный процесс в кишке оставался и протекал в скрытом виде, то вспышка заболевания совершенно неизбежна. Все нужно начинать сначала— накладывать снова илео- или колостомическое отверстие и проводить длительное, упорное, консервативное лечение.
Обычно кратковременное улучшение сменяется рецидивами и прогрессирующим течением заболевания. Таким образом, илео- или колостомия как операция с целью окончательного излечения больного совершенно не надежна в качестве самостоятельного оперативного пособия и почти никем в настоящее время не применяется. Но эта операция, чаще илеостомия, применяется как предварительный этап радикального вмешательства—удаления части или всей толстой кишки.
Больные, которым показано радикальное хирургическое лечение по поводу неспецифического язвенного колита, обычно находятся уже в состоянии тяжелой, иногда очень тяжелой интоксикации, с резким нарушением обмена веществ. После наложения илеостомического отверстия состояние их постепенно улучшается. Восстанавливаются сон, аппетит, вес. Исчезают явления гипопротеинемии и авитаминоза. Физическая и психическая устойчивость, реактивность и сопротивляемость организма больного приближаются к норме только через несколько месяцев, иногда через полгода, после чего и можно приступить к радикальному хирургическому лечению.
— Также рекомендуем «Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.»
Оглавление темы «Неспецифический язвенный колит.»:
1. Неспецифический язвенный колит. Причины неспецифического язвенного колита.
2. Клиника язвенного колита. Признаки язвенного колита.
3. Виды язвенного колита. Течение язвенного колита.
4. Лечение неспецифического язвенного колита. Консервативное лечение язвенного колита.
5. Гормональная терапия неспецифического язвенного колита. Питание при язвенном колите.
6. Показания к операции при неспецифическом язвенном колите. Виды операций при язвенном колите.
7. Объем операций при неспецифическом язвенном колите. Создание резервуара толстой кишки.
8. Оставление прямой кишки при неспецифическом язвенном колите. Удаление прямой кишки при язвенном колите.
9. Одномоментная операция при неспецифическом язвенном колите. Этапная операция при язвенном колите.
10. Геморрой. Причины геморроя.
Источник
Энциклопедия / Заболевания / Желудочно-кишечный тракт / Неспецифический язвенный колит
Неспецифический язвенный колит – длительно-текущее воспалительное заболевание кишечника.
Пик заболеваемости неспецифическим язвенным колитом приходится на возрастной период от 20 до 40 лет. У мужчин заболевание встречается несколько чаще, чем у женщин (1,4:1), а у жителей городов чаще, чем у проживающих в сельской местности.
Среди факторов, способствующих развитию заболевания, следует в первую очередь назвать наследственную предрасположенность. У родственников больных риск его развития оказывается в 10 раз выше, чем у всего населения.
Если язвенным колитом страдают оба родителя, то риск его развития у ребенка к 20-летнему возрасту возрастает до 52%.
К факторам, препятствующим возникновению неспецифического язвенного колита, следует отнести курение. У курящих риск развития заболевания оказывается ниже, чем у некурящих или у лиц, прекративших курение. Убедительного объяснения защитного действия курения при язвенном колите пока не дано. Предполагается, что при курении снижается кровоток в слизистой оболочке прямой кишки, в результате чего уменьшается продукция агентов воспаления.
Картина неспецифического язвенного колита зависит от распространенности заболевания и степени тяжести воспаления.
Ведущими симптомами являются кровотечения из прямой кишки и жидкий стул. Частота стула составляет в среднем от 4 до 6 раз в сутки. При тяжелом течении она достигает до 10-20 раз в сутки и более. Объем фекалий, как правило, небольшой. В ряде случаев при дефекации выделяются лишь кровь и гной, перемешанные со слизью.
Иногда больные предъявляют жалобы на ложные позывы к дефекации и чувство неполного опорожнения кишечника. В отличие от пациентов с функциональными кишечными расстройствами стул у больных неспецифическим язвенным колитом бывает также и в ночное время.
У некоторых пациентов, особенно с поражением прямой кишки, могут наблюдаться запоры. Их возникновение объясняется чаще всего болезненным спазмом прямой кишки.
Примерно у 50% больных отмечаются боли в животе.
Почти у 60% больных наблюдаются внекишечные проявления — различные поражения суставов, глаз, кожи, полости рта, печени.
В ряде случаев эти поражения могут предшествовать появлению кишечных симптомов.
Диагноз язвенного колита основывается на результатах рентгенологического, эндоскопического и гистологического исследований.
Осложнениями неспецифического язвенного колита являются:
- кишечные кровотечения;
- разрыв стенки кишки;
- формирование свищей и абсцессов;
- сужение просвета кишечника и развитие в отдаленный период колоректального рака.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Больные с обострением неспецифического язвенного колита подлежат госпитализации, желательно в специализированное гастроэнтерологическое или колопроктологическое отделение. При тяжелом течении больным временно назначают питание через зонд.
Основными препаратами, используемыми для лечения неспецифического язвенного колита, остаются кортикостероиды и препараты 5-аминосалициловой кислоты.
Кортикостероиды применяют при тяжелом и среднетяжелом течении болезни.
Преднизолон назначают по 60 мг/сут. Через 4-6 недель после достижения ремиссии заболевания доза препарата снижается в течение 8 недель (на 5-10 мг в неделю) до установления поддерживающей дозы (10-15 мг в неделю) или до полной отмены преднизолона с переходом на прием препаратов 5-аминосалициловой кислоты.
При изолированном язвенном проктите или проктосигмоидите назначают 100 мг гидрокортизона утром и вечером в клизмах или в виде пены. При очень тяжелом течении гидрокортизон вводят внутривенно (100 мг/сут) в течение 10-14 дней.
К числу местнодействующих кортикостероидных препаратов относятся беклометазона дипропионат, будесонид и флутиказона дипропионат.
Важное место в лечении неспецифического язвенного колита занимают сульфасалазин и препараты 5-аминосалициловой кислоты (месалазин). Сульфасалазин (3-4 г/сут) применяется все реже из-за значительной частоты и выраженности побочных эффектов. При проктите и проктосигмоидите их назначают в свечах (1,5 г/сут) или клизмах (4 г).
При распространенных формах заболевания препараты 5-аминосалициловой кислоты применяют в таблетках (1,5-3 г) в комбинации с глюкокортикоидами. После достижения клинической и лабораторной ремиссии месалазин используют с целью длительной поддерживающей терапии для профилактики обострений заболевания.
При обострениях язвенного колита, устоячивых к терапии кортикостероидами, может оказаться эффективным применение циклоспорина, который назначается обычно в дозе 4 мг/кг внутривенно или 10 мг/кг. Циклоспорин должен применяться с большой осторожностью из-за его токсичности и высокой частоты побочных эффектов.
Альтернативой в лечении резистентных форм язвенного колита может быть также назначение азатиоприна (по 1-2 мг/кг в сутки) или метотрексата (по 15-25 мг/нед внутримышечно). При применении метотрексата также приходится считаться с его высокой токсичностью.
Абсолютными показаниями к операции при неспецифическом язвенном колите являются разрыв стенки кишки, массивное кровотечение или возникновение колоректального рака.
Относительными показаниями к операции служат развитие токсического колита, а также неэффективность консервативной терапии, особенно при формировании выраженного псевдополипоза.
Современные методы лечения оказываются эффективными у 85% больных с легким или среднетяжелым течением неспецифического язвенного колита. У большинства пациентов удается достичь полной ремиссии. Умеренно выраженные клинические проявления сохраняются у 10% больных.
Источник: diagnos.ru
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Климентов М.Н.
1
1 БУЗ УР «Первая республиканская клиническая больница» Министерства здравоохранения
Воспалительные заболевания толстой кишки — язвенный колит и болезнь Крона представляют собой актуальную хирургическую проблему. В работе представлен анализ оперативных вмешательств при язвенном колите и болезни Крона за последние 12 лет по материалам Первой республиканской клинической больницы г. Ижевска. Разработаны показания к одноэтапным и многоэтапным радикальным операциям при неспецифическом язвенном колите и болезни Крона. Уточнены показания к экстренным, срочным и плановым показаниям при воспалительных заболеваниях толстого кишечника. Выполнение радикальных многоэтапных операций при язвенном колите и болезни Крона позволяет снизить летальность, улучшить результаты лечения, прогноз и качество жизни.
воспалительные заболевания толстой кишки
язвенный колит
болезнь Крона.
1. Адлер Г. Болезнь Крона и язвенный колит. — М. : Гэотар-Мед, 2001. – 528 с.
2. Белоусова Е.А. Язвенный колит и болезнь Крона. – Тверь : Триада, 2002. — 128 с.
3. Воробьев Г.И. Хирургическое лечение осложнений неспецифического язвенного колита / Г.И. Воробьев, Н.В. Костенко, Т.Л. Михайлова, Л.Л. Капуллер, В.В. Веселов // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2003. — Т. 13, № 1. — С. 73-80.
4. Каншина О.А. Неспецифический язвенный колит у детей (и взрослых) / О.А. Каншина, Н.Н. Каншин. — М. : Биоинформсервис, 2002. — 212 с.
5. Фарелл Р. Язвенный колит / Р. Фарелл, М. Пепперкорн // Междунар. мед. журн. 2003. — Т. 6, № 1. — С. 73-80.
6. Gassull M., Esteve M. Steroid unresponsiveness in inflammatory bowel disease // Advanced therapy of inflammatory bowel disease (ed. by Bayless T.M., Hanauer S.B.). — London: B.C. Decker, 2001. – P. 133—137.
Введение.
Воспалительные заболевания толстой кишки (ВЗК) — язвенный колит (ЯК) и болезнь Крона (БК) являются одними из самых тяжелых и опасных заболеваний желудочно-кишечного тракта, представляют собой актуальную клиническую проблему, связанную с увеличением числа больных, сложностью выбора оптимальной тактики лечения, возрастанием экономических затрат на лечение [1; 2; 5].
Распространенность неспецифического язвенного колита (численность больных) составляет 40-117 больных на 100 000 жителей. Распространенность болезни Крона 30-50 случаев на 100 000 жителей. Наибольшее число случаев приходится на возраст 20-40 лет, то есть на социально и экономически продуктивную часть населения. Наивысшее показатели смертности отмечаются в течение первого года болезни вследствие случаев крайне тяжелого молниеносного течения заболевания и через 10 лет после его начала из-за развития колоректального рака [4].
Безусловно, оперативное вмешательство при НЯК и БК является главным и наиболее ответственным моментом в борьбе за жизнь пациента при тяжелом течении заболеваний. Выбор оперативного вмешательства во многом определяет исход и прогноз дальнейшей жизни больных.
Первое сообщение о хирургическом лечении язвенного колита в России принадлежит В.А. Оппелю, который в 1907 г. на заседании Общества русских врачей сделал доклад на тему: «К вопросу о хирургическом лечении хронических язвенных колитов». Выполняли в основном цекостомию и аппендикостомию. После работ Brook, предложившего способ формирования илеостомы, Koch внедрил в практику резервуарную илеостому [1; 2].
За последние десятилетия взгляд на оказание хирургической помощи больным с язвенным колитом претерпел значительное эволюционное развитие [3; 6].
Цель исследования. Уточнить показания к оперативным вмешательствам при воспалительных заболеваниях толстой кишки.
Материалы и методы
Работа выполнена в клинике факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, в отделении колопроктологии БУЗ УР «Первая республиканская клиническая больница МЗ УР». В работе анализируются результаты лечения 110 больных с ВЗК, находящихся на лечении за последние 12 лет (2000-2012), из них 20 пациентам выполнены оперативные вмешательства. Возраст пациентов колебался от 16 до 75 лет. Средний возраст наблюдения составил 40±9,8 года. Мужчин было 62 человека, женщин 48. Давность заболевания колебалась от 2 до 25 лет и составляла в среднем 15,4±3,2 года. Частота обострений варьировала до 1-2 раз в год. В комплекс лечебных мероприятий были включены медикаментозные и оперативные методы. При консервативном лечении назначали: глюкокортикоиды (преднизолон, метипред, солу-медрол и др.), сульфасалазин, салофальк, месалазин, азатиоприн, инфликсимаб, антибактериальная и антимикотическая терапия, витаминотерапия. По показаниям назначались препараты, улучшающие реологические свойства крови (курантил, пентоксифиллин); метаболическая терапия (солкосерил, актовегин, алоэ); ферменты (вобэнзим, мезим-форте). Оперативные вмешательства выполнены 20 пациентам.
Проведен анализ оперативных вмешательств в проктологическом отделении 1-й РКБ с 2000 по 2012 год и разработаны показания к экстренным, срочным и плановым оперативным вмешательствам при ВЗК.
Показания к экстренным операциям:
1) перфорация кишки, перитонит;
2) кишечная непроходимость.
Показания к срочным операциям:
1) профузное толстокишечное кровотечение;
2) абсцессы брюшной полости;
3) острая токсическая дилятация толстой кишки.
Показания к плановым операциям:
1) гормонорезистентные, резистентные к цитостатикам и инфликсимабу формы;
2) высокая и средняя степень дисплазии кишечного эпителия при длительности заболевания больше 10 лет;
3) перерождение в рак.
При ЯК операцией выбора является колпроктэктомия с формированием илеостомы на передней брюшной стенке. Но отвечающей велению времени, техническим и анестезиологическим возможностям, задачам социальной реабилитации должна считается операция — колпроктэктомия с илеоанальным анастомозом и формированием резервуара из тонкой кишки. Всегда ли возможно данную операцию выполнить одномоментно и надо ли к этому стремиться? Да, такие операции выполняются, при большом накопленном опыте, в специализированных центрах, при строго выверенном состоянии больного. Но если имеются какие-то, даже минимальные сомнения, операцию выполняют в несколько этапов.
Радикальные операции:
- одноэтапные с илеоанальным анастомозом и формированием резервуара;
- одноэтапные с илеостомой на передней брюшной стенке;
- программируемые многоэтапные (гемиколэктомия по типу операции Гартмана, колэктомия с илеостомой на передней брюшной стенке, затем проктэктомия с формированием резервуара).
Показания к одноэтапной колпроктэктомии с илеостомой на передней брюшной стенке:
длительность заболевания больше 10 лет;
старшая возрастная группа;
высокая степень дисплазии эпителия прямой кишки.
Выполнялись в двух вариантах:
Вариант 1. Лапаротомия→колпроктэктомия→илеостомия.
Вариант 2. Видеолапароскопическая колпроктэктомия.
Показания к многоэтапной операции:
этапы по экстренным и срочным показаниям;
молодой возраст, тяжелая степень тяжести заболевания;
отказ от постоянной илеостомы на передней брюшной стенке с предупреждением больного о высоком риске осложнений;
длительность заболевания меньше 10 лет;
низкая степень дисплазии эпителия толстой кишки.
Многоэтапные операции предполагают несколько вариантов операций, и в первую очередь в зависимости от состояния больного.
Вариант 1:
I этап (экстренная) – левосторонняя гемиколэктомия по типу операции Гартмана;
II этап (плановая санация) – правосторонняя гемиколэктомия с наложением концевой илеостомы;
III этап (плановая) – проктэктомия с формированием резервуара и наложением превентивной илеостомы;
IV этап (плановая) – закрытие илеостомы.
Вариант 2:
I этап (экстренная) – левосторонняя гемиколэктомия по типу операции Гартмана;
II этап (плановая) – правосторонняя гемиколэктомия, проктэктомия с формированием резервуара и наложением превентивной подвесной илеостомы;
III этап (плановая) – закрытие илеостомы.
Результаты
Пациенты были оперированы после предоперационной подготовки, направленной на коррекцию нарушений функций жизненно важных органов. Выполненные оперативные вмешательства у пациентов являются одноэтапными и многоэтапными, что обеспечило положительные ближайшие и отдаленные результаты. Летальных послеоперационных исходов не было. Оперативные вмешательства показаны в таблице 1.
Таблица 1. Оперативные вмешательства у пациентов с неспецифическим язвенным колитом
Операции | Число оперированных больных | |
Абс. | % | |
Одноэтапная колпроктэктомия, илеостомия | 8 | 40 |
Видеолапароскопическая колпроктэктомия, илеостомия | 1 | 5 |
Многоэтапная колпроктэктомия | 9 | 45 |
Многоэтапная колпроктэктомия с резервуаром | 2 | 10 |
Всего | 20 | 100 |
В процессе послеоперационного лечения больных соблюдался принцип комплексного подхода. Все пациенты получали адекватную инфузионно-трансфузионную терапию, антибиотикотерапию, витаминно-энергетический комплекс, преднизолон, сульфасалазин, нутритивную поддержку, антибактериальные препараты.
Выполнение радикальных оперативных вмешательств при воспалительных заболеваниях толстого кишечника позволило снизить летальность с 10% до 1,6%.
Приведем клинический пример.
У больного Ш., 33 года, с 14 лет установлен диагноз — неспецифический язвенный колит. Многократно лечился в колопроктологическом отделении с НЯК, тотальным поражением, тяжелой степени тяжести. Всегда при поступлении предъявлял жалобы на выраженную слабость, жидкий стул до 12-15 раз в сутки с примесью крови. Состояние тяжелое, бледный, кахексичный. Проводилась базисная терапия с кратковременным эффектом. От неоднократно предложенной операции больной категорически отказывался. При очередном поступлении состояние тяжелое. При пальцевом исследовании определяется бугристое, плотное, циркулярное образование, нижний край которого на 6-7 см. Результат биопсии – высокодифференцированная аденокарцинома (малигнизированная ворсинчатая опухоль). Опухолевые железы в сосудисто-стромальном стержне опухоли. Выполнена ирригоскопия – признаки НЯК, тотальное поражение; BL прямой кишки; долихосигма, дилатация ободочной кишки. С диагнозом: высокодифференцированная аденокарцинома прямой кишки; хронический неспецифический язвенный колит, тотальное поражение, тяжелое течение; деформирующий остеоартроз III ст. обоих коленных суставов, недостаточность функции суставов III ст., остеопороз бедренных и б/берцовых костей; остеопороз колено-феморальных суставов; мочекаменная болезнь, камень нижней трети правого мочеточника, гидронефротическая трансформация правой почки, афункционирующая правая почка; хронический необструктивный бронхит вне обострения, дыхательная недостаточность — 0; миокардиодистрофия, хроническая сердечная недостаточность — 0; анемия III ст.; кахексия, пациент был оперирован. Выполнено: колпроктэктомия, наложение концевой илеостомы, правосторонняя нефрэктомия. При осмотре вся толстая кишка плотная, с отсутствием складок, укороченная. В 6 см от анального канала и на протяжении 15 см – циркулярная бугристая опухоль (рис. 1).
Рисунок 1. Рак прямой кишки у больного НЯК
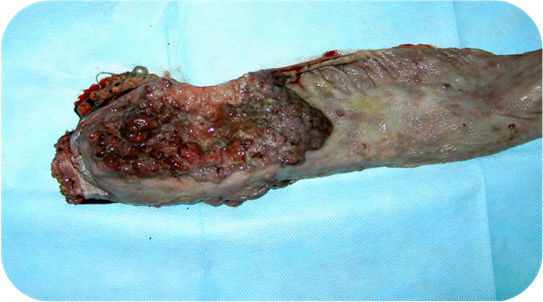
Метастазы не выявлены. При гистологическом исследовании препаратов – муцинозная аденокарцинома прямой кишки с прорастанием всех слоев стенки органа, формированием имплантационных метастазов по серозной оболочке. В ткани почки картина хронического пиелонефрита с исходом в нефросклероз, кистозная трансформация лоханки. Послеоперационный период протекал без осложнений. Выписан в удовлетворительном состоянии. При контрольном осмотре через 1,5 года чувствует себя удовлетворительно, увеличилась масса тела.
Выводы
1. Показаниями к плановым радикальным оперативным вмешательствам при воспалительных заболеваниях толстой кишки являются: гормонорезистентные, резистентные к цитостатикам и инфликсимабу формы, высокая и средняя степень дисплазии кишечного эпителия при длительности заболевания больше 10 лет, перерождение в рак.
2. Выполнение многоэтапных оперативных вмешательств при воспалительных заболеваниях толстой кишки позволило снизить летальность, улучшить результаты лечения, прогноз и качество жизни.
Рецензенты:
Варганов Михаил Владимирович, д.м.н., доцент кафедры факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, г. Ижевск.
Ситников Вениамин Арсеньевич, д.м.н., профессор кафедры факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, г. Ижевск.
Библиографическая ссылка
Климентов М.Н. ОПЕРАТИВНОЕ ЛЕЧЕНИЕ НЕСПЕЦИФИЧЕСКОГО ЯЗВЕННОГО КОЛИТА // Современные проблемы науки и образования. – 2013. – № 3.;
URL: https://science-education.ru/ru/article/view?id=9361 (дата обращения: 06.07.2020).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник

