Прививка корь паротит россия
КПК-вакцина
Поговорим о вакцинации, которую по календарю профилактических прививок выполняют в возрасте 12 месяцев – это вакцинация против кори, краснухи и паротита. Что это за инфекции, чем они опасны и зачем делать прививки? Ответы дадим ниже.
Корь и вакцина от кори.
Корь – это вирусная инфекция, которую называют детской болезнью. Восприимчивость людей к кори приближается к абсолюту, т. е. быть рядом с больным человеком и не заболеть почти невозможно. Причем болеют далеко не только
дети
.
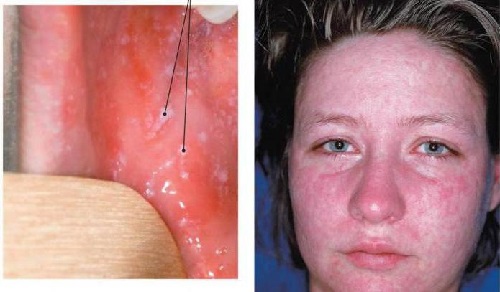
Корь – это высокая температура (до 38-39 °С), ощущение разбитости, общего недомогания, плохой аппетит. Яркие симптомы кори – насморк, грубый «лающий»
кашель
и резко покрасневшие конъюнктивы глаз. Самый же специфичный симптом – коревая сыпь в виде мелких пятен, которая по внешнему виду напоминает манную крупу или отруби. Больных корью лечат дома. Госпитализируют только тех, кто болен осложненной корью.
Прогноз при кори благоприятный – болезнь проходит без последствий. Однако при развитии осложнений корь превращается в смертельно опасную болезнь. К таким осложнениям можно отнести энцефалит – воспаления головного мозга, тяжелые диареи с обезвоживанием, отиты с осложнениями, а наибольший риск связан с пневмониями. Кроме всего прочего, вирус кори поражает глаза, что может стать причиной полной или частичной слепоты.
Иммунитет после перенесенной естественной коревой инфекции стойкий. Повторные заболевания корью встречаются редко. Иммунитет после прививки более кратковременный (через 10 лет после прививки лишь у 36% вакцинированных сохраняются защитные титры антител).
Чем и как прививают?
Обычно используется комбинированная вакцина против кори, эпидемического паротита и краснухи. В России зарегистрировано два зарубежных препарата: ММR-II (США) и Приорикс (Бельгия). Обе вакцины комбинированные – против кори, краснухи и паротита. Отечественный комбинированный препарат против паротита и кори так и называется – вакцина паротитно-коревая (Россия). Существуют и моновакцины – это коревая вакцина (Россия) и Рувакс (Франция).
Составы этих вакцин разные, но у всех был выявлен очень хороший уровень способности формировать иммунитет (иммуногенность) и они легко переносятся. Отличия вакцин разного производства касаются большей частью двух ключевых моментов. Первый – импортная вакцина готовится в эмбрионе куриного яйца, а значит, она противопоказана тем детям, у которых отмечались сильные реакции на белок куриного яйца. Российская вакцина лишена этих недостатков, так как готовится в эмбрионе японских перепелов. Но, смеем заметить, сильная аллергия на белок куриного яйца бывает крайне редко. Второй момент – импортная вакцина выпускается комбинированной, то есть осуществляет защиту сразу от трех болезней – кори, паротита (свинка) и краснухи. Комбинированные формы дают меньше балластных веществ, ребенку делают меньше уколов (а это значит, меньше стресса для крохи), плюс сокращается число походов к врачу. Комбинированные зарубежные вакцины в подавляющем большинстве случаев можно приобрести только в аптеке или в коммерческом центре вакцинации. Российские препараты вводят бесплатно в поликлиниках по месту жительства.
Первую прививку от кори делают в возрасте 12-15 месяцев, а детишкам, чьих мам в детстве прививали от кори, желательно привить в годик. Дело в том, что прививочные антитела у таких мамочек обычно уже ниже, чем должны быть у переболевших, а значит, и малышам до рождения они передали меньше антител для защиты от болезни.
Вторая вакцинация проводится в 6 лет перед поступлением в школу. Используют вторую дозу вакцины, чтобы защитить тех детей, которых по каким-то причинам не вакцинировали ранее, кроме того, она полезна тем, у кого не выработался достаточно устойчивый иммунитет при первом введении.
Стоит знать, что вакцину против кори в странах, где риск заболеваемости велик, вводят раньше – в 9 или даже 6 месяцев, чтобы защитить малышей, для которых корь наиболее опасна и дает тяжелейшие осложнения.
Когда вакцинация противопоказана?
Противопоказаниями к прививке являются сильные реакции или осложнения от предыдущей дозы вакцины, выраженная аллергическая реакция на антибиотики-аминогликозиды (все коревые вакцины содержат небольшое количество антибиотиков этой группы) и на птичьи яйца. Нужно отсрочить прививку при любом остром заболевании или обострении хронического заболевания. Аккуратно и только после консультации с врачом следует вакцинировать детей, получающих лечение препаратами, ослабляющими иммунитет, и при введении препаратов крови (цельной крови, плазмы, иммуноглобулина) во временной промежуток около 8 недель перед началом предполагаемой вакцинации. Некоторые онкологические заболевания также являются противопоказанием против прививки от кори. У небольшой части вакцинированных малышей может отмечаться наличие слабых побочных реакций в виде повышения температуры до 37-38 градусов, реже проявляется конъюнктивит или необильные сыпи. Перечисленные симптомы возникают только в период с пятого по двенадцатый-восемнадцатый дни; они могут сохраняться 2-3 дня. Это нормальное течение поствакцинального процесса.
Вниманию родителей!
Прививка против кори делается живой вакциной, т. е. речь идет о самом настоящем вирусе кори, только ослабленном. Проявления реакции на прививку (насморк, кашель, незначительная сыпь) могут вызвать тревогу у родителей. К аллергии они не имеют никакого отношения (не путайте их с осложнениями, тогда все реакции проявляются гораздо ярче). Лечить не надо, ребенок в этот период не заразен, может общаться с другими детьми (при условии их здоровья). После вакцинации, как и при использовании других вакцин, возможны аллергические реакции, судороги на фоне повышения температуры, поражение центральной нервной системы, но вероятность их возникновения очень невелика.
Паротит и прививка от него.
Эпидемический паротит – болезнь, которую в народе чаще называют свинкой или заушницей, – это острое инфекционное вирусное заболевание, входящее в ту же группу детских инфекций, что и корь, ветрянка или краснуха. Но болеют этими болезнями, как все отлично знают, не только дети. Взрослые, как правило, переносят детские болезни гораздо тяжелее.
Характерная черта паротита в том, что он поражает внутренние железы: околоушные слюнные железы, иногда слюнные железы под языком в области угла нижней челюсти. Реже поражается поджелудочная железа и яичко у мальчиков. Паротитом болеют в периоде между тремя и восемью годами, причем у мальчиков свинка выявляется в два раза чаще, чем у девочек. Вирусы паротита передаются воздушно-капельным путем – при чихании, кашле, разговоре. Возможны также случаи внутриутробного заражения (правда, редко), а также контактный путь заражения, через предметы, которые загрязнялись слюной больного малыша, к примеру, через детские игрушки или предметы обихода.
После короткого начального периода болезни, сопровождающегося потерей аппетита, раздражительностью, усталостью, головными болями и болями в горле, на фоне подъема температуры появляется болезненное тестообразное припухание околоушной железы. Выглядит это жутковато, как если бы ребенок вдруг резко растолстел, причем только в области шеи и лица. Глаза становятся узкими – все это вместе напоминает поросячье рыльце. Отсюда и название – свинка.
Реже болезнь принимает другой облик, и тогда она становится по-настоящему опасной. Происходит это в тех случаях, когда заболевание перекидывается на поджелудочную железу или органы центральной нервной системы. Воспаление поджелудочной железы проявляется возникновением боли в левой верхней части живота, рвотой. Следствием такой свинки может стать юношеский сахарный диабет. В редких случаях при паротите повреждается слуховой нерв, что может стать причиной развития нарушений слуха – вплоть до глухоты. Если заболевание возникло в период полового созревания или после него, у мальчиков может развиться воспаление яичек (орхит), а у девочек – воспаление яичников. В особо запущенных случаях у мальчиков это может стать причиной бесплодия.
Поражение центральной нервной системы приводит к воспалению оболочек головного мозга (менингиту), которое обычно протекает доброкачественно, с благоприятным прогнозом. Но это только в случае своевременно начатого лечения. Свинка, вовремя не распознанная, может развиваться так стремительно, что к врачу просто не успевают обратиться. И тогда болезнь уносит человеческие жизни. В этой связи становится понятной настойчивость врачей в вопросе тотальной вакцинации детей против паротита.
Как прививают?
В нашей стране от паротита не прививают отдельно, хотя есть и моновакцины этого вируса. Обычно вакцина от паротита входит в состав двойного препарата от свинки и кори. А прививку делают тройную – в два укола: паротит + корь и отдельной инъекцией вакцина краснухи (индийского производства, отечественных аналогов нет). Все эти прививки проводятся бесплатно. Альтернативным вариантом, тоже проводимым бесплатно, является использование импортной ассоциированной вакцины, которая содержит все три инфекции вместе. Прививка против краснухи, кори и паротита проводится согласно календарю прививок, когда ребенку исполняется один год и шесть лет. Все вышеупомянутые препараты (и отечественный, и зарубежные вакцины) создают на основе ослабленного (аттенуированного) типа вируса, который, не вызывая заболевания, способен создать стойкий иммунитет против инфекции.
Вакцины против паротита, зарегистрированные в России – это ассоциированная дивакцина (Россия, корь – паротит) и комбинированные вакцины (корь – паротит – краснуха) – MMR-II (США) и Приорикс (Бельгия).
Вниманию родителей!
Все перечисленные вакцины можно вводить одновременно с любой другой вакциной, за исключением БЦЖ. Плюс такого введения – меньше стресса из-за укола, минус – возможные реакции. Так, в частности, важно знать, что иммуноглобулин или любой другой из препаратов крови человека должен вводиться только через 2 недели или позже после прививки. Если по какой-либо причине ребенку переливали препарат крови, вакцинация может проводиться спустя 3 месяца после его применения.
Иммунологи говорят, что ни комбинированные, ни отдельные вакцины не дают поствакцинальной реакции у большей части детей. Примерно у 10% привитых малышей возникает местная нормальная (обычная) вакцинальная реакция на первый-второй день. Появляется краснота, небольшой отек тканей на месте введения вакцины. Отек может сохраняться один-два дня, проходит самостоятельно.
Источник
Сусанна Харит
Педиатр, руководитель отдела иммунопрофилактики НИИ детских инфекций МЗ РФ, главный внештатный специалист по вакцинопрофилактике детей Комитета здравоохранения Санкт-Петербурга, д.м.н.
Как проявляется инфекция
Корь – острое вирусное заболевание, передающееся воздушно-капельным путем (при разговоре, кашле и чихании). Характеризуется высокой температурой тела (39,0 градусов С и выше), общим тяжелым состоянием, кашлем, насморком, воспалением слизистой оболочки глаз (конъюнктивитом) и сыпью.
Вирус кори легко распространяется на большие расстояния – в соседние комнаты, через коридоры, систему вентиляции. Заражается 95-96% детей, находившихся в контакте с больными. В первые 3-6 дней заболевание выглядит как ОРВИ, но уже в этот период можно увидеть характерные для кори высыпания на слизистой оболочке щек в виде белых точек. С течением времени, в отличие от ОРВИ, температура вновь повышается и постепенно, поэтапно появляется сыпь на коже (ею покрывается лицо, шея, верхняя, а затем нижняя часть туловища, в том числе руки и ноги), спускаясь сверху вниз в течение 4-7 дней. Исчезают высыпания также постепенно (в течение 3-4 дней), оставляя на местах своего появления пигментацию, которая тоже проходит через несколько дней. Дети до года болеют корью редко, так как их охраняют антитела – защитные белки, выработанные матерью после перенесенной ею болезни или прививки. К 9-12 мес. первого года жизни материнские антитела исчезают из крови малыша, и он остается беззащитным перед этой болезнью. Если заболевает маленький ребенок, особенно ослабленный предшествующими заболеваниями или имеющий врожденную патологию, возможен смертельный исход. Смерть регистрируется у 1 из 2000-3000 заболевших детей до 3 лет (в развивающихся странах этот показатель составляет 3-10% заболевших детей). Очень тяжело это заболевание протекает у взрослых людей.
Корь опасна своими осложнениями: такими как отит (воспаление уха; наблюдается у 1 из 20 заболевших), воспаление легких (у 1 из 25 заболевших), поражение крови (тромбоцитопения – сниженное количество тромбоцитов, что опасно кровотечениями; наблюдается у 1 из 3000 заболевших), судороги, развивающиеся на фоне высокой температуры тела (у 1 из 200 заболевших), а также — воспаление головного мозга энцефалит; у 1 из 1000 заболевших).
Кроме того, после кори у переболевшего временно формируется состояние иммунодефицита (снижение защиты от других инфекций), что способствует наслоению тяжелых бактериальных инфекций.
Краснуха — острая вирусная инфекция, передающаяся воздушно-капельным путем. У детей, как правило, протекает легко или в виде заболевания средней тяжести. Заболевают обычно через 11-21 (редко 23 дня) после контакта с больным человеком. Первые 1-5 дней болезни характеризуются подъемом температуры до 38 градусов С, недомоганием, головной болью, увеличением лимфатических узлов, особенно на затылке, за ушами, иногда — коньюнктивитом. На коже появляется мелкопятнистая сыпь, которая располагается в основном на боковых поверхностях туловища и конечностей, и сохраняется до 5 дней. В целом длительность заболевания составляет 1-2 недели. Осложнения бывают очень редко, но возможно развитие энцефалита (воспаления мозга) у 1 из 1000 заболевших.
Наиболее опасна краснуха для беременных, т.к. этот вирус способен поражать все ткани плода. Если женщина заболевает краснухой в первую половину беременности, особенно в первые 3 месяца, то в результате может случиться выкидыш, или родится мертвый ребенок. Возможно также появление на свет малыша с синдромом врожденной краснухи (СВС), включающим в себя триаду пороков развития: — врожденный порок сердца, слепоту (катаракту) и глухоту. Кроме того, для СВС характерно поражение мозга, вплоть до умственной отсталости, а также поражение печени, селезенки, тромбоцитов и другие врожденные нарушения.
Женщина может переболеть краснухой незаметно: при нормальном самочувствии на 1-2 дня появляется незначительная сыпь, на которую иногда не обращают внимания. А вирус, циркулируя в крови беременной, попадает через плаценту к плоду. Поэтому при подозрении на инфицирование краснухой беременной женщины необходимо провести специальное исследование (кровь дважды обследуют на содержание противокраснушных антител, и, если их количество существенно увеличивается, что свидетельствует о перенесенной краснухе, на ранних сроках встает вопрос о прерывании беременности, так как велика угроза рождения ребенка с уродствами).
Не защищено от краснухи 11-30% женщин детородного возраста.
Если девушка или молодая женщина не болела краснухой и не привита, то, перед тем, как планировать беременность ей самой нужно подумать о соответствующей прививке Вакцинация защищает практически в 100%, иммунитет после однократной прививки сохраняется в среднем 15-20 лет, потом иммунизацию можно повторить.
Необходимо помнить, что после введения краснушной вакцины не рекомендуется беременеть в течение 3-х месяцев. Если беременность наступила раньше этого срока или была привита женщина, уже ожидающая ребенка, это не является показанием к прерыванию беременности.
Эпидемический паротит («свинка») – острая вирусная инфекция, передающаяся воздушно-капельным путем и поражающая околоушные и подчелюстные слюнные железы. Они распухают, из-за чего лицо округляется (отсюда и название «свинка»). Распространяется этот вирус в окружающем пространстве не так широко, как корь и краснуха. Если заболевший ребенок изолирован в комнате, то не контактирующие с ним непосредственно дети и взрослые не заражаются.
Заболевание начинается с невысокой температуры, недомогания, а через 1-3 дня увеличиваются одна или обе слюнные околоушные железы, больно жевать и глотать.
При осмотре слизистой щек виден воспаленный сосочек выводного протока слюнной железы на стороне поражения. Кроме слюнных желез, примерно в 4% случаев, вирус эпидемического паротита может вызвать воспаление поджелудочной железы (панкреатит), а также оболочек головного мозга (менингит) у 1 из 200-5000 заболевших, очень редко (1 на 10 000 случаев) в процесс вовлекается ткань головного мозга, тогда развивается менингоэнцефалит (воспаление оболочек и вещества головного мозга).
Эпидемический паротит опасен осложнениями. У 20-30 % заболевших мальчиков- подростков и мужчин воспаляются яички (орхит), у девушек и женщин в 5% вирус эпидемического паротита поражает яичники (оофорит). Оба эти процесса могут послужить причиной бесплодия. Возможны смертельные исходы 1:10 000 заболевших.
Все три инфекции (корь, краснуха, эпидемический паротит) вызываются вирусами и не имеют специфической противовирусной терапии. То есть, нет препаратов, которые бы предупреждали тяжелое течение болезни и осложнения. Поэтому основным средством предупреждения этих инфекций является иммунизация.
Средства для защиты
Вакцинацию против кори и эпидемического паротита в рамках национального календаря прививок проводят отечественными вакцинами, а вакцинацию против краснухи – индийским препаратом, который закупает государство. Дети обеспечиваются им бесплатно. Также бесплатно для профилактики кори и паротита используют отечественные монопрепараты и дивакцину, защищающую от двух этих вирусов одновременно.
Прививки против краснухи, кори и паротита проводят согласно календарю прививок, когда ребенку исполняется 1 год и 6 лет. Если ребенок не был привит против краснухи вовремя, вакцинацию ему проводят в подростковом возрасте, в 13 лет.
Таким образом, ребенок при одномоментной иммунизации против кори, паротита и краснухи бесплатными вакцинами получает два укола (дивакцина и краснушная отдельно). В качестве альтернативы (также бесплатно) могут быть использованы импотные ассоциированные вакцины, содержащие все три вируса в одной дозе.
Все упомянутые препараты (и отечественные, и зарубежные) созданы на основе ослабленных (аттенуированных) вирусов, которые, не вызывая заболевания, способны создать стойкий иммунитет против инфекции.
Отечественная коревая вакцина (Л-16) содержит живой ослабленный вирус кори и выпускается как в виде монопрепарата, так и в виде ассоциированной (от лат. associo присоединять) дивакцины — препарата, содержащего ослабленные вирусы кори и паротита. В нашей стране разрешены к применению противокоревые вакцины иностранных фирм – РУВАКС (вакцина против кори), а также ассоциированные тройные вакцины – против кори, краснухи, эпидемического паротита: ММР-II, ПРИОРИКС, АССОЦИИРОВАННАЯ ПАРОТИТНО-КОРЕВАЯ КРАСНУШНАЯ ВАКЦИНА.
Для профилактики эпидемического паротита применяют отечественные вакцины: живую, сухую, паротитную аттенуированную (Л-3) или ассоциированную дивакцину (корь-паротит), а также зарубежные ассоциированные тривакцины: MMR-II, ПРИОРИКС, АССОЦИИРОВАННАЯ ПАРОТИТНО-КОРЕВАЯ, КРАСНУШНАЯ ВАКЦИНА.
Российской вакцины против краснухи в настоящее время не выпускают. А для вакцинации против этого вируса в рамках национального календаря прививок (для детей 1 года, 6 лет и подростков 13 лет), помимо уже упомянутых индийского препарата, а также MMRII, ПРИОРИКСА и АССОЦИИРОВАННОЙ ПАРОТИТНО-КОРЕВОЙ КРАСНУШНОЙ ВАКЦИНЫ, зарегистрированы моновакцины РУДИВАКС и ЭРВЕВАКС.
Перечисленные вакцины выпускаются в сухом виде, и перед применением их требуется растворить. Растворитель всегда прилагается в другой ампуле (флаконе). Разведенный препарат хранению не подлежит и должен сразу использоваться, так как под воздействием тепла и света вакцина теряет способность взывать формирование иммунитета.
Метод введения вакцин – подкожный, место введения – подлопаточная область или дельтовидная мышца плеча.
Моновакцины, дивакцину или ассоциированные вакцины против кори, краснухи и паротита можно вводить одномоментно с любыми другими вакцинами, за исключением БЦЖ. Иммуноглобулин[1] и другие препараты крови человека должны вводиться не ранее, чем через 2 недели после прививки, а если по каким-либо причинам ребенку переливались препараты крови, то вакцинацию можно проводить не ранее, чем через 3 месяца после их применения.
Реакция организма
Ни ассоциированные, ни моновакцины не вызывают поствакцинальных реакций[2] у большинства детей.
У 10% привитых возможна местная нормальная (обычная) вакцинальная реакция в первые 1-2 дня в виде красноты, небольшого отека тканей в месте введения препарата. Отек сохраняется в течение 1-2 дней, проходит самостоятельно.
Что касается общих нормальных вакцинальных реакций, то при использовании коревой вакцины они могут появиться у 10-15% детей, начиная с 4-5 по 13-14 дни после прививки. Возможны повышение температуры (с 8 по 11 дни, иногда даже до +39,0 градусов С и выше), насморк, покашливание. После паротитной прививки общие нормальные вакцинальные реакции бывают редко и проявляются в виде повышения температуры тела, покраснения зева, насморка. В редких случаях отмечается кратковременное (в течение 1-3 дней) увеличение околоушных слюнных желез (с одной или двух сторон). Эти симптомы могут возникнуть с 5 до 14 дня после прививки, увеличение околоушных желез может проявиться и на 21 день после иммунизации.
При использовании краснушной вакцины подобные реакции возможны у 4-15% привитых с 4-5-го по 14 день после прививки. Возможно появление насморка, покашливание, повышение температуры тела. Редко встречаются краснухоподобная сыпь, увеличение лимфоузлов.
В старшем возрасте или у взрослых после прививки могут возникнуть боли в суставах. При использовании ассоциированных вакцин возможно сочетание всех симптомов в те же сроки, что и при моновакцинации.
Если выше перечисленные или подобные им симптомы начались в первые 4-5 дней после прививки, а также сохраняются или появились после 15 дня, это не имеет отношения к прививке и означает, что ребенок чем-то заболел. Чаще всего, это острая инфекция верхних дыхательных путей. Обязательно нужно вызвать врача, чтобы уточнить характер заболевания и назначить лечение (например, жаропонижающие средства, сосудосуживающие капели в нос, при необходимости — антибактериальные лекарства и т.п.).
Возможные осложнения
Аллергические реакции. Возникают, как правило, на дополнительные вещества, входящие в вакцину. Все противовирусные вакцины содержат небольшое количество антибиотика, а также остаточное количество белка тех сред, на которых выращивали вирус вакцины. Зарубежные вакцины против кори и паротита содержат небольшую долю куриного белка, в отечественных препаратах имеется белок перепелиный. В этом – преимущество российских препаратов, поскольку аллергия на перепелиное яйцо в настоящее время встречается реже, чем на куриное.
Местные аллергические реакции возникают в первые 1-2 дня после прививки. В области инъекции появляется отек и краснота более 8 см в диаметре. Для лечения необходимо использовать гормональные мази и иази улучшающие кровообращение (например, троксевазиновую). При очень больших отеках внутрь назначают противоаллергические препараты.
В единичных случаях могут отмечаться общие аллергические реакции в виде сыпи, крапивницы, отека Квинке[3]. При лечении общих аллергических осложнений используют противоаллергические препараты, принимая их внутрь или в виде внутримышечных инъекций.
Источник