Признаки колита у детей 5 лет
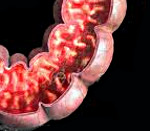
Колит у детей — полиэтиологическое заболевание толстой кишки, сопровождающееся ее воспалительно-дистрофическими изменениями. Колит у детей протекает с болями в животе, тошнотой, изменением частоты и характера стула, недомоганием. Диагностика колита у детей включает копрологическое и бактериологическое исследование кала, проведение ирригографии, ректосигмоскопии и колоноскопии, эндоскопической биопсии слизистой кишки. Лечение колита у детей во многом зависит от его патогенетической формы и включает диетотерапию, антибактериальную и симптоматическую терапию, фитотерапию, восстановление нормальной кишечной микрофлоры.
Общие сведения
Колит у детей — воспаление толстого кишечника, характеризующееся болями и функциональными нарушениями со стороны толстой кишки. Не менее 10% всех случаев хронического колита начинается в детском возрасте, поэтому заболевания толстой кишки, их диагностика и лечение составляют одну из сложных проблем детской гастроэнтерологии. В силу анатомо-физиологических особенностей пищеварительной системы детей раннего возраста, воспалительный процесс, как правило, протекает с одновременным вовлечением тонкой и толстой кишки (энтероколит). У детей школьного возраста обычно встречается изолированное поражение различных отделов кишечника – энтерит и колит.
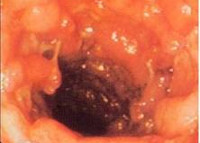
Колит у детей
Причины колита у детей
Острый колит у детей, как правило, развивается на фоне кишечной инфекции (сальмонеллеза, шигеллеза, эшерихиоза, иерсиниоза, пищевой токсикоинфекции, ротавирусной инфекции и др.) и в большинстве случаев сочетается с острым гастритом, острым энтеритом или гастроэнтеритом. Иногда причиной острого колита у детей выступают индивидуальная непереносимость некоторых компонентов пищи, грубые нарушения диеты, радиационное воздействие.
Хронический колит может являться исходом острого колита (например, при дизентерии у детей), а также развиваться вследствие глистных и паразитарных заболеваний (аскаридоза, лямблиоза), систематического нарушения пищевого режима, воздействия бытовых ядовитых агентов, нерационального применения лекарственных препаратов (НПВС, антибиотиков, слабительных и др.), секреторной недостаточности пищеварительных желез (врожденных и приобретенных энзимопатий — целиакии и дисахаридазной недостаточности), дисбактериоза и пр.
Реализации воспаления слизистой кишечника способствуют психогенные факторы, вегето-сосудистая дистония у детей, отягощенная наследственность, врожденные особенности развития кишечника (долихосигма, мегаколон), малоподвижный образ жизни, вредные привычки в подростковом возрасте. Вторичные колиты у детей встречаются при эндокринных заболеваниях (гипотиреозе, микседеме), заболеваниях ЦНС (миастении, детском церебральном параличе).
Классификация
Воспалительные изменения в толстой кишке могут быть распространенными либо ограниченными одним или несколькими сегментами. В соответствии с этим выделяют изолированное воспаление слепой кишки (тифлит); воспаление слепой и восходящей кишки (тифлоколит); воспаление поперечно-ободочной кишки (трансверзит); воспаление перехода поперечно-ободочной кишки в нисходящую (ангулит); воспаление сигмовидной кишки (сигмоидит); воспаление прямой и сигмовидной кишки (проктосигмоидит); воспаление прямой кишки (проктит); генерализованное воспаление (панколит).
С учетом этиологического фактора колиты у детей бывают инфекционными, алиментарными, паразитарными, токсическими, медикаментозными, лучевыми, невротическими, вторичными, невыясненной этиологии.
На основании эндоскопической картины и морфологических признаков выделяют катаральный, атрофический и эрозивно-язвенный колит у детей. По характеру клинического течения колиты у детей делятся на острые и хронические; по типу течения — на монотонные, рецидивирующие, прогрессирующие, латентные; по тяжести течения — на легкие, средней тяжести, тяжелые.
В зависимости от состояния моторики толстой кишки и преобладающих функциональных нарушений кишечника различают колиты у детей с преобладанием запоров или поносов, сменой запоров и поносов. В клиническом течении колита у ребенка выделяют фазу обострения, клинической ремиссии, клинико-эндоскопической (гистологической) ремиссии.
Основные клинические формы колитов, встречающиеся у детей, представлены острым колитом, хроническим колитом, неспецифическим язвенным колитом, спастическим колитом.
Симптомы колита у детей
Острый инфекционный колит протекает на фоне выраженного токсикоза и эксикоза: повышенной температуры, анорексии, слабости, рвоты. В результате спазма кишечника ребенка беспокоят боли в подвздошной области, тенезмы. Стул учащается от 4-5 до 15 раз в сутки; испражнения имеют водянистый, пенистый, характер; зеленоватый цвет, примесь слизи и прожилок крови. Во время дефекации может отмечаться выпадение прямой кишки. При осмотре ребенка с острым инфекционным колитом обращают внимание признаки обезвоживания: снижение тургора тканей, сухость слизистых, заострение черт лица, олигурия.
Хронический колит у детей имеет волнообразное течение с чередованием обострений и ремиссий. Основными клиническими проявлениями колита у детей служат болевой синдром и нарушение стула. Боли локализуются области пупка, правой или левой подвздошной области; имеют ноющий характер; возникают после приема пищи, усиливаются во время движений или перед дефекацией.
Расстройство стула при хроническом колите у детей может выражаться диареей, запорами или их чередованием. Иногда отмечается учащение позывов на дефекацию (до 5-7 раз в сутки) с выделением кала различного характера и консистенции (жидкого, со слизью или непереваренной пищей, «овечьего» или лентовидного кала и т. д.). Запор у детей с последующим отхождением твердых каловых масс может приводить к образованию трещин заднего прохода и появлению небольшого количества алой крови в стуле.
Дети с хроническим колитом жалуются на вздутие и распирание живота, урчание в кишечнике, усиленное отхождение газов. Иногда в клинике колита у детей доминируют психовегетативные расстройства: слабость, утомляемость, раздражительность, нарушение сна, головная боль. Длительное течение колита у детей может приводить к задержке прибавки массы тела и роста, анемии, гиповитаминозу.
Хронический колит у детей требует дифференциации с целиакией, муковисцидозом, дискинезией кишечника, хроническим аппендицитом, энтеритом, дивертикулитом, болезнью Крона.
Диагностика
Постановка диагноза основывается на данных анамнеза, клинической картины, физикального, лабораторного, инструментального (рентгенологического, эндоскопического) обследования.
При исследовании крови у детей, страдающих колитами, обнаруживается анемия, гипоальбуминемия, снижение уровня электролитов в сыворотке крови. Копрологическое исследование выявляет наличие в кале лейкоцитов, слизи, стеатореи, амилореи, креатореи. Бактериологическое исследовании кала позволяет исключить инфекционную природу острого и хронического колита у детей. Анализ кала на дисбактериоз, как правило, демонстрирует изменение микробного пейзажа кишечника за счет возрастания условно-патогенных агентов – стафилококков, протея, кандид.
При эндоскопическом исследовании кишечника (колоноскопии, ректоскопии) у детей чаще выявляется картина катарального колита: слизистая оболочка толстой кишки гиперемирована, отечна; лимфоидные фолликулы увеличены; обнаруживается большое количество слизи, точечные кровоизлияния, ранимость слизистой при контакте. Эндоскопическая биопсия слизистой кишки и морфологическое исследование биоптата способствуют дифференциальной диагностике различных форм колита у детей.
С целью уточнения степени и тяжести воспаления при колите у детей выполняется ирригография. Для изучения функционального состояния толстой кишки проводится рентгенография пассажа бария.
Лечение колита у детей
Лечение колита у детей направлено на элиминацию возбудителя, восстановление функции кишечника, предупреждение рецидива или обострения. Во всех случаях колита у детей назначается механически и химически щадящая диета: некрепкие бульоны, слизистые отвары, паровые блюда, омлеты, каши, кисели. Терапия острого инфекционного колита у детей проводится по правилам лечения кишечных инфекций (антибиотикотерапия, оральная регидратация, прием бактериофагов, энтеросорбентов и т. д.).
При хроническом колите у детей, кроме лечебного питания, показан прием ферментных препаратов (панкреатин), пребиотиков и пробиотиков, энтеросорбентов, прокинетиков (лоперамид, тримебутин). Антибактериальные препараты назначаются по строгим показаниям. В рамках терапии колита детям рекомендуется употребление минеральной воды без газа, настоев и отваров лекарственных трав. При необходимости в комплекс терапевтических мероприятий включают ИРТ, физиотерапию (электрофорез, грязелечение, согревающие компрессы на область живота), массаж живота и лечебную гимнастику.
Прогноз и профилактика
В случае своевременного лечения и полноценной реабилитации острый колит у детей заканчивается клинико-лабораторным выздоровлением. При хроническом колите у детей соблюдение рекомендуемого режима обеспечивает продолжительную ремиссию. Частые обострения колита нарушают физическое развитие детей, их психосоциальную адаптацию.
Профилактика колита у детей предполагает соблюдение возрастной диеты и режима питания, полноценное лечение острых кишечных инфекций, глистных инвазий, дисбактериоза. Диспансерное наблюдение детей проводится педиатром и детским гастроэнтерологом. Проведение профилактических прививок разрешается в период стойкой ремиссии хронического колита у детей.
Источник
Одним из распространенных заболеваний толстой кишки является колит. Недуг вызывает воспалительно-дистрофические изменения данного органа. У новорожденных патология поражает и тонкий отдел кишечника, поэтому у них диагностируют энтероколит. Вне зависимости от типа колит вызывает проблемы со стулом, боли в животе и недомогание. Болезнь чаще провоцируют кишечные инфекции, но существуют и другие причины ее развития. В зависимости от них назначается лечение. Оно включает этиотропную и симптоматическую терапию.
Что такое колит
Заболевание представляет собой воспаление толстого кишечника, которое со временем приводит к дистрофии слизистого слоя. Это опасно развитием полной дисфункции органа. По статистике, колит чаще диагностируют у людей средней и старшей возрастной категории, но риск его развития остается высоким и у грудничков и детей дошкольного возраста. Недуг не имеет специфических симптомов. Все признаки колита могут отмечаться и при других заболеваниях желудочно-кишечного тракта. Основу клинической картины составляют нарушения опорожнения кишечника и боль в животе.
Причины
Источники воспаления кишечника у детей многообразны. Острый колит чаще провоцируют возбудители инфекций пищеварительного тракта:
- сальмонеллы;
- ретровирус;
- ротавирус;
- эшерихии;
- шигеллы.
Также острая форма колита развивается вследствие гастрита любой природы, энтерита и гастроэнтерита. Хроническую вызывают дизентерия, аскаридоз, лямблиоз, дисфункция поджелудочной железы и отравление ядовитыми веществами. Факторы риска развития любой формы колита:
- длительный прием противовоспалительных, слабительных или антибактериальных лекарств;
- тяжелое пищевое отравление;
- неправильное питание;
- раннее введение прикорма;
- поражение кишечника паразитами (глистная инвазия);
- аллергии различной природы;
- частые стрессы, длительные психоэмоциональные потрясения;
- аутоиммунные заболевания;
- отягощенная наследственность;
- малоподвижный образ жизни (в подростковом возрасте);
- вредные привычки матери во время беременности;
- врожденные аномалии в строении кишечника;
- дисфункция кишечника неясного характера (у грудничков).
Виды
С учетом морфологических признаков колит делят на атрофический, катаральный и язвенно-эрозивный. По характеру течения он бывает легким, среднетяжелым, тяжелым, по типу – монотонным, латентным, прогрессирующим и рецидивирующим. Самая широкая классификация разделяет колит на следующие виды:
- первичный;
- медикаментозный;
- неспецифический;
- паразитарный (псевдомембранозный);
- невротический;
- алиментарный;
- аллергический;
- токсический;
- постинфекционный;
- лучевой;
- спастический.
Острый, хронический, неспецифический язвенный и спастический колит у детей диагностируют чаще – в отличие от взрослых. Существует еще одна классификация данного заболевания. Поскольку толстая кишка состоит из нескольких отделов, колит может иметь разную локализацию. С учетом этого критерия выделяют:
- тифлит (воспаление слепой кишки);
- трансверзит (воспаление поперечно-ободочной кишки);
- сигмоидит (колит сигмовидной кишки);
- панколит (генерализованный воспалительный процесс);
- проктосигмоидит (колит сигмовидной и прямой кишки);
- ангулит (воспаление перехода поперечно-ободочной кишки в нисходящую);
- проктит (воспаление прямой кишки);
- тифлоколит (воспалительный процесс в слепой и восходящей кишке).
Симптомы колита кишечника у ребенка
Острая форма колита сопровождается симптомами общей интоксикации: гипертермией, слабостью, ознобом, рвотой. Из-за спазмов кишечника ребенка беспокоят тенезмы (ложные позывы к дефекации), боли в подвздошной области. Частота стула увеличивается с 4-5 до 15 раз в сутки. Другие признаки острого колита:
- зеленоватый, водянистый стул с пеной;
- примеси в каловых массах слизи или прожилок крови;
- выпадение прямой кишки;
- тошнота;
- снижение тургора тканей;
- сухость кожи;
- заострение черт лица.
Расстройство стула проявляется запорами, поносом или их чередованием. При отхождении твердых каловых масс у ребенка могут образовываться трещины анального отверстия. Во время дефекации со стулом выходит небольшое количество алой крови. Хронический колит отличается волнообразным течением: периоды ремиссии сменяются обострениями. Боль ощущается в районе пупка, подвздошной области. Возникает она после принятия пищи и имеет ноющий характер. Кроме такой боли, на хронический колит указывают:
- снижение аппетита;
- вздутие живота;
- урчание в кишечнике;
- утомляемость;
- раздражительность;
- головная боль;
- нарушения сна;
- задержка в прибавке массы тела и роста.
У грудничка
Ярким признаком колита у грудничков являются существенные изменения стула. Он бывает то жидким, то твердым, т.е. понос чередуется с запорами. В каловых массах присутствуют прожилки крови. Другие симптомы колита у грудничков:
- потеря аппетита;
- плохой сон;
- высокая возбудимость;
- частые срыгивания;
- рвота;
- сухость и бледность кожных покровов;
- повышение температуры тела;
- капризность;
- отказ от еды;
- частый плач.
Осложнения
Аллергический колит у грудничка приводит к задержке прибавки роста или массы тела. То же касается и других форм воспаления кишечника у маленького ребенка. У детей более старшего возраста могут развиться такие осложнения:
- гиповитаминоз;
- малокровие;
- анальные трещины;
- перфорация кишечника;
- перитонит;
- анемия;
- прободение язвы;
- слабость сфинктера;
- тромбоз сосудов;
- кишечная непроходимость;
- парапроктит;
- кишечные абсцессы.
Диагностика
Обнаружить колит кишечника у детей может детский врач-гастроэнтеролог. Сначала он проводит внешний осмотр и пальпацию живота. Это необходимо для выявления визуальных признаков заболевания и болезненности в брюшном отделе. Дополнительно врач назначает лабораторные и инструментальные исследования:
- Колоноскопию. При этом исследовании через анус вводят колоноскоп с микрокамерой на конце. Одновременно в кишечник подают воздух для расширения его стенок. Такая процедура необходима для выявления латентных кровотечений, дивертикул, воспаления, опухолей.
- Сигмоскопию. По сравнению с колоноскопией эта методика более щадящая. Во время процедуры в задний проход вводят гибкий длинный сигмоскоп, подключенный к видеокамере и монитору. Это помогает специалисту оценить состояние слизистой оболочки толстого кишечника.
- Эндоскопическую биопсию. Во время процедуры эндоскоп вводят в кишечник через прямую кишку. С помощью инструмента изучают состояние желудочно-кишечного тракта. Во время эндоскопии берут материал для биопсии из подозрительного места с целью определения характера измененных тканей и дифференциации типа колита.
- Анализ крови. Исследование помогает выявить анемию, снижение уровня электролитов и гипоальбунемию. Эти признаки подтверждают наличие в организме воспалительных процессов.
- Копрологию кала. Во время этой процедуры изучают цвет, запах, консистенцию, количество испражнений. Копрология выявляет и диагностирует:
- наличие в каловых массах слизи, лейкоцитов;
- креаторею (непереваренные мышечные волокна);
- стеаторею (жировые отложения);
- амилорею (наличие непереваренного крахмала).
- Ирригографию. Толстую кишку заполняют контрастным веществом, после чего делают рентгеновский снимок. С помощью такого типа рентгенографии можно оценить контуры, расположение и размеры исследуемого органа.
- Ректоскопию. Это исследование прямой кишки и нижней части сигмовидной. С помощью введения в задний проход специальной трубки врач диагностирует эрозивные, опухолевые, инфекционные или воспалительные процессы.
Лечение колита у детей
Основные цели лечения – устранение причины заболевания и нормализация работы кишечника. При псевдомембранозной форме требуется немедленная отмена препарата, который вызвал воспаление. Если его причиной выступает глистная инвазия, ребенку назначают прием противопаразитарных средств, например, Метронидазола. При остальных формах колита используются другие препараты:
- Неспецифическую язвенную форму воспаления кишечника лечат антибиотиками, иммуномодуляторами, нестероидными противовоспалительными средствами.
- При остром течении заболевания используют схему лечения пищевого отравления: назначают теплое обильное питье, отдых, прием Фестала, Алмагеля или активированного угля.
- Хроническую форму воспаления кишечника устраняют при помощи спазмолитиков (Но-Шпа) в сочетании с адсорбентами (Фосфалюгель). Дополнительно назначается диета с исключением жареных, острых, жирных, консервированных блюд.
- Спастический колит у детей лечат посредством Тримедата, который налаживает моторику кишечника. Дополнительно назначают прием Бускопана, снимающего болевые ощущения. Избавиться от диареи помогает Лоперамид.
Медикаментозная терапия воспаления кишечника состоит сразу из нескольких групп препаратов. Для устранения неприятных симптомов часто применяют лекарства с вяжущим и обволакивающим действиями. Такими свойствами обладают висмут, настои ромашки или зверобоя. При аллергической природе заболевания назначают антигистаминные препараты:
- Супрастин;
- Диазолин;
- Фенистил.
Основой лечения у большинства детей становятся антибиотики. Их должен назначать только врач после получения результатов анализа на выявление возбудителя заболевания. Широким спектром противобактериальной активности обладают:
- Мексаформ;
- Сульфасалазин;
- Эритромицин.
Лечение заболевания не ограничивается только антибактериальной терапией. Для облегчения состояния ребенку назначают еще ряд лекарственных препаратов:
- Пробиотики: Бификол, Интестопан, Бифидумбактерин. На фоне антибиотикотерапии эти препараты восстанавливают нарушенную микрофлору кишечника.
- Анальгетики: Новокаин, Платифиллин, Метацин. Помогают избавить ребенка от выраженного болевого синдрома.
- Ферментные: Мезим, Дигестал, Абомин, Мексазу. Они способствуют улучшению пищеварения.
Физиотерапия назначается только при ремиссии заболевания. На область эпигастрия ребенку накладывают сухое теплое или грелку. Дополнительно лечение подкрепляют озокеритом, парафинотерапией, диатермией. Большинству маленьких пациентов помогает описанная схема терапии. Если же консервативное лечение не принесло результата, доктор советует провести операцию. Она заключается в резекции проблемного отдела толстой кишки, после которой прямой сегмент сращивают с подвздошным.
Диета
Важное значение в лечении имеет соблюдение специальной диеты. На всем протяжении терапии детям нельзя давать жареные блюда, наваристые супы. Продукты нужно запекать, варить или готовить на пару. Если ребенок находится на грудном вскармливании, то его матери рекомендуют отказаться от агрессивной пищи, которая может спровоцировать аллергию. Еда кормящей женщины должна хорошо усваиваться.
Легкий рацион при лактации включает пюре, нежирные супы, перетертые каши, куриные бульоны. Свежие овощи с фруктами должны быть исключены. Более конкретные правила диеты определяются видом колита:
Тип | Разрешенные продукты | Запрещенные продукты | Примечания |
Неспецифический и язвенный |
|
|
|
Спастический |
|
| При отсутствии болевого синдрома можно употреблять каши или соки, разбавленные водой. Во время обострения они запрещены. |
Период обострения воспаления кишечника |
|
|
|
Период ремиссии заболевания |
|
|
|
При запорах |
|
|
|
При диарее |
|
|
|
Профилактика
Главным условием профилактики воспаления кишечника является соблюдение диеты. Меню нужно подбирать в соответствии с возрастной категорией ребенка. Колит у новорожденных бывает связан с неправильным питанием матери, поэтому женщине рекомендуют соблюдать диету, назначенную врачом. Кроме нормализации рациона ребенка, важно придерживаться следующих правил:
- регулярно посещать педиатра для выявления заболеваний на ранней стадии;
- отказаться от вредных привычек (для подростков);
- не давать детям антибиотики и другие медикаменты без назначения врача;
- своевременно лечить глистные инвазии, дисбактериоз и кишечные инфекции.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Внимание! Информация,
представленная в статье, носит ознакомительный характер. Материалы статьи не
призывают к самостоятельному лечению. Только квалифицированный врач может
поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных
особенностей конкретного пациента.
Источник


