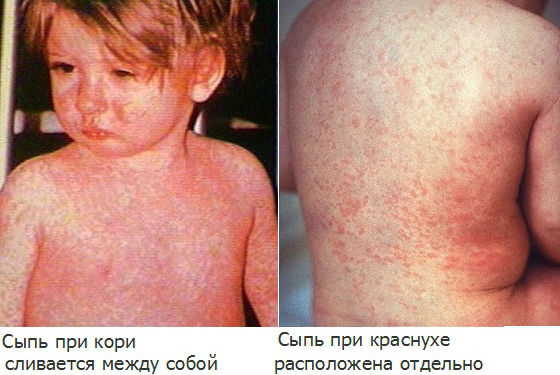
Профилактика краснухи при контакте с больным

Краснуха – это острая вирусная инфекционная болезнь.
Попадая в организм беременной женщины, вирус краснухи проникает через плацентарный барьер, оказывая негативное влияние на формирующиеся клетки его органов и тканей. Внутриутробное заражение плода нередко становится причиной пороков развития, хронических заболеваний у новорожденных. Среди детей с врожденной патологией в 8-10% случаеввстречается синдром врожденной краснухи.
При синдроме врожденной краснухи могут выявляться врожденные аномалии органов зрения (ретинопатия, катаракта), пороки сердечно-сосудистой системы, органов слуха (глухота, которая проявляется через несколько месяцев после рождения), пневмония, поражение центральной нервной системы (нарушение координации движений), пищеварительной и мочеполовой систем, поражение длинных трубчатых костей, отставание в умственном и физическом развитии детей.
Краснуха у беременной не только становится причиной развития аномалий плода, но и может привести к преждевременным родам, выкидышам, мертворождению. Наиболее опасно для беременной заражение на 8-12 неделях беременности. Далее способность вируса вызывать нарушения развития плода снижается.
За последний год в Российской Федерации зафиксирован рост заболеваемости краснухой в 1,5 раза.
Справка:
Возбудитель инфекции | РНК-содержащий вирус |
Источник инфекции |
|
Пути передачи инфекции |
|
Восприимчивость | Высокая |
Инкубационный период | от 11 до 24 дней (чаще 16-20) |
Симптомы |
|
Постинфекционный иммунитет | Стойкий |
Больного госпитализируют по клиническим показаниям с изоляцией до 7-го дня с момента появления сыпи.
За людьми, контактировавшими с больным краснухой, устанавливают медицинское наблюдение в течение 21 дня с момента выявления последнего случая в очаге.
В дошкольных и других образовательных учреждениях проводится ежедневный осмотр контактировавших.
Единственным надежным способом защиты от краснухи и СВК является вакцинация. В Российской Федерации применяются вакцины, зарегистрированные на территории страны, которые по своим характеристикам соответствуют всем требованиям ВОЗ. Вакцинация проводится в плановом порядке, в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов и предусматривает плановую вакцинацию детей, в возрасте от 1 года до 18 лет, женщин от 18 до 25 лет (включительно), не болевших, не привитых, привитых однократно против краснухи, не имеющих сведений о прививках против краснухи.
Первая прививка проводится в возрасте 12 месяцев, вторая – ревакцинация, в возрасте 6 лет.
Чаще всего используется комбинированная вакцина, в состав которой входят компоненты против трех заболеваний — кори, паротита, краснухи. Также используется моновакцина, содержащая только краснушный компонент.
Вакцина против краснухи представляет собой живой ослабленный вирус.
Поствакцинальные явления на вакцинацию обычно минимальны – боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли.
Позаботьтесь о своем здоровье, здоровье своих детей и будущего потомства. Сделайте прививку против краснухи
Источник
В клинических проявлениях типичной краснухи выделяют 4 периода: инкубационный, катаральный, период экзантемы и период реконвалесценции.
Проявляется ринитом, слезотечением, светобоязнью, першением в горле, иногда сухим кашлем. Температура тела повышена (в тяжелых случаях – до высоких цифр). Интоксикация проявляется недомоганием, головной болью, миалгиями, снижением аппетита. Возможны артралгии.
Увеличиваются и становятся болезненными при пальпации лимфатические узлы, как правило, затылочные, околоушные, заднешейные. Лимфаденопатия сохраняется до 2-3 недель, но возможно и ее отсутствие.
Продолжительность катарального периода – 1-3 дня.
Сыпь вначале появляется на лице, за ушами, на волосистой части головы и в течение 10-12 часов распространяется на все тело, причем к моменту появления на туловище, на лице сыпь уже угасает. Сыпь расположена на разгибательных поверхностях конечностей, ягодицах, спине. На других участках тела сыпь более скудная, на подошвах и ладонях сыпь отсутствует. Экзантема наблюдается не более 4 дней, исчезает бесследно.
На твердом небе и слизистой оболочке ротовой полости возможно появление энантемы в виде мелких единичных пятнышек (пятна Форхгеймера). Возможны гепатомегалия и спленомегалия.
Температура тела в периоде экзантемы, как правило, нормальная или субфебрильная.
Мелкопятнистая сыпь у больного краснухой.
Протекает гладко. Сыпь угасает бесследно. Нормализуется температура тела.
Клинические проявления краснухи у беременной женщины отличия не имеют, но заболевание во время беременности приводит к инфицированию плода. В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью формируются множественные пороки развития. В I триместре вероятность этого достигает 90%, во втором — до 75%, в третьем — 50%.
Заражение в первые 2-3 месяца беременности часто приводит к нарушению эмбриогенеза, уродствам, смерти плода и выкидышу. Если ребенок рождается, у него определяется множество аномалий. В классический «малый краснушный синдром» включают триаду Грета: катаракту, пороки сердца и глухоту.
К типичным проявлениям краснухи в неонатальном периоде относятся тромбоцитопеническая пурпура, гепатоспленомегалия, гепатит с желтухой и высоким содержанием билирубина в крови, гемолитическая анемия с характерным ретикулоцитозом и деформированными эритроцитами, увеличение родничка, интерстициальная пневмония, поражение трубчатых костей с чередованием участков разрежения и уплотнения. Большая часть неонатальных проявлений исчезает в течение первых 6 месяцев жизни.
Пороки сердца встречаются в 98% случаев врожденной краснухи. Наиболее часто наблюдается незаращение артериального протока в сочетании со стенозом легочной артерии или без него. Встречаются поражения аортального клапана, стеноз аорты, дефект межжелудочковой и межпредсердной перегородок, транспозиция крупных сосудов. Большая часть пороков сердца выявляется уже после периода новорожденности.
В 84,5% случаев обнаруживается поражение органов зрения. Чаще всего это катаракта. Она может быть одно — или двусторонней, часто сопровождается микрофтальмией, может отсутствовать при рождении и развиваться позже. Глаукома встречается реже, она может прогрессировать в период новорожденности.
Глухота разной степени выраженности часто встречается в сочетании с вестибулярными расстройствами.
Практически 71,5% детей с врожденной краснухой имеют те или иные поражения нервной системы. Частыми аномалиями бывают микроцефалия и гидроцефалия. Хронические менингоэнцефалиты протекают с длительным сохранением вируса в ликворе. В первые месяцы жизни заметны нарушения мышечного тонуса, изменения поведения — сонливость, или, наоборот, повышенная возбудимость, двигательные нарушения различной степени, в том числе гиперкинезы, судороги, параличи. Позднее наблюдается снижение психического развития и интеллекта вплоть до идиотии.
Поражение нервной системы не всегда диагностируется при рождении, и может проявляться гораздо позже в виде судорог, умственного недоразвития.
Инфицированные краснухой дети, даже не имеющие пороков развития, часто рождаются с малой массой тела и малым ростом, и в дальнейшем отстают в физическом развитии.
В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
Источник
Краснуха — эпидемическое вирусное заболевание с инкубационным периодом 15-24 дней. Это обычно неопасное заболевание, затрагивающее в основном детей, однако оно может спровоцировать серьёзные врожденные пороки, если женщина заражается ею в начале беременности.
Вирус краснухи передается воздушно-капельным путем при чихании или кашле инфицированного человека. Человек является единственным носителем вируса краснухи.
Симптомы

У детей болезнь протекает, как правило, легко, с симптомами, включающими сыпь, незначительное повышение температуры.
После инфицирования вирус распространяется в организме человека в течение 5-7 дней. Симптомы обычно появляются через 2-3 недели после заражения. Наиболее «заразный» период наступает обычно через 1-5 дней после появления сыпи.
В случае, если инфицирование женщины вирусом краснухи происходит в начале ее беременности, вероятность того, что она передаст вирус плоду, составляет 90%. Это может привести к выкидышу, мертворождению или тяжелым врожденным порокам развития плода, известным как СВК. Дети с СВК могут выделять вирус в течение года или более после рождения.
Синдром врожденной краснухи

Дети с СВК могут страдать от нарушений слуха, дефектов глаз, пороков сердца и других пожизненных форм инвалидности, включая аутизм, сахарный диабет и дисфункцию щитовидной железы. В случае многих из таких нарушений требуются дорогостоящая терапия, хирургические операции и другие виды медицинской помощи.
Самый высокий риск СВК существует в странах, где женщины детородного возраста не имеют иммунитета к этой болезни (который вырабатывается либо в результате вакцинации, либо после перенесенной ранее краснухи). До введения вакцинации 4 ребенка на 1000 случаев рождения живых детей появлялись на свет с СВК.
Благодаря крупномасштабной вакцинации против краснухи, проведенной на протяжении последнего десятилетия, краснуха и СВК во многих развитых и в некоторых развивающихся странах практически ликвидированы.
В апреле 2015 года Американский регион ВОЗ стал первым регионом, где была прекращена эндемичная передача краснухи.
Самые высокие показатели СВК наблюдаются в Африканском регионе ВОЗ и регионе ВОЗ для стран Юго-Восточной Азии, где отмечается самый низкий уровень охвата вакцинацией.
Вакцинация

Единственная доза вакцины против краснухи обеспечивает более 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования.
Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо, чаще всего, комбинированную с другими вакцинами, такими как вакцины против кори (КК), кори и паротита (КСК) или кори, паротита и ветряной оспы (КСКВ).
Реакции на вакцинацию обычно бывают легкими. Они могут включать боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли. Во время проведения кампаний массовой иммунизации в Американском регионе, охвативших более 250 миллионов подростков и взрослых людей, не было выявлено каких-либо серьезных неблагоприятных реакций, связанных с вакциной.
Будьте здоровы!
Источник
 Краснуха является заразной вирусной инфекцией с легким течением, эффективного лечения от которой не существует. По этой причине методы профилактики играют столь важную роль в защите людей от данной болезни.
Краснуха является заразной вирусной инфекцией с легким течением, эффективного лечения от которой не существует. По этой причине методы профилактики играют столь важную роль в защите людей от данной болезни.
Существуют следующие методы профилактики краснухи:
1. изоляция заболевших;
2. учет контактировавших;
3. вакцинация;
4. контроль антител;
5. полноценное питание;
6. уборка помещений.
Изоляция заболевших.
При данной инфекции изоляция заболевших людей является одной из наиболее эффективных мер профилактики. Так как передача вируса осуществляется воздушно-капельным путем, заражение возможно только при условии нахождения в одном помещении с источником инфекции или на расстоянии менее 3 – 4 метров от него. Изоляция же лишает инфекцию основного пути передачи и предотвращает массовые заражения и вспышки.
Условия изоляции предполагают размещение больного в отельной комнате дома (ввиду легкого течения инфицированные крайне редко госпитализируются). Уход должен осуществляться вакцинированными или болевшими краснухой людьми. Абсолютно недопустимо пребывание в одном помещении с больным беременных женщин. Связанно это с высокими рисками поражения плода при их инфицировании.
Время пребывания в отельном помещении определяется периодом заразности. Большинство людей начинают выделять вирус в незначительных количествах еще во время инкубационного периода, однако максимальная контагиозность отмечается в течение 5 – 7 дней от момента появления сыпи. Именно на это время необходимо изолировать заболевших. Однако, в некоторых случаях, выделение вируса продолжается и после клинического выздоровления, иногда в течение 2 – 3 недель. В подобной ситуации рекомендуется изоляция на 21 день.
Следует отметить, что изоляция больных является мерой, которая в первую очередь направлена на защиту наиболее подверженной рискам прослойки населения – беременных женщин. У них, как уже отмечалось выше, вирус способен проникать в ткани эмбриона и вызывать множественные поражения и тяжелые патологии развития плода. Для остальных категорий людей данная инфекция является не столь опасной и в подавляющем большинстве случаев протекает легко.
Учет контактировавших.
При данной инфекции нет необходимости вводить карантин или изолировать всех вступавших в контакт с больным. Однако, для того чтобы можно было отследить распространение инфекции и выявить всех заболевших рекомендуется проводить учет контактировавших с зараженными.
Данная мера накладывает некоторые ограничения на перемещения контактировавших людей. Таким образом, в течении 3 недель крайне не рекомендуется покидать коллектив, в котором работал или учился больной, или наоборот принимать в него новых членов. Все это позволяет сузить круг потенциально зараженных и ограничить очаг инфекции.
Вакцинация.
Вакцинация является одним из наиболее эффективных способов борьбы с инфекцией. Она позволяет обеспечить людей стойким иммунитетом, который способен защищать организм на протяжении 10 – 15 лет. Осуществляется иммунизация как моновакцинами, которые содержат только компоненты вируса краснухи, так и поливакцинами, которые содержат компоненты нескольких вирусов и обеспечивают защиту сразу от нескольких заболеваний (обычно – корь, краснуха, паротит). Более удобными и безопасными являются поливакцины.
Ставятся прививки всем детям в возрасте одного года и семи лет. В возрасте 14 лет вакцинируются либо только девочками, либо все дети, в зависимости от национальных календарей и противоэпидемиологических стратегий страны. После иммунизации возможно возникновение покраснения в месте введения препарата, подъем температуры тела до 38 – 38,5 градусов, увеличение лимфатических узлов. Данные проявления относят к возможным побочным реакциям, и объясняются они активацией иммунной системы.
Также вакцинация осуществляется девушкам детородного возраста, которые не были привиты либо у которых нет защитного иммунитета. Данная процедура должна проводиться минимум за 2 месяца до зачатия. Вакцинация во время беременности противопоказана.
Следует отметить, что хоть вакцинация и является действительно эффективной мерой профилактики, были зарегистрированы случаи заражения, случившиеся после иммунизации (для справедливости стоит сказать, что были описаны случаи заражении и после перенесения натуральной краснухи). Подобные случаи возможны на фоне снижения иммунитета либо при некоторых индивидуальных особенностях. Особенно высок риск заразиться, если вакцинированный человек будет постоянно и тесно контактировать с инфицированными.
Контроль антител.
Как уже отмечалось выше, наибольшую опасность болезнь представляет для беременных женщин. Именно поэтому необходимо уделять особое внимание их состоянию. Контроль защитных антител следует проводить еще до беременности, и в случае низкого титра необходимо выполнить вакцинацию.
Если существуют подозрения на инфицирование во время беременности необходимо выполнить анализ на определение типа и количества защитных антител. Если в анализе будут выявлены иммуноглобулины класса IgM, то это свидетельствует об активном инфекционном процессе, и следует рассмотреть возможность прерывания беременности. Если же будут выявлены антитела IgG, то риск для плода минимален, так как материнский организм защищен, и острая инфекция практически невозможна.
Полноценное питание.
Полноценное питание является залогом нормальной работы всех органов и систем, в том числе и иммунитета. Длительный недостаток белков или витаминов в продуктах является одной из возможных причин нарушения синтеза антител, что чревато снижением защитных сил организма.
Уборка помещений.
Вирус краснухи является крайне неустойчивым к факторам внешней среды. Периодическая влажная уборка и проветривание помещений позволяют значительно снизить риски заражения. Использование химических дезинфектантов является необязательным.
Источник
Что такое краснуха
Краснуха, также называемая коревой краснухой, трехдневной корью, немецкой корью — это заразная вирусная инфекция, отличительным симптомом которой является яркая красная сыпь.
Краснуха во многом похожа на корь, однако это два совершенно разных заболевания с разными возбудителями, разным периодом заразности, и разными прогнозами. Обычно краснуха течет легче кори и реже приводит к осложнениям.
Для защиты от этой инфекции используется вакцина против кори, эпидемического паротита и краснухи (measles-mumps-rubella, MMR) которая вводится всем детям дважды до их поступления в школу. Вакцина является весьма эффективным способом профилактики краснухи. Благодаря массовой иммунизации против краснухи, во многих развитых странах мира объявлено о полной ликвидации краснухи на их территории. Однако, это не означает, что жители этих стран не могут заболеть краснухой, например, во время поездки за границу.
Симптомы краснухи
Симптомы краснухи часто настолько незначительны, что их трудно заметить, особенно у детей. С момента заражения до появления первых симптомов проходит обычно от двух до трех недель (инкубационный период)
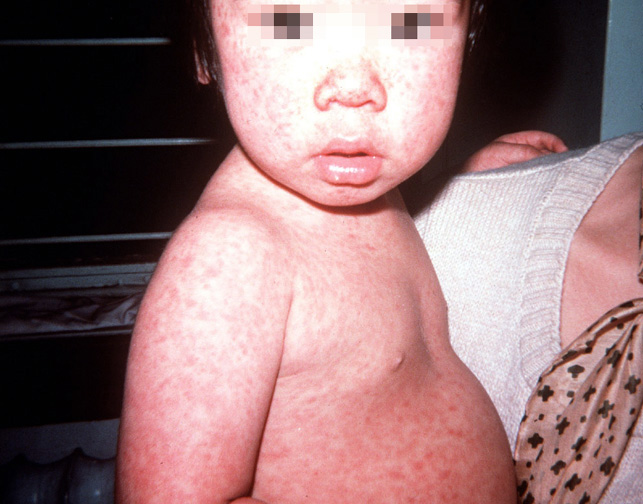
Симптомы болезни длятся обычно около двух — трех, дней и включают в себя:
- Умеренную лихорадку (до 38,9 С)
- Головную боль
- Насморк или заложенность носа
- Воспаленные, красные глаза
- Увеличенные, болезненные лимфатические узлы на затылке, в заушной области и задней части шеи.
- Яркую розовую сыпь, которая сначала появляется на лице, а затем быстро распространяется на туловище, руки и ноги; исчезает сыпь в той же последовательности
- Боли в суставах (особенно часто — у молодых женщин)
Когда обращаться к врачу
Обратитесь к врачу, если Вы думаете что Вы или Ваш ребенок были в контакте с больным краснухой или уже имеете симптомы краснухи.
Если Вы планируете беременность, убедитесь, что Вы получили все необходимые дозы вакцины MMR. Контакт беременной женщины с вирусом краснухи, особенно во время первого триместра беременности, может привести к смерти плода или серьезным врожденным дефектам. Краснуха во время беременности является наиболее распространенной причиной врожденной глухоты. При сомнениях в полноценности вакцинации до беременности желательно ввести еще одну дозу вакцины.
Если Вы беременны, Ваш врач, вероятно, предложит Вам пройти рутинный скрининг на иммунитет к краснухе. Если Вы никогда не получали вакцину и думаете, что могли подвергнуться контакту с вирусом краснухи, немедленно обратитесь к врачу. Если анализ крови подтвердит наличие у Вас иммунитета к краснухе, то этот контакт ничем не повредит Вашему будущему ребенку, в противном случае врач предложит решить вопрос о прерывании беременности.
Причины
Возбудителем краснухи является вирус, который передается от человека к человеку. Вирус краснухи распространяется при чихании и кашле от инфицированного человека, а также при непосредственном контакте с его слюной или мокротой. От беременной женщины к ее плоду — вирус передается через кровь. Больной краснухой заразен для окружающих за 10 дней до появления сыпи, и 1-2 недели после ее исчезновения. Таким образом, инфицированный человек может распространять болезнь задолго до того, как поймет, что болеет краснухой.
В настоящее время в Российской Федерации краснуха встречается редко, поскольку подавляющее большинство детей вакцинированы против этой инфекции в раннем возрасте. Тем не менее, случаи краснухи иногда встречаются — особенно, среди невакцинированных взрослых людей, приехавших из неблагополучных стран.
Заболевание все еще широко распространено во многих регионах мира. Поэтому перед выездом за рубеж Вам следует навестить своего врача, особенно если в это время Вы беременны.
Осложнения краснухи
Краснуха обычно протекает довольно легко и не дает осложнений. После перенесенной краснухи обычно формируется пожизненный иммунитет. Однако у некоторых женщин после перенесенной краснухи развиваются артриты в пальцах рук, запястьях и коленях, которые длятся около одного месяца. В редких случаях краснуха может вызвать инфекцию среднего уха (отит) или воспаление вещества мозга (энцефалит).
Однако наиболее тяжелыми осложнения от краснухи бывают при беременности. При заболевании краснухой в первые 11 недель беременности у 90% плода развивается синдром врожденной краснухи. Это может проявляться одной или несколькими проблемами, в том числе:
- Замедление роста
- Катаракта
- Глухота
- Врожденные пороки сердца
- Дефекты в других органах
- Умственная отсталость
Наибольший риск для плода краснуха представляет в первом триместре беременности, однако воздействие вируса на более поздних сроках беременности тоже является опасным.
Подготовка к визиту врача
В ожидании времени, на которое вы записаны к врачу, Вы можете записать ключевые моменты — это может помочь Вам структурировать свои мысли, и сэкономить время во время визита.
Например, запишите заранее ответы на типовые вопросы врача при подозрении на краснуху:
- Вы (или Ваш ребенок) привиты против краснухи? Сколько раз, какие даты прививок?
- Когда Вы впервые почувствовали себя больным? Когда впервые появились сыпь или боли в суставах?
- Вы были в контакте с кем-либо, больным краснухой?
- Вы выезжали за рубеж недавно? В какие страны?
- Что, на Ваш взгляд, облегчает симптомы болезни?
- Что, на Ваш взгляд, ухудшает течение болезни?
- С кем Вы были в контакте в последние недели, есть ли среди них беременные женщины или непривитые люди?
Составьте заранее список вопросов, которые хотите задать врачу. Не стесняйтесь задавать вопросы, возникающие по ходу разговора с врачом.
Не забудьте сказать регистратору (и по телефону, и при входе в клинику), что Вы подозреваете у себя (своего ребенка) заразное заболевание. Вам постараются выделить бокс и проводят туда сразу, чтобы снизить риск заражения других посетителей клиники.
Диагностика краснухи
Сыпь при краснухе может быть похожей на сыпи при многих других вирусных заболеваниях.
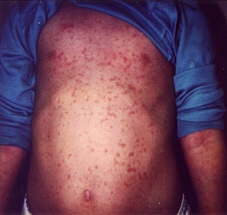
Поэтому врачу может потребоваться проведение лабораторных анализов: вирусологического анализа крови на краснуху или иммуноферментного анализа (ИФА) на антитела к вирусу краснухи. Антитела могут быть в крови не только по причине болезни, но и по причине вакцинации; Ваш врач сможет определить происхождение антител по анамнезу, клинической картине и типу/динамике антител.
Лечение краснухи
Лечение не сокращает длительность краснухи, а ее симптомы настолько легки, что даже симптоматическое лечение требуется довольно редко. Тем не менее, врач порекомендует полную изоляцию больного на срок до 2-4 недель, особенно от беременных женщин. Кроме того, больной нуждается в наблюдении врачом на предмет развития осложнений, которые, в случае возникновения, потребуют активного лечения.
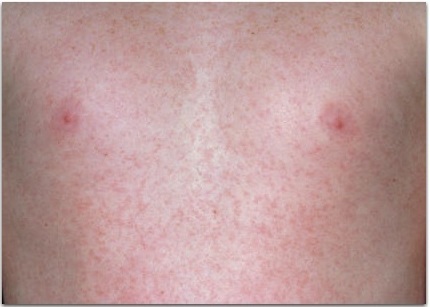
Если Вы беременны и заболели краснухой, Вам следует обсудить с Вашим врачом все риски этой непростой ситуации. Если Вы, все же, захотите сохранить эту беременность, врач может назначить Вам специальный иммуноглобулин, который поможет Вашему организму бороться с инфекцией и несколько снизит риски для плода. Однако следует понимать, что нет лекарственного препарата, введение которого полностью исключило бы развитие синдрома врожденной краснухи у плода в такой ситуации.
Лечение новорожденного с синдромом врожденной краснухи зависит от характера и тяжести проблем. Дети с несколькими осложнениями могут нуждаться к лечении в отделении интенсивной терапии многопрофильной командой специалистов.
Домашние способы лечения краснухи
В случае плохого самочувствия больному краснухой требуются:
- Постельный режим
- Парацетамол (Эффералган и др), чтобы облегчить дискомфорт от лихорадки и болей.
- Сообщите друзьям, семье и коллегам, особенно беременных женщинам, о Вашем диагнозе, если они, возможно, были с Вами в контакте накануне вашего заболевания.
- Оставайтесь дома, не посещайте работу, учебу и общественные заведения до истечения сроков заразности. Особенно оберегайте от контакта с Вами беременных женщин и лиц с дефицитом иммунитета (ВИЧ-инфекция и др)
- Сообщите врачу детского сада или школы о том, что Ваш ребенок болеет краснухой.
Профилактика краснухи
Вакцина против краснухи обычно вводится в составе комбинированного препарата против кори-паротита-краснухи (measles-mumps-rubella, MMR), это является безопасным и эффективным способом защититься от трех этих инфекций.
Обычно новорожденные младенцы защищены от краснухи в течение первых шести-восьми месяцев после рождения, благодаря иммунитету (антителам), передаваемому от матерей трансплацентарно. Поэтому введение вакцины в возрасте до 1 года не дает стойкого иммунитета — вирус подавляется циркулирующими материнскими антителами. В некоторых ситуациях (поездка за рубеж, риск контакта в семье и тд) вакцина может быть введена и до 1 года, однако по достижению возраста 1 год такие дети вакцинируются заново, как и все остальные.
Нужно ли Вам сейчас вакцинироваться препаратом MMR (Приорикс)?
Вам не нужно вводить вакцину, если Вы:
- Получили две дозы препарата в возрасте после 12 месяцев.
- По анализам крови имеете антитела против кори, эпидемического паротита (свинки) и краснухи
Вам необходимо ввести вакцину, если Вы не соответствуете указанным выше критериям, а также:
- Вы небеременная женщина детородного возраста
- Посещаете школу, училище или ВУЗ
- Работаете в больнице, медицинском учреждении, образовательном учреждении или ухаживаете за детьми
- Планируете поездку за границу.
Вакцина противопоказана:
- Беременным женщинам, или женщинам, которые планируют забеременеть в течение следующих четырех недель
- Людям, которые имели жизнеугрожающие аллергические реакции на желатин, неомицин или на предыдущую дозу вакцины MMR
Если Вы больны раком, или иным заболеванием, снижающим иммунитет , поговорите со своим врачом прежде, чем вводитьп репарат MMR.
Побочные эффекты вакцины от кори, паротита, краснухи
Большинство людей не испытывают никаких побочных эффектов от этой вакцины. Примерно у 15% вакцинированных развиваются: умеренная лихорадка от 7 до 14 дней после вакцинации, и у 5% вакцинированных развивается легкая сыпь (спустя 2-4 недели от вакцинации). Некоторые подростки и взрослые женщины испытывают временную боль в суставах после введения вакцины. Тяжелые аллергические реакции развиваются с частотой 1:1 000 000.
В последние годы вокруг вакцинации вообще, и вакцинации против кори — эпидемического паротита — краснухи в частности, возникло множество мифов, отталкивающих родителей от вакцинации и рождающих у них опасения. Одним из самых известных — был миф о том, что MMR провоцирует аутизм у детей. В настоящее время все эти мифы аргументированно развенчаны современной наукой, и не должны беспокоить родителей при принятии решения о вакцинации этим препаратом.
Источник