Проявление краснухи симптомы у детей
Краснуха – это острое вирусное заболевание, выявляемое в большинстве случаев у детей 2–9 лет. По сравнению с другими детскими инфекционными болезнями, например, ветрянкой и скарлатиной, она встречается нечасто. Это связано с тем, что вакцинация против краснухи включена в календарь обязательных прививок во многих странах мира. У непривитых детей заболевание протекает в легкой форме и редко сопровождается серьезными осложнениями. Наиболее опасно оно для беременных женщин, его выявление в первом триместре является медицинским показанием к прерыванию беременности.
Содержание:
- Характеристика возбудителя и способы его передачи
- Симптомы
- Формы заболевания
- Диагностика
- Как отличить от других заболеваний
- Лечение
- Особенности краснухи у детей до года
- Последствия у беременных
- Осложнения
- Профилактика

Характеристика возбудителя и способы его передачи
Краснуха относится к высококонтагиозным инфекционным заболеваниям, восприимчивость к этой инфекции у людей без специфического иммунитета составляет 90%.
Возбудителем является РНК-вирус Rubella virus – единственный представитель рода Rubivirus семейства Togaviridae. Во внешней среде он неустойчив, остается жизнеспособным лишь на протяжении 5–8 ч. Быстро погибает под действием УФ-лучей (кварцевание), изменений рН, солнечного света, высоких температур, различных дезинфицирующих средств (формалин, хлорсодержащие соединения), органических растворителей, детергентов. Однако выживает при низких температурах и даже в замороженном состоянии способен несколько лет сохранять активность.
Заболеваемость краснухой чаще всего регистрируется в периоды смены сезонов: весной, зимой и осенью. Передача вируса осуществляется от инфицированного человека:
- воздушно-капельным путем (при чихании, кашле, разговоре, поцелуе);
- контактным путем (через игрушки, посуду, полотенце и другие предметы быта);
- трансплацентарно от беременной женщины к плоду.
В первых двух случаях краснуха является приобретенной. Входными воротами инфекции выступают слизистые оболочки дыхательных путей и полости рта, затем вирус через стенки капилляров проникает в кровяное русло и с током крови распространяется по всем органам и тканям организма. Инкубационный период составляет 2–3 недели. При внутриутробном заражении через плаценту краснуха является врожденной.
Носитель Rubella virus представляет опасность для окружающих со второй половине инкубационного периода: за неделю до высыпаний и неделю после. Наиболее легко и быстро он распространятся в замкнутых помещениях, в местах массового скопления людей (детские сады и школы, больничные палаты).
После перенесенной приобретенной формы краснухи у ребенка формируется стойкий иммунитет, поэтому повторное заражение случается крайне редко. Оно принципиально возможно при сбоях в работе иммунной системы и при тяжелом иммунодефиците.
Считается, что спустя 20 и более лет после перенесенной болезни сформированный к ней иммунитет может ослабляться, поэтому в этот период повторное заражение не исключается. При вторичном инфицировании инфекция обычно протекает без симптомов или с неявно выраженной клинической картиной (кашель, насморк), без сыпи на теле.
При врожденной форме заболевания иммунитет против вируса краснухи менее стоек, так как он формируется в условиях еще незрелой иммунной системы плода. Такие малыши в течение 2 лет с момента рождения являются носителями инфекции и выделяют вирус в окружающую среду.
Симптомы
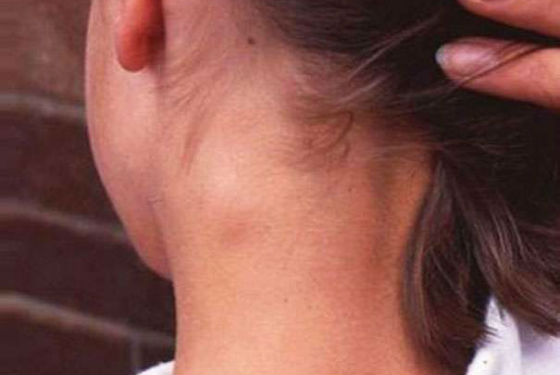
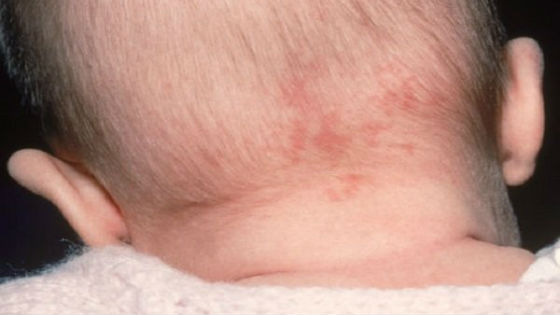
Первые явные симптомы краснухи у детей появляются к концу инкубационного периода. Сам он обычно протекает бессимптомно, некоторые дети могут жаловаться на недомогание, слабость, быть капризными, сонными, медлительными. Признаком наличия вируса в организме на данной стадии является небольшое уплотнение и увеличение лимфатических узлов сначала в паховой, подмышечной и подчелюстной области, а затем только на затылке и за ушами. Затылочные лимфоузлы наименее устойчивы к Rubella virus и именно в них главным образом происходит его накопление и размножение.
Продромальный период
В заболевании выделяют продромальный период. Он бывает не у всех и может длиться от нескольких часов или до пары суток и сопровождаться следующими симптомами:
- болевые ощущения в мышцах и суставах;
- потеря аппетита;
- головная боль;
- слабость;
- першение в горле;
- заложенность носа.
Основные признаки болезни
Спустя 1–1.5 суток возникает резкая болезненность в затылочной части шеи, лимфатические узлы в этой области становятся неподвижными и плотными, до 1 см в диаметре. Могут наблюдаться:
- приступообразный сухой кашель;
- конъюнктивит;
- заложенность носа, вызванная отеком слизистой;
- температура тела повышается до 38°С и держится 2 дня.
Период высыпаний
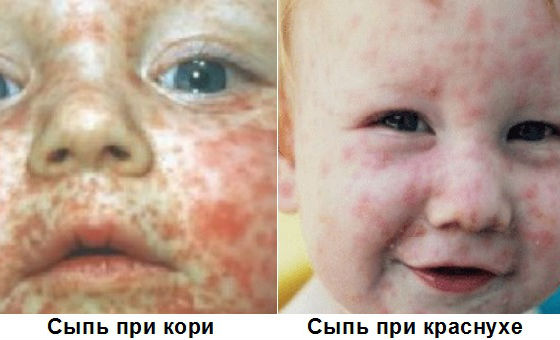
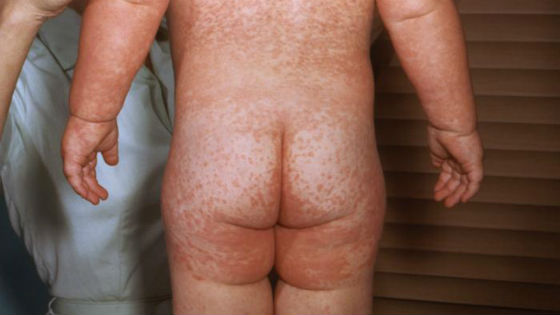
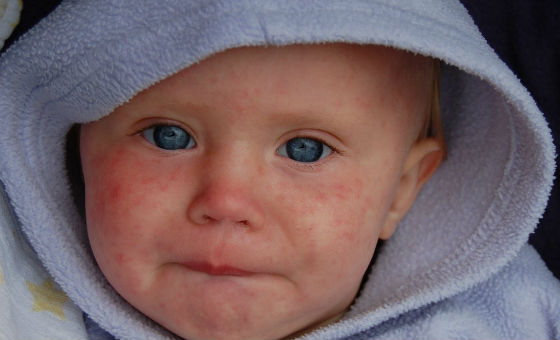
Через 2 дня на лице, шее и волосистой части головы появляется мелкая сыпь красного цвета. Она представляет собой круглые или овальные розово-красные пятна диаметром 2 – 5 мм, не сливающиеся друг с другом. Возникновение высыпаний обусловлено токсическим действием вируса на расположенные под кожей капилляры.
В течение нескольких часов сыпь распространяется по всему телу (на плечи, руки, спину, живот, паховую зону и ноги), кроме ладоней и ступней. Спустя 3 дня она превращается в узелки, начинает бледнеть и исчезать, не оставляя рубцов или пигментных пятен на коже. В последнюю очередь сыпь проходит на ягодицах, внутренней поверхности бедра и рук, где отмечается наибольшая плотность ее элементов.
Период высыпаний длится в среднем от 3 до 7 дней. Затем состояние ребенка заметно улучшается, возвращается аппетит, проходит кашель и боль в горле, облегчается носовое дыхание. Размеры и плотность лимфатических узлов приходит в норму спустя 14–18 дней после исчезновения сыпи.
Формы заболевания
Краснуха у ребенка может протекать в двух основных формах:
- типичная (легкая, средняя, тяжелая);
- атипичная.
При типичной форме наблюдается описанная выше клиническая картина. Атипичная форма не сопровождается сыпью, может протекать без симптомов. Дети с атипичной краснухой представляют большую опасность с точки зрения неконтролируемого выделения вируса и распространения инфекции.
Видео: Признаки, профилактика и осложнения краснухи
Диагностика
Первичная диагностика краснухи у ребенка проводится врачом-педиатром и включает:
- опрос родителей заболевшего ребенка;
- анализ жалоб;
- выяснение того, привит ли ребенок от краснухи и имел ли место контакт с больным;
- общий осмотр и осмотр высыпаний на коже и слизистых оболочках;
- прощупывание лимфатических узлов.
Среди лабораторных методов диагностики назначают общий анализ крови и мочи. При краснухе анализ мочи может быть без изменений, в анализе крови отмечается повышение показателей лимфоцитов и плазмоцитов, снижение лейкоцитов, возможно увеличение СОЭ.
При отсутствии у больного сыпи для подтверждения диагноза выполняют иммуноферментный анализ на содержание в крови антител к вирусу. Данное исследование рекомендуется проводить дважды: в первые три дня болезни и спустя 7–10 дней. При наличии инфекции наблюдается увеличение титра антител в 2 раза и более.
Для маленьких детей целесообразно проведение дополнительных исследований, направленных на исключение развития осложнений.
Как отличить от других заболеваний
Диагностика бывает затруднена при атипичной форме или когда краснуха у детей протекает с симптомами, выраженными слабо.
При подозрении на краснуху важно дифференцировать ее с другими инфекционными заболеваниями, сопровождающимися похожими симптомами, или аллергическими кожными реакциями. Часто по внешним признакам ее можно спутать с корью, скарлатиной, аденовирусной или энтеровирусной инфекцией, инфекционной эритемой, мононуклеозом.
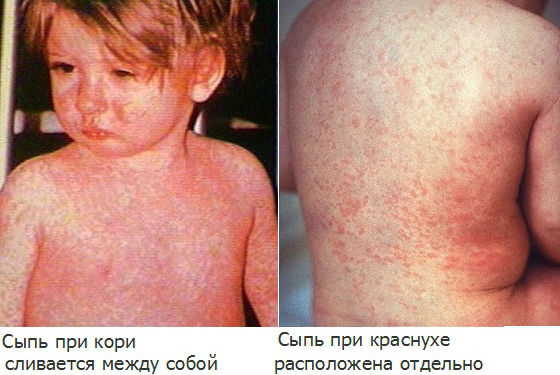
В отличие от кори, краснуха не сопровождается выраженной интоксикацией и высокой температурой, элементы сыпи не соединяются между собой, появляются почти одновременно, отсутствуют патологические изменения на слизистой полости рта.
От скарлатины краснуха отличается отсутствием побледнения носогубного треугольника, более крупными элементами сыпи, локализованными преимущественно на спине и разгибательной поверхности конечностей, а не на животе, груди и сгибах рук и ног.
В отличие от мононуклеоза, при краснухе периферические лимфоузлы увеличены незначительно, отсутствует гнойная ангина, нет увеличения печени и селезенки.
Лечение
По сравнению со взрослыми, краснуха у детей протекает в легкой форме и очень редко сопровождается осложнениями. Заболевание характеризуется в целом благоприятным течением и, как правило, не требует госпитализации. Исключение составляют дети с врожденной формой краснухи, груднички, дети с тяжелыми сопутствующими патологиями, а также дети, у которых на фоне заболевания развивается судорожный синдром и другие осложнения.
При краснухе отсутствует какое-либо специфическое лечение. Во время болезни рекомендуется:
- постельный режим в острый период (от 3 до 7 дней);
- влажная уборка и частое проветривание комнаты, где находится больной ребенок;
- обильное питье;
- употребление пищи (желательно диетической и богатой витаминами) часто и маленькими порциями.
Медикаментозные средства
Из лекарственных препаратов для лечения краснухи у детей могут быть назначены симптоматические средства:
- витамины (группы B, аскорбиновая кислота, аскорутин);
- антигистаминные средства при большом количестве высыпаний (супрастин, эриус, фенистил, зиртек, зодак и другие);
- жаропонижающие на основе ибупрофена или парацетамола при температуре больше 38°С;
- таблетки для рассасывания или спреи от сильной боли в горле (септефрил, лизобакт);
- сосудосуживающие капли от выраженной заложенности носа.
Антибактериальные препараты применяются для лечения вторичной бактериальной инфекции, если она имеет место.
Особенности краснухи у детей до года
У детей до года краснуха встречается крайне редко. Это объясняется тем, что большинство женщин к моменту зачатия уже либо переболели краснухой в детстве, либо получили прививку от нее. В этом случае во время внутриутробного развития и последующего грудного вскармливания малыш получает от организма матери антитела к самым различным инфекциям, включая краснуху, и примерно до года его организм находится под защитой иммунитета матери.
Если же женщина до зачатия не болела краснухой и не прошла в детстве вакцинацию, то шансы ее будущего ребенка заболеть краснухой внутриутробно или в возрасте до года (до плановой прививки) высоки.
Краснуха у грудничков опасна для здоровья. Она может сопровождаться судорожным синдромом, ДВС-синдромом (диссеминированное внутрисосудистое свертывание), развитием менингита и энцефалита. Особенностью течения заболевания в таком возрасте является быстрое развитие. Характерные высыпания могут присутствовать на кожных покровах не более 2 часов, а затем сразу исчезнуть, не оставив следа. У детей до года, переболевших краснухой формируется стойкий иммунитет к данному заболеванию, что позволяет уже не проводить им плановую вакцинацию.
Видео: Педиатр о краснухе у ребенка
Последствия у беременных
Наиболее тяжелым и опасным является внутриутробное заражение краснухой. И чем раньше оно случилось, тем менее благоприятен прогноз. При заражении беременной женщины до срока 12 недель высока вероятность гибели плода и выкидыша или возникновения грубых отклонений в его развитии. К ним относятся поражение ЦНС (микроцефалия, гидроцефалия, хронический менингоэнцефалит), дефекты формирования костной ткани и триада пороков:
- поражение глаз (катаракта, ретинопатия, глаукома, хориоретинит, микрофтальм) вплоть до полной слепоты;
- поражение слухового анализатора вплоть до полной потери слуха;
- развитие комбинированных отклонений в сердечно-сосудистой системе (открытый артериальный проток, дефекты перегородок сердца, стеноз легочных артерий, неправильная локализация крупных сосудов).
Тератогенное действие Rubella virus проявляется в том, что он тормозит деление клеток и останавливает тем самым развитие некоторых органов и систем. Краснуха вызывает ишемию плода вследствие поражения сосудов плаценты, подавляет иммунную систему и оказывает цитопатическое действие на клетки плода.
Если плод инфицируется после 14 недели беременности, то риск развития пороков значительно уменьшается, возможны единичные дефекты, менингоэнцефалит, задержка умственного развития, психические расстройства. Симптомами врожденной краснухи у детей могут быть малый вес при рождении и заторможенная реакция на соответствующие возрасту внешние раздражители.
Видео: Чем опасна краснуха при беременности
Осложнения
Краснуха у детей вызывает осложнения, если у ребенка ослаблена иммунная система. Чаще всего они возникают вследствие вторичной бактериальной инфекции. К наиболее распространенным осложнениям относятся:
- ангина;
- пневмония;
- бронхит;
- менингит;
- лимфаденит;
- энцефалит.
Реже отмечаются ревматоидный артрит, миокардит, пиелонефрит, средний отит, тромбоцитопеническая пурпура.
Профилактика
Главной профилактикой краснухи является своевременная вакцинация. Она проводится по следующей схеме: в возрасте 1–1.5 лет ребенку делается прививка, а затем в 5–7 лет – ревакцинация. После ревакцинации к вирусу вырабатывается стойкий иммунитет. Женщинам, планирующим вынашивать ребенка, в 30 лет и старше рекомендуется повторная ревакцинация.
Вакцинацию от краснухи проводят чаще всего совместно с корью и эпидемическим паротитом (КПК).
Для профилактики распространения вируса от заболевшего человека необходимо принять следующие меры:
- изолировать больного в отдельную комнату;
- следить за соблюдением личной гигиены;
- предоставить индивидуальную посуду на время болезни.
Обязательно проводится регулярное проветривание комнаты и влажная уборка с использованием дезинфицирующих средств в помещении, где находится больной.
18 мая 2017

Марина Шибинская
Фармацевт, кандидат химических наук
Источник
Загрузка…
Симптомы краснухи у детей на начальной стадии аналогичны признакам ОРВИ, и выражены слабостью, головной болью, повышением температуры и сыпью, с локализацией по всему телу. Фото высыпаний, представленных ниже, позволят ознакомиться с главным проявлением болезни и провести дифференциацию относительно других патологий с похожей симптоматикой.
Что такое краснуха
Краснуха – это острая вирусная инфекция, вызванная специфическим вирусом, которая сопровождается характерными высыпаниями, признаками интоксикации, а также респираторными проявлениями и лимфоаденопатией. Инфекция проникает в организм через слизистые оболочки носа, в некоторых случаях – через повреждения на коже. Инкубационный период болезни составляет 14-21 день.
Виды краснухи у ребенка
Различают 2 вида краснухи: врожденная и приобретенная. Врожденная форма выражена инфекцией, передающиеся от зараженной матери к плоду через плацентарный кровоток. Вирус поражает плацентарные клетки и приводит к гибели участков тканей, что провоцирует нарушения питания плода. Последствия заражения зависят от срока беременности, на котором женщина заразилась болезнью.
Перенесенное заболевание в первый триместр беременности наносит плоду вред, несовместимый с жизнью. Если заражение произошло на более поздних сроках – ребенок рождается с синдромом врожденной краснухи. Приобретенная краснуха – инфекция, которая проникла в организм воздушно-капельным путем от человека, пораженного вирусом.

Выделяют 3 типа приобретенной краснухи:
- Типичная – характеризуются стандартным набором симптомов и протекает в легкой или тяжелой форме.
- Атипичная – выражена отсутствием высыпаний, но сопровождается увеличением лимфатических узлов и повышением температуры.
- Иннапарантная – отличается полным отсутствием симптомов.
Стадии и степени краснухи у ребенка
Приобретенная форма краснухи у детей имеет 3 стадии развития:
- Продромальная стадия – начинается после завершения инкубационного периода и продолжается от 2 часов до нескольких дней.
- Стадия появления сыпи – длится 3-4 дня и характеризуется распространением красных точечных прыщей по всему телу.
- Стадия реконвалесценции – бесследное исчезновение высыпаний и выздоровление ребенка.
Также выделяют 3 степени поражения организма болезнью:
- легкая;
- средняя;
- тяжелая.
Врожденная краснуха, в зависимости от характера поражения плода инфекцией, проявляется двумя синдромами:
- малый синдром врожденной краснухи – единичное поражение определенного органа.
- расширенный синдром – характеризуется множественными пороками нервной и сердечно-сосудистой системы.
Симптомы краснухи у ребенка
Симптомы краснухи у детей (фото начальной стадии помогают определить характер высыпаний) имеют отличия в зависимости от стадий заболевания.
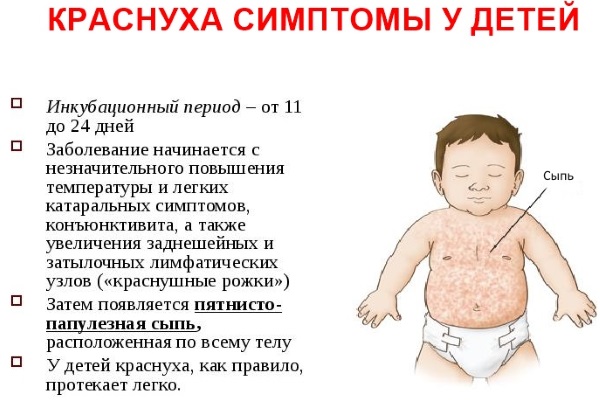 Симптомы краснухи у детей. Фото показывает, как она выглядит.
Симптомы краснухи у детей. Фото показывает, как она выглядит.
| Продромальный период |
|
| Стадия высыпаний |
|
Симптомы врожденной краснухи проявляются в первые дни после рождения ребенка и выражены:
- поражением слухового аппарата;
- катарактой;
- различными нарушениями в работе сердца: поражение клапана аорты, стеноз;
- микроцефалия, гидроцефалия;
- дисплазия тазобедренных суставов.
Основным признаком врожденной инфекции является наличие пурпуры – ярко-красной сыпи с локализацией по всему телу, которая исчезает спустя 10-14 дней после появления.
Причины появления краснухи у ребенка
Причиной заражения приобретенной краснухой у ребёнка становится РНК-содержащий вирус, проникающий в организм воздушно-капельным путем от носителя инфекции. Вирус выделяется из носоглотки во второй половине инкубационного периода.
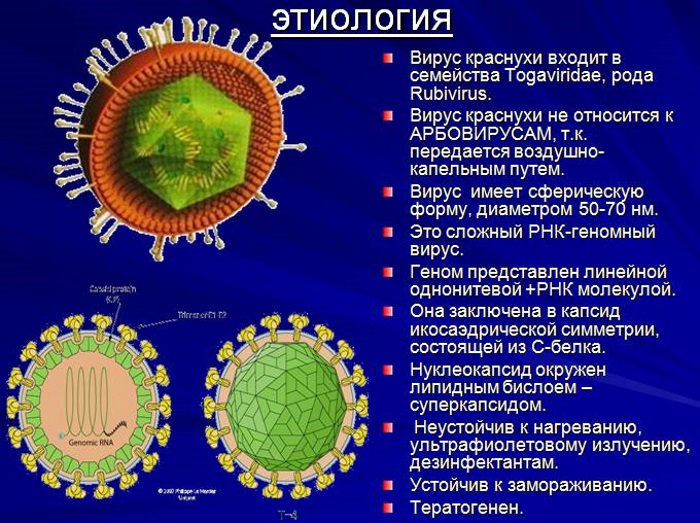
Через 4-5 дней с момента появления сыпи в крови начинают вырабатываться специфические антитела, вырабатывающиеся против вируса. Размножение и накопление вирусной инфекции происходит в лимфатических узлах, которые способствуют ее распространению через кровоток.
Факторами, провоцирующими заражение ребенка краснухой, являются:
- отсутствие вакцинации против заболевания;
- ослабленный иммунитет;
- тесный телесный контакт ребенка с источником инфицирования (общее использование игрушек, бытовых принадлежностей, посуды).
Заражение врожденной краснухой происходит трансплацентарным способом от заболевшей матери. У ребенка с врожденной формой заболевания возбудитель выделяется со слизью из носоглотки, мочой и в некоторых случаях – с фекалиями.
Диагностика краснухи у ребенка
Симптомы краснухи у детей (фото начальной стадии демонстрируют наличие мелкой красной сыпи) не позволяют сразу диагностировать болезнь, так как схожи с проявлениями многих экзантемных заболеваний.
Диагноз выставляют на основании:
- специфической симптоматики (высыпания, лимфаденит, повышение температуры тела):
- результатов лабораторных исследований;
- данных о контакте с инфицированным человеком.
На начальном этапе проводится визуальный осмотр ребенка и составление анамнеза. При отсутствии визуальных проявлений инфекции диагностика болезни может быть затруднена, так как ее часто дифференцируют с ОРВИ. Более информативной считается осмотр, проводимый в период наличия характерных высыпаний.
Основными методами определения инфекции считаются лабораторные исследования, для которых используются материалы:
- сыворотка крови;
- моча;
- слизь из носоглотки;
- ликвор.
Лабораторные методы включают:
- иммунологические исследования (иммуноферментный анализ);
- полимеразная цепная реакция (ПЦР);
- серологическое исследование;
- общий и биохимический анализ крови.
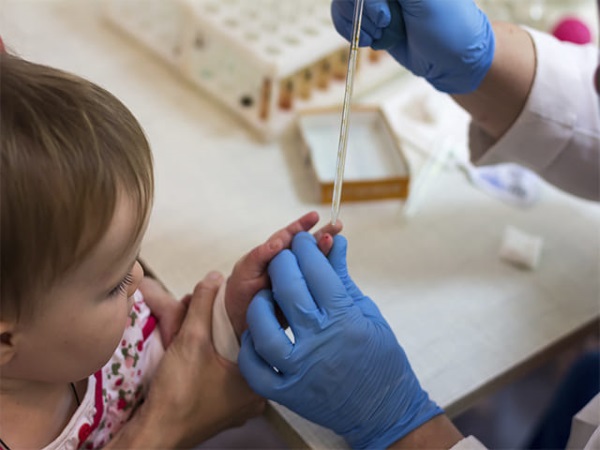
Серологический метод выявляет антитела наличию инфекции в крови ребенка, но не информирует о типе данных антител. Для анализа используется венозная кровь пациента. Проводится исследование дважды с периодичностью 10 дней для того, чтобы определить динамику заболевания и проследить за увеличением количества связей между антителами и антигенами.
Результаты становятся известны спустя 1-3 дня. Стоимость анализа – 500-900 руб.
Иммуноферментный анализ отличается более высокой чувствительностью, показывает факт наличия антител и устанавливает их тип. Основным материалом для проведения исследования является сыворотка венозной крови. Результат сдачи анализа однозначен и констатирует либо отсутствие антител, либо их наличие. Стоимость исследования – 450-500 руб.
Полимерная цепная реакция – один из самых чувствительных и современных методов, позволяющий в короткий срок определить наличие вируса на начальном этапе заражения до возникновения первых симптомов.
В качестве пробы служит различный биологический материал: кровь, моча, слюна, слизь из носоглотки. Метод исследования предполагает многократное увеличение количества молекул ДНК с дальнейшей расшифровкой и дифференциацией. Стоимость анализа – от 600 руб.
Неспецифические исследования включают сдачу общего и биохимического анализа крови, которые позволяют определить:
- количество лейкоцитов, увеличение которых свидетельствует о наличии воспалительного процесса;
- показатели СОЭ, СРВ, сиаловых кислот;
- показатели билирубина и щелочной фосфатазы, которые повышаются в 80% случаев заболевания у детей в период острой фазы.
Когда необходимо обратиться к врачу
Обратиться за врачебной помощью нужно при первых симптомах развития заболевания у ребенка:
- при повышении температуры;
- общем недомогании, выраженном сонливостью, повышенной капризностью;
- при увеличении лимфоузлов;
- наличии красной точечной сыпи на лице и теле.
Симптомы краснухи у детей (фото начальной стадии не всегда достаточно для постановки диагноза) схожи с другими опасными инфекционными заболеваниями и требуют незамедлительного обращения к педиатру. Отсутствие своевременного лечения может привести к развитию вторичной бактериальной инфекции, что повлечет за собой ряд осложнений.
Профилактика краснухи у ребенка
Для профилактики краснухи у ребенка необходимо проводить плановую вакцинацию в возрасте 1 года и 6 лет, а также 13 лет для девочек, которые не переносили данное заболевание.
Для того, чтобы снизить риск заражения инфекцией от ее носителя, нужно:
- изолировать больного ребенка на 14 суток с момента появления высыпаний;
- соблюдать правила личной гигиены – часто мыть руки, менять пастельное и нательное белье;
- пользоваться личными средствами ухода, бытовыми предметами, игрушками;
- кипятить одежду и пастельное белье зараженного при стирке;
- ежедневно проводить влажную уборку и проветривать комнату, где пребывает носитель инфекции.
Методы лечения краснухи у ребенка
При лечении краснухи у детей не существует специфического лечения. Применяется ряд медикаментозных препаратов для улучшения и поддержания стабильного состояния ребенка и устранения сопутствующих симптомов.
Лекарственные препараты
Медикаментозное лечение подразумевает использование противовирусных, жаропонижающих, антигистаминных, иммуномодулирующих средств, а также муколитиков, в случае наличия кашля.
Противовирусные препараты назначаются при наличии осложнений в виде отита или пневмонии, и включают:
- Амизон – препарат в виде таблеток, снижающий острые симптомы вирусной интоксикации и повышающий сопротивляемость организма к вирусным инфекциям. Принимать средство необходимо по 0.5 г 3 раза в день на протяжение недели. Средняя цена – от 300 руб.

- Арбидол – противовирусное средство, уменьшающее продолжительность болезни и снижающее риски развития осложнений. Режим дозировки: 100 мг вещества 4 раза в день в течение 1 недели. Применяется для детей от 2 лет. Средняя стоимость – от 150 руб.
Жаропонижающие средства используют при повышении температуры тела выше 38С.
К ним относятся:
- Нурофен – препарат в виде суспензии или свечей, оказывающий жаропонижающее, анальгезирующее и противовоспалительное действие. Для детей до 1 года и весом до 10 кг разовая доза составляет 50 мг 3-4 раза в сутки. Детям от 1 года – 100 мг не более 3 раз в сутки. Стоимость суспензии – от 180 руб., свечей – от 98 руб.
- Цефекон – препарат на основе парацетамола в виде ректальных суппозиторий, понижающий температуру тела. Предназначен для детей от 3 мес. до 12 лет. Режим дозирования назначается индивидуально в зависимости от возраста ребенка. Длительность приема – от 3 до 5 дней. Цена – от 50 руб.
- Ибупрофен – жаропонижающий и противовоспалительный препарат. Особенности дозировки и длительность курса назначаются индивидуально. Средняя стоимость – от 40 руб.
Антигистаминные средства предназначены для снятия неприятных ощущений или зуда, связанных с высыпаниями, а также при мышечных болях:
- Супрастин – противоаллергический препарат. Применяется по ½ таблетки 2 раза в сутки для детей от 3 до 6 лет, и по ½ таблетки 3 раза в сутки – для детей от 6 до 12 лет. Цена – от 140 руб.
- Фенистил – средство с антигистаминным и противозудным действием. Оказывает незначительный седативный эффект. Режим дозировки зависит возраста и веса ребенка: детям от 1 мес. до 12 лет по 2 капли на 1 кг. Суточную дозу необходимо разделять на 3 приема. Продолжительность лечения определяется индивидуально. Стоимость препарата – от 330 руб.
Иммуномодуляторы при краснухе назначают для усиления защитной реакции организма в борьбе с вирусной инфекцией.
К ним относятся:
- Циклоферон – низкомолекулярный индуктор интерферона. Предназначен для детей, старше 4 лет. Препарат принимается курсами с периодичностью в 2-3 недели. Стоимость – от 190 руб.
- Виферон – препарат в виде свечей, обладающий иммуномодулирующими свойствами. Детям до 7 лет назначают по 1 суппозиторию 2 раза в сутки в течение 5 дней. Цена средства – от 300 руб.
Симптомы краснухи у детей (фото начальной стадии представлены для наглядного примера течения заболевания) иногда осложняются наличием осложнений в виде пневмонии, отита, ангины.
В таких случаях назначаются антибиотики:
- Амоксиклав – антибактериальное средство широкого спектра действий. Режим дозирования определяют индивидуально. Длительность лечения от 5 до 14 дней в зависимости от степени тяжести болезни. Стоимость таблеток – от 200 руб., раствора для внутривенного введения – от 450 руб.
- Амоксициллин – оказывает бактерицидное действие. Режим дозирования для детей от 5 до 10 лет составляет 250 мг, от 2 до 5 – 125 мг. Принимается 2 раза в день. Цена препарата – от 80 руб.
- Флемоксин – антибиотик широкого спектра действий в виде таблеток. Режим дозирования и курс приема зависит от тяжести течения болезни и устанавливается индивидуально. Стоимость средства – от 230 руб.
При наличии сопутствующих симптомов в виде кашля, насморка и болей в горле назначают:
- Промывание полости носа морской водой: Африн, Аквамарис.
- Прием муколитиков от кашля: Мукалтин, Геделикс, АЦЦ.
- Спреи от болей в горле: Мирамистин, Ингалипт.
Народные методы
Использование рецептов народной медицины выступает дополнительным компонентом в составе комплексного лечения. Для улучшения состояния ребенка и ускорения его выздоровления можно приготовить витаминные чаи, а также настои для промывания слизистой полости носа.
Народные способы:
- Настой из шиповника и трав для снятия воспаления в носоглотке. Соединить 1 ст. ложку ягод шиповника с засушенными цветами ромашки и календулы (по 1 ч. л.). Залить сухие ингредиенты 1 л. кипятка и потомить на огне четверть часа, дать настояться в течение 1 часа. Принимать по 50 мл 3-4 раза в сутки.
- Настой из трав. Смешать по 1 ст. л. березовых почек, тысячелистника, полыни, клевера и корней одуванчика. Взять 20 г полученной смеси и залить 300 мл кипятка, настоять около 2 часов. Давать ребенку по 100 мл 2 раза в день.
- Настой для промывания носа. Взять по 1 ч. л. календулы, шалфея и подорожника и смешать в отдельной емкости. 1 ч. л. полученной смеси залить 200 мл кипятка и настоять в течение 40 минут. Процедить настой через марлю и закапывать в полость носа по 2-3 капли несколько раз в сутки.
- Чай из шиповника для укрепления иммунитета и снятия жара. Смешать 2 ст. л. ягод шиповника, 1 ст. л. ягод черной смородины и 2 ст. л. листьев крапивы. Залить смесь 500 мл кипятка и настоять в течение 60 мин. Давать ребенку в виде чая в течение дня.

- Средство для обработки слизистой носа. 20 г сушеных цветков ромашки растолочь до состояния порошка и залить 250 мл горячей воды. Прокипятить смесь на медленном огне около 10-15 минут и процедить. Закапывать в нос по 2 капли 3-4 раза в сутки. Ромашка обладает выраженным антисептическим и бактерицидным действием.
Прочие методы
К другим методам лечения краснухи у детей можно отнести соблюдение пастельного режима и обильное питье в случае повышенной температуры, а также сбалансированное питание с ограничением жирной, жареной, тяжелой пищи.
Пастельный режим рекомендуют соблюдать первые 3-5 дней с момента появления сыпи, в оставшиеся дни болезни достаточно просто ограничить чрезмерную физическую активность ребенка. Лечение краснухи не требует соблюдения строгой диеты, но для поддержки полноценной работы организма необходимо полноценное питание с большим количеством овощей и фруктов.
Для понижения температуры тела и облегчения симптомов, а также во избежание обезвоживания нужно предлагать ребенку обильное питье в виде травяных чаев, морсов, компотов или простой воды.
Симптомы краснухи у детей беспокоят ребенка на начальном этапе до появления сыпи (фото характерных высыпаний можно увидеть в этой статье), а затем ослабевают.
Течение болезни у детей отличается благоприятным прогнозом и не требует соблюдения особых методов лечения. Госпитализация показана в случае развития осложнений.
Возможные осложнения
Осложнения при краснухе у детей возникают из-за развития вторичной бактериальной инфекции.
Так происходит:
- при несвоевременно начатом лечении;
- при несоблюдении рекомендаций и назначений врача;
- при ослабленном иммунитете ребенка.
Наиболее частыми осложнениями являются:
- синусит;

- ангина;
- бронхит;
- пневмония;
- конъюнктивит;
- в очень редких случаях – менингоэнцефалит, паралич и парезы.
Симптомы краснухи у детей на начальной стадии могут носить скрытый характер и аналогичны проявлениям простудных заболеваний или гриппа. Наиболее характерным признаком заболевания становится появления мелкой красной сыпи, фото которой позволяют определить ее тип и характер.
Избежать заражение ребенка поможет плановая вакцинация. В случае, когда заражение уже произошло – важно обратиться за помощью к врачу и начать своевременное лечение.
Оформление статьи: Лозинский Олег
Видео о симптомах краснухи у детей
Краснуха симптомы лечение в домашних условиях:
Источник

