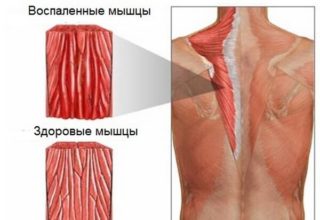
Протокол лечения неспецифического язвенного колита
Современные методы лечения болезни Крона
Современные методы лечения неспецифического язвенного колита
Стандарты лечения болезни Крона
Протоколы лечения болезни Крона
Стандарты лечения неспецифического язвенного колита
Протоколы лечения неспецифического язвенного колита
Профиль: терапевтический.
Этап: стационар.
Цель этапа: поддержание ремиссии и профилактика осложнений (исчезновение патологических примесей в кале, нормализация стула, купирование болей в животе, регрессия системных проявлений (снижение СОЭ, увеличение содержания гемоглобина и т. д.).
Длительность лечения: 14 дней.
Код МКБ:
К50 Болезнь Крона (регионарный энтерит)
К59.0 Болезнь Крона тонкой кишки
К50.1 Болезнь Крона толстой кишки
К50.8 Другие разновидности болезни Крона
К51 Язвенный колит
К51.0 Язвенный (хронический) энтероколит
К51.2 Язвенный (хронический) проктит
К51.3 Язвенный (хронический) ректосигмоидит
Определение:
Неспецифический язвенный колит (НЯК) – хроническое воспалительное заболевание толстой кишки, характеризующееся язвенно-некротическими изменениями слизистой оболочки, которое локализуется преимущественно в ее дистальных отделах. Изменения первоначально возникают в прямой кишке, в дальнейшем распространяются последовательно в проксимальном направлении и примерно в 10% случаев захватывают всю толстую кишку.
Болезнь Крона (БК) – неспецифическое первично-хроническое, гранулематозное воспалительное заболевание с вовлечением в процесс всех слоев стенки кишечника,
характеризующееся прерывистым (сегментарным) поражением различных отделов желудочно-кишечного тракта. Следствием трансмурального воспаления является образование свищей и абсцессов.
Классификация (в зависимости от локализации поражения)
Неспецифический язвенный колит:
1.По локализации: дистальный колит (проктит, проктосигмоидит), левосторонний колит (поражение до селезеночного изгиба), субтотальный колит, тотальный колит, тотальный колит с ретроградным илеитом.
2. По форме: острая (1 атака); молниеносная (фульминантное течение-лихорадка, геморрагии, левосторонний или тотальный колит с осложнениями: токсический мегаколон, перфорация); хроническая рецидивирующая; хроническая непрерывная.
Хроническая форма – клинические симптомы свыше 6 мес., поражение нескольких отделов толстой кишки. А также тотальный колит, различная степень тяжести. Но преимущественно мягкое течение или чередование мягкого и тяжелого течения, прогрессирующее разрушение слизистой оболочки и фиброз).
3. По фазе: обострение, ремиссия.
4. По течению (степени тяжести):
а) легкое – стул не чаще 4 раз в сутки с незначительной примесью крови, лихорадка отсутствует, тахикардия отсутствует, анемия умеренная, СОЭ не выше 30 мм/час, осложнения и внекишечные проявления не характерны.
б) средней тяжести – стул от 4 до 8 раз в сутки со сгустками или ярко-красной кровью, субфебрильная температура, тахикардия свыше 90 уд/мин, анемия 1-2 степени, СОЭ в пределах 30 мм/час, потеря веса до 10%, осложнения не характерны, внекишечные проявления могут быть.
в) тяжелое – стул чаще 8 раз в сутки с кровопотерей свыше 100 мл, фебрильная температура, анемия 2-3 степени, СОЭ свыше 30 мм/час, выраженная тахикардия, потеря веса более 10%, осложнения и внекишечные проявления закономерны.
5. По активности:
а) минимальная (эндоскопически – отек слизистой оболочки, гиперемия, грануляции, контактная кровоточивость);
б) умеренная (эндоскопически – минимальная степень, а также эрозии, гной, кровь и слизь в просвете кишечника);
в) резко выраженная (эндоскопически – умеренная степень, а также микроабсцессы, псевдополипы, фибринозный налет).
Факторы риска: наследственная предрасположенность, микобактерии, вирус кори, хламидии, грибы рода Candida, курение.
Поступление: при острой и молниеносной форме экстренная госпитализация, в остальных случаях плановое поступление.
Показания для госпитализации:
1. впервые установленный диагноз НЯК и БК;
2. обострение заболевания (среднетяжелое и тяжелое течение, лабораторные признаки активности процесса, наличие системных проявлений);
3. наличие осложнений и риск развития активности процесса.
Необходимый объем обследований перед плановой госпитализацией:
1.Общий анализ крови (СОЭ, гемоглобин, гематокрит, лейкоциты, тромбоциты)
2.Общий белок и фракции, СРБ
3.Коагуллограмма
4.Ректороманоскопия, ирригоскопия или колоноскопия
5.ЭФГДС (для выявления поражения 12-перстной кишки при БК).
Критерии диагностики:
1. Критерии диагностики для БК:
— клинические – диарея, боли в правой подвздошной области, перианальные осложнения, лихорадка, внекишечные проявления, внутренние свищи, потеря массы веса ;
— лабораторные – ускоренная СОЭ, лейкоцитоз, тромбоцитоз, анемия, гипопротеинемия, гипоальбуминемия, СРБ, увеличение альфа 2-глобулинов;
— эндоскопические — наличие поперечных язв, афт, ограниченных участков гиперемии и отека в виде «географической карты», свищи с локализацией на любом участке желудочно-кишечного тракта;
— рентгенологические – ригидность кишечной стенки и ее бахромчатые очертания, стриктуры, абсцессы, опухолеподобные конгломераты, свищевые ходы, неравномерное
сужение просвета кишечника вплоть до симптома «шнурка»;
— гистологические – отек и инфильтрация лимфоидными и плазматическими клетками подслизистого слоя, гиперплазия лимфоидных фолликулов и пейеровых бляшек,
гранулемы. При прогрессировании заболевания нагноение, изъязвление лимфоидных фолликулов, распространение инфильтрации на все слои кишечной стенки, гиалиновое перерождение гранулем;
— ультразвуковые – утолщение стенки, уменьшение эхогенности, анэхогенное
утолщение стенки кишечника, сужение просвета, ослабление перистальтики, сегментарное исчезновение гаустр, абсцессы.
2. Критерии диагностики для НЯК:
— клинические – кровотечение из прямой кишки, учащенное опорожнение кишечника, постоянные позывы на дефекацию, стул преимущественно в ночное время, боли в животе преимущественно в левой подвздошной области, тенезмы;
— лабораторные – ускоренная СОЭ, лейкоцитоз, постгеморрагическая анемия, ретикулоцитоз;
— эндоскопические – в соответствие с классификацией;
— рентгенологические – грануляции (зернистость) слизистой, зрозии и язвы, зубчатость контуров, сморщивание;
— гистологические – воспалительная инфильтрация лимфатическими и плазматическими клетками, расширение желез, опустошение бокаловидных клеток, абсцессы крипт, эрозии и язвы с подрытыми краями.
Перечень основных диагностических мероприятий:
При проведение обследования преимущество отдают ректороманоскопии или колоноскопии. Эти исследования позволяют выявить НЯК практически во всех случаях.
При подозрение на БК проводят контрастную рентгенографию с пассажем бариевой извести.
Перечень дополнительных диагностических мероприятий:
Необходимо проведение биопсии.
Тактика лечения:
На амбулаторном этапе проводят лечение обострений НЯК и БК с легким течением заболевания, а также поддерживающую и противорецидивную терапию у больных,
выписанных из стационара. Хотя верификация НЯК и БК основывается на эндоскопическом и контрастном рентгенологическом обследовании кишечника, следует учитывать опасность данных манипуляций у больных в острой фазе заболевания из-за вероятности перфорации кишечника. Исходя из этого, проведение ректороманоскопии, колоноскопии и ирригоскопии нежелательно у пациентов с ранее верифицированным диагнозом.
Условием успешного лечения НЯК и БК является соблюдение диетического режима.
Рекомендуется вареная и приготовленная на пару протертая пища с ограничением клетчатки, жира и индивидуально непереносимых продуктов (как правило, молока).
В лечении НЯК и БК доказана эффективность 5-аминосалициловой кислоты, глюкокортикоидов и цитостатиков.
Базисная терапия заключается в назначении препаратов 5-аминосалициловой кислоты.
Используют Месалазин в дозе 2-4 г/сутки преимущественно в таблетированной форме, или Сульфасалазин (2-8 г/сутки, обязательно в сочетании с фолиевой кислотой, 5 мг/сутки). Предпочтение отдается Месалазину, менее токсичному и оказывающему меньшие побочные эффекты.
При наличии перианальных поражений в комплекс лечебных мероприятий включают Метронидазол в дозе 1,0-1,5 г/сутки.
Дополнительные препараты (антибиотики, пребиотики, ферменты и др.) назначают по показаниям.
По достижении ремиссии пациенты должны получать в течение, как минимум, 2 лет поддерживающую терапию: Месалазином или Сульфасалазином (2 г/сутки).
При непереносимости препаратов 5-аминосалициловой кислоты используют преднизолон (10-30 мг через день). Азатиоприн в качестве поддерживающей терапии назначают
пациентам, у которых ремиссия достигнута его применением (50 мг/сутки).
Динамическое наблюдение по достижении ремиссии заключается в проведении эндоскопического исследования не реже одного раза в 2 года на протяжении 8 лет.
Перечень основных медикаментов:
Препараты 5-аминосалициловой кислоты
1. Месалазин 250 мг, 500 мг табл
2. Сульфасалазин 500 мг, табл
Глюкокортикостероиды
1. Метронидазол 250мг, табл.
Перечень дополнительных медикаментов:
1. Азатиоприн 50 мг, табл.
Критерии перевода на следующий этап: Исчезновение патологических примесей в кале, купирование болей в животе, нормализация стула, регрессия системных проявлений.
Источник
Энциклопедия / Заболевания / Желудочно-кишечный тракт / Неспецифический язвенный колит (НЯК)
Неспецифический язвенный колит (НЯК) – хроническое воспалительное заболевание толстого кишечника, характеризующееся прогрессирующим течением и образованием язвенных дефектов.
По протяженности патологического процесса выделяют:
- проктит – легкая форма заболевания, воспалительные изменения затрагивают только прямую кишку;
- проктосигмоидит – средняя степень тяжести, заболевание прямой и сигмовидной кишки;
- тотальный колит – тяжелая форма, характеризующаяся поражением всей толстой кишки.
По течению выделяют острое, хроническое непрерывное и хроническое рецидивирующее течение болезни.
Причины заболевания до сих пор не установлены, хотя исследования постоянно ведутся. В разное время предположительными факторами развития НЯК считались различные бактерии, вирусы, токсины, психогенные факторы, влияние окружающей среды (жители сельской местности болеют реже, чем горожане), аутоиммунные механизмы, генетическая предрасположенность.
Следует отметить, что курение снижает риск развития данного заболевания.
Симптомы неспецифического язвенного колита зависят от протяженности патологического процесса и выраженности воспалительных изменений.
Местные симптомы:
- появление примеси крови на оформленном кале,
- ложные позывы на дефекацию (особенно по ночам),
- диарея при распространенном процессе (частота стула в тяжелых случаях может достигать 10 – 20 раз в сутки),
- наличие слизи и гноя в стуле,
- запоры (в случае поражения только прямой кишки),
- боли в животе.
При распространенном НЯК характерно присоединение общих симптомов:
- интоксикация,
- общая слабость,
- похудение,
- отсутствие аппетита,
- тошнота,
- выраженная эмоциональная неустойчивость.
Возможно появление системных проявлений:
- узловая эритема,
- полиартрит,
- поражения глаз, печени,
- стоматит, глоссит, гингивит.
В случае тяжелого течения болезни возможно развитие осложнений:
- кишечные кровотечение,
- разрыв стенки кишки,
- образование свищей и абсцессов,
- формирование рубцовых сужений кишечника с развитием непроходимости.
При подозрении на наличие у пациента неспецифического язвенного колита необходимо провести ряд обследований:
- общеклинические: общий анализ крови и мочи, ЭКГ, флюорография, измерение артериального давления, пульса, определение группы крови и резус-фактора
- развернутый биохимический анализ крови (глюкоза, билирубин+фракции, общий белок+фракции, мочевина, креатинин, АЛТ, АСТ, ГГТФ, ЩФ, железо, СРБ, калий, натрий)
- рентгенологические исследования: обзорный снимок органов брюшной полости и малого таза, рентгенография толстой кишки с контрастированием
- эндоскопические методы: колоноскопия с биопсией, ректороманоскопия, гастроскопия
- анализ кала на скрытую кровь и его клинический анализ (копрограмма)
Дифференциальная диагностика проводится с такими заболеваниями, как
- болезнь Крона,
- хронический (неязвенный) колит,
- синдром раздраженного кишечника,
- заболевания печени, поджелудочной железы, желчевыводящих путей.
*свериться с Федеральными рекомендациями по лечению и диагностике >>>
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Лечением НЯК занимается гастроэнтеролог и хирург при осложнениях.
Питание
Важную роль в терапии играет диета с механический и химическим щажением, с увеличением потребления белка, снижением жира до 60-80 г в сутки, с максимальным ограничением клетчатки.
Медикаментозная терапия
Основными группами препаратов для лечения неспецифического язвенного колита являются:
сульфаниламиды:
препараты 5-аминосалициловой кислоты (5-АСК):
- салофальк для перорального применения, а также в свечах и растворе для клизм;
- пентаса
глюкокортикостероиды:
будесонид для местного применения,
- преднизолон в виде свечей,
- при неэффективности и большой протяженности патологического процесса преднизолон используется системно (перорально или парентерально)
антибиотики и противопротозойные средства:
в тяжелых случаях при неэффективности ГКС и 5-АСК к лечению подключают цитостатики:
- азатиоприн,
- циклоспорин
новые препараты – селективные иммуносупрессоры:
вспомогательные средства:
- антациды,
- ферменты
Хирургическое лечение
Удаление части толстого кишечника проводят при осложнениях и неэффективности консервативной терапии.
Современные методы лечения оказываются эффективными у 85% больных с легким или среднетяжелым течением неспецифического язвенного колита.
У большинства пациентов удается достичь полной ремиссии.
Умеренно выраженные клинические проявления сохраняются у 10% больных.
Раздел по диагностике и лечению неспецифического язвенного колита написана в соответствии с Федеральными рекомендациями.
Источник: diagnos.ru
Источник
ЯЗВЕННЫЙ КОЛИТ НЕСПЕЦИФИЧЕСКИЙ (НЯК) — шифр К 51
Болезнь Крона – шифр К 50 (наблюдение как при НЯК)НЯК — некротизирующее воспаление слизистой оболочки толстой кишки, характеризующееся обострениями. В зависимости от выраженности неспецифического некротизирующего воспаления выделяют легкую (в основном, проктит), средней тяжести (в основном, проктосигмоидит) и тяжелую (чаще тотальный колит) формы; возможно острое течение болезни.
Кратность осмотров гастроэнтеролога (педиатра):
в первый год после острого периода — 1 раз в мес.
в последующем постоянно — 1 раз 3 мес.Консультации стоматолога 2 раза в год, другие специалисты: психотерапевт, гинеколог, окулист, хирург — по показаниям.
Обязательные лабораторные и инструментальные исследования при обострении:
· Клинический анализ крови с определением гематокрита, ретикулоцитов (при отклонении от нормы контроль 1 раз в 10 дней)
· Клинический анализ мочи
· Общий белок и фракции, общий билирубин и фракции, СРБ, АЛТ и АСТ, щелочная фосфатаза, холестерин, электролиты крови, мочевина, ЦИК
· Копрограмма, кал на скрытую кровь
· Посев кала на бактериальную флору, дисбактериз
· УЗИ органов брюшной полости и малого таза
· Колоноскопия (ректороманоскопия) с биопсией слизистой с целью уточнения диагноза и контроляДополнительные исследования по показаниям:
· Серологическое исследование на дизентерию, сальмонеллез, иерсиниоз
· Группа крови, резус-фактор, сывороточное железо, коагулограмма, сывороточные иммуноглобулины, маркеры гепатитов В и С, исследование на ВИЧ
· ФЭГДС
· Ирригография
· Колоноскопия (ректороманоскопия) с биопсией после 10 лет болезни проводятся ежегодно с целью выявления дисплазии.Перечень лечебных мероприятий:
а) Режим: ограничение физической нагрузки, психоэмоциональный покой.
б) Диета № 4. Ограничение жиров и углеводов; увеличение белка на 15-20% от физиологической потребности (отварное мясо, рыба, яйцо). Исключают молочные продукты (кроме сливочного масла), грубую клетчатку (сырые овощи, фрукты), ржаной хлеб, свежие хлебобулочные изделия, рафинированные углеводы, пряности, приправы. Разрешаются печеные яблоки и груши, соки граната, черной смородины, черноплодной рябины, кисели из черники, черемухи.
В) Лечение в период обострения.
Легкая форма (преимущественно проктит):
Препараты 5-АСК комбинированные: сульфасалазин 40-60 мг/кг/сут в 3 приема после еды или препараты чистой 5-АСК: салофальк, пентаса 20-30 мг/кг/сут в 3 приема во время еды. При отсутствии эффекта в течение 1 нед. дозу увеличивают на 30%. Лечение max дозами препаратов 5-АСК проводят 1-4 мес. После получения положительного результата начинается снижение индивидуально эффективной дозы на 1/3, при отсутствии ухудшения через 14 дней еще на 1/3. Постепенно удается подобрать поддерживающую дозу (чаще 50% от терапевтической): для сульфасалазина чаще 20-30 мг/кг/сут, для салофалька – 10-15 мг/кг/сут в 2-3 приема, курс длительный от 2-3 мес. до 6-12 мес.
При дистальных формах — микроклизмы с гидрокортизоном (75-100 мг+50 мл воды) или преднизолоном (2-4 таб. по 5мг +50 мл воды) 1 раз в день в течение 7 дней или свечи с преднизолоном (преднизолон 5 мг, масло какао 1,5 г) или салофальк 0,25 х1 раз в день до 2-4 нед.
Среднетяжелая форма (преимущественно проктосигмоидит):Препараты 5-АСК: сульфасалазин 60-120 мг/кг/сут или салофальк 50 мг/кг/сут с переходом на поддерживающую терапию длительно (в течение многих лет).
При дистальных формах — микроклизмы с гидрокортизоном (75-100 мг+50 мл воды) или преднизолоном (2-4 таб. по 5 мг+50 мл воды) 1-2 раза в день в течение 7 дней или свечи с преднизолоном (преднизолон 5 мг, масло какао 1,5 г) или салофальк 0,25 х 1 раз в день до 2-4 нед.
При отсутствии эффекта от препаратов 5-АСК в течение 2-3 нед. — преднизолон внутрь 1-1,5 мг/кг/сут однократно утром до 2-3 нед., при улучшении состояния доза снижается 10 мг в нед., затем по 5 мг в нед. Курс около 3 мес. (При отмене гормонов доза препаратов 5-АСК должна max по возрасту).
Возможно дополнение терапии приемом метронидазола 0,5 х 2 раза в день (15-30 мг/кг/сут) в течение 2-4 нед. (в т.ч. при снижении дозы препаратов 5-АСК и преднизолона).
Тяжелая формаЧастичное или полное парентеральное питание и другие мероприятия интенсивной терапии в соответствующем отделении (гемотрансфузии, введение жидкостей, электролитов и т.д.).
Ежедневное проведение комплекса лабораторных исследований, обзорной рентгенограммы брюшной полости с целью ранней диагностики осложнений.
Гидрокортизон 75-100 мг внутривенно 3 раза в сутки в течение 5 дней, далее преднизолон внутрь 1,5-2 мг/кг/сут до 2-3 нед. При снижении дозы преднизолона в 2 раза назначаются препараты 5-АСК. При резистентных формах – «пульс-терапия» или интермитирующий режим гормонотерапии.
При отсутствии эффекта – цитостатики, хирургическое лечение.
Местная физиотерапия противопоказана.Продолжительность стационарного лечения: 2-3 нед., при тяжелой форме — до 2 мес. и более.
г) Физкультура: освобождение. Может быть выделен дополнительный выходной день, обучение на дому.
д) СКЛ только при длительной ремиссии в санаториях местного типа. Южные курорты противопоказаны.
е) Противорецидивные мероприятия: режим нагрузок и питания, диета № 4 с постепенным и осторожным введением творога, овощей, фруктов.
Контроль за приемом препаратов базисной терапии: сульфасалазин или салофальк (возможно развитие побочных действий).
Курсами энтеросорбенты — особенно при высоких ЦИК (полифепан, альгисорб, энтеросгель); ангиопротекторы: пармидин (продектин) 0,25 или трентал 0,1 по 1/2-1 таб. 3 раза в день до 1,5-2 мес.; витамины А, Е, В, С, никотиновая и фолиевая кислота; ферменты (креон), биопрепараты (линекс и др.).
По показаниям препараты железа, гепатопротекторы.Фитотерапия в чередовании по 10-14 дней (плоды черники, шиповника, кора дуба, гранатовые корки, сушеница болотная, календула, ромашка, зверобой, крапива, кровохлебка, мята перечная, подорожник, алтей, тысячелистник).
Избегать антибиотиков: тетрациклин, аминогликозиды, макролиды.
Прием минеральных вод противопоказан.
Плазмаферез и ГБО по показаниям.С диспансерного учета не снимаются.
Направление в Бюро медико-социальной экспертизы для рассмотрения вопроса об установлении категории «ребенок-инвалид».
Источник